Компоненты медицинской реабилитации пациентов после перенесенной пневмонии COVID-19 на амбулаторном этапе: акцент на постковидный синдром
Статьи
Оленская Т.Л., НиколаеваА.Г., Солкин А.А., Азарёнок М.К., Апенко Е.В., Шишко О.И., Юхно Ю.С., Петько О.В.
УО «Витебский государственный медицинский университет»
Оглавление
Список условных сокращений
IgM - Иммуноглобулины класса M
IgG
- Иммуноглобулины класса G
АД -Артериальное давление
АТ2 - Альвеолярные клетки II типа
АПФ2 - Ангиотензинпревращающий фермент II типа
АЧТВ - Активированное частично тромбопластиновое время
ВАШ - Визуальная аналоговая шкала самооценки здоровья
ВОЗ - Всемирная организация здравоохранения
ВПФ - Внешний патогенный фактор
ГБА - Гипобарическая барокамерная адаптация
ГБО - Гипербарическая оксигенация
ДВС-синдром - Диссеминированное внутрисосудистое свертывание крови
КТ - Компьютерная томография легких
ОГК - Органы грудной клетки
ОРВИ - Острая респираторная вирусная инфекция
ПДДВГМУ - Проект «ПДДВГМУ - Поможем друг другу восстановиться после перенесенной пневмонии»
ПИТ-синдром - Последствия интенсивной терапии
ПИ - Протромбиновый индекс
СВП - Слуховые вызванные потенциалы
ХОБЛ - Хроническая обструктивная болезнь легких
ЦНС - Центральная нервная система
ЧД - Частота дыхания
ЧСС - Частота сердечных сокращений
ШОВТС - Шкала оценки влияния травматического события
ЭКГ - Электрокардиограмма
ЭЭГ - Электроэнцефалограмма
Глава 1. Актуальность проблемы коронавирусной инфекции SARS-CoV-2 (COVID-19).
В марте 2020 года Всемирная организация здравоохранения (ВОЗ) объявила пандемию коронавирусной инфекции SARS-CoV-2 (COVID-19) [1,9,16,47].
С этого времени лечебно-профилактические учреждения Республики Беларусь и Российской Федерации столкнулись с массовой вспышкой новой острой респираторной инфекции с преимущественным поражением легких, проявлявшимся, прежде всего, в виде пневмоний.
Проявление данной инфекции вызывало целый ряд заболеваний от легких форм острой респираторной инфекции до тяжелого острого респираторного синдрома, но наиболее частыми проявлениями являлись пневмонии, составлявшие до 22% в структуре заболеваемости.
Новая коронавирусная инфекция, вызванная вирусом SARS-CoV-2, в зависимости от типа реагирования иммунной системы и полученной вирусной нагрузки может протекать в следующих клинических формах [1, 37, 47]:
1) ОРВИ;
2) пневмония без дыхательной недостаточности;
3) пневмония с дыхательной недостаточностью;
4) сепсис, септический (инфекционно-токсический) шок;
5) ДВС-синдром, тромбозы и тромбоэмболии.
Входными воротами инфекции явился эпителий верхних дыхательных путей. Начальным этапом заражения было проникновение SARS-CoV-2 в клетки-мишени, имеющие рецепторы ангиотензинпревращающего фермента II типа (АПФ2), которые широко представлены на поверхности альвеолярных клеток II типа (АТ2) легких, что определило развитие диффузного альвеолярного повреждения. Следовательно, симптомы поражения легких были первыми при развитии картины заболевания. Характерными жалобами на этом этапе заболевания являлись: одышка различной степени выраженности, потливость, слабость, боли в грудной клетке, реже кашель сухой или со скудной трудноотделяемой мокротой.
Не менее важной мишенью инфекции, тесно связанной с легкими, являлось сердце, поражение которого чаще всего сопровождалось жалобами на «чувство пульсации» в грудной клетке, шее, учащение сердцебиения, боли в области грудины, левой руке, понижение или повышение артериального давления.
Все жалобы у пациентов имели четкую вегетативную окраску - сопровождающуюся беспокойством, чувством «страха смерти», иногда жара или холода. Как правило, объективные критерии поражения сердца у данных пациентов при осмотре не выявлялись.
Следующим по частоте и значимости органом-мишенью стала центральная нервная система. Все пациенты в той или иной степени предъявляли жалобы, характерные для вовлечения центральной нервной системы в патологический процесс, а именно: нарушение сна, чувство тревоги, страха, подавленности, снижение концентрации внимания, головную боль до резчайшей, нарушения зрения, снижение слуха, появление или усиление шума в голове, ушах и т.д.
Течение коронавирусной инфекции SARS-CoV-2 (COVID-19) разделяют на следующие этапы:
В международной классификации болезней X пересмотра, появился отдельный код для описания постковидного синдрома.
Код U08.9 - Личный анамнез COVID-19 неуточненный. Этот дополнительный код используется для записи более раннего эпизода COVID-19, подтвержденного или вероятного, который влияет на состояние здоровья человека.
Код U09.9 - Состояние после COVID-19. Этот код позволяет установить связь с COVID-19. Его нельзя использовать в случаях, когда COVID-19 все еще присутствует.
Кроме того, в МКБ появились отдельные коды для описания мультисистемного воспалительного синдрома, связанного с COVID-19.
Добавлен детский воспалительный мультисистемный синдром (PIMS) с COVID-19, а также синдром Кавасаки, ассоциированный во вре-менисСОVID-19.
Распространенность в популяции постковидного синдрома разная по данным литературных источников и составляет от 20 до 35%.
Долговременные поражения дыхательной, сердечно-сосудистой и нервно-психической систем были описаны ранее и для инфекции SARS и MERS, с которыми SARS-CoV-2 имеет похожие патофизиологические механизмы.
Описаны случаи длительности постковидного синдрома более года (с момента первой волны по настоящее время) [37].
По данным литературы причины развития постковидного синдрома связаны с:
1) длительным состоянием гипоксии и дыхательной недостаточностью;
2) нарушением микроциркуляции;
3) иммунологическими изменениями;
4) длительной и массивной медикаментозной нагрузкой;
5) водно-электролитными расстройствами;
6) нарушением питания [7, 9, 16, 24].
Кроме того, у пациентов с инфекцией COVID-19 в литературе был описан синдром «тихой» гипоксии («silent» hypoxia), характеризующийся тем, что у ряда пациентов был низкий уровень сатурации, который не сопровождался выраженными клиническими признаками дыхательной недостаточности. Это приводило к более позднему обращению пациента за специализированной медицинской помощью, а также сопровождалось развитием полиорганной недостаточности или требовало респираторной поддержки в период стационарного лечения [24, 40].
Возникший недостаток кислорода у пациентов после перенесенной пневмонии COVID-19 приводил в последующем к энергетическому голоданию тканей, что лежит в основе всех нарушений, возникающих при гипоксии.
Возникшая у части пациентов с инфекцией COVID-19 необходимость проведения респираторной поддержки и интенсивной терапии на стационарном этапе лечения требовала большого внимания к подходам в формировании программы медицинской реабилитации на амбулаторном и домашнем этапах и восстановления жизнеспособности, социально-бытовой активности.
При успешном исходе интенсивного этапа лечения для пациента важным является восстановление качества жизни, уровень восстановления которого зависит от индивидуальных репаративных процессов.
Состояние, характеризующееся комплексом ограничивающих повседневную жизнь пациента соматических, неврологических и социально-психологических последствий пребывания в условиях отделения реанимации и интенсивной терапии (ОРИТ), еще в 2015 году в литературе получило название синдром «Последствий интенсивной терапии» или ПИТ-синдром [3,22].
Все описанные выше механизмы вели к резкому энергетическому дефициту клетки. Следовательно, реабилитация пациентов с постковидным синдромом должна базироваться на восстановлении энергетического дисбаланса организма пациента в целом [7-18].
Другим важным фактором являлся и тот факт, что значительное число пациентов, в том числе и старшего возраста, перенесших пневмонию COVID-19, пережили острое стрессовое расстройство, и многие столкнулись с развитием в последующем посттравматического стрессорного расстройства (ПТСР) [16, 17].
У части пациентов, особенно у тех, кто отказался от психологической коррекции в процессе реабилитации, может остаться достаточно глубокий след от пережитого в виде затяжных тревожных расстройств, депрессивных эпизодов, невротических нарушений и личностных деформаций, психосоматизации, астенизации, что является частью «коронавирус-ного синдрома» [9, 10, 11, 16].
Глава 2. Актуальность медицинской реабилитации в условиях инфекции COVID-19.
На сегодняшний день ни у кого не вызывает сомнений, что пациенты, перенесшие пневмонии, ассоциированные с инфекцией COVID-19, нуждаются в многокомпонентной реабилитации, направленной на различные звеньяпатогенеза [9, 10, 11, 16].
Для организации реабилитации на амбулаторном этапе наиболее актуальными стали клинические симптомы постковидного синдрома за счёт влияния гипоксии и астенизации пациента (выраженная слабость, снижение концентрации внимания, раздражительность, снижение активности при выполнении привычной работы и качества жизни пациента).
Ключевыми факторами в реабилитации пациентов после перенесенной пневмонии COVID-19 являлись: оптимизация дыхания, движения, питания, восстановление энергетического баланса и улучшение качества жизни.
Приказом Министерства здравоохранения Республики Беларусь №462 от 21 апреля 2020 года был утвержден временный клинический протокол медицинской реабилитации пациентов после перенесенной пневмонии, ассоциированной с инфекцией COVID-19 [16].
В данном приказе среди обязательных мероприятий медицинской реабилитации были обозначены следующие компоненты:
Специалистами Союза Реабилитологов России были разработаны Временные методические рекомендации: Медицинская реабилитация при новой коронавирусной инфекции (COVID-19) Версия 1 (21.05.20), Версия 2 (31.07.2020) и Версия 3 (март, 2021) Министерства Здравоохранения Российской Федерации, определяющие основные направления организации медицинской реабилитации данной категории пациентов [9, 10, 11].
Всемирной организацией здравоохранения осенью 2020 года были изданы Рекомендации для поддержки самостоятельной реабилитации после болезни, вызванной COVID-19.
На основании общих подходов и имеющихся документов актуальным аспектом работы кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК Витебского государственного медицинского университета стала адаптация имеющихся методов медикаментозной поддержки, физической, психологической реабилитации пациентов разных возрастных групп после перенесенной пневмонии, ассоциированной с инфекцией COVID-19, на амбулаторном этапе медицинской реабилитации.
С учетом имеющегося клинического опыта и литературных данных, для реабилитации пациентов на амбулаторном этапе с учетом эффекта гипоксии и симптомов астенизации были использованы медикаментозный компонент антигипоксической поддержки сукцинатами, гипобарическая барокамерная адаптация, дыхательная гимнастика с удлиненным выдохом в щадящем и щадяще-тренирующем режиме, психологическая коррекция, кинезиологическое тейпирование, классическое иглоукалывание. Кроме того, был разработан и внедрен дистанционный компонент медицинской реабилитации - некоммерческий YouTube-проект «ПДДВГМУ - поможем друг другу восстановиться после перенесенной пневмонии!».
Глава 3. Практическая реализация компонентов медицинской реабилитации.
В период инфекции COVID-19 (март 2020 года - сентябрь 2021 года) работа кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК УО «Витебский государственный ордена Дружбы народов медицинский университет» была организована по трем основным направлениям:
1. Организация совместно с Комитетом по труду, занятости и социальной защите Витебского облисполкома междисциплинарного сопровождения лиц старшего возраста и медико-социальной профилактики прогрессирования основных гериатрических синдромов в период ограничения передвижения и самоизоляции, сохранение достойного качества жизни в условиях инфекции COVID-19 [25].
2. Разработка дистанционных форм и адаптация методик восстановления пациентов разных возрастных групп после перенесенных пневмоний COVID-19 на амбулаторном и домашнем этапах медицинской реабилитации совместно с ООО НТФФ «ПОЛИСАН» (Санкт-Петербург) [28].
3. Повышение возрастной жизнеспособности - информационная и образовательная работа с людьми старшего возраста по вопросам адаптации и вакцинации в период инфекции COVID-19.
Глава 4. Дистанционный компонент: проект «ПДДВГМУ - Поможем друг другу восстановиться после перенесенной пневмонии»
Для организации дистанционной формы амбулаторного и домашнего этапа медицинской реабилитации для пациентов после перенесенной пневмонии COVID-19, с 7 мая 2020 года на YouTube-канале Витебского государственного медицинского университета, в разделе кафедры, стартовал проект «ПДДВГМУ - «Поможем друг другу восстановиться после перенесенных пневмоний».
Акцент в комплексе дистанционных реабилитационных мероприятий был сделан на восстановление пациентов, перенесших вирусные пневмонии и находящихся на амбулаторном и домашнем этапе медицинской реабилитации.
Основными задачами данного дистанционного компонента медицинской реабилитации было:
Для создания видеороликов были выбраны следующие направления восстановления на амбулаторном и домашнем этапе медицинской реабилитации:
Питание - лечебная и восстанавливающая нутрицевтивная поддержка (общие рекомендации по питанию, перечень основных групп доступных продуктов, конкретные варианты приготовления оптимальных блюд).
Дыхание - разнообразные варианты дыхательных упражнений, которые могут самостоятельно выполняться на протяжении всего дня пациентами разных возрастных групп и находящихся на различных уровнях функционального восстановления.
Движение - разнообразные комплексы упражнений с учетом «стоп-сигналов» в сочетании с правильным дыханием, которые можно выполнять дома утром, днем и вечером: лежа, сидя, стоя, в постели, на полу, на стуле; в комнатах, на лоджиях и балконах; ходьба дома, на улице, в близлежащих парках, скверах, зеленых зонах. Комплексы дополнены гигиеническими и возможными водными процедурами в домашних условиях.
Размещенные в свободном доступе видеоматериалы, являлись инновационной дистанционной формой организации медицинской реабилитации пациентов в условиях инфекции COVID-19 на амбулаторном и домашнем этапах и отражали основные аспекты восстановления:
С учетом основных направлений реабилитационных мероприятий нами была введена расшифровка ПДД - Питание, Дыхание, Движение - в качестве основных направлений реабилитационного процесса.
В ходе работы над дистанционным контентом с целью психологически позитивной направленности ПДД было раскрыто как «Поможем Друг Другу», что и стало основным посылом данного проекта - взаимопомощь родственников, друзей, знакомых, соседей, медицинских и социальных работников, всех неравнодушных сограждан.
В итоге данный проект дистанционной медицинской реабилитации на амбулаторно-поликлиническом и домашнем этапах пациентов после перенесенной пневмонии получил название «ПДДВГМУ: Поможем Друг Другу восстановиться после перенесенной пневмонии» (рисунок 1).
Рисунок 1. Плейлист проекта ПДДВГМУ.
Отдельно было выделено направление по вопросам восстановления и сохранения оптимального качества жизни пациентов старшего возраста
В видеороликах с общими рекомендациями по питанию подчеркивалась необходимость включения в рацион белков и жиров, овощей с клетчаткой; минимизации углеводов; термической обработки пищи для ее легкого усвоения лицами старшего возраста.
В озвученном нами перечне основных групп продуктов важным моментом были определенные ограничения по выбору и стоимости продуктов питания, общедоступных во всех магазинах и традиционных для жителей страны. Было записано 9 видеороликов с демонстрацией простого и быстрого приготовления разнообразных блюд, оптимальных для восстановления после пневмонии пациентов, прежде всего, пожилого возраста.
Во всех разработанных комплексах упражнений особое внимание уделялось правильному дыханию. Акцент делался на спокойный вдох и максимально полный, удлиненный нефорсированный выдох. Были созданы специальные разделы, посвященные адаптированным вариантам применения цигун, скандинавской ходьбы.
Также были адаптированы вопросы реабилитации на амбулаторном и домашнем этапах пациентов с проявлениями постковидного синдрома методом рефлексотерапии Су-Джок терапии.
В ряде видеороликов были продемонстрированы варианты использования кинезиотейпирования у пациентов после пневмоний на примере пожилых женщин и мужчин, пациентов с инвалидностью. Все предложенные аппликации кинезиологических тейпов могли наноситься в домашних условиях друг другу близкими людьми, что было ранее отработано в рамках программы «Кинезиотейпирование для всей семьи».
Был представлен видеоряд, подготовленный психотерапевтом и медицинским психологом с мотивацией на выздоровление и психологической адаптацией, для преодоления фобий и оптимизации качества жизни. Роль симуляционных пациентов выполняли сотрудники кафедры.
В рамках межвузовского международного сотрудничества в мае 2020 года к работе проекта «ПДДВГМУ - поможем друг другу» активно подключилась кафедра семейной медицины и поликлинической терапии Кировского государственного медицинского университета Минздрава России под руководством д.м.н. М.С. Григорович. Специалисты университета подготовили видеоролики по направлениям «Азы дыхания и движения» и «Самомассаж».
Специалистами факультета организации здорового образа жизни Полесского государственного университета представлены комплексы оздоровления по направлениям «йога» и «у-шу». Специалисты Гомельской областной детской клинической больницы медицинской реабилитации подготовили видеоблок комплексов антистрессовых упражнений (рисунок 1).
Распространение информации о проекте ПДДВГМУ велось через все возможные бесплатные каналы информирования, публиковались статьи и объявления на дружественных сайтах (университетов и лечебно-профилактических учреждений), электронных и печатные ресурсах города, области и республики; информационные выпуски давало региональное и республиканское телевидение. Была сделана информационная рассылка по лечебно-профилактическим учреждениям Витебской области.
Глава 5. Практическое применение гипобарической барокамерной адаптации и Цитофлавина как компонентов медицинской реабилитации пациентов с постковидным синдромом.
Заболевание новой коронавирусной инфекцией, приводящее к нарушению функции всей кислородтранспортной системы от наружных органов дыхания до систем органов, утилизирующих результаты аэробного и анаэробного окисления, процесс постепенный и требует длительного срока для восстановления всех нарушенных и компенсации утраченных функций.
Переносимость гипоксии у пациентов после перенесенной пневмонии COVID-19 на этапе реабилитации может быть повышена за счет длительного применения физических дыхательных упражнений с удлинённым выдохом, а также более краткосрочной тренировки в условиях гипобарической барокамеры, что способствовало повышению общей неспецифической резистентности организма [8, 14, 26, 28].
При отсутствии нарушения утилизации кислорода и для создания его запаса, физически растворенного в крови и тканях, применяют метод гипербарической оксигенации (ГБО). В данном случае подается кислород под повышенным давлением в одноместных установках. Данный метод ранее уже применялся в лечении пациентов с отравлением угарным газом и барбитуратами, при врожденных пороках сердца, а также во время операций на сухом сердце, т.е. в условиях временной остановки кровообращения и дыхания [33].
Также может быть применена и нормоксическая гипербаротерапия, где лечение и реабилитация пациента осуществляется за счет кислородно-воздушной смеси с повышенным содержанием кислорода (до 30%) и небольшим повышенным давлением воздуха, в специально создаваемых условиях в одноместной барокамере [26].
В отличие от гипербарической оксигенации, в процессе реабилитации пациентов после перенесенной пневмонии COVID-19 на амбулаторном этапе для запуска ответной реакции организма на гипоксию, адаптационных резервов и повышения качества жизни рационально применять тренировку к гипоксии методом гипобарической барокамерной адаптации (ГБА) [14, 26,41].
Главным адаптационным эффектом воздействия гипобарической гипоксии является действие гормонов на функционирование генетического аппарата. Важное место в активации занимают тиреоидные гормоны. Они на генетическом уровне предопределяют рост клеточных структур и тем самым могут участвовать в формировании структурного следа адаптации. Показано, что тиреоидные гормоны в малых дозах вызывают увеличение количества и размеров митохондрий в скелетных мышцах, стимулируют синтез ряда функциональных белков.
Следующим адаптационным эффектом воздействия гипобарической гипоксии является мобилизация энергетических и структурных ресурсов организма. Это приводит к увеличению доступности субстратов окисления, исходных продуктов биосинтеза и кислорода для органов, работа которых увеличена. В данном процессе немаловажную роль играют глюкокортикоиды. Под действием глюкокортикоидов происходит активация гидролиза белков, увеличение фонда свободных аминокислот и активация глюконеогенеза в печени и скелетных мышцах, который обеспечивает образование глюкозы из аминокислот. В период срочной адаптации к условиям высокогорья отмечается повышение уровня кортизола, возникающее в результате активации нейрогуморальных механизмов. В остром периоде стресса также имеет место гиперстрессорная гуморальная реакция, проявляющаяся избытком уровня кортизола, тироксина и тиреотропного гормона.
Большую роль играет непосредственное влияние стрессорных гормонов и медиаторов на функцию клеток различных систем, в которых формируется системный структурный след. Важно также прямое действие стрессорных гормонов на систему, ответственную за адаптацию, - липотропный эффект стресса, антиоксидантный эффект, постстрессорную активацию синтеза белка. По мере формирования системного структурного следа нарушения гомеостаза, составляющие стимул стресс-реакции исчезают. Сама стресс-реакция, сыграв свою роль в становлении адаптации, постепенно ликвидируется.
Наиболее важным для состояния адаптации следует считать развивающуюся способность организма утилизировать кислород при низком его парциальном давлении, вырабатывая при этом энергию, необходимую для нормальной жизнедеятельности.
Установлены критерии адаптированности организма человека к недостатку кислорода [14, 25, 26]:
Сформировавшееся в процессе адаптации к гипоксии новое функциональное состояние охватывает все органы и ткани организма и обеспечивает повышение резистентности ко многим другим факторам, т.е. развивается эффект перекрестной адаптации.
Структурные изменения в коре головного мозга не только способствуют повышению устойчивости к гипоксии, но и влияют на совершенствование условно-рефлекторной деятельности центральной нервной системы. В клетках коры головного мозга в процессе адаптации к гипоксии на 50% возрастает концентрация РНК и в 2 раза - синтез белка.
При адаптации к гипоксии наблюдается значительное увеличение в крови и миокарде простагландина Е и простациклина. Одновременно обнаруживается мобилизация опиоидных пептидов из надпочечников. Учитывая, что опиоидные пептиды блокируют адренергические эффекты на уровне мозга, а простагландины - на уровне исполнительных органов, эти реакции существенно снижают неблагоприятное влияние стрессорных воздействий.
В интегральной реакции организма на воздействие гипоксии существенную роль играет иммунная система. Изменения в Т-системе иммунитета при действии пониженного парциального давления кислорода также имеют определенную специфику.
В ранний период адаптации к высокогорью (3200 м) происходит уменьшение количества Т-лимфоцитов и ФГА-стимулированной бласт-трансформации, но к 25-30 суткам эти показатели восстанавливаются. Ступенчатая адаптация к гипоксии, в отличие от форсированной, не приводит к существенным изменениям показателей Т- и В-систем иммунитета.
Весьма важными в практическом отношении являются данные, свидетельствующие о том, что при адаптации к гипоксии подавляются аллергические реакции замедленного типа. Это является основанием для использования такой адаптации в профилактике заболеваний, в которых аллергия играет существенную роль: бронхиальная астма, аллергические артриты, дерматиты.
Существенной чертой адаптации к гипоксии является активация синтеза РНК и белка, которая наблюдается не только в мозге, но и во многих других жизненно важных органах. Итогом такой активации является увеличение массы легких, их дыхательной поверхности и количества альвеол, гипертрофия и увеличение функциональных возможностей сердца, увеличение количества сосудов в мозге, сердце, скелетных мышцах и емкости коронарного русла, увеличение количества эритроцитов и содержания гемоглобина в крови, а также концентрации миоглобина в скелетных мышцах и миокарде.
При адаптации к гипоксии наблюдается увеличение мощности системы энергообеспечения на клеточном уровне, что обусловлено увеличением количества митохондрий, активности ферментов дыхательной цепи, а также увеличением мощности гликолиза. Одновременно с этим наблюдается снижение основного обмена и экономное использование кислорода тканями. Это обуславливает снижение потребления организмом кислорода на уровне моря и достаточно высокое потребление кислорода на высоте. Снижение потребления кислорода сердцем приводит к увеличению эффективности сократительной функции миокарда.
Улучшение мозгового кровообращения является одним из защитных эффектов адаптации к гипоксии. В основе его лежит увеличение плотности сосудов, которое наблюдается при адаптации к гипобарической гипоксии во многих органах, включая головной мозг. Эта неоваскуляризация объясняется активацией фактора транскрипции, индуцируемого гипоксией (HIF-1). Фактор был открыт в начале 90-х годов, он функционирует как главный регулятор кислородного гомеостаза и является механизмом, с помощью которого организм, отвечая на тканевую гипоксию, контролирует экспрессию белков, ответственных за механизм доставки кислорода в клетку, т.е. регулирует адаптивные ответы клетки на изменения оксигенации тканей.
При адаптации к гипоксии наблюдается частичная атрофия гипоталамических супраоптических ядер и гломерулярной зоны надпочечников. Известно, что супраоптическое ядро гипоталамуса ответственно за образование антидиуретического гормона - вазопрессина, а в клубочковой зоне надпочечников осуществляется секреция альдостерона. Эти гормоны играют важную роль по регуляции содержания натрия и воды в организме. Вазопрессин стимулирует, а альдостерон блокирует выведение из организма натрия и воды. При адаптации к гипоксии происходит удаление из организма натрия и воды, снижение сосудистого тонуса. Сдвиги водно-солевого обмена могут сочетаться с уменьшением содержания кальция в клетках сосудов, что способствует понижению сосудистого тонуса. Гипосекреция антидиуретического гормона, гипоальдостеронизм, уменьшение резерва натрия и воды, снижение сосудистого тонуса - могут играть существенную роль в профилактике развития или прогрессирования артериальных гипертензий.
В период между курсами гипобароадаптации положительный эффект сохраняется от 3-х до 12 месяцев, в зависимости от нозологических форм, тяжести течения заболевания и индивидуальных адаптационных возможностей организма. Эффективность повторных - «поддерживающих» курсов адаптации объясняется тем, что на основе многократной реализации срочной адаптации в виде приспособления к сеансам «гипоксия-реоксигенация» повторно развивается долговременный этап адаптации [14, 26, 28].
Тренировка к гипоксии должна включать комплекс мероприятий, зависящих от вида, стадии и степени гипоксии, а также от особенностей.
В рамках реабилитации пациентов с пневмонией, ассоциированной с инфекцией COVID-19, необходимо также учитывать фактор ятрогении в формировании тревожно депрессивного и панического невроза.
Так, многие пациенты травмированы необходимостью соблюдения строгой изоляции, что для многих явилось труднопереносимым состоянием. Также некоторые пациенты могли испытывать чувство «брошенности» при госпитализации в стационары в условиях нехватки и перегруженности медицинского персонала.
У пациентов, прошедших курс гипобарической барокамерной адаптации, снижалась восприимчивость стрессовых факторов (страха, тревоги), повышалось состояние спокойствия и уравновешенности.
С учетом сложности ситуации, связанной с инфекцией COVID-19, когда происходит напряжение всего организма, для реабилитации пациентов, помимо курса гипобарической терапии, для повышения толерантности к гипоксии нами был добавлен метод фармакологической коррекции сукцинатами, позволяющий быстро мобилизовать ресурсы организма, повысить его устойчивость к гипоксии, уменьшить признаки астенизации.
Применение сукцинатов в качестве медикаментозной поддержки способствовало повышению утилизации кислорода тканями и позволило быстрее мобилизовать ресурсы организма при гипоксии в условиях инфекции COVID-19 [18,21,25].
Одним из препаратов данной группы является препарат Цитофлавин (ООО «НТФФ «ПОЛИСАН»), в состав которого входят активные вещества: янтарная кислота (0,3 г), инозин (0,05 г), никотинамид (0,025 г) и рибофлавин (0,005 г).
Янтарная кислота - регулятор энергетического обмена, предназначенный для профилактики нарушений энергетического баланса в организме, а также для восстановления угасающих с возрастом функций. Она способствует повышению антитоксической функции печени, ускоряет выведение ксенобиотиков. Янтарная кислота обладает иммуномодулирующим действием.
Инозин - производное пурина, предшественник АТФ. Обладает способностью активировать ряд ферментов цикла Кребса.
Рибофлавин (витамин В2) является флавиновым коферментом, активирующим сукцинатдегидрогеназу и другие окислительно-восстановительные реакции цикла Кребса.
Никотинамид (витамин РР) - амид никотиновой кислоты. В клетках путем каскада биохимических реакций трансформируется в форму никотинамидадениннуклеотида и его фосфата, активируя никотинамид-зависимые ферменты цикла Кребса, необходимые для клеточного дыхания и стимуляции синтеза АТФ [6, 18, 21, 26].
Таким образом, Цитофлавин является естественным метаболитом организма и стимулирует тканевое дыхание. Также препарат хорошо себя зарекомендовал при включении как в схемы терапии метаболических нарушений, развивающихся при цереброваскулярных нарушениях, астенического синдрома, в терапии когнитивных нарушений при токсических повреждениях мозга, так и для повышения работоспособности у спортсменов.
Курс медицинской реабилитации на амбулаторном и домашнем этапах за период май 2020 года - апрель 2021 года прошло 720 человек.
В исследовании приняло участие 315 человек, из них 128 пациентов старше 60 лет.
Исследование носило открытый проспективный контролируемый характер. Дизайн исследования был утвержден на заседании кафедры медицинской реабилитации и физической культуры УО «Витебский государственный ордена Дружбы народов медицинский университет» Министерства Здравоохранения Республики Беларусь, протокол № 16 от 4 апреля 2020 г.
Верификация диагноза осуществлялась на основании действующих приказов Министерства здравоохранения Республики Беларусь:
Иммуноглобулины класса M (IgM) - ранние антитела, которые начинает вырабатывать иммунная система в ответ на инфекцию SARS-CoV-2.
Уровень IgM обычно становится доступным для обнаружения не ранее 1-2 недель от контакта с возбудителем (не ранее 5 дней от появления симптомов при симптоматическом течении), а общий период вероятного выявления антител класса М чаще составляет менее 2-3 месяцев - в течение этого времени IgM антитела постепенно полностью сменяются на IgG. Обнаружение IgM, таким образом, может указывать на недавнее инфицирование SARS-CoV-2.
IgG начинают вырабатываться в организме через 3-4 недели после контакта с вирусом, их уровень увеличивается медленно, но долгое время может оставаться высоким - иногда несколько лет.
По наличию и уровню IgG антител в крови можно судить о факте инфицирования в прошлом и определить наличие специфического иммунного ответа - способности организма распознавать вирус при повторной встрече с ним.
Все обследуемые пациенты были разделены на 3 группы.
Первую группу составили 160 человек, проходившие курс реабилитации на амбулаторном этапе - ГБА, средний возраст - 53,5 [45; 61] года. Старший возраст - 43 человека, средний возраст составил 62,7 [60,3; 68,9] лет. Во время заболевания в стационаре в данной группе 21 пациент (15 женщин, 6 мужчин) получали кислородную поддержку, на искусственной вентиляции легких (ИВЛ) было 2 мужчин. Возраст пациентов составил 53,3 [50,6; 56,2] лет.
Вторую группу составили 50 человек, средний возраст 63,9 [60,5; 67,6] лет. Данная группа прошла однокомпонентный курс реабилитации -прием Цитофлавина (таблетки) на домашнем этапе.
Третью группу составили 105 пациентов, которые проходили реабилитацию на амбулаторном и домашнем этапах, состоящую из ГБА в сочетании с приемом Цитофлавина, средний возраст пациентов - 55,1 [45,7; 60,9] лет. Старший возраст - 35 человек, средний возраст 63,1 [60,4; 69,2] лет. Во время заболевания в данной группе в стационаре 22 пациента (12 женщин, 10 мужчин) получали кислородную поддержку, на искусственной вентиляции легких (ИВЛ) было 5 мужчин, возраст пациентов составил 55,5 [47,8; 63,2] лет.
Отбор в третью группу осуществлялся с учетом тяжелого течения пневмонии в анамнезе, наличии выраженной остаточной клинической симптоматики, полученных результатов психологического тестирования, теста Шульте, анкеты EQ-5D. Время от начала заболевания до курса составила от 60 до 90-120 дней нахождения на больничном листе.
На амбулаторном этапе реабилитацию осуществляли методом гипобарической барокамерной адаптации (ГБА) в нашей модификации на базе городского центра гипобарической терапии и бароклиматической адаптации УЗ «Витебская городская клиническая больница № 1» (г. Витебск). Относительное противопоказание к курсу ГБА - возраст старше 65 лет.
Курс ГБА проходил в многоместной барокамере «УРАЛ-АНТАРЕС» на 15 посадочных мест, время процедуры составило 90 минут (рисунок 2). Данная барокамера является единственной установкой в Республике Беларусь. Основные её параметры: длина - 9 метров, диаметр - 3 метра, вес -16000 кг, объем лечебного отсека - 51м, количество посадочных мест - до 15 человек, максимальная высота подъема - 10000 м.
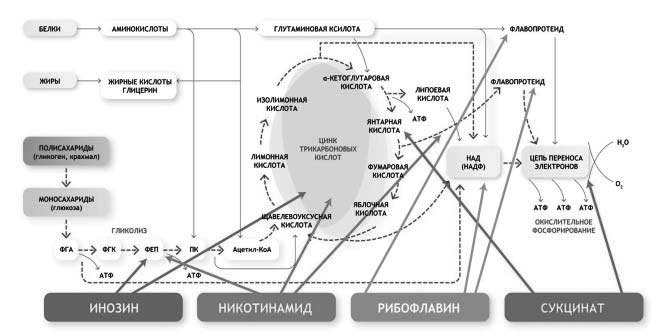
Рисунок 2. Точки приложения препарата Цитофлавин в клетке [18].
В барокамере искусственно моделируются климатические условия горной местности, где главным действующим фактором является снижение парциального давления кислорода во вдыхаемом воздухе [14].
Рисунок 3. Многоместная барокамера «УРАЛ-АНТАРЕС» на 15 посадочных мест городского центра гипобарической терапии и бароклиматической адаптации (г. Витебск, Беларусь).
В отличие от стандартного 20-дневного курса с подъемом на высоту 3500 м, для пациентов после перенесенной пневмонии, ассоциированной с инфекцией COVID-19, проводили ступенчатые подъемы на высоту до 2500 м над уровнем моря в течение 10 дней [24, 26, 28].
В первый день осуществляли подъем на высоту 1500 м над уровнем моря, во второй - 2000 м над уровнем моря, в третий и все последующие дни - на высоту 2500 м над уровнем моря.
Пациенты второй группы по результатам обследования и с учетом остаточной клинической симптоматики постковидного синдрома на домашнем этапе реабилитации прошли однокомпонентный медикаментозный курс препарата Цитофлавин согласно медицинскому применению по показанию: в комплексной терапии неврастении (повышенная раздражительность, утомляемость, утрата способности к длительному умственному и физическому напряжению). Цитофлавин (ООО «НТФФ «ПОЛИСАН») назначали по 2 таблетки 2 раза в день до еды (с интервалом 8-10 часов).
Пациентам третьей группы с первого дня амбулаторного курса ГБА назначали по 2 таблетки Цитофлавина 2 раза в день до еды (с интервалом 8-10 часов). В дальнейшем прием Цитофлавина пациенты продолжали на домашнем этапе медицинской реабилитации. Общая продолжительность курса приема Цитофлавина составила 25 дней.
В случае пневмоний, ассоциированных с COVID-19, развивались патологические паттерны дыхания. Для влияния на паттерн движения диафрагмы и дыхательной мускулатуры, улучшения дренажной функции бронхиального дерева, анальгезирующего эффекта части пациентов было применено кинезиологическое тейпирование заднего свода диафрагмы, что позволило улучшить эффект, реализуемый мышцами, находящимися в зоне воздействия кинезиологического тейпа [7, 8].
Дополнительно пациенты были обучены комплексу дыхательной гимнастики, которую выполняли в домашних условиях. Рекомендовались для использования и видеоролики дистанционного компонента ПДДВГМУ.
При необходимости и по запросу пациентам осуществлялась психологическая коррекция.
На амбулаторном этапе применялся метод классического иглоукалывания как один из методов, достоверно работающих с дисбалансом вегетативной нервной системы.
Все пациенты дали письменное информационное согласие на русском языке как на проведение обследования, так и на курс гипобарической барокамерной адаптации, прием Цитофлавина, кинезиологического тейпи-рования и курс классического иглоукалывания.
До и после курса реабилитации была проведена оценка общего состояния по следующим шкалам и методам: проба Штанге (задержка дыхания на вдохе, норма для взрослых 30-35 с); ручная динамометрия; оценка качества жизни по опроснику EQ-5D - визуальная аналоговая шкала самооценки здоровья (ВАШ); шкала оценки влияния травматического события (Horowitz M.); госпитальная шкала тревоги и депрессии; таблицы Шульте (норма 30-50 с) [12], а также электроэнцефалография с регистрацией когнитивных потенциалов.
Запись электроэнцефалограммы проводили на компьютерном электроэнцефалографе Нейрон-Спектр-4/ВП фирмы Нейрософт (г. Иваново, Россия). Пациенты сидели в кресле, в расслабленной позе, с закрытыми глазами. ЭЭГ регистрировалась в течение не менее 5 минут. Пациенты обследовались утром, до приема лекарственных средств, до и после курса лечения.
Регистрировали слуховые вызванные потенциалы (СВП) в стандартной парадигме oddball. Анализировали волну РЗ00 СВП на значимые стимулы: межпиковую амплитуду компонентов N2/P3 (мкВ) и латентность компонента РЗ (мс).
Обследование пациентов 1-й и 3-й группы осуществляли перед первым сеансом гипобарической адаптации (ГБА), через 10 дней после курса реабилитации и через 3 месяца наблюдения после окончания цикла амбулаторного и домашнего этапа реабилитации (сентябрь - ноябрь 2020 г.).
Пациентов 2-й группы, проходивших курс реабилитации на домашнем этапе, обследовали перед началом приема Цитофлавина, через 1 месяц и через 3 месяца наблюдений (сентябрь - ноябрь 2020 г.).
Среди получивших двухкомпонентный курс ГБА и Цитофлавин, 80 пациентов были обследованы повторно в октябре 2020 г., 25 пациентов - в ноябре 2020 г. (примечание: октябрь характеризовался стабильной эпидемиологической ситуацией, в ноябре был отмечен рост заболеваемости инфекцией COVID-19).
Статистическая обработка результатов произведена с помощью пакетов прикладных программ Microsoft Excel (2003), STATGRAFICS (2007), Statistica 10.0. Для описания количественных показателей оценивали медиану, интерквартильный размах (Me [Н; L]). Статистический анализ результатов начинали с проверки на нормальность распределения методом Колмогорова-Смирнова. При выявлении признаков отличия распределения от нормального применяли непараметрические методы статистического анализа. Для оценки равенства дисперсий использовали метод Зигеля-Тьюки. При неравенстве дисперсий для дальнейшего анализа двух независимых выборок применяли двухвыборочный критерий Вилкоксона (W). Различия считали достоверными при вероятности 95% (р<0,05).
Глава 6. Результаты клинико-функционального обследования пациентов после перенесенной пневмонии COVID-19, прошедших амбулаторный этап медицинской реабилитации.
Исходя из полученных данных и сроков обращения у всех пациентов, проходивших реабилитацию на базе кафедры и центра гипобарической терапии и бароклиматической адаптации, можно было диагностировать постинфекционный астенический синдром - постковидный синдром согласно Международному Классификатору Болезней МКБ-10.
На субъективном уровне пациенты предъявляли жалобы на продолжающуюся или появившуюся в течение 3-х месяцев после перенесенной инфекции выраженную (ни с чем ранее не сравнимую) слабость, невозможность выполнять прежнюю физическую нагрузку, боли в мышцах, костях, суставах, затруднение дыхания в виде классической одышки или «чувства нехватки воздуха», боль и онемение конечностей, кожи скальпа, лицевой части черепа по типу парестезий, «чувство тумана в голове», невозможность сконцентрироваться при выполнении простейших умственных нагрузок, нарушение ритма сна и бодрствования, бессонницу или яркие сновидения, подъем температуры до субфебрильных цифр или ее снижение ниже нормы, боль в сердце, сердцебиение, аритмию, нарушение слуха, зрения, головокружение, познабливание или озноб, ночную или дневную потливость, выпадение волос, высыпания на коже, повышение артериального давления, впервые выявленное или не поддающееся отработанной ранее схеме лечения при артериальной гипертензии в анамнезе, послабление стула или диарею.
При объективном исследовании обращали на себя внимание цвет и состояние кожных покровов. Кожа могла быть сухая или, наоборот, влажная на ощупь, несколько утолщенная, с землистым оттенком или выраженный румянец на щеках вследствие инъецирования сосудов.
Характерным было появление венозной сетки, чаще в области бедра, голени, коленных суставов, либо болезненных уплотнений по ходу вен различной локализации.
Глаза тусклые, часто напряжение глазных яблок при пальпации. Нистагма нет. В позе Ромберга - пошатывание.
Язык влажный, чистый или не густо обложен прозрачным беловатым налетом со следами зубов по бокам. Лимфатические узлы, доступные пальпации, без особенностей.
Болезненность при пальпации мышечных групп и точек их прикрепления (длинные мышцы шеи, надостная, дельтовидная, четырехглавая, икроножная, большеберцовая, межреберные). Было отмечено снижение амплитуды движений в шейном отделе позвоночника, особенно у пациентов длительное время находившихся в прон-позиции в острый период заболевания.
Частота дыхания 16-18 в минуту. Сатурация кислорода в тканях от 96 до 99%. Уменьшение амплитуды вдоха.
Со стороны легких часто выслушивались разнокалиберные преходящие хрипы в области верхушек и нижних отделов на фоне жесткого дыхания. Тоны сердца были чаще ритмичные, отмечался акцент второго тона над аортой. Частота сердечных сокращений составляла от 80 до 105 в минуту в покое. Артериальное давление либо пограничные цифры, либо САД 140-160 мм рт.ст., ДАД 90-100 мм рт.ст.
Пальпация живота поверхностная - безболезненная, глубокая - отмечалось вздутие и/или урчание отделов кишечника, иногда инфильтрация (псевдотуморозная) кишки, чаще сигмовидной.
Хотелось бы отметить важность количественного определения уровня антител, в частности IgG, в сыворотке крови пациентов. Так высокие цифры IgG могли говорить о преобладании процессов иммунного воспаления с развитием кожной и суставной симптоматики, что требовало дальнейшего изучения.
Также у пациентов в возрасте от 25 до 35 лет нами была замечена некоторая взаимосвязь между наличием дополнительных хорд в желудочках сердца при выполнении ультразвукового исследования сердца и склонностью данного пациента к спонтанной тахикардии (учащению сердечных сокращений свыше 120 ударов в минуту в состоянии покоя или во время сна).
Все вышеуказанные симптомы могли быть выражены в различной степени, но слабость являлась ведущим в этом комплексе, на основании чего и выделен постковидный астенический синдром.
Для течения данного заболевания характерны периоды обострения и ремиссии, так называемый волнообразный характер. Пока в литературе и в наших исследованиях непонятен механизм развития обострения. Тем не менее, можно предположить, что причины обострения могут быть как внешними (контакт с человеком, болеющим коронавирусной или другими видами вирусных инфекций), так и внутренними (психоэмоциональные перегрузки, неадекватная физическая нагрузка, обострение хронических заболеваний, изменение иммунного ответа).
У обследуемых нами пациентов выраженность симптоматики не зависела от тяжести перенесенной инфекции.
К нам на реабилитацию поступали пациенты, которые не были уверены в том, болели ли они новой коронавирусной инфекцией вообще. И только тщательно собранный анамнез и нахождение IgG в сыворотке крови подтверждало наше предположения о развитии у пациента постковидного астенического синдрома.
Молодые люди часто давали более выраженную симптоматику. Впервые в нашей практике имело место развитие симптомов артериальной гипертензии у пациентов в возрасте 16-25 лет при четкой связи с перенесенной коронавирусной инфекцией без семейного анамнеза по сердечно-сосудистым заболеваниям.
Исходя из полученных данных и сроков обращения, у всех пациентов, проходивших реабилитацию на базе нашего центра, можно было диагностировать постинфекционный астенический синдром - постковидный синдром согласно Международному Классификатору Болезней МКБ-10.
Ведущие проявления постковидного синдрома, выявленные у группы пациентов, проходивших реабилитацию на базе нашей кафедры, следующие:
1) нарушение физической активности (слабость, ухудшение функции внешнего дыхания из-за мышечной усталости);
2) когнитивные расстройства (ухудшение памяти, снижения концентрации внимания);
3) нарушение эмоциональной устойчивости (необъяснимые страх, тревога, перепады настроения);
4) поражение ЦНС (головокружение, шум в голове, нарушение зрения, обоняния, вкуса, диссомния);
5) поражение периферической нервной системы (боли в грудной клетке, конечностях, парестезии);
6) дисфункция вегетативной нервной системы с преобладанием симпатической (тахикардия, повышение артериального давления, ощущение биения сердца при нормальном пульсе);
7) нарушения иммунологического характера (суставной синдром, кожные проявления).
По данным литературы и нашим собственным наблюдениям, определенную роль в патогенезе развития заболевания, темпах выздоровления играл собственный изначальный эмоциональный фон пациента. Пациенты, которые на преморбидном фоне испытывали страх, тревогу, депрессию, как правило, имели более тяжелый вариант развития болезни и/или более затяжной этап реконвалесценции.
Анализ предъявляемых обследуемых пациентов, получавших респираторную поддержку на стационарном лечении, выявил, что у данной группы пациентов появилась излишняя сентиментальность и плаксивость, которой ранее не было, снижение кратковременной памяти. После выписки из стационара у них сохранялась выраженная слабость, быстрая утомляемость, заторможенность, невозможность концентрации внимания. Как правило, все отмечали чувство тяжести за грудиной, которое не было связаны с физической нагрузкой, и боли в межлопаточной области, поперхивание. Более половины отмечали тахикардию и нестабильные цифры артериального давления.
У восьми пациентов было чувство «присутствия постоянного озноба при нормальной температуре тела», двое мужчин отмечали появление потливости в ранее нехарактерной локализации (промежность, межпальцевые промежутки).
На бессонницу жаловались 38 пациентов, причем у некоторых изменились биоритмы (сонливость днем). У 27 пациентов осталось чувство тревоги, страха, симптомы астенизации, проявляющиеся жалобой «вроде бы забыл дома выключить утюг».
У шести пациентов резко поменялись вкусы (двое мужчин отметили полное отвращение к свинине, четыре - к шоколаду и кофе). У одной пациентки нормализовалось обоняние, но «остался постоянно присутствующий запах «жареного лука».
После окончания одно- и двухкомпонентного курсов наблюдались снижение бессонницы, уменьшение чувства тревоги, стабилизация цифр АД, повышение концентрации внимания.
Процент насыщения крови кислородом у всех пациентов до курса реабилитации составлял 96-98%, в процессе курса реабилитации показатель не изменился.
Из сопутствующей патологии 30,5% пациентов отметили артериальную гипертензию, 60% - шейный и поясничный остеохондроз, 4,8% - сахарный диабет, 2,9% - состояние после хирургического лечения по поводу новообразования, 9,5% - узловой зоб.
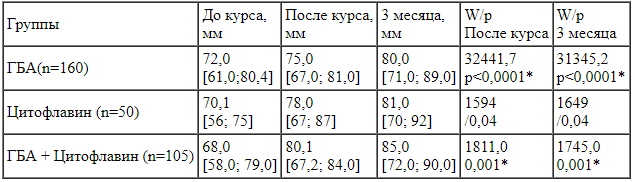
При анализе показателей функционального состояния легких установлен низкий уровень пробы Штанге до курса ГБА - 29 [21; 34] с. После 10-дневного однокомпонентного курса показатели пробы стали статистически достоверно выше и составили 37 [31; 47] с (p<0,0001).
При анализе показателей функционального состояния легких во второй группе проба Штанге была 29 [20; 31] с. После однокомпонентного курса приема Цитофлавина в течение месяца показатели пробы стали статистически достоверно выше и составили 34 [31; 39] с (р=0,04).
В группе пациентов, проходивших двухкомпонентный курс, проба Штанге после курса составила 44 [34; 59] с, что также статистически достоверно выше, чем до начала курса (26 [18; 30] с (p<0,0001)). При сравнении обеих групп между собой статистически достоверно более высокие показатели зарегистрированы в 3-й группе после курса амбулаторной реабилитации (W=15321; р<0,0001).
В 1-й группе проба Штанге через 3 месяца наблюдений составила 35 [29; 45] с, во 2-й - 36 [30; 39] с, в 3-й - 43 [34; 56] с, что осталось на статистически достоверно более высоком уровне, чем до начала курса (p<0,0001). При сравнении групп между собой статистически достоверно также остались выше показатели в группе после двухкомпонентного курса ГБА и Цитофлавина, по сравнению с однокомпонентными курсами (W=15319; p<0,0001).
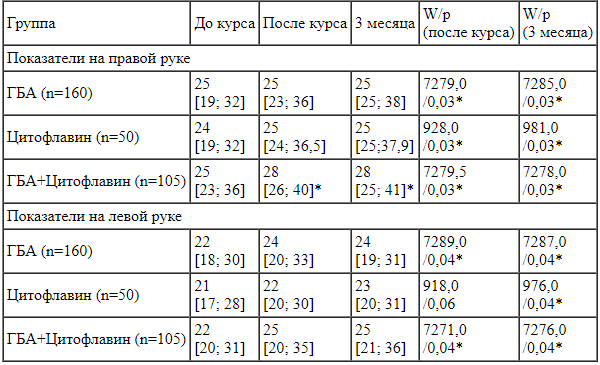
Мышечную силу на правой и левой руках у пациентов до и после прохождения курса реабилитации, а также через 3 месяца наблюдения измеряли методом ручной динамометрии (таблица 1).
Таблица 1.
Показатели ручной динамометрии до, после курса реабилитации и через 3 месяца наблюдений.
Примечания: * - р<0,05; W - критерий Вилкоксона.
Мышечная сила на правой и левой руке статистически значимо выросла после курса однокомпонентного ГБА, приема Цитофлавина и двухкомпонентного курса ГБА с приемом Цитофлавина. При сравнении динамометрии между группами статистически достоверной разницы на обеих руках не получено. При наблюдении пациентов этот эффект сохранился в течение 3 месяцев после прохождения курса реабилитации.
При оценке опросника качества жизни EQ-5D показатели визуальной аналоговой шкалы самооценки здоровья статистически значимо не изменились в период прохождения курса ГБА и Цитофлавина на амбулаторном и домашнем этапах реабилитации (таблица 2).
Таблица 2.
Шкала EQ-5D. Визуальная аналоговая шкала самооценки здоровья до, после курса реабилитации и через 3 месяца наблюдений.
Примечания: * -р< 0,05; W - критерий Вилкоксона.
У обследуемых пациентов трех групп показатели визуальной аналоговой шкалы самооценки здоровья статистически значимо стали выше при анкетировании через 3 месяца, по сравнению с исходными (р<0,05, таблица 2).
На сегодняшний день в литературе описан ряд патофизиологических и иммунологических эффектов, обусловленных непосредственно воздействием вируса SARS-COV-2 на центральную нервную систему.
Описаны варианты течения заболевания с развитием депрессивных расстройств, нейровоспалением (развитие делирия и прогрессирование деменции), особенно у пожилых людей, которые наиболее чувствительны к постинфекционным нейрокогнитивным последствиям.
В связи с высокой распространенностью психических и поведенческих расстройств после перенесенной инфекции COVID-19 требуется своевременный и качественный подхода к диагностике и лечению данной патологии, особенно на амбулаторном и домашнем этапах медицинской реабилитации [9, 10, 11, 16].
Для оценки объема динамического внимания и концентрации внимания использовали таблицы Шульте.
В изучаемых трех группах пациентов, прошедших курс реабилитации на амбулаторном и домашнем этапах, отмечалось статистически значимое улучшение объема динамического внимания, восприимчивости зрительной информации и сохранение результата через 3 месяца (таблица 3).
Таблица 3.
Показатели теста «Таблицы Шульте» до, после курса реабилитации и через 3 месяца наблюдений.
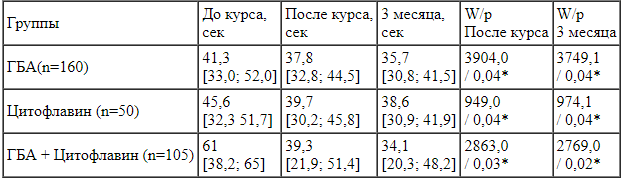
Примечания: * -р< 0,05; W - критерий Вилкоксона.
При сравнении групп между собой, статистически значимо объем динамического внимания в третьей группе был выше исходно (W=3759,5; р=0,001) и после курса наблюдения (W=3898,7; р= 0,003), по сравнению с данными пациентов первой и второй групп.
До и после курса реабилитации 15 пациентов старшего возраста, (средний возраст 64,7 [60,9; 67,1]), которые проходили однокомпонентный курс Цитофлавина, было выполнена регистрация электроэнцефалограммы.
Анализ амплитуды (объем когнитивных процессов) и латентности (скорость когнитивных процессов) вызванных слуховых потенциалов показал изменения до и после курса Цитофлавина (таблица 4 и 5).
Таблица 4.
Динамика изменений параметров латентности компонента РЗ00 слуховых вызванных потенциалов у пациентов (n=15) до и после курса Цитофлавина.
| Отведение | До курса | После курса | Р |
| FplAl | 360,0 [340,0; 380,0] | 350,0 [335,0; 370,0] | 0,005 |
| Fp2A2 | 360,0 [350,0; 375,0] | 345,0 [325,0; 360,0] | 0,04 |
| F3A1 | 380,0 [350,0; 395,0] | 350,0 [330,0; 360,0] | 0,003 |
| F4A2 | 370,0 [350,0; 380,0] | 340,0 [330,0; 360,0] | 0,03 |
| F7A1 | 380,0 [355,0; 390,0] | 350,0 [340,0; 360,0] | 0,008 |
| F8A2 | 370,0 [360,0; 385,0] | 350,0 [340,0; 360,0] | 0,003 |
| Т5А1 | 380,0 [360,0; 390,0] | 360,0 [335,0; 380,0] | 0,001 |
| О1А1 | 360,0 [350,0; 370,0] | 340,0 [340,0; 360,0] | 0,005 |
| О2А2 | 365,0 [355,0; 385,0] | 350,0 [340,0; 370,0] | 0,004 |
Таблица 5.
Динамика изменений параметров амплитуды компонента РЗ00 слуховых вызванных потенциалов у пациентов (n=15) до и после курса Цитофлавина.
| Отведение | До курса | После курса | Р |
| FplAl | -3,0 [-7,0; -2,0] | -6,0 [-8,0; -5 0] | 0,05 |
| Fp2A2 | -4,0 [-5,0; -2,0] | -5,0 [-7,0; -4,0] | 0,05 |
| Т5А1 | -3,0 [-4,0; -2,0] | -4,0 [-5,0; -2,0] | 0,05 |
| О1А1 | -3,0 [-3,0;-1,0] | -4,0 [-5,0; -3,0] | 0,048 |
| О2А2 | -3,0 [-4,0; -2,0] | -4,0 [-7,0; -2,0] | 0,1 |
Наблюдалось статистически значимое уменьшение средних значений латентности и увеличение амплитуды компонента РЗ00 слуховых вызванных потенциалов.
Еще одним важным фактором является и изучение спектрального анализа основных ритмов головного мозга у пациентов после перенесенной пневмонии, ассоциированной с инфекцией COVID-19.
В состав электроэнцефалограммы входят основные ритмы мозга -дельта-ритм от 0,3 до 4 Гц), тета-ритм (от 4 до 8 Гц), альфа-ритм (от 8 до 13 Гц), низкочастотный бета-ритм или бета-1-ритм (от 13 до 25 Гц), высокочастотный бета-ритм или бета-2-ритм (от 25 до 35Гц) и гамма-ритм или бета-3-ритм (от 35 до 50Гц). Этим ритмам соответствуют активности -дельта-активность, тета-активность, альфа-активность, бета-активность и гамма-активность.
В норме альфа-ритм доминирует в затылочных отделах мозга; убывает по амплитуде от затылка ко лбу; в лобных отделах не регистрируется при биполярном отведении с электродов, наложенных по сагиттальным линиям с малыми межэлектродными расстояниями; симметричен по частоте и амплитуде в правом и левом полушариях; наблюдается наличие функциональной асимметрии с превалированием по заполнению конвекситальной поверхности и незначительным превышением амплитуды больше в правом полушарии, что является следствием функциональной асимметрии мозга, связанной с большей активностью левого полушария; образ альфа-ритма веретенообразный, форма волны синусоидальная; колебания частоты невелики и не превышают 0,5 колеб./с, амплитуда альфа-ритма 3080 мкВ (чаще 40-60 мкВ).
Бета-активность, которую наблюдают в лобных отделах мозга и на стыках веретен альфа-ритма, симметрична по амплитуде в правом и левом полушариях; образ асинхронный, апериодичный; амплитуда 3-5 мкВ; индекс в лобных отделах может достигать 100%, отсутствие бета-активности не является признаком патологии.
У взрослого здорового человека, находящегося в состоянии пассивного бодрствования, тета- и дельта-ритмы не регистрируются, они наблюдаются только в состоянии сна или наркоза.
При хорошо выраженной норме в ЭЭГ доминирует альфа-ритм. В лобных отделах мозга и на стыках веретен альфа-ритма регистрируют низкочастотную бета-активность, а в задних отделах мозга наблюдают редкие, не превышающие альфа-ритм, вспышки тета-ритма по 2-4 волны, кратные по частоте альфа-ритму, амплитудой не превышающие фоновый ритм. Здесь же регистрируют редкие единичные разбросанные низкоамплитудные дельта-волны.
Далее мы хотели бы представить анализ динамики спектрального анализа на следующем клиническом примере:
Пациентка Д., 62 года, образование высшее, замужем, на пенсии.
В октябре 2020 года перенесла инфекцию COVID-19 в форме вне-госпитальной двусторонней интерстициальной пневмонии, средней степени тяжести, ДН I. Находилась на респираторной кислородной поддержке в течение трех недель.
Заболела остро 13.10.2020. Заболевание началось с повышения температуры до 38,3°С, болей в горле, мышцах, головная боль в течение трех дней. На данном этапе принимала витамины, обильное питье. После двухдневного периода мнимого благополучия на 6-й день болезни появилась резкая боль в мышцах, суставах, высокоинтенсивная головная боль, слабость, повысилась температура до 38,8°С, плохо снижалась на фоне приема парацетамола. 20.10.2020 на фоне присоединения одышки обратилась в поликлинику по месту жительства.
Выполнена компьютерная томография органов грудной клетки, диагностирована двусторонняя пневмония интерстициального характера, высокая вероятность COVID-19, умеренно тяжелая степень. Госпитализирована в областную клиническую инфекционную больницу г. Витебска с диагнозом: коронавирусная инфекция (ПЦР+ от 21.10.2020) средней тяжести. Двусторонняя полисегментарная интерстициальная пневмония, ДН I, средней тяжести. Артериальная гипертензия II степени, риск 2. Проведено лечение антикоагулянтами (гепарин подкожно), гидроксихлорохином, азитромицином (7 дней) peros, внутривенными инфузиями дексаметазона (9 дней), декстранов с дезинтоксикационной целью, оксигенотерапия. Выписана по достижению критериев излеченности на амбулаторное лечение на 22-е сутки после госпитализации.
За консультацией на кафедру медицинской реабилитации и физической культуры с курсом ФПК и ПК ВГМУ обратилась 16.06.2021 с жалобами на сохраняющуюся слабость, нестабильное артериальное давление с тенденцией к повышению, тахикардию, боли в области грудной клетки, головокружение, шум в ушах, изжогу, жидкий стул 3-4 раза в сутки, снижение концентрации внимания и памяти. Свои жалобы связывала с перенесенной инфекцией. При активном опросе жалоб на тревожность и снижение эмоционального фона не предъявляла.
Принимает амбулаторно лизиноприл 5 мг утром, накануне закончила прием курса винпоцетина по 10 мг З раза в сутки.
При объективном осмотре состояние удовлетворительное. Пациентка нормального телосложения, повышенного питания. ИМТ 36. Температура тела 36,3°С. Носовое дыхание в полном объеме. Слух - шепотная речь с 6 метров. Язык влажный, рыхлый беловатый налет в области тела языка, следы зубов по бокам. Отложения подкожного жира в области VII шейного позвонка. В области грудины слева на уровне 3-4 ребра определяются болезненная зона при пальпации. Поясничный лордоз усилен. Грудной кифоз сглажен. В позе Ромберга легкое пошатывание, пальценосовая проба удовлетворительная. Объем активных и пассивных движений в суставах в полном объеме. Динамометрия правой руки 23 кг, левой - 20 кг. Нарушений чувствительности, поверхностной и глубокой, не выявлено. Кожные покровы обычной окраски, влажность повышена. Лимфатические узлы, доступные пальпации, не изменены. Щитовидная железа расположена правильно, пальпируется перешеек. Молочные железы без особенностей. Частота дыхательных движений - 16 в минуту. Экскурсия грудной клетки на вдохе - 1,5 см. Тип дыхания смешанный. Проба Штанге - 25 с. Перкуторно - легочной звук. Аускультативно - везикулярное дыхание по всем легочным полям. Тоны сердца приглушены, ритмичные. Пульс - 91 в минуту, удовлетворительного наполнения и напряжения. Артериальное давление -191/95 мм рт.ст. SаО2- 97%. Живот мягкий, чувствительный в эпигастрии. Печень у края реберной дуги. Селезенка не пальпируется. Симптом поколачивания отрицательный с обеих сторон. Стул был, 3 раза в сутки, кашицеобразный, без патологических примесей. Диурез достаточный. Отеков нет.
На основании подписанного информированного согласия на русском языке проведено анкетирование пациентки с помощью опросников «Шкала оценки влияния травматического события» (ШОВТС), «Госпитальная шкала тревоги и депрессии», оценка качества жизни EQ-5D, теста Шульте, «Краткая шкала оценки психического статуса (MMSE)», теста рисования часов.
Уровень самооценки здоровья по предложенной шкале (от 0 до 100 мм) был оценен в 50 мм, профиль здоровья - 21121, индекс активности - 0,71. ШОВТС: вторжение - 2 балла, избегание - 0 баллов, возбуждение - 1 балл, интегральный показатель - 3 балла, тревога - 1 балл, депрессия - 5 баллов. Выполнение теста Шульте: 63 с, 56 с, 55 с, 58 с; среднее время выполнения теста - 58 с; врабатываемость - 1,09; психологическая устойчивость - 1,0. Показатели Краткой шкалы оценки психического статуса (MMSE) - 30 баллов, тест рисования часов - 10 баллов.
Проведение кардиоритмографии в положении лежа выявило умеренное учащение частоты сердечных сокращений (87 в минуту), редкие политопные экстрасистолы, бигеминию, ригидный синусовый ритм, предельное усиление симпатического влияния на регуляцию сердечного ритма. При проведении активной ортостатической пробы произошло учащение частоты сердечных сокращений (102 в минуту), количество полигонных экстрасистол уменьшилось, доминировали волны большого периода на фоне ослабления волн, порождаемых вегетативной нервной системой, при значительном усилении симпатического влияния на регуляцию сердечного ритма. Время переходного периода составило 13,48 с, коэффициент реакции 0%.
Уровень белка S-100 в крови составил 0,043 мкг/л при референсном значении <0,105 мкг/л (обследование проводили при содействии (ИООО «Независимая лаборатория ИНВИТРО»).
Была выполнена электроэнцефалография с вызванными когнитивными потенциалами, которая выявила изменения биоэлектрической активности мозга. Заключение: определяются изменения биоэлектрической активности мозга, свидетельствующие о снижении функционального состояния коры мозга, преобладание восходящей активизирующей системы ствола мозга. Эпилептиформная активность не зарегистрирована.
Спектральный анализ выявил преобладание дельта-ритма над альфа-и бета-ритмом во всех отведениях (рисунок 4).
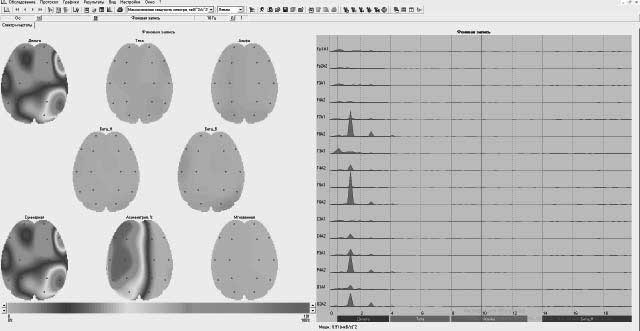
Рисунок 4. Спектральный анализ электроэнцефалограммы пациентки Д., 62 года, от 17.06.2021 г.
Для коррекции выявленных нарушений дополнительно был назначен бисопролол в дозе 5 мг утром на фоне продолжающегося приема лизиноприла. Даны рекомендации по питанию, физической активности, гигиене сна, психологической разгрузке. Выполнены кинезиотейпирование заднего свода диафрагмы по методике послабляющей коррекции ременной мышцы по методике мышечной фацилитации (поддержки) и EDF-аппликация на проекцию болезненной зоны в области грудины на уровне 3-4 ребер слева.
Для следующего осмотра пациентка явилась 30.06.2021 с жалобами на слабость, повышение артериального давления, сердцебиение, перебои в области сердца, сохраняющееся снижение памяти и концентрация внимания; шум в ушах отсутствует, уменьшилось головокружение.
Объективно температура тела 36,6°С. Язык чистый, влажный. В позе Ромберга устойчива, пальценосовая проба удовлетворительная. Тип дыхания смешанный. Проба Штанге - 30 с. Перкуторно - легочной звук. Аускультативно - везикулярное дыхание по всем легочным полям. Тоны сердца приглушены, ритмичные. Пульс - 114 в минуту, удовлетворительного наполнения и напряжения. Артериальное давление - 160/90 мм рт.ст. SаО2 - 96%. Живот мягкий, безболезненный. Стул был, 1 раз в сутки, оформленный, без патологических примесей. Диурез достаточный. Отеков нет.
Уровень самооценки здоровья был оценен в 70 мм, профиль здоровья - 21121, индекс активности - 0,71. ШОВТС: вторжение - 3 балла, избегание - 0 баллов, возбуждение - 0 баллов, интегральный показатель - 3 балла, тревога - 2 балла, депрессия - 5 баллов. Выполнение теста Шульте: 49 с, 54 с, 52 с, 45 с; среднее время выполнения теста - 50 с; врабатываемость - 0,98; психологическая устойчивость - 0,90. Показатели Краткой шкалы оценки психического статуса (MMSE) - 30 баллов, тест рисования часов - 10 баллов.
Проведение кардиоритмографии в положении лежа выявило умеренное уменьшение частоты сердечных сокращений (59 в минуту), редкие полигонные ранние экстрасистолы, интерполированные экстрасистолы, доминирование медленных волн большого периода на фоне ослабления волн, порождаемых вегетативной нервной системой, значительное усиление парасимпатического влияния на регуляцию сердечного ритма. При проведении активной ортостатической пробы произошло учащение частоты сердечных сокращений до появления тахисистолии (140 в минуту), количество политопных экстрасистол увеличилось, появилась бигеминия. Время переходного периода составило 13,84 с, коэффициент реакции - 5%.
Уровень белка S-100 в крови составил 0,056 мкг/л при референсном значении <0,105 мкг/л.
В дополнение к антигипертензивным препаратам, согласно инструкции по применению были назначены таблетки Цитофлавина по 2 таблетки 2 раза в день курсом 25 дней. Выполнено кинезиотейпирование заднего свода диафрагмы по методике послабляющей коррекции и ременной мышцы по методике мышечной фацилитации.
Контроль электроэнцефалограммы пациентка прошла повторно. Заключение (30.06.2021 г.): определяются умеренные общемозговые изменения биоэлектрической активности мозга. Эпилептиформная активность не зарегистрирована.
Результаты спектрального анализа показали отсутствие динамики и сохранение преобладание дельта-ритма над альфа- и бета-ритмом (рисунок 5).
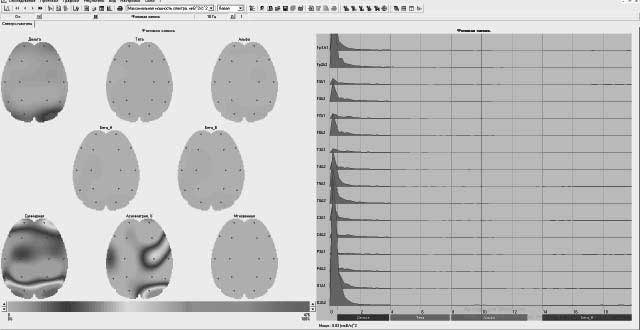
Рисунок 5. Спектральный анализ электроэнцефалограммы пациентки Д., 62 года, от 30.06.2021 г.
31.08.2021 пациентка была вызвана активно для мониторирования состояния. Уменьшились жалобы на перебои в области сердца, слабость, произошла стабилизация артериального давления, улучшилась память, повысилась физическая активность.
Проба Штанге составила 35 с. Пульс - 73 в минуту, удовлетворительного наполнения и напряжения. Артериальное давление - 135/85 мм рт.ст. SaO2 - 97%.
Уровень самооценки здоровья составил 60 мм, профиль здоровья -21122, индекс активности - 0,625. ШОВТС: вторжение - 13 баллов, избегание - 9 баллов, возбуждение - 5 баллов, интегральный показатель -27 баллов, тревога - 6 баллов, депрессия - 6 баллов.
Кардиоритмография с активной ортостатической пробой в положении лежа выявила нормальную частоту сердечных сокращений (73 в минуту), ослабление влияния вегетативной нервной системы на регуляцию сердечного ритма.
В положении стоя частота сердечных сокращений увеличилась на 17% (86 в минуту), появились политопные экстрасистолы в небольшом количестве, доминировали медленные волны большого периода на фоне ослабления волн, порождаемых вегетативной нервной системой.
Характер регуляции сердечного ритма изменился на симпатический, вплоть до значительного.
На 3-м этапе пробы (возвращение в положение лежа), по сравнению с первым, наблюдалось уменьшение частоты сердечных сокращений на 4% (70 в минуту) с изменением характера влияния на парасимпатический, вплоть до значительного, и сохранение доминирования медленных волн большого периода. Время переходного периода составило 12,42 с, коэффициент реакции - 18%.
Уровень белка S-100 в крови снизился и составил 0,043 мкг/л. Была проведена электроэнцефалография с вызванными когнитивными потенциалами, которая выявила изменения биоэлектрической активности мозга, свидетельствующие о повышении лабильности коры головного мозга, преобладании восходящей активирующей системы ствола мозга. Эпилептиформная активность не зарегистрирована.
При проведении спектрального анализа выявлено уменьшение дельта-ритма и повышение активности альфа-ритма (рисунок 6).
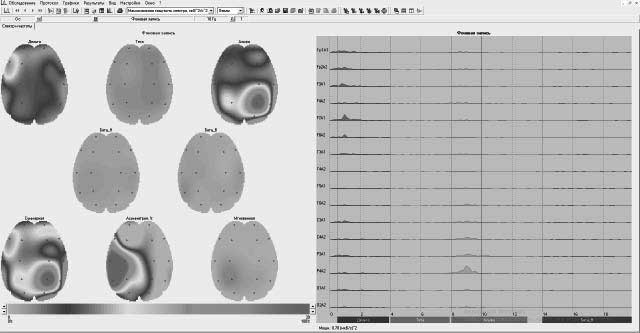
Рисунок 6. Спектральный анализ электроэнцефалограммы пациентки Д., 62 года, от 01.09.2021.
Полученные пилотные данные позволяют предположить, что проявление одного из симптомов постковидного синдрома - «мозгового тумана», обусловлен преобладанием дельта-ритма и снижением альфа-ритма.
Полученные данные в данном клиническом примере позволяют предположить положительное влияние назначение таблеток Цитофлавин на восстановление активности альфа-ритма, при снижении дельта-ритма в течение одного месяца периода наблюдений, что также соотноситься с общими результатами проведенного исследования вызванных когнитивных потенциалов.
Глава 7. Психологический компонент медицинской реабилитации пациентов с постковидным синдромом.
Пациентам, перенесшим пневмонию, ассоциированную с инфекцией COVID-19, важно оказание комплексной системы мероприятий с участием мультидисциплинарной бригады специалистов.
Наряду со специалистами в области внутренних болезней, врачами-реабилитологами, физиотерапевтами необходимо включение в систему помощи специалистов в области психического здоровья - врачей-психотерапевтов, медицинских психологов [12, 16, 17].
Перенесенные тяжелые соматические заболевания зачастую вызывают не только нарушение физиологических показателей жизнедеятельности, но и влияют на психические процессы. Данное влияние может вызвать как обострение имеющихся ранее компенсированных невротических расстройств, так и явиться непосредственно травмирующим фактором, приводящим к развитию психических и поведенческих нарушений [46].
Необходимо отметить, что инфекция COVID-19 в настоящее время является предметом активного изучения и степень непосредственного влияния вируса на центральную и периферическую нервную систему человека до конца не выяснена.
Результаты проведенного нами обследования показали, что более 30% обследованных пациентов после перенесенной пневмонии COVID-19 имели признаки посттравматического стрессорного расстройства, а также признаки астенизации, последствий влияния «скрытой» гипоксии, проявляющиеся в снижении концентрации внимания и уменьшения качества жизни.
В данном разделе мы рассмотрим наиболее часто встречающиеся в практике симптомы психических и поведенческих расстройств после перенесенных тяжелых соматических заболеваний, в т.ч. пневмонией, ассоциированной с инфекцией COVID-19.
Своевременное выявление данных симптомокомплексов необходимо для качественной организации процесса медицинской реабилитации.
Астенический синдром (неврастения).
Является одним из наиболее часто встречающихся нарушений. Клинические симптомы поражений органов дыхания при пневмониях нередко
сопровождаются слабостью, повышенной утомляемостью, плохой переносимостью физических нагрузок, которые ранее не вызывали дискомфорта.
При легком течении инфекции COVID-19 данные проявления могут быть наиболее ранними и единственными симптомами заболевания. По мере прогрессирования болезни, наряду с нарастанием интоксикации и степенью поражения легочной ткани, выраженность нарушений психической деятельности также возрастает.
При тяжелом течении пневмоний возможно нарушение сознания до степени делириозных, аментивных проявлений с нарушением ориентировки пациента. По мере выздоровления, наряду с восстановлением сознания, идет постепенное улучшение физического и психического состояния пациента. Однако, у ряда пациентов возможно развитие патологических неврастенических проявлений, несмотря на клиническое улучшение и компенсацию заболевания, отсутствие осложнений, дыхательной недостаточности.
Клинические признаки астенического синдрома:
1 стадия - нарастание физической слабости и разбитости, утомляемости. Пациент устает от небольших физических усилий, в том числе незначительных. Зачастую утрачивается способность расслабляться, что приводит к нарастанию всё большего числа телесных жалоб. Ночной сон не приносит облегчения, и по утрам пациент чувствует себя абсолютно не отдохнувшим. Также иногда астенизация может сопровождаться, наоборот, повышенной сонливостью, особенно в дневное время.
2 стадия - обостряется чувствительность к любым раздражителям, особенно запахам, свету, громким звукам. Присоединяются головные боли напряжения, изменяются и усиливаются ощущения работы внутренних органов: легких, сердца, кишечника, мочевого пузыря. Внутренний дискомфорт может усиливаться от самых незначительных причин. Физический дискомфорт может быть очень выраженным и сопровождаться чувством полного изнеможения.
3 стадия - нарастание эмоциональных нарушений, раздражительности, вспыльчивости. Возможны конфликты с персоналом и пациентами.
Данные люди очень легко обижаются. Проявляются всё более и более сильно требовательность и нетерпение, потребность во внимании, сиюминутном удовлетворении имеющихся запросов. Настроение, как правило, снижено и колеблется в зависимости от минимальных повседневных, рядовых для окружающих событий. При этом сохраняется способность периодически успокаиваться, сожалеть о своих «вспышках», что всё равно не избавляет от чувства постоянного недовольства собой и окружающими.
4 стадия - к эмоциональным расстройствам присоединяются когнитивные нарушения, пациент тяжело концентрируется на чем-либо, утрачивается способность к длительному удержанию внимания, легко отвлекается. Испытываемая рассеянность вызывает ощущение нарушения и ослабления памяти. Мыслительный процесс внутренне может восприниматься как невозможность что-либо решить. Становится трудным удержать в памяти и разрешить ряд последовательных задач, что только усугубляет чувство несостоятельности, беспомощности и может привести к развитию депрессии.
Астенический симптомокомплекс - это широко распространенное в обществе расстройство, которое может быть как самостоятельным заболеванием, так и сопровождать целый ряд других соматических болезней. Данный симптомокомплекс особенно выражен в периоды личностных кризисов, семейных неурядиц, потерь близких людей.
Зачастую данная симптоматика не требует какого-либо специфического медицинского вмешательства и проходит самостоятельно при изменении образа жизни, прекращении действия раздражающих психику факторов, компенсации физического самочувствия.
Однако после перенесенной пневмонии, особенно ассоциированной с инфекцией COVID-19, астенические проявления могут быстро нарастать как проявление декомпенсации ранее имеющихся невротических расстройств.
Также, сам факт поражения инфекционного характера, ранее малораспространенного и малоизученного, не имеющего специфического лечения, приводящего зачастую к тяжелому течению заболевания; госпитализация; опыт пребывания на респираторной поддержке; лечение в реанимационных отделениях являются очень травмирующими для большинства людей и могут привести к невротическим проявлениям у ранее здоровых лиц.
Тревожно-депрессивный синдром.
Тревога - это одна из наиболее часто переживаемых эмоций в современном обществе.
Группы риска пациентов по развитию тревожно-депрессивных расстройств:
Развитие пандемии инфекции COVID-19 коренным образом изменило привычные жизненные стереотипы, заставило задуматься о приоритетах и жизненных ценностях.
Требования о соблюдении социальной дистанции, ограничение личных контактов, изменение режима работы, социально-экономические трудности и страх безденежья, страх заразиться, заболеть и умереть самому, заразить и потерять своих близких, отсутствие четких данных о формировании иммунитета и возможном повторном заражении, развитие возможных осложнений после перенесенной инфекции неизбежно вызывают тревогу у большинства людей.
Общество в целом столкнулось с ощущением неопределенности, что только усиливает тревогу у конкретной личности.
Пациенты, переболевшие пневмонией, ассоциированной с инфекцией COVID-19, в большей или меньшей степени непосредственно переживают данные состояния. В зависимости от многих сопутствующих причин: личностных особенностей, наличия поддержки со стороны семьи, родственников, друзей, социально-экономического статуса данные эмоциональные переживания могут вызвать обострение либо возникновение невротических тревожно-депрессивных расстройств.
Наличие самой тревоги как таковой часто может полностью либо частично не осознаваться пациентом и маскироваться под соматическим неблагополучием.
Распознавание т.н. скрытых «маскированных», ларвированных депрессий может быть затруднено, особенно на начальном этапе реабилитации, и тем более, если данная симптоматика присутствовала у пациента до заболевания COVID-19.
Зачастую подобные пациенты не получают необходимой психотерапевтической помощи как из-за собственной низкой личной мотивации и болезненных переживаний, усиления чувства собственной несостоятельности, так и отсутствия должного количества специалистов в области психического здоровья в рамках реабилитационных программ. Поэтому очень важно наличие навыка, знаний и готовности распознавать наличие психических и поведенческих расстройств у данной категории пациентов для специалистов различных медицинских специальностей.
Также, важно понимать, что от этой готовности видеть и помогать зависит степень восстановления таких пациентов. При тревожно-депрессивных расстройствах легкой степени зачастую достаточно поддерживающей атмосферы, внимательного и профессионального проведения восстанавливающих лечебно-оздоровительных мероприятий для купирования невротических симптомов.
Тревожно-депрессивные расстройства зачастую представлены сочетанием собственно тревожного невроза, окрашенного депрессивным оттенком и включающим в себя вегетативную активацию в виде панических приступов. Пациенты данной категории наиболее часто являются потребителями медицинской помощи.
Паническое расстройство.
Психотравмирующая ситуация перенесенного инфекционного заболевания с неясным прогнозом, опыт госпитализации, клиническая картина заболевания с ощущением сдавления, болей в грудной клетке, чувством удушья, страхом смерти, респираторная поддержка могут явиться тем «пусковым ключом», который может спровоцировать развитие панического невроза. Перенесенные тяжелые физические симптомы в данном случае являются тем «якорем», который удерживает внутреннее ощущение безнадежности происходящего и защищает психику от осознания собственно смерти.
Если попытаться максимально просто описать целесообразность панического невроза, то его можно представить, как попытку внутренне, через испытываемые симптомы и дискомфорт, удостовериться, что ты жив.
Многим пациентам приходится посредством такого механизма достаточно долго восстанавливать свою психическую и физическую целостность.
Поэтому медицинским работникам необходимо осознавать, что панические приступы у выздоравливающих пациентов после перенесенной инфекции - это не слабость характера, не притворство, а филогенетически древний механизм приспособления к новой реальности, реальности «выжившего».
В этой ситуации необходима психологическая готовность персонала выявлять подобные случаи и лечить, оказывая необходимую поддержку и создавая «терапевтическую среду».
Основные клинические симптомы панического невроза (МКБ-10):
1. Наличие спонтанно возникающих повторных приступов паники в ситуациях, объективно не несущих опасности, либо наличие хотя бы одного такого приступа, если после него на протяжении месяца сохранялось постоянное чувство тревоги по поводу возможности повторения приступа или по поводу его последствий (умереть, сойти с ума).
2. Наличие в приступе хотя бы четырех из числа перечисленных ниже симптомов:
3. Отсутствие соматических и неврологических заболеваний, которые могли бы вызвать сходные состояния.
4. Отсутствие связи приступов с интоксикацией психоактивными веществами (психостимуляторами) или приемом лекарств.
Так называемая «паника без паники» часто является трудно-диагностируемым состоянием, особенно у пациентов с сопутствующими соматическими заболеваниями (ХОБЛ, бронхиальной астмой, дыхательной недостаточностью). Наличие в структуре заболевания таких вариантов течения панического невроза усугубляет течение заболевания и значительно влияет на уровень социального функционирования и качество жизни пациентов.
При сборе анамнестических сведений у пациента и помощи при приступах необходимо обратить внимание на следующие детали.
Одним из важных факторов инфекции COVID-19 является высокая психологическая травматизация пациента и развитие посттравматического стрессорного расстройства.
Результаты Шкалы оценки влияния травматического события (ШОВТС) у обследованных пациентов после перенесенной пневмонии COVID-19 выявили присутствие симптомов посттравматического стрессового расстройства до начала курса реабилитации.
Динамика показателей Шкалы оценки влияния травматического события в целом у обследуемых пациентов представлена в таблице 6.
Таблица 6.
Шкала оценки влияния травматического события до, после курса реабилитации и через 3 месяца наблюдения.
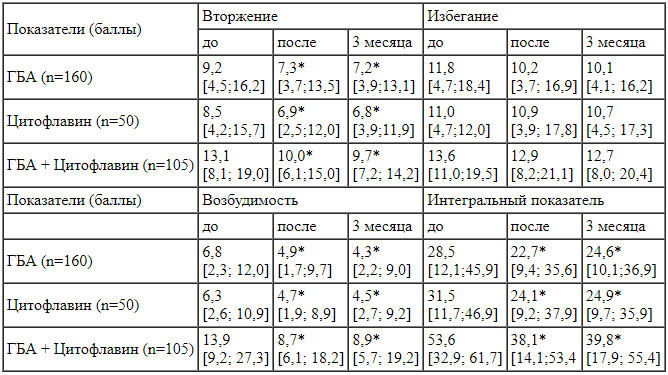
Примечания: * -р< 0,05, по сравнению с исходными данными.
Была отмечена статистически значимая динамика показателей в сторону уменьшения после курса реабилитации (в пунктах вторжение, возбудимость, интегральный показатель).
У пациентов, прошедших курс ГБА и Цитофлавин, были статистически достоверные изменения по отношению к исходным по этим же пунктам после окончания курса и через 3 месяца.
В обследуемых группах без значительной динамики остался показатель избегание, что говорит о медико-социальной проблеме, обусловленной как изменением уровня здоровья, так и изменением стиля и качества жизни в условиях инфекции COVID-19.
При изучении данных были статически достоверно отмечены более высокие показатели интегрального показателя шкалы оценки влияния травматического события в 3-й группе обследуемых пациентов (р<0,05).
При анализе результатов выявлено статистически значимое снижение интегрального показателя после курса реабилитации в изучаемых группах, которое сохранилось и через 3 месяца после реабилитации. Однако динамика снижения в 3-й группе носила более выраженный характер.
Анализ результатов Госпитальной шкалы тревоги и депрессии до и после курса реабилитации выявил статистически значимое снижение уровня тревоги у пациентов, проходивших двухкомпонентный курс (таблица 7). Статистически значимое снижение уровня депрессии отмечалось в изучаемых группах через 3 месяца после проведения курса реабилитации.
Таблица 7.
Показатели Госпитальной шкалы тревоги и депрессии у пациентов до, после курса реабилитации и через 3 месяца наблюдения.
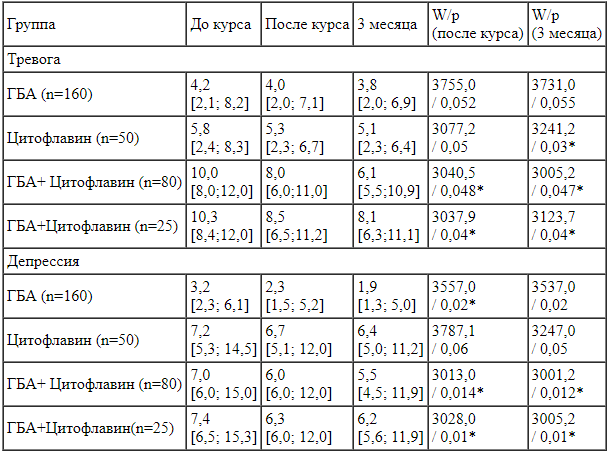
Примечания: * - р<0,05; W - критерий Вилкоксона.
Статистически значимо более высокие показатели шкал зафиксированы в 3-й группе пациентов на протяжении всего курса реабилитации и наблюдения, по сравнению с группой прошедших однокомпонентный курс ГБА и Цитофлавина (р<0,05).
Психофармакологическое лечение.
Лечение невротических и связанных со стрессом расстройств осуществляется в соответствии с действующими нормативно-правовыми актами и протоколами диагностики и лечения. В основном в лечении используются транквилизаторы (в том числе бензодиазепинового ряда), антидепрессанты, преимущественно с противотревожным действием, антипсихотические средства. Выбор схемы лечения осуществляется врачом-психотерапевтом во время осмотра пациента с учетом имеющейся клинической картины и выраженности симптомов.
Врач общей практики может начать психо-фармакотерапию самостоятельно при согласии пациента. Диагностика и лечение осуществляется врачами общей практики в соответствии с действующими протоколами лечения невротических расстройств.
Далее мы рассмотрим на конкретном клиническом примере возможности комплексного мультидисциплинарного подхода в реабилитации после перенесенной пневмонии, ассоциированной с инфекцией COVID-19. Клинический пример пациентки Л., 52 года. Обратилась на прием к психотерапевту с жалобами на бессонницу, колебания артериального давления, подъемы до 160/90, периодическое сердцебиение, онемение конечностей, «ползание мурашек» в области туловища и ног, головные боли, отсутствие сил, снижение памяти.
Из анамнеза. Раннее развитие, со слов, без особенностей. Младшая из двоих детей. Образование высшее, работает главным бухгалтером на крупном предприятии. В настоящее время проживает одна. Имеет взрослую дочь, которая в этом году закончила медицинский университет и уехала в другой город на первое место работы по распределению.
Из перенесенных заболеваний - простудные. ЧМТ отрицает. Аллергических реакций не отмечает. В июне 2020 года перенесла двустороннюю COVID-19 пневмонию, лечилась стационарно. Находилась некоторое время на кислородной поддержке.
После выписки чувствовала себя плохо: «не было сил», периодически кружилась голова, появились кошмарные сновидения.
Резкое ухудшение самочувствия отмечает после выписки из стационара и возобновления трудовой деятельности. Впервые в жизни появились «сосудистые кризы», сопровождающиеся повышением артериального давления до 150-160/90 мм рт.ст., тахикардией, снижением яркости зрения -«всё вокруг как в тумане», слабостью в руках, ногах, «ползанием мурашек».
Приступ впервые возник дома после прихода с работы. Вызвала бригаду скорой помощи: «Они сделали уколы, стало легче». Обратилась на прием к терапевту, начала обследование. Приступы повторялись 1-2 раза в неделю. После очередного вызова бригады СМП была госпитализирована в кардиологическое отделение. Обследована, прошла курс симптоматической терапии. Выписана с диагнозом метаболическая кардиомиопатия. Даны рекомендации по приему метаболической терапии. После выписки из стационара состояние стало прогрессивно ухудшаться. Приступы стали повторяться до нескольких в день. После появления приступа в банке появился страх людных мест, очередей, перестала ходить в магазин: «Есть доставка». Общественным транспортом также перестала пользоваться: «Там станет плохо. Все вокруг незнакомые, некому мне помочь». На работу стала ходить пешком в сопровождении коллеги, которой звонила и ожидала ее каждое утро, несмотря на то, что «подруга ходит медленно и они часто опаздывают на работу из-за этого».
Дома оставаться одна не могла и попросила свою 78-летнюю мать переехать к ней.
От поездки на стационарный этап реабилитации отказалась: «Устала от больницы».
Периодически отмечала приступы кашля, появился страх задохнуться во сне. Была вынуждена «взять отпуск на восстановление» около месяца. Затем возобновила работу в дистанционном формате, «хотя еще не чувствовала себя здоровой». Участковым врачом был рекомендован курс гипобарической барокамерной терапии.
До начала курса реабилитации проведена оценка следующими шкалами и методами: Госпитальная шкала тревоги и депрессии - выявлен высокий уровень тревоги (15 баллов) и депрессии (17 баллов). При жалобах на отсутствие памяти и внимания, невозможности сосредоточиться на работе и страхе не выполнить квартальный отчет при обследовании функции внимания (Таблица Шульта) - объективно сохранялась концентрация и распределение внимания в пределах нормы. Выполняла пробы Шульта за 38 секунд. В то же время при последовательном выполнении данного теста отмечалось прогрессивное увеличение времени, затраченного на выполнение задания (38, 39, 44, 48 секунд). Шкала оценки влияния травматического события: избегание - 20 баллов, возбудимость - 26, вторжение - 21 балл, интегративный показатель - 67.
Учитывая клинически выявленные симптомы тревоги и депрессии, клинику панического расстройства, сопровождающиеся избегающим поведением, высокие показатели Шкалы тревоги и депрессии по результатам диагностики, высокий риск развития посттравматического тревожного расстройства (у пациентки выраженное избегание, сопровождающееся высоким уровнем возбудимости, в том числе вегетативной нервной системы), на амбулаторном и домашнем этапах назначен 10-дневный курс ГБА, прием Цитофлавина по 2 таблетки в день до еды в течение 25 дней и поддерживающее лечение у психотерапевта (медикаментозное и индивидуальные сеансы комбинированной психотерапией один раз в неделю).
Дополнительно психотерапевтом пациентке назначен курс тофизопама до 300 мг в сутки в течение 6 дней, с последующим снижением до 250 мг в комбинации с сертралином с 12,5 мг в нарастающей дозировке до 50 мг.
Проведенное обследование после курса ГБА - пациентка стала немного спокойнее, отмечает, что стала лучше спать. Первые семь визитов на ГБА приходила в сопровождении мамы, на восьмую процедуру смогла прийти самостоятельно. На работу продолжала ходить в сопровождении подруги. В магазин, расположенный возле дома, стала ходить самостоятельно, отказалась от доставки. По результатам обследования: Госпитальная шкала тревоги и депрессии - выявлен высокий уровень тревоги (12 баллов) и депрессии (16 баллов). Таблица Шульта - объективно сохранялась концентрация и распределение внимания в пределах нормы. Выполняла пробы Шульта за 38 секунд, при последовательном выполнении сохранялась тенденция к прогрессивному увеличению. Шкала оценки влияния травматического события: избегание - 18 баллов, возбудимость - 21, вторжение - 19 баллов, интегративный показатель - 58.
На домашний этап реабилитации: продолжить курс Цитофлавина, поддерживающий курс тофизопама 250 мг с последующим снижением до 100 мг - 50 мг и отменой в течение 2-х месяцев и назначением сертралина в терапевтической дозе 50 мг в течение 3-х месяцев.
Клиническими мишенями у данной пациентки являлись повторяющиеся приступы паники и сопровождающее их избегающее поведение. В индивидуальной терапии пациентка была обучена способам изменения своего поведения во время панического приступа с помощью дыхательных техник. Рекомендованы онлайн-занятия проекта «ПДДВГМУ» - комплексы адаптивной физической культуры с элементами дыхательной гимнастики (удлинённый выдох).
Также было необходимо разъяснить ей: «что же с ней происходит и чем она на самом деле болеет», т.к. ее плохое самочувствие уже «заставляет думать, что ее обследовали недостаточно внимательно и диагноз неясен, это онкология нарастает так, а они ничего не делают».
Данная личностная установка логическому переубеждению поддается только на непродолжительное время и при высоком уровне тревоги будет проявляться дальнейшим нарастанием ипохондрических симптомов. Поэтому с данной категорией пациентов рациональная терапия работает ограниченно и возникает необходимость исследования подсознательных причин, что требует значительных временных затрат и высокой мотивации пациента. В силу выраженной симптоматики пациентка была высоко мотивирована и регулярно, два раза в неделю, посещала индивидуальные сеансы психотерапии.
В течение 3-х месяцев удалось полностью купировать панические приступы и вернуть пациентку на привычный жизненный уровень.
Она не требует сопровождения, посещает людные места и разрешила матери уехать к себе. Вечера в одиночестве «пока очень волнительны, но я справляюсь». В процессе терапии было выяснено, что появление приступов совпало с отъездом дочери. Также оказалось, что дочь работает врачом-терапевтом, в связи с эпидемиологической ситуацией находится в перепрофилированном отделении для работы с инфекцией COVID-19 с использованием СИЗов и непосредственно оказывает помощь пациентам с данной инфекцией.
У пациентки появился страх, что дочка может заразиться от инфицированных пациентов и умереть. Однако этими переживаниями она ни с кем не делится, «предпочитая не показывать, чтобы не расстраивать дочку». Данное переживание она не считает чем-то значительным, влияющим на ее состояние. В процессе работы пациентка начала осознавать связь между ее эмоциональными переживаниями и телесными симптомами, и лучше понимать причины своего состояния.
Наряду с этим, необходимо отметить, что тревога за свое собственное здоровье, переживание «за возможно не выявленное онкологическое заболевание» на фоне волнения за судьбу дочери стали гораздо менее актуальными.
По результатам обследования: Госпитальная шкала тревоги и депрессии - выявлен высокий уровень тревоги (11 баллов) и депрессии (12 баллов). Время выполнения пробы Шульта уменьшилось до 38 секунд. В то же время при последовательном выполнении данного теста сохраняется тенденция к прогрессивному увеличению времени, затраченного на выполнение задания (37, 38, 40, 41 секунд). Шкала оценки влияния травматического события: избегание - 18 баллов, возбудимость - 16, вторжение -12 баллов, интегративный показатель - 46 баллов.
Для продолжения домашнего лечения через три месяца, с учетом ситуационно-обусловленной тревоги, ухудшением эпидемиологической обстановки (ноябрь), высокими рисками формирования посттравматического стрессового расстройства, клинически значимого уровня тревоги и депрессии, пациентке прописано продолжить прием сертралина в дозе 50 мг, поддерживающая психотерапия не реже одного раза в неделю (устный психотерапевтический контракт заключен на 40 часов,) и через 3 месяца - повторный курс ГБА и Цитофлавина.
Глава 8. Кинезиологическое тейпирование как компонент медицинской реабилитации пациентов с постковидным синдромом.
Кинезиологическое тейпирование - это методика наложения эластичного, со строго заданными свойствами пластыря на кожу человека с целью получения предсказуемого эффекта на паттерн движения [8, 15, 29].
Воздействие осуществляется на следующие функциональные системы: кожу, фасцию, мышцы, суставы, лимфо- и кровоток. В зависимости от методики наложения кинезиотейпа можно получить различные эффекты со стороны тканей, на которые производится воздействие. Выделяют следующие виды корригирующего воздействия: механические, послабляющие, фасциальные, связочные/сухожильные, функциональные и лимфодренажные.
Отличие кинезиологического тейпа от других видов пластырей определяет его уникальные свойства. Кинезиотейп по своей толщине, весу аналогичен эпидермису. Это позволяет уменьшить раздражение кожи, устранить «чувство инородного тела на коже».
Тейп не содержит лекарственных веществ, в его производстве используется хлопковая основа, акриловый клей и натуральные красители, что уменьшает риск развития побочных эффектов в виде аллергических реакций. Также высококачественные сорта хлопка обеспечивают воздухопроницаемость, гигроскопичность, удобство при длительном применении.
Воздействие тейпа на подлежащие ткани определяется его эластичностью и ограничено сроком в 3-5 дней, после чего тейп теряет свои свойства и должен быть удален с кожи. Многие пациенты, описывая положительные свойства кинезиотейпа, отмечают «чувство защищенности», которое возникает после аппликации, эффект «второй кожи».
Механизм действия кинезиотейпа реализуется через воздействие на различные виды рецепторов, представленных на коже. Чем больше удается задействовать рецепторов на единицу площади кожи, тем выше уровень ответа со стороны невротома. Соответственно, при аппликации на предварительно растянутую кожу удается увеличить количество рецепторов на единицу площади, что позволяет включить «воротный контроль» боли через воздействие на толстые периферические волокна, которые осуществляют пресинаптическое торможение на уровне нейронов заднего рога спинного мозга. Кроме того, мощная афферентная импульсация, поступающая в кору головного мозга, подавляет патологические связи нейроматрикса.
Нейроматрикс - обширная ассоциация нейронов, образующих функциональные связи таламуса и коры, коры и лимбической системы. При хронизации заболевания эти связи приобретают патологическую устойчивость, вызывая болевые ощущения при отсутствии субстрата боли. Ярким примером такой патологической связи являются фантомные боли, фибромиалгии.
В случае пневмоний, ассоциированных с COVID-19, это будут патологические паттерны дыхания, характерные для данной категории пациентов.
При выраженном болевом синдроме, нарушениях опорно-двигательной системы, т.е. в тех случаях, когда невозможно активное растяжение кожи, производят натягивание кинезиотейпа от 15 до 50 % в зависимости от эффекта, который хотят получить. Натяжение кинезиотейпа приводит к образованию складок кожи под аппликацией, что также способствует вовлечению большего числа рецепторов и включению «воротного механизма» торможения.
Обследованные нами пациенты бы разделены на четыре группы.
Первая группа - 25 пациентов, которые проходили курс гипобарической барокамерной адаптации, средний возраст 46 лет [39, 50], из них мужчин - 10, женщин - 15.
Вторую группу составили 25 пациентов, прошедших курс гипобарической барокамерной адаптации и кинезиологического тейпирования по предложенной нами схеме. Средний возраст составил 47 лет [37, 51], из них мужчин - 9, женщин - 16.
Третью группу составили 10 пациентов, прошедших курс кинезиологического тейпирования по предложенной нами схеме. Средний возраст составил 45 лет [36, 49], из них мужчин - 2, женщин - 8.
Четвертую группу составили 30 пациентов, прошедших курс кинезиологического тейпирования по предложенной нами схеме и Цитофлавина с учетом инструкции по применению - по 2 таблетки 2 раза в день в течение 25 дней. Средний возраст составил 49 лет [39, 55], из них мужчин -11, женщин - 19.
Применялась методика кинезиотейпирования тейпом (ООО Галтея-фарм, г. Витебск), направленная на поддержание функции диафрагмы и ее активации. Чаще выполнялась аппликация на задний свод диафрагмы. У пациентов с патологическим паттерном дыхания выполнялась аппликация на передний и задний своды диафрагмы.
Средняя часть тейпа сзади накладывалась на уровне 12-го грудного позвонка. Правый и левый хвосты апплицировались по ходу реберной дуги при максимально растянутой коже за счет бокового наклона туловища в противоположную сторону, подъема одноименной руки вверх и выполнения вдоха.
Спереди средняя часть тейпа проецировалась на мечевидный отросток. Хвосты клеились аналогично тейпу, наложенному сзади (рисунок 7).
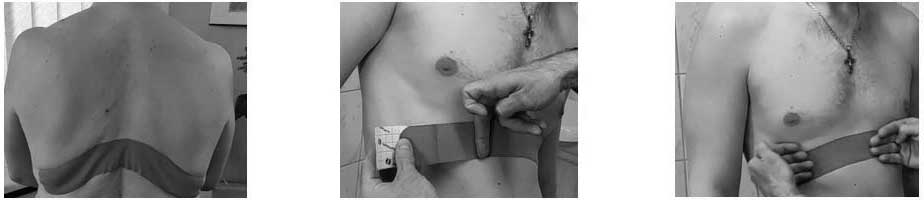
Рисунок 7. Тейпирование переднего и заднего свода диафрагмы.
При выраженных болях в грудной клетке выполнялась EDF-аппликация на место проекции боли. Для улучшения отхождения мокроты использовалась лимфодренажная методика с локализацией якоря в области проекции корня легкого (рисунок 8).
Рисунок 8. Смешанная методика: тейпирование заднего свода диафрагмы и лимфодренажная техника.
Кинезиотейпирование во время курса ГБА проходило в два этапа: первый раз тейпы накладывались на 3-й день на заданной высоте, аппликация носилась пациентом в течение 3-х дней, затем снималась самостоятельно. Следующая аппликация выполнялась через три дня отдыха кожи с целью улучшить приспособительные реакции собственного организма и исключения возможных раздражений со стороны кожного покрова.
Кинезиотейпирование с применением курса Цитофлавина проходило в два этапа: первый раз тейпы накладывались в первый день начала курса реабилитации, аппликация носилась пациентом в течение пяти дней, затем снималась самостоятельно. Следующая аппликация выполнялась через пять дней отдыха кожи с целью улучшить приспособительные реакции собственного организма и исключения возможных раздражений со стороны кожного покрова.
После курса реабилитации пациенты субъективно отмечали улучшение дыхания, уменьшение боли в грудной клетке, снижение ЧСС, улучшение качества сна, повышение работоспособности.
При анализе показателей функционального состояния легких у обследуемых пациентов был установлен низкий уровень пробы Штанге до курса реабилитации.
После предложенного курса реабилитации показатели стали статистически достоверно выше, чем до начала курса (таблица 8).
Таблица 8.
Проба Штанге у пациентов, прошедших курс реабилитации.
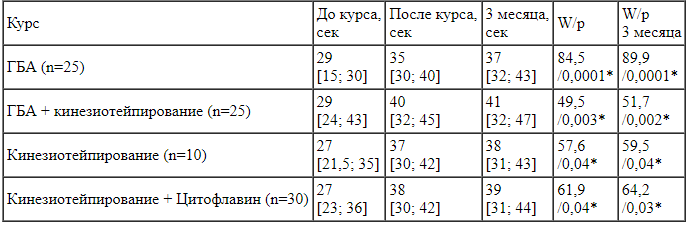
Примечание: * - р< 0,05; W - критерий Вилкоксона
При сравнении групп между собой после курса реабилитации ГБА получена статистически достоверная разница (W=162,5, р=0,01 и W=157,2, р=0,02) и двухкомпонентных курсов реабилитации (ГБА + кинезиотейпирование и ГБА + Цитофлавин).
Оценка шкалы качества жизни EQ-5D показала, что визуальная аналоговая шкала самооценки здоровья у обследуемых пациентов до курса ГБА составила 68 [52; 73] мм, после - 81 [68; 89] мм (W=1359; р=0,003). У пациентов второй группы визуальная аналоговая шкала самооценки здоровья у обследуемых пациентов до курса реабилитации составила 62,9 [55; 71] мм, после - 77 [67; 82] мм (W=1872; р=0,04). У пациентов третьей группы визуальная аналоговая шкала самооценки здоровья у обследуемых пациентов до курса реабилитации составила 70,5 [61; 73] мм, после - 82 [69; 86] мм (W=1817; р=0,04). У пациентов четвертой группы визуальная аналоговая шкала самооценки здоровья у обследуемых пациентов до курса реабилитации составила 71 [60; 75] мм, после - 85 [70; 90] мм (W=1801; р=0,03). Статистических отличий шкалы качества жизни EQ-5D между изучаемыми группами после курса реабилитации выявлено не было.
Клинический пример пациента Г., 61 год. Пациент находился в УЗ «Больница скорой медицинской помощи» с 29.10.2020 по 11.11.2020 с диагнозом: Коронавирусная инфекция SARS-CoV-2 (ПЦР положительная от 30.10.2020), тяжёлое течение. Внегоспитальная двусторонняя полисегментарная пневмония, тяжёлой степени. ДН I. Артериальная гипертензия II ст., риск 3.
Общий анализ крови от 07.11.2020: гемоглобин - 143 г/л, эритроциты - 4,4 1012/л, ЦП - 0,97, лейкоциты - 7,0 109/л, тромбоциты - 255, П2%, С84%, Л10%, М4%. Общий анализ мочи от 30.10.2020: цвет - с/ж, реакция - кислая, удельный вес - 1018, белок - нет, сахар - нет, плоский эпителий - 1-2 в поле зрения. Биохимический анализ крови от 10.11.2020: глюкоза -6,8 ммоль/л, мочевина - 0,09 ммоль/л, креатинин - 0,09 ммоль/л, общий белок - 58 г/л, билирубин общий - 12,4 ммоль/л, АлАТ - 118 Е/л, АсАТ -30 Е/л, СРБ - 14 мг/л. Коагулограмма от 07.11.2020: ratio АЧТВ - 1,05, АЧТВ - 30, ПТИ - 0,93, фибриноген А - 4,1 г/л, тромбиновое время - 27, Д-димеры - 1904. ПЦР от 30.10.2020 положительная. Рентгенография ОГК от 10.11.2020. Заключение: двусторонняя полисегментарная пневмония в стадии неполного разрешения. ЭКГ от 03.11.2020: ритм синусовый, 76 в минуту. Горизонтальная ЭОС. КТ ОГК от 29.10.2020. Заключение: двусторонняя интерстициальная полисегментарная пневмония (высокая вероятность COVID-19), тяжелая степень. Проведено лечение: дексаметазон, левофлоксацин, омепразол, клексан, р-р Рингера, гепарин, ранитидин, сонекс, кислородно-воздушная смесь.
Осмотрен 23.11.2020. При осмотре выявлено: ЧД 24 в минуту. Вспомогательные мышцы участвуют в акте дыхания. Разговор затруднен из-за одышки. ЧСС 92 уд/мин. АД 130/80. Сатурация 96%. В легких жесткое дыхание. Тоны сердца приглушены, ритмичные, акцент II тона на аорте. После незначительной физической нагрузки сатурация 90%. ЧСС 110 уд/мин. АД 128/87. ЧД 31 в минуту. Выполнено тейпирование диафрагмы сзади (рисунок 5). При последующем осмотре через 30 минут, ЧД 20 в минуту. АД 128/90. Сатурация 96%. Исчезла одышка при разговоре. Акцент II тона на аорте выявлен не был.
Назначен курс Цитофлавина в таблетках по 2 таблетки 2 раза в день в течение 25 дней. Поставлен в лист ожидания на курс ГБА. Повторное кинезиотейпирование диафрагмы через 8 дней.

Рисунок 9. Кинезиологическое тейпирование заднего свода диафрагмы.
Глава 9. Классическое иглоукалывание, компонент медицин-ской реабилитации пациентов с постковидным синдромом.
На сегодняшний день специалисты в Российской Федерации рассматривают возможность применения иглорефлексотерапии в реабилитации пациентов с учетом астенического синдрома на фоне перенесенной инфекции COVID-19 [7, 9, 10, 11].
На наш взгляд, при соблюдении санитарно-эпидемиологических норм данный вид лечения является хорошим подспорьем в арсенале методов немедикаментозной реабилитации амбулаторного звена как один из методов, воздействующих на энергетический потенциал и устраняющих дисбаланс между симпатической и парасимпатической вегетативной нервной системой [43, 44].
В данном разделе мы хотели бы отметить основные подходы к медицинской реабилитации пациентов после перенесенной инфекции COVID-19, исходя из основных положений традиционной китайской медицины.
Согласно представлениям традиционной китайской медицины внешним патогенным фактором (ВПФ) при коронавирусной инфекции являются холод и влажность. В начале вирус проникает в тело через внешние покровы и разрушает «вэй ци» (защитная ци). При эффективной «вэй ци» болезнь дальше не развивается, но человек некоторое время является распространителем ВПФ, не подозревая об этом [18, 35. 36].
На второй стадии внешний патогенный фактор атакует систему каналов и коллатералей. Данный процесс называют также «превращением от поверхностного к внутреннему». При этом система меридианов представляет собой:
1) проход для превращения внешнего нарушения (вэй хэ) из поверхностного (бяо) во внутреннее (ли);
2) важный соединительный путь между полым и плотным органами, поверхностным и внутренним заболеваниями.
Самым первым латеральным каналом, который встречает патогенный вирус, является «тайян канал», состоящий из двух ян-каналов: ручного канала тонкого кишечника (IG) и ножного канала мочевого пузыря (V). Характерными симптомами на данной стадии заболевания являются боли и скованность в шее, спине, пояснице, боль в мышцах, головная боль, легкая непереносимость холода. Появление таких симптомов, как жар, потливость, заложенность носа, боли в горле, кашель, говорит о преобладании патогенного начала над вэй ци, которая ослабевает и отступает в «ворота легких». Если организму удается предупредить внедрение вируса на этой стадии, то заболевание дальше не развивается, что соответствует ОРВИ с проявлениями воспаления верхних дыхательных путей в традиционной западной медицине.
При дальнейшем наступлении вируса и ослаблении ци легких происходит извращение потока ци легких, что сопровождается появлением таких симптомов, как кашель, затруднение дыхания. Ци сжимается и возникает патологический огонь легких, что сопровождается жаром, потливостью, болями в грудной клетке, беспокойством, бессонницей; характер кашля может измениться на сухой надсадный непродуктивный или со скудной, трудноотделяемой мокротой.
При дальнейшей активации патогенного фактора следующим каналом, встречающим инфекцию, является «шаоян канал», состоящий из двух ян-меридианов ручного меридиана тройного обогревателя (TR) и ножного меридиана желчного пузыря (VB). Появление симптомов, характерных для поражения данного канала, говорит об ослаблении защитной ци до уровня, когда «война идет на собственной территории, но главные позиции еще не сданы». Наиболее частыми симптомами при COVID-инфекции, характерными для этой стадии, были чередование озноба и лихорадки, кашель с чувством сдавливания грудной клетки, чувство боли в груди и эпигастрии, тошнота, рвота (что иногда заставляло пациента сначала обследовать желудок), сухость в горле, горечь во рту, головокружение, гиперемия склер, ночная потливость, шум и звон в ушах, головная боль в височной области, пелена перед глазами, депрессия.
Появление озноба - это проявление агрессивного воздействия вируса. Тошнота, головокружение, шум в ушах, головная боль в височной области, глазные симптомы характерны для нарушения движения ци по каналу желчного пузыря.
Последним рубежом является «янмин канал», самый медиальный из ян-каналов, представленный ручным меридианом толстого кишечника (GI) и ножным меридианом желудка (E). Основные симптомы поражения этого канала - жар без озноба, усиливающийся во второй половине дня, потливость, диарея со зловонным запахом, рвота, резкая слабость. При преобладании токсического жара пациент страдает от сильнейшей лихорадки, бессонницы, возбуждения, сердцебиения, запоров. Для коронавирусной инфекции на этой стадии характерны потеря обоняния и вкуса.
Если атака патогенных факторов продолжается, то третьей и последней стадией является повреждение полых органов (фу-органов): желудка и кишечника.
Конечной точкой является проникновение внешнего патогенного фактора в пять чжан-органов и их повреждение, что в зависимости от конституции пациента, сопутствующих заболеваний приводит к развитию различных паттернов и выражается различной симптоматикой. Отличием COVID-19 от других вирусных инфекций, в частности, гриппа, является то, что он быстро прогрессирует, непредсказуем, что приводит к высокой смертности. Вирус развивается столь стремительно, что первые две стадии «схлопываются», и переход к третьей стадии наступает за очень короткий промежуток времени.
Из-за стремительного развития болезни для коронавирусной инфекции характерны сочетания двух или даже трех ян-синдромов: тайян и янмин; тайян и шаоян; тайян, шаоян и янмин; а также сочетание ян и инь-синдромов.
Для сочетанного синдрома тайян и тайинь каналов (ручной меридиан легких Р и ножной меридиан селезенки - поджелудочной железы RP) характерны незначительное отвращение к холоду, небольшая температура (до 38,3°С), головная боль, мышечная боль, кашель, боль в горле, усталость, вздутие живота с легкой болью, отсутствие вкуса, плохой аппетит, жидкий стул или диарея с нерезким запахом, мышечная слабость, бледный язык, покрытый белым и жирным налетом.
Из-за патогенного влияния повреждающего фактора влажности и ослабленной ци селезенки у пациентов наблюдается гораздо более заметная усталость с чувством тяжести и похолодания в конечностях и более сильной и продолжительной потерей аппетита.
Непереносимость холода, отсутствие высокой температуры (чаще пониженная), головная боль, кашель, боль в горле, холодные и синюшные руки и ноги, сильная усталость, сонливость, слабое сердцебиение, полубессознательное состояние - симптомы, характерные для вовлечения в патологический процесс каналов тайян и шаоинь (ручной меридиан С и ножной меридиан R).
При внедрении патогенного фактора в виде холода и ослабленной ци меридианов почек и сердца, у пациентов гораздо более заметны упадок духа, вялость, истощение, цианоз губ и сердцебиение при легкой нагрузке.
Воздействие токсического жара может повредить канал шаоинь и вызвать истощение инь меридианов почек и сердца, проявляясь геморрагической кожной сыпью или кровотечением. Это прогностически неблагоприятный синдром. Соответствует проявлениям инфекционно-токсического шока или ДВС-синдрома по представлениям западной медицины.
У отдельных пациентов наблюдались высыпания в виде крапивницы по ходу меридианов толстого кишечника и желудка, что указывает на сочетанное поражение каналов янмин и тайинь.
Рисунок 10. Пациентка В., 28 лет, папулезно-геморрагический характер высыпаний, преимущественно по ходу канала желчного пузыря.
Основными чжан-органами, которые вовлекаются в патологический процесс, при коронавирусной инфекции на начальных этапах заболевания являются легкие, селезенка и тройной обогреватель.
Характерны следующие симптомы поражения легких:
Поражение селезенки приводит к следующим симптомам:
Нарушение функции тройного обогревателя приводит к следующим симптомам:
На этапе реконвалесценции основными задачами лечения с точки зрения традиционной китайской медицины является решение следующих вопросов:
На основании жалоб и клинического обследования были выявлены следующие ведущие паттерны поражения внутренних органов:
1) Со стороны легких ведущим, на наш взгляд, стал паттерн сухости флегмы в легких, что обусловлено поражением селезенки и наличием токсического жара, который высушивает флегму.
Данное состояние характеризуется жалобами на редкий кашель со скудной плохо отделяемой мокротой, затруднение дыхания, чувство тяжести в груди, чувство тяжести и мутности в голове, головокружение. При физикальном обследовании пациентов выявляется несоответствие аускультативной картины жалобам пациента - количество хрипов больше, чем жалоб на кашель.
Ранее этот паттерн описывался только у пожилых лиц. При инфекции COVID-19 данный паттерн выявляется в возрастной группе 40 лет и выше.
2) Недостаток крови селезенки и сердца приводит к сердцебиению; головокружению; бессоннице; сну, нарушенному сновидениями; утомляемости; тревожности; плохой памяти.
3) Недостаток крови селезенки, сердца и печени - к вышеуказанным симптомам добавляются нарушения со стороны зрения (пелена перед глазами, нечеткость восприятия, размытость), выраженная мышечная слабость, судороги в конечностях, онемение конечностей, раздражительность, сухость кожи и волос, депрессия.
4) Для недостатка ян почек характерны боли в пояснице, головокружение, звон в ушах, слабость и холод в коленях, чувство холода в пояснице, слабость в ногах, утомляемость, апатия, обильная прозрачная моча, никтурия, отеки ног, диарея, депрессия, импотенция, преждевременная эякуляция, бесплодие, уменьшение объема спермы. К появлению данной симптоматики приводит длительный застой влажности в селезенке.
5) У лиц пожилого возраста или при тяжелом течении заболевания выявляется паттерн недостатка инь в почках, для которого характерны ночная потливость, головокружение, звон в ушах, потеря памяти, отсутствие блеска в глазах, сухость в горле и во рту по ночам, скудная темная моча.
Также по данным литературы и нашим собственным наблюдениям, определенную роль в патогенезе развития заболевания и темпах выздоровления играл собственный эмоциональный фон пациента. Пациенты на преморбидном фоне испытывавшие страх, тревогу, депрессию, как правило, имели более тяжелый вариант развития болезни и/или более затяжной этап реконвалесценции. Данные наблюдения соответствуют представлениям традиционной китайской медицины.
Так, тревога вызывает застой ци в грудной области, что проявляется чувством легкого стеснения в груди, легкой одышкой, желанием вздохнуть без всякого патологического влияния извне. А чувство страха, депрессия блокируют или даже подавляют ци почек, что также способствует внедрению патогенного фактора холода.
В выборе метода и места воздействия мы руководствовались собственным опытом и доступными в интернете литературными источниками [5,7 36].
Основными задачами в реабилитации пациентов, перенесших корона-вирусную инфекцию, согласно представлениям китайской традиционной медицины, является удаление остаточного патогенного начала, восстановление ци и восстановление функции легких и селезенки. Исходя из положений «Толкования руководства по акупунктуре и прижиганию (издание второе)» [7], основными точками были нэй-гуань (MC 6), цзу-сан-ли (E 36), чжун-вань (VC 12), тянь-шу (E 25) и ци-хай (VC 6).
Из практики акупунктуры при разных состояниях [1, 2, 3, 13, 14, 15]:
Воздействие проводится курсом, гармонизирующим методом, 20-25 минут один раз в день.
Клинический пример пациентки Б., 1956 года рождения, проживающей в г. Витебск. Пациентка Б. проходила стационарное лечение с 15.12.2020 по 29.12.2020 с диагнозом: коронавирусная инфекция (ПЦР от 11.12.2020), среднетяжелое течение. Внегоспитальная двусторонняя полисегментарная интерстициальная пневмония, средней степени тяжести. ДН I. Артериальная гипертензия II степени, риск З. Ожирение III степени (ИМТ 42,3). В стационаре 6 дней находилась на кислородной поддержке.
Поступила на реабилитацию 13.01.2021 с жалобами на одышку при незначительной физической нагрузке, редкий кашель с трудноотделяемой слизистой мокротой, сердцебиение, перебои в области сердца, потливость, слабость, чувство тревоги, страха, головокружение, шум в голове, снижение концентрации внимания, ухудшение памяти, бессонницу, тревожащие сновидения, боли в плечах, верхних конечностях, пояснице, холод и слабость в коленях.
При физикальном обследовании пациентка гиперстенического телосложения, повышенного питания. Температура тела 36,6°С. Кожные покровы бледные, влажные. Венозная сеть в области проекции точки RP 9. Отложения подкожного жира в области VII шейного позвонка. Глаза живые, ясные. Носовое дыхание в полном объеме. Слух нормальный. Язык влажный, увеличен в размере со следами зубов по бокам, налет прозрачный, легко снимается. В области крестца отечность тканей, венозный рисунок. Поясничный лордоз усилен. Грудной кифоз сглажен. В положении Ромберга легкое пошатывание, пальценосовая проба удовлетворительная. Снижен объем активных движений в плечевых суставах за счет боли: отведение рук до 60° справа без боли, до 70° слева, пассивные движения в полном объеме. Динамометрия правой руки - 20 кг, левой - 18 кг. Симптомы Ласега отрицательные с обеих сторон. Движения в коленных и голеностопных суставах в полном объеме. Нарушений чувствительности, поверхностной и глубокой, не выявлено. Щитовидная железа, молочные железы без особенностей. Лимфатические узлы, доступные пальпации, не изменены, безболезненные. Частота дыхательных движений - 20 в минуту. Сатурация кислорода в крови - 98%. Экскурсия грудной клетки: прирост на вдохе - 0,3 см. Тип дыхания смешанный, поверхностный. Проба Штанге -12 секунд. При аускультации в легких ослабленное везикулярное дыхание. Влажные разнокалиберные непостоянные хрипы в области верхушек и нижних отделах легких слева сзади. Перкуторно определяется коробочный звук в нижних отделах легких. Тоны сердца приглушены, ритмичные, акцент II тона на аорте. Артериальное давление - 160/100 мм рт. ст. Пульс - 88 в минуту, ритмичный, слабого наполнения. Живот мягкий, безболезненный. Печень у края реберной дуги. Селезенка не пальпируется. Симптом поколачивания отрицательный с обеих сторон. Стул был, оформленный. Мочилась.
С информированного письменного согласия на русском языке пациентке проведено тестирование с помощью опросников «Шкала оценки влияния травматического события» (ШОВТС), «Госпитальная шкала тревоги и депрессии», качества жизни EQ-5D, теста Шульте. Уровень самооценки здоровья по предложенной шкале (от 0 до 100) был оценен в 40 мм, профиль здоровья - 22232, индекс активности - 0,45. ШОВТС: вторжение - 5 баллов, избегание - 5 баллов, возбуждение - 13 баллов, интегральный показатель - 23 балла, тревога - 5 баллов, депрессия - 7 баллов. Выполнение теста Шульте: 62 с, 60 с, 70 с, 72 с; среднее время выполнения теста - 66; врабатываемость - 0,94; психологическая устойчивость - 1,09. Отдельно оценивался уровень болевого синдрома по визуально-аналоговой шкале (ВАШ от 0 до 10). Болевой синдром пациенткой оценивался в 8 баллов.
Выполнено кинезиологическое тейпирование заднего свода диафрагмы, поддержка мышц шеи.
Даны рекомендации по питанию, дыхательной гимнастике, суставной гимнастике, откорректировано медикаментозное лечение.
Назначена явка через неделю для проведения курса иглоукалывания.
Диагностированы синдромы недостатка инь легких, недостаток крови селезенки и сердца, дефицит ян почек.
При следующем визите пациентка отмечала уменьшение одышки, улучшение отхождения мокроты. Частота дыхания - 18 в минуту. Пульс -82 в минуту, ритмичный, артериальное давление - 140/90 мм рт. ст.
Начат курс иглоукалывания. Метод воздействия гармонизирующий.
1- я процедура: GI 4 симметрично (2), E 36 (2), PC 3, VC 6.
2- я и 3-я процедуры: VG 14, VG 20, V 11 (2), V 13 (2), V 15 (2), V 23 (2).
4- я процедура: Р 7 (2), VC 17, VC 12, R 6 (2) возбуждающий метод.
5- я процедура: VC17, VC12, RP 9 (2), RP 6 (2), через 10 минут Р 9 (2) возбуждающим методом.
6- я и 7-я процедуры: VG 4, V 23 (2), V 15 (2), V 52 (2), V 43 (2).
8- я процедура: MC 6 (2), VC 4, VC 3, VC 17, PC 3, RP 4 (2) возбуждающим методом.
9- я процедура: Р 7 (2), Р 9 (2), VC 17, VC 12, RP 9 (2), RP 6 (2).
10- я процедура: GI 4 (2), E 36 (2), VC 6, VC 12, VC 17, PC 3.
После 3-й процедуры усилилось отхождение мокроты, характер мокроты слизистый, в виде плотных сгустков.
Курс иглоукалывания закончен 03.02.2021. Сохраняются жалобы на одышку при физической нагрузке, ранее выполняемой без одышки, ухудшение памяти, потливость, слабость, боли в пояснице уменьшились.
При физикальном обследовании температура тела 36,6°С. Кожные покровы бледные, обычной влажности. Отложения подкожного жира в области VII шейного позвонка уменьшились. Язык влажный, чистый. В позе Ромберга устойчива, пальценосовая проба удовлетворительная. Снижен объем активных движений в плечевых суставах за счет боли: отведение рук до 80° справа без боли, до 80° слева, пассивные движения в полном объеме. Динамометрия правой руки - 20 кг, левой - 20 кг. Симптомы Ла-сега отрицательные с обеих сторон. Лимфатические узлы, доступные пальпации, не изменены, безболезненные. Частота дыхательных движений - 16 в минуту. Сатурация кислорода в крови - 98% Экскурсия грудной клетки: прирост на вдохе - 0,5 см. Тип дыхания смешанный. Проба Штанге - 25 секунд. При аускультации в легких везикулярное дыхание. Единичные влажные разнокалиберные непостоянные хрипы в нижних отделах легких слева сзади. Перкуторно определяется ясный легочной звук по всем полям. Тоны сердца приглушены, ритмичные. Артериальное давление -130/80 мм.рт. ст. Пульс - 66 в минуту, ритмичный. Живот мягкий, безболезненный. Печень у края реберной дуги. Селезенка не пальпируется. Симптом поколачивания отрицательный с обеих сторон. Стул был, оформленный. Мочилась.
Оценка с помощью тестов: EQ-5D уровень самооценки здоровья - 50 мм, профиль здоровья - 21121, индекс активности - 0,71. ШОВТС: вторжение - 1 балл, избегание - 2 балла, возбуждение - 10 баллов, интегральный показатель - 13 баллов, тревога - 3 балла, депрессия - 3 балла. Выполнение теста Шульте: 52 с, 50 с, 54 с, 49 с; среднее время выполнения теста -51,25; врабатываемость - 1,01; психологическая устойчивость - 0,96. Болевой синдром по ВАШ - 4 балла.
Таким образом, имеются субъективные и объективные критерии улучшения качества жизни. Уменьшилась одышка, изменилась физикальная картина в легких в лучшую сторону. Нормализовались пульс, артериальное давление, проба Штанге. Уменьшились боли. Увеличился объем движений. Снизился уровень тревоги и депрессии. Улучшилась когнитивная функция по тесту Шульте.
Назначен курс гипобарической барокамерной адаптации через 2 недели.
На домашнем этапе медицинской реабилитации пациентке даны рекомендации по расширению физической нагрузки под контролем АД и ЧСС, скорректирован медикаментозный компонент - добавлен курс препарата Цитофлавин (ООО «НТФФ «ПОЛИСАН») согласно инструкции по 2 таблетки 2 раза в день в течение 25 дней. Откорректированы рекомендации по питанию и цветотерапии с учетом сезонности, традиционной китайской медицины и самочувствия пациентки.
Обсуждение
Генез послевирусной астении остается недостаточно изученным, она может быть вызвана как прямым вирусным повреждением центральной нервной системы, так и в результате тканевой гипоксии или интоксикации. Учитывая высокую эффективность ГБА в реабилитации пациентов после инфекции COVID-19, можно предположить значимую роль тканевой гипоксии в развитии послевирусных состояний.
По аналогии с другими коронавирусными инфекциями (SARS, MERS) можно предположить, что расстройства психоэмоциональной сферы у переболевших пациентов будут иметь высокую распространенность и затяжное течение [45].
ГБА давно зарекомендовала себя в клинической практике [14], одним из главных механизмов этой методики является воздействие HIF. Оценить клинически адаптацию косвенно можно, используя пробу Штанге, что показали результаты настоящего исследования. В процессе стабилизации HIF, помимо гипоксии, важным участником является сукцинат. Этим можно объяснить более выраженную эффективность в группе двухкомпонентной реабилитации ГБА+Цитофлавин. Другим компонентом, активирующим HIF, является инозин, действующий через аденозиновые рецепторы А2А и АЗ.
Также не исключаются рецепторные эффекты Цитофлавина, реализуемые через рецепторы GPR91, которые представлены почти во всех тканях организма. Их активация вызывает многообразные эффекты: увеличение ростовых факторов, усиление гемопоэза [26, 28].
Сочетание ГБА и Цитофлавина позволило максимально активизировать резервы организма и стимулировать основной обмен. Это создает условия для восстановления, что проявляется в виде стойкой коррекции когнитивных нарушений, нивелировании психоэмоциональных расстройств и улучшении физической составляющей здоровья.
На основании проведенной работы применение курса Цитофлавина, гипобарической барокамерной адаптации, так и их комбинации является патогенетически обоснованным и рациональным в реабилитации пациентов после COVID-19.
Последствия перенесенной инфекции COVID-19 представляют собой долговременную проблему, которая влияет не только на физическое самочувствие, но и вызывает ряд нервно-психических расстройств.
Общая неблагоприятная эпидемиологическая обстановка и сохранение социальной изоляции могут привести к значительному росту тревожно-депрессивных расстройств; требуется дальнейшее изучение последствий нейротоксического действия вируса SARS-CoV-2 и его влияния на развитие и прогрессирования синдрома когнитивного дефицита, особенно у лиц пожилого возраста.
Кинезиологическое тейпирование диафрагмы также является самостоятельным компонентом медицинской реабилитации у данной категории пациентов на амбулаторном и домашнем этапах. Двухкомпонентный метод реабилитации пациентов путем одномоментного проведения курса ГБА и кинезиотейпирования, кинезиотейпирования и курса Цитофлавина приводил к улучшению показателей здоровья в короткие сроки и может быть рекомендован для широкого числа пациентов, перенесших пневмонию, ассоциированную с COVID-19.
С учетом полученного опыта методика иглорефлексотерапии является рациональным компонентом медицинской реабилитации на амбулаторном этапе у пациентов после перенесенной инфекции COVID-19.
Авторский коллектив:
Оленская Татьяна Леонидовна - заведующая кафедрой медицинской реабилитации и физической культуры с курсом ФПК и ПК Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет» Министерства Здравоохранения Республики Беларусь, доктор медицинских наук, доцент.
Николаева Алла Генриховна - заведующая городским центром гипобарической терапии и бароклиматической адаптации УЗ «Витебская городская клиническая больница №1» Министерства Здравоохранения Республики Беларусь; доцент кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет» Министерства Здравоохранения Республики Беларусь, кандидат медицинских наук, доцент.
Солкин Александр Александрович - доцент кафедры неврологии и нейрохирургии Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет», кандидат медицинских наук, доцент.
Азарёнок Марина Константиновна - ассистент кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет», врач рефлексотерапевт, сокуратор программы «Клиническое кинезиотейпирование».
Апенко Егор Васильевич - ассистент кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет», куратор программы «Клиническое кинезиотейпирование».
Шишко Ольга Ивановна - ассистент кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет», врач-психотерапевт.
Юхно Юлия Сергеевна - врач функциональной диагностики УЗ «Витебская городская клиническая больница №1» Министерства Здравоохранения Республики Беларусь.
Петько Ольга Владимировна - ученый секретарь, медицинский психолог, преподаватель кафедры медицинской реабилитации и физической культуры с курсом ФПК и ПК Учреждения образования «Витебский государственный ордена Дружбы народов медицинский университет».
Литература
1. Антонович Ж.В. Длительный COVID: определение, механизмы, клинические проявления, подходы к диагностике и лечению. Фокус на кашель / Рецепт. - 2021. - том 24 № 4, ч. 2. С. - 23-44.
2. Андреева М.Т. Выявление и характеристики посттравматического стрессового расстройства у пациентов с рассеянным склерозом / М.Т. Андреева, Т.А. Караваева // Обозрение психиатрии и медицинской психологии. - 2020. - № 3. - С. 50-57.
3. Белкин А. А. Синдром последствий интенсивной терапии (ПИТ-синдром) / А.А. Белкин // Вестник интенсивной терапии им. А.И. Салтанова-2018; 2:12-23.
4. Белова А.Н. Шкалы, тесты и опросники в неврологии и нейрохирургии - 3-е изд., перераб. и доп. - М.: Практическая медицина, 2018.-696 с.
5. Внеканальные точки акупунктуры: учебно-методич. пособие / А.П. Сиваков, Л.В. Подсадчик, С.М. Манкевич, Т.П. Грекова, Минск: БелМАПО, 2018, 32 с, уч.-изд. л. 2,96.
6. Возможности и перспективы применения цитофлавина для повышения резервов адаптации специалистов, работающих в горных условиях / В.П. Ганапольский [и др.] / Антибиотики и химиотерапия. -2019, 64; 5-6. - С.49-53.
7. Возможность применения комплекса классического иглоукалывания и гипобарической барокамерной адаптации в реабилитации пациентов с постковидным синдромом на амбулаторном этапе / Азаренок и др. // Рецепт. - 2021, том 24, №3, ч. 2. - С.53-70.
8. Возможность применения кинезиологического тейпирования и гипобарической барокамерной адаптации у пациентов после перенесенной пневмонии COVID-19 на амбулаторном и домашнем этапах медицинской реабилитации/ Азаренок и др. // Рецепт. - 2021, том 24 №3,ч. 2. -С. 71-82.
9. Временные методические рекомендации. Медицинская реабилитация при новой коронавирусной инфекции (COVID-19), М3 РФ, Версия 1 (21.05.2020), Москва (2020).
10. Временные методические рекомендации. Медицинская реабилитация при новой коронавирусной инфекции (COVID-19), М3 РФ, Версия 2 (31.07.2020), Москва (2020).
11. Временные методические рекомендации. Медицинская реабилитация при новой коронавирусной инфекции (COVID-19), М3 РФ, Версия 3 / Физическая и реабилитационная медицина, медицинская реабилитация. - 2021. - Т.З, № 1, приложение 1.
12. Диагностика и лечение пациентов с психическими и поведенческими расстройствами врачами общей практики / Клинический протокол, Минск, 2020. - 56 с.
13. Зенков Л.Р. Клиническая электроэнцефалография (с элементами эпилептологии). Руководство для врачей / Л.Р. Зенков. - 8-е изд. -М. : МЕДпрессинформ, 2017. - 360 с.
14. Использование адаптации к гипоксии в медицине и спорте. Монография / А.Г.Николаева. - Витебск: ВГМУ, 2015. - 150 с.
15. Клиническое руководство по кинезиологическому тейпированию / Под редакцией М.С. Касаткина, Е.Е. Ачкасова - Москва, 2018. -336 с.
16. Медицинская реабилитация пациентов с пневмонией, вызванной инфекцией COVID-19 / В.Б. Смычек [и др.] // Минск, 2020. - с. 92.
17. Медицинская реабилитация пациентов после перенесенной инфекции COVID-19 на амбулаторном и домашнем этапах: акцент на психологический аспект / Шишко О.И. // Рецепт. - 2021, том 24, №3,ч. 2.-С. 93-115.
18. Методика двухкомпонентной модели нейровегетативной и метаболической стабилизации больных с осложненным течением коронавирусной инфекции COVID-19: пособие для врачей / А.Н. Кондратьев, Ю.С. Александрович, Н.В. Дрягина, Н.А. Лестева, Д.М. Ризаханов, Л.М. Ценципер. - СПб.: Ассоциация анестезиологов-реаниматологов Северо-Запада, 2020. - 24 с.
19. Касаткин М.С., Ачкасов Е.Е., Добровольский О.Б. Основы кинезиотейпирования. Москва: Спорт, 2015. - 76 с.
20. Киселев Д.А. Кинезиотейпинг в лечебной практике в неврологии и ортопедии. Санкт-Петербург: 2015. - 159 с.
21. Коррекция митохондриальной дисфункции в комплексной реабилитации пациентов, перенесших COVID-19 / Терешин А.Е. и др. II Журнал неврологии и психиатрии им С.С. Корсакова. - 2021. -т. 121,№8.-С. 25-29.
22. Обоснование реанимационной реабилитации в профилактике и лечении синдрома «после интенсивной терапии» (ПИТ-синдром) / А.А. Белкин, А.М. Алашеев, Н.С. Давыдова, А.Л. Левит и др. // Вестник восстановительной медицины. 2014; 1:37-43.
23. Об организации проведения медицинской реабилитации пациентам с пневмонией, ассоциированной с инфекцией COVID-19. Приказ Министерства здравоохранения Республики Беларусь, 21 апреля 2020, №462 // Минск. - 2020.
24. Оленская Т.Л. Инновационные методы реабилитации на амбулаторном и домашнем этапах у пациентов после пневмонии COVID-19 // Медицинский совет. - 2021. - №4. - С. 188-197.
25. Оленская Т.Л. Профилактика развития и прогрессирования основных гериатрических синдромов у лиц старшего возраста в период самоизоляции: акцент на онлайн-адаптивную физическую культуру / Т.Л. Оленская, В.Н. Астапенко // Врач. - 2020. - Т. 31. - № 6.
26. Периодическая гипобарическая адаптация в реабилитации пациентов после перенесенных пневмоний, ассоциированных с инфекцией COVID-19, на амбулаторном этапе медицинской реабилитации / Николаева [и др.] // Рецепт. - 2021, том 24, №3, ч. 2.С - 37-52.
27. Пособие по клинической электроэнцефалографии / А.Г. Поворинский, В.А. Заболотных; АН СССР, Ин-т физиологии им. И. П. Павлова, Ленингр. ин-т усоверш. врачей-экспертов Минсобеса РСФСР. - Л. : Наука : Ленингр. отд-ние, 1987. - 64 с.
28. Применение гипобарической барокамерной адаптации как компонента медицинской реабилитации пациентов после COVID-19/ Т.Л. Оленская [и др.] // Профилактическая медицина. - 2021. - № 4. -С.76-82.
29. Применение оригинального кинезиотейпирования при травмах и заболеваниях / В.Г. Крючок, А.П. Сиваков, С.С. Василевский, Л.Ф. Можейко, В.К. Забаровский, Г.М. Загородный, Л.А. Мальке-вич и др. / Инструкция министерства здравоохранения Республики Беларусь № 102-0910 от 27 сентября 2010 г.
30. Применение методов восстановительной медицины у работников с производственно обусловленным хроническим бронхитом: учебно-методич. пособие / Т.И. Грекова, А.П. Сиваков, С.М. Манкевич, Л.В. Подсадчик, В.А. Лукашевич: Минск: 2016. -25с. Уч.-изд. л. 1,05.
31. Рекомендации для поддержки самостоятельной реабилитации после болезни, вызванной COVID-19 (2020) / ЕРБ ВОЗ
32. Согласованная позиция экспертов Российской ассоциации геронтологов и гериатров «Новая коронавирусная инфекция SARS-CoV-2 у пациентов пожилого и старческого возраста: особенности профилактики, диагностики и лечения» (основные положения) / Ткачева О.Н. и др. // Российский журнал гериатрической медицины. 2020; 4: 281-293.
33. Степанюк А.А., Пикиреня И.И., Мигаль Т.Ф. Гипербарическая оксигенация и гипобарическая адаптация - немедикаментозные методы лечения и профилактики // Медицина. - 2010; 1: 44-46.
34. Физическая и реабилитационная медицина: Национальное руководство / под ред. Г.Н. Пономаренко. - Москва, 2016 г. - 680 с.
35. Chaturvedi S.K. COVID-19 Related Psychiatric Disorders and the New Psychosocial Rehabilitation 11 J. Psychosoc. Rehabil. Ment. Health(2020)7:103-105.
36. Chan, Y. The role of acupuncture during the COVID-19 pandemic: From the historical perspective to practical application / Y.Chan // Traditional Medicine and Modem Medicine Vol. 3, No. 1 (2020) 27-35.
37. Ettman C.K., Abdalla S.M., Cohen G.H. Prevalence ofDepression-Symptoms in US Adults Before and During the COVID-19 Pandemic // JAMA.2020;3(9):e2019686.
38. Lee S.H., Shin H.S., Park H.Y., Kim J.L., Lee J.J., Lee H., Won S.D., Han, W. Depression as a Mediator of Chronic Fatigue and Post-Traumatic Stress Symptoms in Middle East Respiratory Syndrome Survivors. Psychiatry Investigation 2019; 16(1):59-64.
39. Luks, Andrew & Swenson, Erik. (2020). Pulse Oximetry for Monitoring Patients with COVID-19 at Home: Potential Pitfalls and Practical Guidance. Annals of the American Thoracic Society. 17. 10.1513/AnnalsATS.202005-418FR.
40. Oxidative stress in acute hypobaric hypoxia / Irarrazaval Setall. //HighAltMedBiol 2017.
41. Persistent fatigue following SARS-CoV-2 infection is common and independent of severity of initial infection / Townsend, L. et all. //PloSone, 15(11), e0240784.
42. PMC, Integrative Medicine Treatment in Times of Pandemic Coronavirus Disease? Juan Yang, MD, PhD, Dietlind L. Wahner-Roedler, MD, Tony Y. Chon, MD, and Brent A. Bauer, MD
43. PMC, Understanding of guidance for acupuncture and moxibustion interventions on COVID-19 (Second edition) issued by CAAM
44. Psychiatric and neuropsychiatric presentations associated with coronavirus infections: a systematic review and meta-analysis with comparison to the COVID-19 pandemic / Rogers J.P., Chesney E., Oliver D. et al. // Lancet Psychiatry 2020; 7: 611-27.
45. Ye, L. Analysis and Treatment ofEarly Symptoms of COVID-19 / L. Ye, P. Sun, T. Wang // EJOM Vol.9. No.5. 2020 TCM
46. WHO Coronavirus Disease (COVID-19) Dashboard.


