Стабильная стенокардия: оптимальная медикаментозная терапия
Статьи
Опубликовано в журнале:
«Справочник поликлинического врача», 2014, №11, с. 60-65 Ю.А.Карпов
ФГБУ РКНПК Минздрава России, Москва
Российский национальный конгресс кардиологов, прошедший 24-26 сентября в Казани, стал крупным событием, собравшим ведущих специалистов России и авторитетных международных экспертов. Его мероприятия посетили около 4 тыс. зарегистрированных участников. Насыщенная программа включала симпозиумы, пленарные и секционные заседания, клинические разборы, научно-практические семинары, мастер-классы, продемонстрировавшие современные достижения в области диагностики, лечения и профилактики заболеваний сердца и сосудов. В рамках конгресса прошел симпозиум «Проблема оптимизации лечения больных стабильной ишемической болезнью сердца», на котором с докладом выступил первый заместитель генерального директора ФГБУ «Российский кардиологический научно-производственный комплекс» профессор Ю.А.Карпов.
В интервью, которое дала «Российской газете» министр здравоохранения Российской Федерации В.И.Скворцова в начале сентября 2014 г., были затронуты очень важные вопросы здравоохранения, в том числе приведены самые последние данные в сегменте сердечнососудистой заболеваемости и смертности. Из приведенных цифр четко прослеживаются две тенденции: в 2013 г. рост числа больных, у которых впервые установлен диагноз сердечно-сосудистого заболевания (артериальная гипертензия, ишемическая болезнь сердца - ИБС и др., что, по-видимому, связано с проводимой диспансеризацией), и снижение смертности от этих болезней. Анализ данных пациентов с сердечно-сосудистыми заболеваниями показывает, что основной прирост происходит за счет пациентов с ИБС. Почти вдвое выросли годовые показатели впервые выявляемых случаев ИБС (с 470 тыс. в 2000 г. до 738 тыс. в 2011 г.), что свидетельствует об улучшении диагностики, а с другой стороны - о наличии огромной проблемы, связанной с постоянно увеличивающимся числом пациентов с этим заболеванием. В настоящее время под наблюдением находятся 7 млн 411 тыс. больных с установленным диагнозом ИБС. Встает вопрос: каким образом решать проблему? Как при других нозологиях, для правильного ведения пациентов с ИБС существуют клинические рекомендации. В 2013 г. вышли европейские рекомендации, годом раньше - американские. В нашей стране несколько документов определяют стратегию ведения больного с ИБС:
- Порядок оказания медицинской помощи больным с сердечно-сосудистыми заболеваниями (утвержден приказом Министерства здравоохранения Российской Федерации от 15 ноября 2012 г. №918н).
- В соответствии со ст. 37 Федерального закона от 21 ноября 2011 г. №323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» утвержден стандарт первичной специализированной медико-санитарной помощи при хронической ИБС.
- Клинические рекомендации по диагностике и лечению стабильной стенокардии. Российское кардиологическое общество (Всероссийское научное общество кардиологов), 2008 г.
- Клинические рекомендации (протокол ведения больных) по диагностике и лечению хронической ИБС. Подготовлены по распоряжению Министерства здравоохранения Российской Федерации специалистами ФГБУ РКНПК Минздрава России, 2014 г. (проект на сайте www.cardioweb).
Существующая в настоящее время схема лечения больного с ИБС включает 2 блока: профилактика осложнений, предупреждение развития инфаркта миокарда (ИМ) и сердечной недостаточности и профилактики развития стенокардии (ишемии миокарда) или антиангинальная терапия (рис. 1). По сравнению с предыдущей схемой часть, относящаяся к антиангинальной терапии, увеличилась, появилось больше препаратов для лечения стенокардии.
Рис. 1. Медикаментозная терапия больных стабильной ИБС.
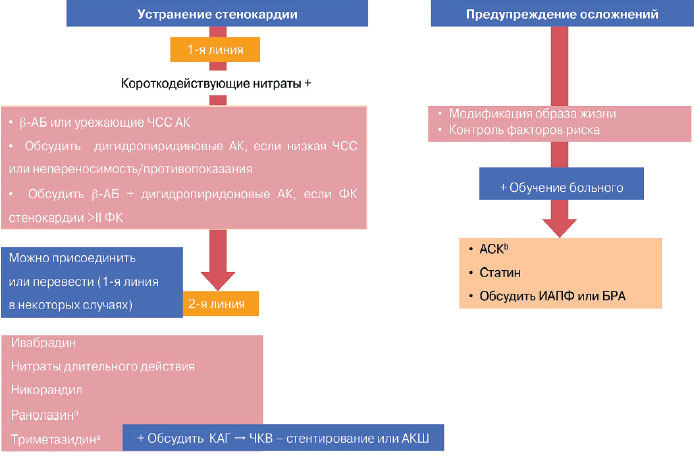
aДанные для пациентов с СД.
bЕсли непереносимость, обсудить клопидогрел.
Примечание. КАГ - коронарная ангиография.
ESC guidelines SIHD. Eur Heart J 2013.
К препаратам, улучшающим прогноз при хронической ИБС, относятся:
- антитромбоцитарные средства;
- статины;
- блокаторы ренин-ангиотензин-альдостероновой системы (ингибиторы ангиотензинпревращающего фермента - ИАПФ или блокаторы рецепторов ангиотензина - БРА).
В кратком варианте схема лечения пациента с ИБС, так называемая оптимальная медикаментозная терапия, выглядит следующим образом: прием по крайней мере одного препарата для лечения стенокардии/ишемии + препараты для предотвращения неблагоприятных исходов при ИБС. Эта схема была внедрена в клиническую практику после проведенного исследования, показавшего ее конкурентоспособность по сравнению с инвазивными методами (коронарная ангиопластика) терапии больных с ИБС в плане прогноза. Рекомендуется обучение пациентов: сведения о хронической ИБС, факторах риска и стратегии лечения. Важными моментами являются не только назначение лечения, но и контроль его эффективности.
С целью профилактики осложнений назначается ацетилсалициловая кислота (АСК) в низких дозах: 75-100 мг/сут. При непереносимости АСК применяют клопидогрел. Прием статинов рекомендован всем больным с хронической ИБС, если они не противопоказаны, с достижением целевого уровня холестерина липопротеидов низкой плотности менее 1,8 ммоль/л. Прием ИАПФ (или БРА) наиболее эффективен при сопутствующих заболеваниях (хроническая сердечная недостаточность, артериальная гипертензия, сахарный диабет - СД).
Как уже отмечалось, перечень антиангинальных препаратов значительно расширился и включает 2 группы. К 1-й относятся препараты, оказывающие влияние на развитие ишемии через показатели гемодинамики: b-адреноблокаторы (b-АБ), антагонисты кальция (АК), ингибиторы If-каналов (ивабрадин), нитраты и нитратоподобные. Три- метазидин, активаторы калиевых каналов, ранолазин относятся к антиангинальным препаратам 2-й группы, не оказывающим влияния на гемодинамические показатели.
Приоритетными в лечении стенокардии становятся препараты, контролирующие частоту сердечных сокращений (ЧСС), что является новацией в рекомендациях 2013 г. (рис. 2). Препараты 2-й линии назначаются тогда, когда неэффективны препараты 1-й линии, либо в случае, когда 1-я линия неприменима. У больных с вазоспастической стенокардией иной алгоритм лечения - приоритет отдается АК или нитратам, а b-АБ следует избегать.
Рис. 2. Медикаментозное лечение больных хронической ИБС (2).
| Уменьшение стенокардии/ишемии |
Классa |
Уровеньb |
| Рекомендуется прием короткодействующих нитратов |
I |
В |
| Препараты 1-й линии: b-АБ и/или АК для контроля ЧСС и симптомов |
I |
A |
| Препараты 2-й линии: длительно действующие нитраты, или ивабрадин, или никорандил, или ранолазин с учетом ЧСС, АД и переносимости |
IIa |
В |
| Использование в качестве препарата 2-й линии триметазидина |
IIb |
В |
| С учетом сопутствующей патологии/переносимости использование препаратов 2-й линии в качестве препаратов 1-й линии у отдельных пациентов |
I |
С |
| У бессимптомных больных с большой областью ишемии (>10%) необходимо назначение b-АБ |
IIa |
С |
| У пациентов с вазоспастической стенокардией необходимо назначение АК и нитратов. Назначения b-АБ следует избегать |
IIa |
В |
|
ESC guidelines SIHD. Eur Heart J 2013. |
Препараты для лечения стенокардии
b-АБ. Класс препаратов, сохраняющий свое значение препаратов 1-й линии для лечения пациентов с ИБС.
Основное действие - снижение потребности в кислороде. Ахиллесовой пятой этой группы препаратов является отсутствие данных о влиянии на прогноз у больных без ИМ и хронической сердечной недостаточности. В американских рекомендациях указано: в случае отсутствия у пациента, перенесшего ИМ, в течение 3 лет сердечной недостаточности и низкой фракции выброса (ФВ) левого желудочка b-АБ как средство профилактики осложнений заболевания можно отменить, однако продолжать лечение без ограничения по времени при низкой ФВ.
АК, особенно ритмурежающие (верапамил, дилтиазем), переживают своеобразный «ренессанс» - подъем интереса к препаратам этой группы. В настоящее время много примеров прекрасного эффекта их применения, поскольку спазм коронарных артерий (КА) в той или иной степени присутствует у большой части больных с ИБС. Что касается влияния на прогноз, то в исследованиях DAVID-1, DAVID-2 был продемонстрирован благоприятный эффект. Если пациент перенес ИМ и у него нет сердечной недостаточности, то верапамил может быть альтернативой b-АБ.
Ингибиторы If-клеток синусового узла (ивабрадин). Механизм действия - селективное ингибирование If-каналов клеток синусового узла, может применяться совместно с b-АБ, в том числе у пациентов с низкой ФВ левого желудочка.
Нитраты также находятся в арсенале антиангинальных препаратов. Проблемой при их назначении являются непереносимость и развитие толерантности, также нет данных об эффективности этой группы при длительном применении.
Ранолазин. Не влияет на гемодинамику, применяется в комбинации с другими препаратами. Селективный ингибитор позднего натриевого тока, ослабляющий нарушения желудочковой реполяризации и сократимости, ассоциированные с ишемией. Есть данные, что он обладает лучшим антиангинальным эффектом при СД.
Метаболические (триметазидин). Не подтвердились данные, что длительное применение препарата может вызывать двигательные нарушения у пожилых больных, и Европейское регистрационное агентство продлило возможность его применения. Изучается эффективность препарата у пациентов после коронарной ангиопластики.
Никорандил. Обладает двояким действием: имеет свойства органических нитратов и активирует аденозинтрифосфат зависимые (АТФ-зависимые) калиевые каналы клеточных и митохондриальных мембран. Единственный препарат, кроме нитратов, используемый для купирования приступа стенокардии. Не оказывает влияния на артериальное давление (АД), ЧСС и проводимость миокарда и обладает хорошей переносимостью при длительном применении. Основное действие при ишемии: расширяет коронарные артериолы и вены, воспроизводит защитный эффект ишемического прекондиционирования.
Прекондиционирование - метаболическая адаптация миокарда на фоне коротких повторных приступов ишемии, с повышением устойчивости сердца к более длительным эпизодам ишемии. Никорандил обладает кардиопротективным действием, так как, открывая АТФ-зависимые калиевые каналы внутренней мембраны митохондрии, полностью воспроизводит защитный эффект ишемического прекондиционирования, подготавливает сердце к ишемии - содействует энергосбережению сердечной мышцы, предотвращает происходящие в ней необратимые клеточные изменения.
В крупном исследовании с ретроспективным анализом развития рисков смертности от ИБС в первые 7 дней после острого ИМ (ОИМ) обследовались около 10 тыс. пациентов без предшествующих ишемических симптомов; с предшествующими ишемическими симптомами - за 90 дней до ОИМ и диагнозом ИБС. Оказалось, что смертность в первые 7 дней после ИМ была ниже в группе, у которой ОИМ предшествовало несколько эпизодов ишемии миокарда, фактически это некое естественное кондиционирование, и последующий удар - ИМ - оказался более мягким. Прогноз в этой группе пациентов был лучше. Ишемическое прекондиционирование амортизирует последующую ишемию, что в свою очередь сказывается на снижении смертности.
Исследование IONA (The Impact Of Nicorandil in Angina) - единственное исследование, где было показано, что антиангинальный препарат никорандил улучшает прогноз у пациентов с ИБС: снижение на 17% риска смерти от ИБС, нефатального ИМ и внеплановой госпитализации в связи с сердечной болью у пациентов со стабильной стенокардией.
Применение никорандила показано при лечении пациентов с микрососудистой стенокардией - впервые эта форма стенокардии упоминается в новых рекомендациях 2013 г. (рис. 3)
Рис. 3. Лечение пациентов с микрососудистой стенокардией.
| Рекомендации |
Классa |
Уровеньb |
| Все пациенты должны принимать препараты вторичной профилактики, включая АСК и статины |
I |
В |
| b-АБ являются препаратами 1-й линии |
I |
В |
| В случае недостаточной эффективности от приема b-АБ или плохой переносимости рекомендуется применять АК |
I |
В |
| В случае рефрактерной стенокардии возможно применение ИАПФ или никорандила |
IIb |
В |
| В случае рефрактерности к перечисленным препаратам необходимо обсудить прием производных ксантина или нефармокологические методы лечения, например, нейростимуляция |
IIb |
В |
|
ESC guidelines SIHD. Eur Heart J 2013. |
Клиническое наблюдение
Пациентка 58 лет, жалобы на давящие боли за грудиной, возникающие при умеренных физических нагрузках, с частотой до 3,5 раза в неделю. Продолжительность заболевания около 6 лет, менопауза - около 7 лет. По результатам проведенного обследования выявлены интактные КА, ишемия миокарда верифицирована по данным однофотонной эмиссионной компьютерной томографии миокарда в сочетании с велоэргометрической пробой.
Поставлен диагноз: ИБС при неизмененных КА; стенокардия напряжения II функционального класса - ФК (микрососудистая стенокардия).
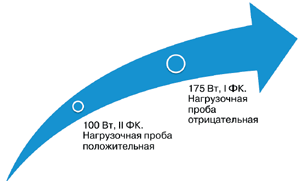
Больной был назначен никорандил (Кординик) 30 мг/сут в течение 3 мес. По данным опросников, значительно улучшились самочувствие, толерантность к физической нагрузке: спустя 3 мес на фоне проводимого лечения пациентка смогла выполнить большой объем физических нагрузок (рис. 4), что позволило квалифицировать стенокардию I ФК только при экстраординарных обстоятельствах. Таким образом, был продемонстрирован эффект применения препарата в довольно сложной ситуации.
Рис. 4. Динамика толерантности к физическим нагрузкам на фоне терапии Кордиником 30 мг/сут в течение 3 мес.
Каким образом следует поступать в случае неэффективности антиангинальной терапии и сохраняющейся ишемии миокарда? На недавно прошедшем конгрессе кардиологов были представлены новые рекомендации по миокардиальной реваскуляризации, где отражена позиция по переводу больных на инвазивное лечение (рис. 5). Выбор метода (аортокоронарное шунтирование - АКШ, чрескожное коронарное вмешательство - ЧКВ) зависит от целого ряда обстоятельств, представленных на рис. 6.
Рис. 5. Показания к реваскуляризации миокарда у пациентов со стабильной стенокардией или немой ишемией.
| Выраженность поражения КА (анатомическая или/функциональная) |
Класс |
Уровень |
| Для улучшения прогноза |
|
|
| Поражение СЛКА>50% |
I |
А |
| Любой проксимальный стеноз ПНА>50% |
I |
А |
| 2-3-сосудистое поражение со стенозами >50% с ФВ<40% |
I |
А |
| Большая зона ишемии (>10% левого желудочка) |
I |
В |
| Единственный оставшийся проходимый сосуд со стенозом >50% |
I |
С |
| Для устранения симптомов |
|
|
| Любой коронарный стеноз >50% при лимитирующей стенокардии или ее эквивалентах, не отвечающих на терапию |
I |
А |
|
ESC/EACTS Guidelines on myocardial revascularization 2014. |
Рис. 6. Выбор метода реваскуляризации миокарда у пациентов с ИБС с коронарной анатомией, подходящей для обоих методов и предполагаемой низкой хирургической смертностью.
| |
АКШ |
ЧКВ |
| Рекомендации согласно выраженности поражения КА |
Класс |
Уровень |
Класс |
Уровень |
| 1-2-сосудистая болезнь без проксимального стеноза ПНА |
IIв |
С |
I |
С |
| 1-сосудистая болезнь с проксимальным стенозом ПНА |
I |
А |
I |
А |
| 2-сосудистая болезнь с проксимальным стенозом ПНА |
I |
В |
I |
С |
| Поражение СЛКА с SYNTAX<22 |
I |
В |
I |
В |
| Поражение СЛКА с SYNTAX 23-32 |
I |
В |
IIа |
В |
| Поражение СЛКА с SYNTAX>32 |
I |
В |
III |
В |
| З-сосудистая болезнь с SYNTAX<22 |
I |
А |
I |
В |
| 3-сосудистая болезнь с SYNTAX 23—32 |
I |
А |
III |
В |
| З-сосудистая болезнь с SYNTAX>32 |
I |
А |
III |
В |
|
ESC/EACTS Guidelines on myocardial revascularization 2014. |
Заключение
ИБС относится к часто встречающимся сердечно-сосудистым заболеваниям; является основной причиной высокой сердечно-сосудистой смертности в России.
Схема лечения, получившая название «оптимальная медикаментозная терапия» (антиагреганты, статины, блокада ренин-ангиотензин-альдостероновой системы + антиангинальные препараты), должна применяться у всех больных с диагнозом стабильной ИБС, протекающей с приступами стенокардии.
В настоящее время имеются хорошие возможности не только применения доказанной терапии, направленной на снижение риска осложнений, в том числе развития смертельного исхода, но и более эффективного медикаментозного лечения стенокардии (ишемии), улучшающей качество жизни.
| РЕЖИМ ДОЗИРОВАНИЯ КОРДИНИК Внутрь. Запивая водой, принимать независимо от приема пищи.
Доза препарата подбирается индивидуально в зависимости от степени тяжести и продолжительности заболевания.
Купирование приступа стенокардии
Препарат следует принять сразу при первых же признаках приступа стенокардии: препарат в дозе 20 мг кладут под язык и держат до полного растворения, не проглатывая. Профилактика приступов стабильной стенокардии (длительная терапия стабильной стенокардии)
Препарат обычно назначается в дозе от 10 до 20 мг 3 раза в сутки. Максимальная суточная доза – 80 мг.
При появлении головной боли начальная доза может быть уменьшена. Представлена краткая информация производителя по дозированию лекарственного средства.
Перед назначением препарата внимательно читайте инструкцию.
|
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)