Эффективность комбинированной терапии сукцинатсодержащими лекарственными препаратами неалкогольной жировой болезни печени
Статьи
Стельмах В.В.1, Некрасова A.C.1, Козлов В.К.12 3, Котив М.Я.4, Карпенко М.Н.5
1ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, 191015 Санкт-Петербург;
2ФГБОУ ВПО «Новгородский государственный университет им. Ярослава Мудрого», 173003 Великий Новгород;
3ФГБОУ ВО «Санкт-Петербургский государственный университет», 199034 Санкт-Петербург;
4ФГБУ «Научно-исследовательский институт детских инфекций ФМБА», 197022 Санкт-Петербург;
5ФГБНУ «Институт экспериментальной медицины», 197376 Санкт-Петербург
Для цитирования: Стельмах В.В., Некрасова А.С., Козлов В.К. Эффективность комбинированной терапии сукцинатсодержащими лекарственными препаратами неалкогольной жировой болезни печени. Клин. мед. 2016; 94 (11): 836—842.
Для корреспонденции: Стельмах Виктория Валерьевна — канд. мед. наук, доц. каф. внутренних болезней и нефрологии
Цель. Изучение безопасности и переносимости комбинированной патогенетической терапии с включением сукцинатсодержащих препаратов (ремаксол, цитофлавин), а также ее влияния на функциональное состояние печени и липидный обмен при неалкогольном стеатогепатите (НАСГ) на фоне метаболического синдрома.
Материал и методы. Обследовано 62 пациента (52% мужчин и 48% женщин) с НАСГ на фоне метаболического синдрома. Средний возраст больных составил 50,18±2,38 года. У всех пациентов, принимающих участие в исследовании, в составе комплексной терапии НАСГ, включающей растворы электролитов, витамины, ферменты, растительные лекарственные препараты на основе расторопши, эссенциальные фосфолипиды, антигипертензивные препараты, проведен курс инфузионной терапии метаболическим корректором с гепатопротективной активностью ремаксолом (по 400 мл внутривенно капельно в течение 11 дней).
Пациентам с сохраняющейся гиперферментемией по окончании курса инфузионной терапии ремаксолом дополнительно назначали прием перорального сукцинатсодержащего цитопротектора цитофлавина (по 1 таблетке 3 раза в сутки в течение не менее 10 дней каждого месяца), продолжительностью не менее 6 мес, проводили от 1 до 3 таких курсов. При необходимости (наличие синдромов цитолиза и холестаза) курс инфузионной терапии ремаксолом повторяли 1 раз в 6 мес с последующим переходом на пероральный прием цитофлавина в прежних дозах до полной регрессии гиперферментемии.
Результаты. Согласно результатам проведенного исследования, за период лечения у пациентов с НАСГ, получавших комбинированную терапию ремаксолом и цитофлавином, в 74% случаев наблюдалась нормализация гиперферментемии (аланин- и аспартатаминотрансфераза) и в 39% случаев — снижение уровня триглицеридов до нормальных значений.
Заключение. Включение в комплексную патогенетическую терапию сукцинатсодержащих препаратов (ремаксол, цитофлавин) при НАСГ на фоне метаболического синдрома способствует не только более эффективному восстановлению функции печени, но и развитию выраженного липидрегулирующего эффекта.
Ключевые слова: неалкогольный стеатогепатит; метаболический синдром; патогенетическая терапия; ремаксол; цитофлавин; гепатотропный эффект; липидрегулирующий эффект.
Efficacy of combined therapy of non-alcoholic fatty liver disease with succinate-containing drugs
Stelmakh VV1, Nekrasova AS.1, Kozlov V.K.1,2,3, Kotiv M.Ja.4 Karpenko M.N.5
1I.I. Mechnikov North-West State Medical University, St. Petersburg, Russia;
2Yaroslav the Wise University, Veliky Novgorod, Russia;
3St. Petersburg state University, St. Petersburg, Russia;
4Research Institute of childhood infections, St. Petersburg, Russia;
5Research Institution "Institute of Experimental Medicine", St. Petersburg, Russia
For citation: Stel’makh V.V., Nekrasova A.S., Kozlov V.K. Efficacy of combined therapy of non-alcoholic fatty liver disease with succinate-containing drugs. Klin. med. 2016; 94 (11): 836—842.
For correspondence: Viktoriya V. Stel’makh — MD, PhD, associate prof., Dpt. Internal Diseases and Nephrology.
Aim. To study the safety and tolerability of combined pathogenetic therapy of non-alcoholic fatty liver disease with the use of succinate-containing drugs (remaxol, cytoflavin) and its influence on the functional state of liver and lipid metabolism in patients with non-alcoholic steatohepatitis (NASH) and metabolic syndrome.
Materials and methods. The study included 62 patients (52% men and 48% women) at the mean age of 50,18±2,38 yr. The treatment included electrolyte solutions, vitamins, enzymes, herbal preparations (milk thistle), essential phospholipids, antihypertensive drugs, and a course of infusion therapy with a metabolic corrector showing hepatoprotective activity (remaxol 400 ml i/v for 11 days). Patients with hyperenzymemia were additionally given 1—3 courses of therapy with oral succinate-containing cytoprotector cytoflavin (1 tablets t.p.d for at least 10 days per month during a total of 6 months). If appropriate (signs of cytolysis and cholestasis) remaxol therapy was repeated once in 6 months with subsequent transition to oral cytoflavin till complete regression of hyperenzymemia.
Results. 74%) of the patients treated with remaxol and cytoflavin experienced normalization of enzymemia (ALT and AST). Triglyceride levels decreased to the normal values in 39% of the cases.
Conclusion. Inclusion of succinate-containing drugs (remaxol, cytoflavin) in combined treatment of NASH and metabolic syndrome promotes normalization of hepatic function and has marked lipid-regulating effect.
Keywords: non-alcoholic steatohepatitis; metabolic syndrome;, pathogenetic therapy; remaxol; cytoflavin; hepatotropic effect; lipid-regulating effect.
В настоящее время неалкогольная жировая болезнь печени (НАЖБП) является одним из наиболее широко распространенных в мире хронических заболеваний печени. Так, по данным эпидемиологических исследований, НАЖБП страдает 10—40% населения земного шара [1]. В ряде случаев НАЖБП является первым органным поражением при метаболическом синдроме (МС) [2, 3]. У пациентов с ожирением неалкогольный стеатогепатит (НАСГ) встречается в 20—47% случаев, с сахарным диабетом 2-го типа — в 15% случаев, с дислипидемией — в 20—80% случаев [4]. НАСГ играет значимую роль в инициации и усугублении атерогенной дислипидемии, что повышает риск развития ишемической болезни сердца и таких сердечно-сосудистых осложнений, как острый инфаркт миокарда и острое нарушение мозгового кровообращения [2].
Понятие «неалкогольная жировая болезнь печени» объединяет спектр поражений печени, включающий стеатоз печени, НАСГ, стеатофиброз и стеатоцирроз [4—6]. Как известно, отсутствие соответствующей терапии НАСГ в 5—25% случаев неминуемо приводит к прогрессии НАЖБП до стадии цирроза печени, развитию портальной гипертензии, печеночно-клеточной недостаточности и гепатоцеллюлярной карциномы [5, 6].
Развитие НАСГ связывают с гипотезой «параллельных множественных ударов» (multiple parallel hits), согласно которой патогенез НАЖБП представляет собой обобщающую модель взаимодействия таких факторов, как инсулинорезистентность, активация процессов перекисного окисления липидов (ПОЛ), системная продукция провоспалительных цитокинов (фактор некроза опухоли а, интерлейкины 6,8 и др.) и синтез жировой тканью адипоцитокинов (лептин, резистин, адипонектин) [5—9].
Определяющую роль в патогенезе оксидативного стресса при НАСГ уделяют митохондриальной дисфункции [5, 6, 10]. Играя центральную роль в энергетическом обмене клетки, митохондрии участвуют в таких основных метаболических процессах, как синтез жирных кислот, p-окисление, окислительное фосфорилирование и сигнальные пути клеточной гибели. В матриксе митохондрий свободные жирные кислоты (СЖК) подвергаются р-окислению с последующей их утилизацией в цикле Кребса и образованием восстановленных форм НАДН и ФАДН2, выполняющих перенос электронов на цитохромы дыхательной цепи и необходимых для осуществления процессов окислительного фосфорилирования с образованием АТФ [11].
При наличии инсулинорезистентности и избытке СЖК чрезмерное образование реактогенных активных форм кислорода вызывает повреждение митохондриальной ДНК и ферментов, приводит к нарушению нормального функционирования дыхательной цепи — подавлению или разобщению окислительного фосфорилирования, что в свою очередь приводит к переключению энергопродукции на анаэробный гликолиз и развитию лактат-ацидоза [12, 13].
В условиях сниженной энергопродукции и лактат-ацидоза полноценная трансформация метаболитов в циклах анаэробного гликолиза резко затруднена, что дополнительно вызывает усиление синтеза активных форм кислорода и интенсификации процессов ПОЛ с развитием оксидативного стресса и антиоксидантной недостаточности [13]. Усилению оксидативного стресса способствует окисление СЖК по альтернативному пути, происходящее в микросомальных и пероксисомальных структурах клетки [5, 6, 9].
Продукты свободнорадикальных реакций и промежуточные метаболиты усугубляют имеющуюся митохондриальную дисфункцию — усиливают функциональные нарушения и способствуют структурной дезорганизации в митохондриях с последующей активацией сигнальных путей гибели клетки путем апоптоза или некробиоза [14, 15]. Избыточное образование продуктов ПОЛ является одним из факторов прогрессирования некрозовоспалительных и фибротических процессов при НАСГ [5].
В этой связи перспективным направлением является использование в комплексной терапии НАСГ лекарственных средств, направленных на коррекцию энергопродукции, митохондриальной дисфункции и метаболических нарушений в клетке [6, 13, 14, 16].
В настоящее время не существует единого алгоритма терапии НАСГ. Современные подходы к лечению пациентов с НАСГ главным образом направлены на устранение или ослабление факторов риска прогрессирования НАСГ (уменьшение массы тела, борьба с гиподинамией, коррекция дислипидемии, гипергликемии, отмена потенциально гепатотоксичных препаратов) [6, 9, 17]. На выбор лекарственных препаратов влияют выраженность клинических проявлений заболевания, биохимических синдромов и наличие сопутствующих патологических состояний [10, 16, 18—20].
Наличие одновременно нарушений нескольких видов обмена при НАСГ на фоне МС диктует необходимость применения комплексной патогенетической терапии, направленной не только на улучшение функционального состояния печени, но и на коррекцию коморбидных состояний, в частности атерогенной дислипидемии [6, 9, 14, 16, 19].
Сукцинатсодержащие препараты ремаксол и цитофлавин относят к группе субстратных антигипоксантов, фармакологические эффекты которых обусловлены наличием янтарной кислоты и направлены на восстановление утраченной в условиях гипоксии и оксидативного стресса энергосинтезирующей функции клеток. Янтарная кислота, входящая в состав сукцинатсодержащих препаратов, способствует интенсификации процессов потребления кислорода тканями за счет усиления транспорта электронов в митохондриях и повышения трансмембранного градиента концентрации кислорода [6, 13, 14, 16].
Ремаксол — многокомпонентный инфузионный гепатопротектор, состоит из естественных метаболитов (янтарная кислота, рибоксин, никотинамид, метионин), оказывает антиоксидантное, антигипоксантное, гепатотропное действие, стимулирует синтез эндогенного адеметионина, повышает показатели системы глутатиона, усиливает регенеративные процессы в печени. Цитофлавин — комплексный цитопротектор, особенности фармакологического действия которого обусловлены входящими в его состав активными веществами (янтарная кислота, инозин, никотинамид, рибофлавин), воздействующими на разные энергосинтезирующие системы организма [13].
Положительное влияние на атерогенную дислипидемию, в том числе на гипертриглицеридемию, является важным дополнительным фармакологическим свойством сукцинатсодержащих лекарственных препаратов в условиях полиорганного поражения при НАСГ на фоне МС и наличия повышенного риска кардиоваскулярных осложнений [14, 16, 19].
Целью настоящего исследования явилось изучение безопасности и переносимости комбинированной патогенетической терапии с включением сукцинатсодержащих препаратов (ремаксол, цитофлавин), а также ее влияния на функциональное состояние печени и липидный обмен при НАСГ на фоне МС.
Материал и методы
В исследование включено 62 пациента (52% мужчин и 48% женщин) с НАСГ на фоне МС. Средний возраст пациентов составлял 50,18±2,38 года.
У всех пациентов проводили комплексное обследование, включающее клинические, инструментальные (ультразвуковое исследование, фиброгастродуоденоскопия, эластометрия печени), лабораторные методы исследования, определяли серологические маркеры вирусов гепатита В и С, показатели обмена меди, железа. В ряде случаев для подтверждения диагноза и определения стадии заболевания выполняли пункционную гепатобиопсию. Выясняли алкогольный и лекарственный анамнез.
Критерии включения пациентов в исследование: мужчины и женщины в возрасте от 30 до 65 лет, поступившие на лечение с диагнозом НАЖБП: НАСГ; обязательные сопутствующие диагнозы: гипертоническая болезнь I—III стадии и/или ишемическая болезнь сердца (стенокардия напряжения I—III функционального класса); нарушение толерантности к глюкозе или сахарный диабет 2-го типа (инсулинонезависимый); избыточная масса тела (индекс массы тела более 25 кг/м2) или ожирение; активность аспартатаминотрансферазы (ACT) и/или аланинаминотрансферазы (AJIT) более 1,5 верхней границы нормы; уровень триглицеридов выше 1,7 ммоль/л.
Критерии исключения пациентов из исследования: индивидуальная непереносимость препаратов янтарной кислоты; положительные маркеры вирусных гепатитов (HBsAg, антитела к вирусу гепатита С); указание в анамнезе на регулярное употребление алкоголя, наркотических веществ; аутоиммунные заболевания печени; недавние (менее трех месяцев назад) случаи одного из следующих состояний: острый инфаркт миокарда, аортокоронарное шунтирование, чрескожное коронарное вмешательство, реконструктивные вмешательства на сосудах нижних конечностей или сонных артериях, инсульт, травмы головного и спинного мозга; злокачественные новообразования; сердечная недостаточность IV функционального класса по классификации NYHA, дыхательная недостаточность III степени на момент включения в исследование; цирроз печени с явлениями портальной гипертензии; хроническая почечная недостаточность, требующая проведения гемодиализа; беременность и период лактации.
У пациентов исследуемой группы в составе комплексной терапии НАСГ, включающей растворы электролитов, витамины, ферменты, растительные лекарственные препараты на основе расторопши, эссенциальные фосфолипиды, антигипертензивные препараты, проведен курс инфузионной терапии метаболическим корректором с гепатопротективной активностью ремаксолом (по 400 мл внутривенно капельно в течение 11 дней). При сохраняющейся гиперферментемии по окончании курса инфузионной терапии ремаксолом (n = 54) дополнительно в терапию включали пероральный прием сукцинатсодержащего цитопротектора цитофлавина (по 1 таблетке 3 раза в сутки в течение не менее 10 дней каждого месяца) продолжительностью не менее 6 мес; проводили от 1 до 3 таких курсов.
При наличии синдрома цитолиза и холестаза у пациентов с НАСГ курс инфузионной терапии ремаксолом повторяли 1 раз в 6 мес с последующим переходом на пероральный прием цитофлавина в прежних дозах до полной регрессии гиперферментемии при сохранении повышения уровня гепатоспецифических ферментов через 18 мес от начала лечения терапию указанным способом прекращали.
Гематологические исследования выполняли с использованием автоматического гематологического анализатора BECMAN-COULTER 5-diff (Германия). Аппаратное клиническое исследование крови дополняли мануальными методиками с определением СОЭ и подсчетом лейкоцитарной формулы. Биохимические методы исследования с определением уровня билирубина, AJIT, ACT, гаммаглутамилтранспептидазы (ГГТП), щелочной фосфатазы, глюкозы проводили на автоматическом биохимическом анализаторе Cobas Integra-400 Plus фирмы Roshe-Diagnostics с помощью коммерческого набора реактивов фирмы Roshe-Diagnostics (Швейцария). Белковые фракции определяли на аппарате «Paragon» (США). HBsAg и антитела к вирусу гепатита С исследовали методом иммуноферментного анализа с помощью тест-системы ЗАО «Вектор-Бест» III поколения. Инструментальное исследование предусматривало ультразвуковое исследование органов брюшной полости (сканер Siemens Sonoline Antares (Германия) с двумя мультичастотными датчиками — конвексным 3—6 Мгц и линейным 6—11 Мгц), фиброгастродуоденоскопию с помощью волоконного эндоскопа GIF Ql0 фирмы Olympus (Япония) с определением состояния слизистой оболочки пищевода, желудка и двенадцатиперстной кишки и исключением варикозных вен в пищеводе и антральном отделе желудка. Степень фиброза печени определялась с помощью аппарата ультразвуковой эластографии печени Fibroscan (Echosens, Франция).
Перед началом анализа эмпирические распределения переменных были испытаны на согласие с законом нормального распределения по критерию Шапиро— Уилка (используется для выборок с 5 < N < 50). Оценку значимости различия проводили непараметрическими методами: между независимыми группами — при помощи U-критерия Манна—Уитни, между связанными выборками (до и после, на 6-й день) — при помощи теста Вилкоксона и Sign-теста. Для сравнения качественных признаков использовали критерий х2 — для оценки частоты появления признака, который работает при n > 5, в противном случае использовали точный критерий Фишера. Проверку статистических гипотез проводили при критическом уровне значимости р = 0,05, т. е. различие считалось статистически значимым при р < 0,05.
Результаты
В исследование включали пациентов с первичной формой НАЖБП, связанной с развитием инсулинорезистентности и МС (табл. 1). Распределение пациентов с НАСГ на фоне МС с учетом демографических данных представлено в табл.1.
Таблица 1
Демографические и прогностические факторы у пациентов с НАСГ на фоне МС (n = 62)
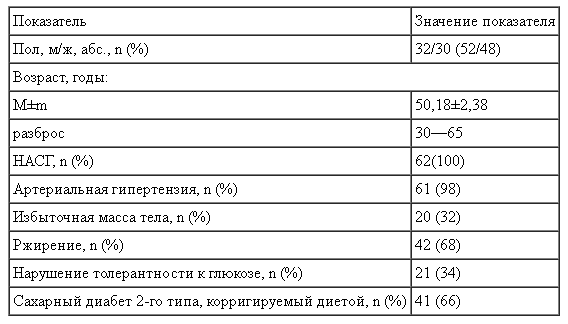
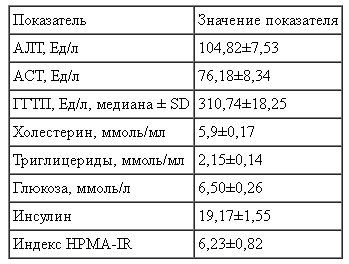
Таблица 2
Исходные биохимические характеристики (медиана ±SD) у пациентов с НАСГ на фоне МС (n = 62)
У пациентов наиболее часто (у 97%) встречающимися были жалобы астеновегетативного характера (слабость, быстрая утомляемость, снижение работоспособности). Диспепсический синдром исходно наблюдался у 62% пациентов, боль в области правого подреберья до лечения отмечали 52% больных, 8% больных исходно жаловались на кожный зуд.
Стадию фиброзирования определяли с помощью эластографии печени и/или по результатам пункционной гепатобиопсии; при этом НАСГ в стадии F0 по шкале METAVIR выявлен у 57% пациентов, в стадии FI—II по шкале METAVIR — у 26%. Тяжелый фиброз или цирроз печени (FIII—IV по шкале METAVIR) в исходе НАСГ выявлен у 17% пациентов исследуемой.
Пациенты с НАСГ до начала лечения в течение нескольких месяцев придерживались диетических рекомендаций, направленных на уменьшение массы тела, а также выполняли физические упражнения с учетом стадии заболевания и сопутствующей патологии, согласно принятым рекомендациям [21, 22]. В связи с наличием осложненного течения НАСГ, при котором у части пациентов отмечена умеренная биохимическая активность (по показателям синдромов цитолиза и холестаза), или наблюдалась неэффективность ранее проводимой терапии, либо НАСГ диагностирован на стадии фиброза или цирроза печени, пациентам было рекомендовано проведение курса комбинированной терапии сукцинатсодержащими лекарственными препаратами.
При назначении инфузионной терапии ремаксолом регистрировалось уменьшение жалоб и частоты патологических симптомов. У пациентов на фоне лечения отмечалось существенное снижение частоты регистрации симптомов: проявления диспепсического синдрома к концу терапии сохранялись лишь у 3% пациентов, боль в области правого подреберья к 7-м суткам регистрировалась лишь у 4%, на кожный зуд к концу лечения не жаловался ни один пациент.
Результаты проведенного исследования показали, что уже через 11 дней инфузионной терапии ремаксол оказывал благоприятное влияние на основные клинико-биохимические показатели: уменьшились синдромы цитолиза: активность АЛТ снизилась на 33%, ACT — на 39% и холестаза: активность ГГТП снизилась на 38%. Частота нормализации активности AJ1T, ACT и ГГТП к 11-му дню терапии у пациентов, получавших ремаксол, составила соответственно 35, 68 и 40% (табл. 3).
Таблица 3
Динамика показателей цитолитического и холестатического синдромов у пациентов с НАСГ на фоне МС прикомбинированной (инфузионной и пероральной) терапии (М±m)

У обследуемых пациентов исходно установлено наличие нарушений углеводного и липидного обмена (см. табл. 1,2). Частота выявления гиперхолестеринемии составила 77%, гипертриглицеридемии — 45% . Применение ремаксола оказывало существенное положительное влияние на липидный профиль: у 76% исследуемых пациентов наблюдалось достоверное снижение концентрации общего холестерина и уровня триглицеридов по сравнению с исходными значениями (р < 0,001). В относительных величинах снижение уровня общего холестерина и триглицеридов составило 17 и 38% соответственно.
Пациентам с сохраняющейся гиперферментемией по окончании курса инфузионной терапии ремаксолом (n = 54) в терапию дополнительно включали прием перорального сукцинатсодержащего цитопротектора цитофлавина (по 1 таблетке 3 раза в сутки в течение не менее 10 дней каждого месяца) продолжительностью не менее 6 мес; проводили от 1 до 3 таких курсов. При необходимости (при наличии синдромов цитолиза и холестаза) курс инфузионной терапии ремаксолом повторяли 1 раз в 6 мес с последующим переходом на пероральный прием цитофлавина в прежних дозах до полной регрессии гиперферментемии, при сохранении повышенного показателя гепатоспецифических ферментов через 18 мес от начала лечения терапию указанным способом прекращали. Оценку эффективности долгосрочной гепатопротективной терапии сукцинат-содержащими препаратами при НАСГ проводили через 18 мес от начала лечения.
По данным проведенного исследования, за период лечения у 74% пациентов с НАСГ, продолживших терапию цитофлавином (n = 54), отмечалась нормализация показателей AЛT, ACT, ГГТИ и у 39% пациентов — нормализация уровня триглицеридов. Полученные данные представлены в табл. 4.
Таблица 4
Регрессия гиперферментемии и атерогенной дислипидемии (гипертриглицеридемии) у пациентов с НАСГ на фоне МС в результате проводимой терапии сукцинат-содержащими лекарственными препаратами

Заключение
Комбинированная терапия сукцинатсодержащими препаратами (ремаксол, цитофлавин) положительно влияет на клиническое течение неалкогольной жировой болезни печени;
- существенно уменьшает выраженность основных клинических синдромов (астеновегетативного, диспепсического, холестатического);
- способствует улучшению функционального состояния печени благодаря уменьшению выраженности основных биохимических синдромов гепатоцеллюлярного повреждения — синдромов цитолиза и холестаза;
- уменьшает выраженность атерогенной дислипидемии (по уровню общего холестерина, триглицеридов).
Таким образом, применение комбинированной терапии сукцинатсодержащими лекарственными препаратами ремаксолом и цитофлавином у пациентов с неалкогольным стеатогепатитом на фоне метаболического синдрома способствует: регрессии основных клинических синдромов (болевого абдоминального, диспепсического, астеновегетативного); улучшению функционального состояния печени по уменьшению выраженности синдрома цитолиза, холестаза; улучшению показателей липидного обмена (снижение уровня общего холестерина, триглицеридов).
Положительное влияние комбинированной терапии ремаксолом и цитофлавином на функциональное состояние печени и липидный обмен при неалкогольной жировой болезни печени на фоне метаболического синдрома создает перспективу длительного перорального применения сукцинатсодержащих лекарственных препаратов на амбулаторном этапе в комплексной терапии этой категории пациентов.
Нарушение нескольких видов обмена при метаболическом синдроме, превалирование последствий оксидативного стресса обусловливает необходимость осмысленного назначения патогенетически значимых лекарственных средств с гепатопротективной и антиоксидантной направленностью, оказывающих также положительное действие на липидный обмен. В этой связи длительная комбинированная терапия сукцинатсодержащими лекарственными препаратами является эффективной терапевтической стратегией в терапии метаболического синдрома с органными поражениями и нарушениями липидного обмена.
Литература
1. Clark J.M., Diehl A.M. Defining nonalcoholic fatty liver disease: implications for epidemiologic studies. Gastroenterology. 2003; 124: 248—50.
2. Азизов B.A., Алекперова А.К., Рагимова A.C., Мамедова B.C., Эфендиева Л.Г., Садыгова Т.А. Неалкогольная жировая болезнь печени и кардиоваскулярные осложнения: в чем взаимосвязь? Евразийский кардиологический журнал. 2013; 1: 63—9.
3. Watanabe S., Yaginuma R., Ikejima К., Miyazaki A. Liver diseases and metabolic syndrome. J. Gastroenterol. 2008; 43: 509—18.
4. Корнеева E.B., Белоцерковцева Л .Д., Коваленко Л.В., Добрынина И.Ю., Руденко А.В. Патофизиология метаболического синдрома: Коллективная монография. М.: Издательский дом «Высшее образование и Наука»; 2012.
5. Алкогольные, лекарственные, генетические и метаболические заболевания. Шифф Ю.Р., Соррел М.Ф., Мэддрей У.С.; пер. с англ. под ред. Мухина Н.А., Абдурахманова Д.Т., Бурневича Э.З. и др. М.: ГЭРТАР-Медиа; 2011.
6. Жировое перерождение печени и ишемическая болезнь сердца. Гериатрические аспекты: Монография / Под ред. Л.П. Хорошининой. М.: РРР «Концепт дизайн»; 2014.
7. Буеверов А.Р. Хронические заболевания печени: Краткое руководство для практикующих врачей. 2-е изд., испр. М.: ООО «Медицинское информационное агентство»; 2014 г.
8. Драпкина О.M., Буеверова Е.Л., Ивашкин В.Т. Атерогенная дислипидемия и печень. Медицинский алфавит. 2012; 4 (24): 30—5.
9. Мехтиев С.Н., Мехтиева Р. А., Зиновьева Е.Н. Неалкогольная жировая болезнь печени в вопросах и ответах (этиология, современная концепция патогенеза, особенности клиники, принципы диагностики и лечения). СПб.; 2011.
10. Рковитый С.В., Безбородкина Н.Н., Улейчик С.Г., Шуленин С.Н. Гепатопротекторы. М.: ГЕРТАР-Медиа; 2010.
11. Марри Р., Греннер Д., Мейес П., Родуэлл В. Биохимия человека: Пер. с англ. М.: Мир; 1993; т. 1.
12. Московцева P.M. Влияние янтарной кислоты и ее производных на состояние свободнорадикальных процессов экспериментальных животных: Дисс. ... канд. мед. наук. 2006.
13. Румянцева С.А., Ступин В.А., Афанасьев В.В., Болевич С.Б., Федин А.И. и соавт. Второй шанс (современные представления об энергокоррекции). М.-СПб.: МИГ «Медицинская книга»; 2010.
14. Стельмах В.В., Козлов В.К., Радченко В.Г., Некрасова А.С. Патогенетическая терапия метаболического синдрома на стадии органных поражений. Клин. мед. 2012; 6: 61—5.
15. Шапошников А.В. Гепатоонкопревенция. Концепция и принципы реализации: Пособие для врачей. М.: Форте принт; 2013.
16. Стельмах В.В., Козлов В.К., Баранов В.Л., Латария Э. Л., Некрасова А.С. Энерготропная патогенетически ориентированная терапия сукцинатсодержащими препаратами при неалкогольной жировой болезни печени: Методические рекомендации. СПб: Тактик-Студио; 2014.
17. Tolman K.G. The liver and lovastatin. Am. J. Cardiol. 2002; 89 (12): 1374—80.
18. Лазебник Л.Б., Голованова E.B., Ковязина И.О., Шапошникова H.А. Эссенциальные фосфолипиды в терапии неалкогольных стеатогепатитов. Consilium Medicum. 2007; 9 (7): 23—8.
19. Стельмах В.В., Козлов В.К. Метаболическая коррекция при дислипидемии у больных неалкогольной жировой болезнью печени как новая стратегия терапии. Тер. арх. 2013; 85 (4): 71—6.
20. Charles Е.С., Оlson K.L., Sandhoff B.G. et al. Evaluation of cases of severe statin-related transaminitis within a large health maintenance organization. Am. J. Med. 2005; 118: 618—24.
21. Рекомендации НРГР. Неалкогольная жировая болезнь печени: клиника, диагностика, лечение. Экспериментальная и клиническая гастроэнтерология. 2015; 119 (7): 85—96.
22. Huang М.А., Greenson J.K., Chao С. et al. Pne-year intense nutritional counseling results in histological improvement in patients with nonalcoholic steatohepatits: a pilot study. Am. J. Gastroenterol. 2005; 100: 1072—81.
References
1. Clark J.M., Diehl A.M. Defining nonalcoholic fatty liver disease: implications for epidemiologic studies. Gastroenterology. 2003; 124: 248—50.
2. Azizov V.A., Alekperova A.K., Ragimova A.S., Mamedova V.S., Efendieva L.G., Sadygova T.A. Nonalcoholic fatty liver disease and cardiovascular complications: what relationship? Evraziysikiy kardiologicheskiy zhurnal. 2013; (1): 63—9. (in Russian)
3. Watanabe S., Yaginuma R., Ikejima K., Miyazaki A. Liver diseases and metabolic syndrome. J. Gastroenterol. 2008; 43: 509—18.
4. Korneeva E. V., Belotserkovtseva L.D., Kovalenko L.V., Dobrynina I.Yu., Rudenko A.V. Pathophysiology of Metabolic Syndrome: Collective Monograph. Moscow: Ed. House «Higher Education and Science»; 2012. (in Russian)
5. Alcohol, Drugs, Genetic and Metabolic Diseases / ShiffYu.R., Sorrel M.F., Meddrey U.S.; per. from Engl. ed. Mukhin N.A., Abdurakhmanov D.T., Bumevich E.Z. Moscow: GEOTAR-Media; 2011. (in Russian)
6. Fatty Liver and Coronary Heart Disease. Geriatric Aspects: Monograph / Ed. L.R Khoroshinina. Moscow: OOO «Kontsept dizayn»; 2014 (in Russian)
7. Bueverov A.O. Chronic Liver Disease: A Brief Guide for Practitioners. 2-nd Ed. Moscow: 000 «Meditsinskoe informatsionnoe agentstvo». 2014 (in Russian)
8. Drapkina O.M., Bueverova E.L., Ivashkin V.T. Atherogenic dyslipidemia and liver. Meditsinskiy alfavit. 2012; 4 (24): 30—5. (in Russian)
9. Mekhtiev S.N., Mekhtieva O.A., Zinov'eva E.N. Nonalcoholic Fatty Liver Disease: Questions and Answers (Etiology, the Modern Concept of the Pathogenesis, Clinical Features, Diagnosis and Treatment Principles). St. Petersburg; 2011 (in Russian)
10. Okovityy S.V., Bezborodkina N.N., Uleychik S.G., Shulenin S.N. Hepatoprotectors. Moscow: GEOTAR-Media; 2010. (in Russian)
11. Marri R., Grenner D., Meyes P., Roduell V. Biochemistry Person: Transl. from Engl. Moscow: Mir; 1993. (in Russian)
12. Moskovtseva O.M. Effect of Succinic Acid and its Derivatives on the State of Free Radical Processes in Experimental Animals: Diss. 2006. (in Russian)
13. Rumyantseva S.A., Stupin V.A., Afanas'ev V.V., Bolevich S.B., Fedin A.I. et al. Second Chance (Modern Ideas about Energokorrektsii). Moscow: MIG «Meditsinskaja kniga»; 2010 (in Russian)
14. Stel'makh V.V., Kozlov V.K., Radchenko V.G., Nekrasova A.S. Pathogenetic therapy of metabolic syndrome on the stage of organ damage. Klin. med. 2012; (6): 61—5. (in Russian)
15. Shaposhnikov A.V. Hepatoonkopreventsiya. The Concept and Principles of Realization: A Guide for Physicians. Moscow: Forte print; 2013. (in Russian)
16. Stel'makh V.V., Kozlov V.K., Baranov V.L., Latariya E.L., Nekrasova A.S. Energotropic Pathogenetically Oriented Therapy Suktsinat-soderzhaschimi Drugs with Non-alcoholic Fatty Liver Disease: Guidelines. St. Petersburg: Taktik-Studio; 2014. (in Russian)
17. Tolman K.G. The liver and lovastatin. Am. J. Cardiol. 2002; 89 (12): 1374—80.
18. Lazebnik L.B., Golovanova E.V., Kovyazina I.O., Shaposhnikova N.A. Essential phospholipids in the treatment of non-alcoholic steatohepatitis. Consilium Medicum. 2007; 9 (7): 23—8. (in Russian)
19. Stel'makh V.V., Kozlov V.K. Metabolic correction of dyslipidemia in patients with nonalcoholic fatty liver disease as a new treatment strategy. Ter. arkh. 2013; 85 (4): 71—6. (in Russian)
20. Charles E.C., Olson K.L., Sandhoff B.G. et al. Evaluation of cases of severe statin-related transaminitis within a large health maintenance organization. Am. J. Med. 2005; 118: 618—24.
21. Recommendation. Non-alcoholic fatty liver disease: clinical features, diagnosis, treatment. Eksperimentalnaya i klinicheskaya gastroenterologiya. 2015; 119 (7): 85—96. (in Russian)
22. Huang M.A., Greenson J.K., Chao C. et al. One-year intense nutritional counseling results in histological improvement in patients with nonalcoholic steatohepatits: a pilot study. Am. J. Gastroenterol. 2005; 100: 1072—81.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 www.polysan.ru
www.polysan.ru




