Сравнительные результаты применения гепатопротекторов для профилактики печеночной недостаточности при обширных резекциях печени
Статьи
Опубликовано в журнале:
Хирургия 9, 2016
doi: 10.17116/hirurgia2016971-75
Д.м.н. С.Э. Восканян, к.м.н. Е.В. Найденов, к.м.н. А.И. Артемьев, к.м.н. Д.А. Забежинский, В.С. Рудаков, А.С. Журбин, А.Н. Башков, О.О. Григорьева
Федеральное государственное бюджетное учреждение «Государственный научный центр Российской Федерации – Федеральный медицинский биофизический центр им. А.И. Бурназяна» ФМБА России, Москва, Россия
Представлены результаты эффективности различных гепатопротективных препаратов в профилактике пострезекционной печеночной недостаточности (ППН) после 100 обширных резекций печени по поводу метастазов колоректального рака. Материал и методы. Пациенты были распределены на две равнозначные группы. В 1-й группе применяли гепатопротективный препарат адеметионин в дозировке 400 мг 2 раза в сутки в течение 7 дней. Во 2-й группе применяли сбалансированный инфузионный раствор, обладающий гепатопротекторным действием – ремаксол в дозировке 400 мл 1 раз в день в течение 7 дней. Общая частота ППН среди всех больных составила 29%. Результаты. Общая частота ППН в 1-й группе больных составила 38%, во 2-й группе пациентов – 20% (p<0,05). Во 2-й группе больных наблюдали более легкое течение ППН (по критериям ISGLS, 2011 г.) по сравнению с пациентами 1-й группы. Послеоперационный койко-день в 1-й группе пациентов составил 13 (11-15) дней, во 2-й группе пациентов – 11 (10-13) дней (p<0,05). Послеоперационной летальности не было.
Ключевые слова: пострезекционная печеночная недостаточность, результаты применения гепатопротективных препаратов, обширные резекции печени.
Comparative results of use liver protecting drugs for prophylaxis of the liver failure after extensive resections of the liver
S.E. Voskanyan, E.V. Naidyonov, A.I. Artemyev, D.A. Zabezhinsky, V.S. Rudakov, A.S. Zhurbin, A.N. Bashkov, O.O. Grigorieva
State Research Center of the Russian Federation – Burnazyan Federal Medical Biophysical Center, FMBA of Russia, Moscow, Russia
After 100 extensive resections of a liver for excision of metastasises of a colorectal cancer, the different drugs protecting a liver were used for prophylaxis of a liver failure. Materials and methods. Patients were distributed on 2 equivalent groups. Patients of the first group received Ademetionin in a dosage 400 mg 2 times a day within 7 days. Patients of the second group received Remaxol in a dosage 400 ml within 7 days once a day. Results. Frequency of cases of an acute liver failure in the first group of patients was 38%, in the second group of patients – 20% (p<0.05). Patients of the second group had milder course of an acute liver failure (by criteria of ISGLS, 2011) in comparison with patients of the first group. Postoperative bed – days in the first group of patients lasted 13 (11-15) days, in the second group of patients – 11 (10-13) days (p<0.05). There was no postoperative lethality.
Keywords: liver failure, results of use liver protecting drugs, extensive resections of the liver.
Введение
В настоящее время отмечается тенденция к росту доброкачественных и злокачественных новообразований печени [14]. У больных первичными и вторичными злокачественными новообразованиями печени хирургическое лечение является ключевым этапом, способствующим радикальному лечению и увеличению продолжительности жизни [2, 5, 11]. Наиболее тяжелым и грозным осложнением после операций на печени является печеночная недостаточность [1, 8, 14]. По данным различных авторов, частота пострезекционной печеночной недостаточности (ППН) после обширных резекций печени достигает 32,0% [1, 2, 6, 9, 14, 15]. Значительные успехи в периоперационном ведении и совершенствование оперативной техники позволили существенно снизить частоту пострезекционной печеночной недостаточности, расширить показания и повысить безопасность выполнения резекции печени [14]. Однако данное осложнение по-прежнему имеет место в хирургической гепатологии, а его тяжелые формы являются ведущей причиной госпитальной летальности.
Под пострезекционной печеночной недостаточностью понимают нарушение одной или нескольких функций печени (синтетической, секреторной, детоксикационной и т.д.), что проявляется гипербилирубинемией, гипоальбуминемией, удлинением протромбинового времени, повышением лактата сыворотки крови и/или признаками печеночной энцефалопатии [1, 6, 9, 15, 16]. Наиболее чувствительными маркерами тяжелой пострезекционной недостаточности являются снижение протромбинового индекса <50% (выраженного в МНО) и повышение билирубина сыворотки крови >50 мкмоль/л на 5-й день после резекции печени, которые являются значимым предиктором послеоперационной летальности [1, 6, 14].
При выполнении обширных резекций печени существует риск развития послеоперационной печеночной недостаточности, связанной с малым объемом остающейся печеночной ткани (future remnant liver – FRL) [4]. Известно, что резекция печени относительно безопасна, только если объем FRL составляет не менее 30% при нормальной и 40% при нарушенной функции печени [4, 7, 17]. По данным различных авторов, большая часть летальных исходов и послеоперационных осложнений наблюдается у пациентов после резекции трех и более сегментов печени [10, 13, 16].
Таким образом, проблема профилактики пострезекционной печеночной недостаточности является по-прежнему актуальной у больных после обширных резекций печени.
Цель исследования – оценить эффективность различных гепатопротективных препаратов в профилактике пострезекционной печеночной недостаточности после обширных резекций печени по поводу метастазов колоректального рака.
Материал и методы
В проспективное слепое исследование включены 100 пациентов с метастазами колоректального рака в печень, подвергнутых хирургическому лечению в Центре хирургии и трансплантологии ФГБУ ГНЦ ФМБЦ им. А.И. Бурназяна ФМБА России в период с сентября 2014 г. по декабрь 2015 г.
Пациенты были распределены на две сопоставимые по полу и возрасту группы. Принципом распределения на группы служили подходы к профилактике пострезекционной печеночной недостаточности.
В 1-ю группу (50 человек) вошли пациенты, которым вместе со стандартной терапией в послеоперационном периоде с целью профилактики и лечения пострезекционной печеночной недостаточности применяли гепатопротективный препарат адеметионин в дозировке 400 мг 2 раза в сутки в течение 7 дней. Во 2-ю группу (50 человек) вошли пациенты, которым вместе со стандартной терапией в послеоперационном периоде с целью профилактики и лечения пострезекционной печеночной недостаточности применяли сбалансированный инфузионный раствор ремаксол, обладающий гепатопротекторным действием, в дозировке 400 мл 1 раз в день в течение 7 дней. С целью формирования сопоставимых групп все пациенты подвергались дооперационному анализу согласно критериям включения и исключения, после чего проводилась рандомизация их на группы.
Критериями включения в исследование являлись: больные с метастазами в печени, подлежащие обширной резекции печени; пациенты с легкой и умеренной степенью интраоперационной кровопотери (до 30% ОЦК); пациенты, у которых в предоперационном периоде лабораторные показатели цитолиза (АЛТ, АСТ) не превышали 10-кратного изменения, лабораторные показатели холестаза (общий билирубин, ЩФ, ГГТП) не превышали 5-кратного изменения; отсутствие в дооперационном периоде анемии (гемоглобин не ниже 90 г/л).
Критериями исключения являлись: индивидуальная непереносимость гепатопротективных препаратов или указание на реакцию гиперчувствительности; тяжелые системные заболевания; аутоиммунные заболевания в стадии декомпенсации; болезни эндокринной системы (сахарный диабет, заболевания щитовидной железы), требующие заместительной терапии; хроническая сердечная, легочная, почечная, печеночная недостаточность в декомпенсированной стадии; цирроз печени; пациенты, у которых в предоперационном периоде лабораторные показатели цитолиза (АЛТ, АСТ) превышали 10-кратное изменение, лабораторные показатели холестаза (общий билирубин, ЩФ, ГГТП) превышали 5-кратное изменение; анемия (гемоглобин ниже 90 г/л); метастазы в другие органы и ткани, кроме печени; пациенты с кровопотерей при операции, составившей более 30% ОЦК; пациенты, у которых резецировано 2 и менее сегментов печени; выполнение симультанных операций; больные, которым в текущую госпитализацию была выполнена эмболизация воротной вены или предстояла двухэтапная резекция печени; наличие у больных ВИЧ-инфекции, сифилиса, вирусных гепатитов В и С, туберкулеза; пациенты, имеющие наркотическую зависимость.
Средний возраст пациентов составил – 56,3 года, из них 41 мужчина и 59 женщин.
Всем пациентам на этапе обследования выполнялась КТ-волюметрия печени с оценкой общего и остаточного объемов печени и интраоперационная биопсия остаточного фрагмента печени (remnant liver) для морфологической оценки степени гепатоза и фиброза.
По объему поражения печеночной паренхимы, исходному морфофункциональному статусу, наличию предшествовавшей химиотерапии, объему резекции печени группы больных были равнозначны. На этапе хирургического лечения всем больным выполнены обширные резекции печени (резекция трех и более сегментов печени) (табл. 1).
Таблица 1. Распределение больных по объему резекции печени
| Объем оперативного вмешательства | Группы больных |
| 1-я группа (n=50) | 2-я группа (n=50) |
| Правосторонняя гемигепатэктомия | 11 | 28 |
| Расширенная правосторонняя гемигепатэктомия | 23 | 7 |
| Левосторонняя гемигепатэктомия | 7 | 7 |
| Расширенная левосторонняя гемигепатэктомия | 4 | 4 |
| Трисегментэктомия | 2 | 2 |
| Билобарные резекции печени | 3 | 2 |
| Всего | 50 | 50 |
Пострезекционную печеночную недостаточность оценивали и классифицировали в соответствии с рекомендациями International Study Group of Liver Surgery (ISGLS, 2011) [14] и по «критерию 50-50» [6, 14].
В раннем послеоперационном периоде изучали частоту и тяжесть пострезекционной печеночной недостаточности, общую частоту и структуру послеоперационных осложнений, длительность послеоперационного койко-дня, госпитальную летальность.
Билиарные осложнения классифицировали в соответствии с рекомендациями International Study Group of Liver Surgery (ISGLS) [12].
Количественные данные представлены в виде «медианы (межквартильный интервал (25-75%))». Статистическая обработка результатов исследования проведена с помощью пакета прикладных программ Statistica 10.0 («Stat Soft inc.», США). Статистическую значимость между группами больных оценивали с помощью U-критерия Манна-Уитни и критерия χ² при уровне статистической значимости p<0,05 [3].
Результаты
Общий объем печени в 1-й группе больных составил 1477,5 (1262-1892) мл, а во 2-й группе – 1604 (1440-1916) мл (p>0,05). Остаточный объем резецированной печени в 1-й группе составил 595 (502-724) мл, а во 2-й группе – 658 (538-820) мл (p>0,05).
Общая частота пострезекционной печеночной недостаточности среди всех больных составила 29%.
Общая частота пострезекционной печеночной недостаточности в 1-й группе больных составила 38,0% (19 пациентов) и была статистически значимо выше (p<0,05), чем во 2-й группе пациентов – 20,0% (10 пациентов) (см. рисунок).
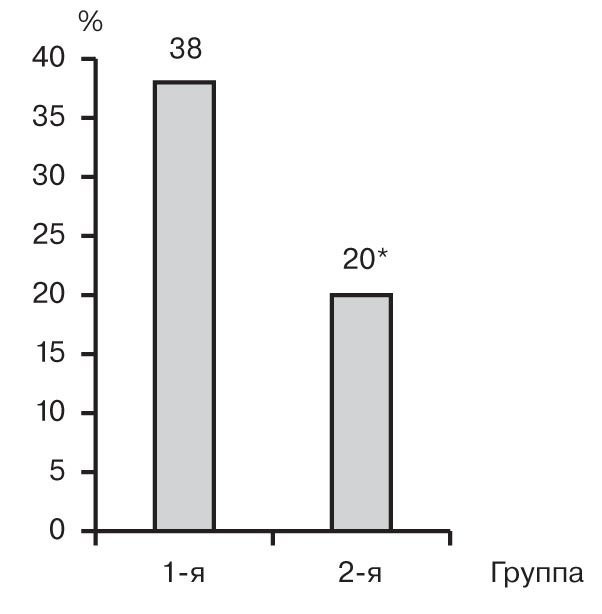
Частота пострезекционной печеночной недостаточности в группах больных.
* – различия статистически значимы (p<0,05) по сравнению с 1-й группой больных.
При этом в обеих группах доминировали легкие формы осложнения (градация ISGLS, 2011), при этом у пациентов 1-й группы отмечена более высокая частота среднетяжелых форм, по сравнению с пациентами 2-й группы (p<0,05), у одного пациента 1-й группы развилась тяжелая форма ППН, тогда как во 2-й группе тяжелых форм ППН не наблюдали (табл. 2).
Таблица 2. Частота тяжести пострезекционной печеночной недостаточности в группах больных (ISGLS, 2011)
| Группы больных | Grade A | Grade B | Grade C |
| абс. | %1 | %2 | абс. | %1 | %2 | абс. | %1 | %2 |
| 1-я группа (n=50) | 10 | 20,0 | 52,6 | 8 | 16,0 | 42,1 | 1 | 2,0 | 5,3 |
| 2-я группа (n=50) | 8 | 16,0 | 80,0 | 2 | 4,0* | 20,0* | 0 | 0 | 0 |
Примечание. %1 – отношение к общему числу больных в группе; %2 – отношение к числу заболевших больных; * – различия статистически значимы (p<0,05) по сравнению с 1-й группой больных.
По «критерию 50-50» частота пострезекционной печеночной недостаточности в 1-й группе больных составила 6,0%, тогда как во 2-й группе больных пострезекционной печеночной недостаточностью, оцененной по «критерию 50-50», не наблюдалось, однако различия между группами не достигали статистической значимости (p>0,05).
В 1-й группе больных выявлено статистически значимое увеличение общей частоты и тяжести ППН у больных, имевших более 5% жировой дистрофии печени, по сравнению с пациентами без жировой дистрофии печени (p<0,05), тогда как во 2-й группе пациентов не выявлено статистически значимых различий в общей частоте и тяжести ППН между пациентами, имеющими жировую дистрофию печени и без нее (табл. 3).
Таблица 3. Общая частота пострезекционной печеночной недостаточности и степени ее тяжести в соответствии с градацией ISGLS (2011) в зависимости от морфологической оценки здоровой паренхимы печени в группах больных
| % жировой дистрофии печени* | Группы больных | Общая частота ППН | Степень тяжести ППН |
| Grade A | Grade B | Grade C |
| 0 | 1-я группа (n=20) | 20,0% | 10,0% | 10,0% | 0
|
| 2-я группа (n=19) | 10,0% | 10,5% | 0 | 0
|
| 0-5 | 1-я группа (n=12) | 41,7% | 25,0% | 16,7% | 0
|
| 2-я группа (n=11) | 27,3% | 27,3% | 0 | 0
|
| 5-10 | 1-я группа (n=12) | 66,7% | 25,0% | 33,3% | 8,3% |
| 2-я группа (n=12) | 25,0%^ | 25,0% | 0^ | 0
|
| 10-15 | 1-я группа (n=3) | 33,3% | 0 | 33,3% | 0
|
| 2-я группа (n=4) | 25,0% | 0 | 25,0% | 0
|
| >15 | 1-я группа (n=3) | 33,3% | 0 | 33,3% | 0
|
| 2-я группа (n=4) | 33,3% | 0 | 33,3% | 0 |
Примечание. * – по данным морфологического исследования остаточного фрагмента печени (remnant liver); ППН – пострезекционная печеночная недостаточность; ^ – различия статистически значимы (p<0,05) по сравнению с 1-й группой больных.
Во 2-й группе выявлены статистически значимое снижение общей частоты и частота среднетяжелых форм ППН у пациентов, имеющих 5-10% жировой дистрофии по сравнению с аналогичными пациентами 1-й группы (p<0,05) (см. табл. 3).
Общая частота послеоперационных осложнений среди всех пациентов составила 20,0%. В 1-й группе больных общая частота послеоперационных осложнений составила 24,0%, во 2-й группе больных – 16,0% (p>0,05).
Общая частота билиарных осложнений среди всех пациентов составила 8,0%. В 1-й группе больных частота билиарных осложнений составила 10,0%, во 2-й группе больных – 6,0% (p>0,05).
Послеоперационный койко-день в 1-й группе пациентов составил 13 (11-15) дней, во 2-й группе пациентов – 11 (10-13) дней (p<0,05).
Послеоперационной летальности в обеих группах больных не было.
Заключение
Выполнение обширных резекций печени (резекция трех и более сегментов печени) может приводить к развитию пострезекционной печеночной недостаточности, пострезекционных билиарных осложнений, что способствует ухудшению течения послеоперационного периода и увеличению длительности послеоперационного пребывания больных в стационаре.
С целью профилактики пострезекционной печеночной недостаточности после обширных резекций печени показано использование гепатопротективных препаратов.
Применение сбалансированного инфузионного раствора ремаксол, обладающего гепатопротекторным действием, в послеоперационном периоде при обширных резекциях печени способствовало снижению общей частоты и тяжести пострезекционной печеночной недостаточности, уменьшению послеоперационного койко-дня по сравнению с больными, которым в послеоперационном периоде обширных резекций печени применяли адеметионин.
В послеоперационном периоде при обширных резекциях печени применение адеметионина не влияло на снижение общей частоты развития и тяжести течения пострезекционной печеночной недостаточности у пациентов, имеющих жировую дистрофию по сравнению с пациентами без жировой дистрофии (по данным морфометрии), тогда как применение ремаксола приводило к снижению общей частоты развития и тяжести течения пострезекционной печеночной недостаточности у пациентов вне зависимости от наличия или отсутствия жировой дистрофии печени (по данным морфометрии).
Применение сбалансированного инфузионного раствора ремаксол, обладающего гепатопротекторным действием, после обширных резекций печени статистически значимо снижало общую частоту развития и частоту развития среднетяжелых форм пострезекционной печеночной недостаточности у пациентов, имеющих 5-10% жировой дистрофии печени (по данным морфометрии), по сравнению с аналогичными пациентами, которым в послеоперационном периоде обширных резекций печени применяли адеметионин.
Литература
- Вишневский В.А., Коваленко Ю.А., Андрейцева О.И., Икрамов Р.З., Ефанов М.Г., Назаренко Н.А., Тупикин К.А. Пострезекционная печеночная недостаточность: современные проблемы определения, эпидемиологии, патогенеза, оценки факторов риска, профилактики и лечения. Украинский журнал хирургии. 2013;22(3):172-182.
- Патютко Ю.И., Сагайдак И.В., Котельников А.Г., Поляков А.Н., Чучуев Е.С., Пылев А.Л., Чистякова О.В., Шишкина Н.А. Резекция печени: современные технологии при опухолевом поражении. Анналы хирургической гепатологии. 2010;15(2):10-17.
- Реброва О.Ю. И вновь о качестве статистических аспектов медицинских публикаций: состояние проблемы, рекомендации, рецензирование. Медицинские технологии. Оценка и выбор. 2014;15(1):8-10.
- Тарасов П.Г., Гранов Д.А., Сергеев В.И., Поликарпов А.Л., Полысалов В.Н., Розенгауз Е.В. Предоперационная эмболизация воротной вены при злокачественных опухолях печени. Анналы хирургической гепатологии. 2002;7(1):7-13.
- Чиссов В.И., Бутенко А.В., Вашакмадзе Л.А., Сидоров Д.В., Гришин Н.А., Ложкин М.В., Степанов С.О., Хомяков В.М., Швейкин А.О., Гуц О.В. Хирургическое лечение первичного и метастатического рака печени. Российский онкологический журнал. 2010;5:8-12.
- Balzan S, Belghiti J, Farges O, Ogata S, Sauvanet A, Delefosse D, Durand F. The «50-50 criteria» on postoperative day 5: an accurate predictor of liver failure and death after hepatectomy. Ann Surg. 2005;242(6):824-829.
- Elias D, Cavalcanti A, de Baere T, Roche A, Lasser P. Resultats carcinologiques a long terme des hepatectomies realisees apres embolisation portale selective. Ann Chir. 1999;53(7):559-564.
- Garsea G, Madden GJ. Liver failure after major hepatic resection. Journal of Hepato-Biliary-Pancreatic Surgery. 2009;16(2):145-155.
doi: 10.1007/s00534-008-0017-y - Imamura H, Seyama Y, Kokudo N, Maema A, Sugawara Y, Sano K, Takayama T, Makuuchi M. One thousand fifty six hepatectomies without mortality in 8 years. Arch Surg. 2003;138(11):1198-1206.
- Jaeck D, Bachellier P, Oussoultzoglou E, Weber JC, Wolf P. Surgical resection of hepatocellular carcinoma. Post-operative outcome and long-term results in Europe: an overview. Liver Transpl. 2004;10(2 suppl l):58-63.
- Kanas PK, Taylor A, Primrose JN, Langeberg WJ, Kelsh MA, Mowat FS, Alexander DD, Choti MA, Poston G. Survival after liver resection in metastatic colorectal cancer: review and meta-analysis of prognostic factors. Clin Epid. 2012;4:283-301.
doi: 10.2147/CLEP.S34285 - Koch M, Garden OJ, Padbury R, Rahbari NN, Adam R, Capussotti L, Fan ST, Yokoyama Y, Crawford M, Makuuchi M, Christophi C, Banting S, Brooke-Smith M, Usatoff V, Nagino M, Maddern G, Hugh TJ, Vauthey J-N, Greig P, Rees M, Nimura Y, Figueras J, DeMatteo RP, Buchler MW, Weitz J. Bile leakage after hepatobiliary and pancreatic surgery: A definition and grading of severity by the International Study Group of Liver Surgery. Surgery. 2011;149(5):680-688.
doi: 10.1016/j.surg.2010.12.002 - Nagino M, Kamiya J, Arai T, Nishio H, Ebata T, Nimura Y. One hundred consecutive hepatobiliary resections for biliary hilar malignancy: preoperative blood donation, blood loss, transfusion, and outcome. Surgery. 2005;137(2):148-155.
- Rahbari NN, Garden OJ, Padbury R, Brooke-Smith M, Crawford M, Adam R, Koch M, Makuuchi M, DeMatteo RP, Christophi C, Banting S, Usatoff V, Nagino M, Maddern G, Hugh TJ, Vauthey J-N, Greig P, Rees M, Yokoyama Y, Fan ST, Nimura Y, Figueras J, Capussotti L, Buchler MW, Weitz J. Posthepatectomy liver failure: A definition and grading by the International Study Group of Liver Surgery (ISGLS). Surgery. 2011;149(5):713-724.
doi: 10.1016/j.surg.2010.10.001 - Schindl MJ, Redhead DN, Fearon KC, Garden OJ, Wigmore SJ. The value of residual liver volume as a predictor ofhepatic dysfunction and infection after major liver resection. Gut. 2005;54(2):289-296.
- Schroeder RA, Marroquin CE, Bute BP, Khuri S, Henderson WG, Kuo PC. Predictive indices of morbidity and mortality after liver resection. Ann Surg. 2006;243(3):373-379.
- Zimmermann H, Reichen J. Hepatectomy: Preoperative analysis of hepatic function and postoperative liver failure. Dig Surg. 1998;15(1):1-11.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 www.polysan.ru
www.polysan.ru

