Ожирение, неалкогольная жировая болезнь печени, COVID-19. Опасные связи
Статьи
«Медицинский совет», (5), 2021, 76-83
С.В. Тихонов, B. Д. Декканова, C. А. Винничук, Т.С. Филь, Н.В. Бакулина
Северо-Западный государственный медицинский университет имени И.И. Мечникова; 195027, Россия, Санкт-Петербург, Пискаревский проспект, д. 47
Резюме
Пандемия новой коронавирусной инфекции оказывает выраженное влияние на привычную клиническую практику. Большинство лекарственных препаратов, используемых для этиотропной и патогенетической терапии COVID-19, не имеют достаточной доказательной базы, а подходы к лечению поражения печени, желудочно-кишечного тракта и других систем организма в структуре COVID-19 и постковидного синдрома находятся на стадии разработки. Коронавирусная инфекция характеризуется более тяжелым течением у пациентов с ожирением и ассоциированными заболеваниями, важную роль в данном процессе играет печень. Ретроспективный анализ историй болезни пациентов с новой коронавирусной инфекцией, госпитализированных в клинику имени Петра Великого СЗГМУ имени И.И. Мечникова, выявил, что 34,7% пациентов имели избыточный вес, 51,3% - ожирение, 77% - абдоминальное ожирение. Средний индекс массы тела составил 30,9 ± 7,2 кг/м2, средняя окружность талии - 103,5 ± 13,5 см. На момент госпитализации повышение трансаминаз определялось у 71% пациентов (аланинаминотрансфераза (АЛАТ) в среднем находилась на уровне 76,2 ± 58,8 ЕД/л, аспартатаминотрансфераза (АСАТ) - 60,7 ± 48,6 ЕД/л). Уровень аминотрансфераз коррелировал с маркерами тяжести течения COVID-19 (уровень C-реактивного белка, ферритина, процент сатурации крови кислородом). У пациентов, переносящих новую коронавирусную инфекцию тяжелого течения и получающих терапию ингибиторами янус-киназ и/или биологическими препаратами, нередко отмечалось значимое повышения АЛАТ и АСАТ до 5-10 верхних границ нормы. В процессе гистологического исследования печеночной ткани пациентов, скончавшихся на фоне крайне тяжелого течения инфекции, выявлялась характерная жировая дистрофия гепатоцитов. Терапия поликомпонентным препаратом, содержащим инозин, меглюмин, метионин, никотинамид и янтарную кислоту способствовала динамическому снижению уровня трансаминаз и улучшению течения новой коронавирусной инфекции.
Ключевые слова: ожирение, абдоминальное ожирение, COVID-19, SARS-CoV-2, гепатит, лекарственный гепатит, неалкогольная жировая болезнь печени
Для цитирования: Тихонов С.В., Декканова В.Д., Винничук С.А., Филь Т.С., Бакулина Н.В. Ожирение, неалкогольная жировая болезнь печени, COVID-19. Опасные связи. Медицинский совет. 2021;(5):76-83.
Конфликт интересов: авторы заявляют об отсутствии конфликта интересов.
Obesity, non-alcoholic fatty liver disease, COVID-19: dangerous liaisons
Sergey V. Tikhonov, Viktoriya D. Dekkanova, Sergey A. Vinnichuk, Tatiana S. Fil, Natalia V. Bakulina
North-Western State Medical University named after I.I. Mechnikov; 47, Piskarevsky Prospect, St Petersburg, 191015, Russia
Abstract
The pandemic of COVID-19 is changing the usual clinical practice. Most of the drugs used for the etiotropic and pathogenetic therapy of COVID-19 do not have a sufficient evidence base, approaches to therapy of liver, gastrointestinal tract and other body systems damage in the structure of COVID-19 and post COVID-19 syndrome are under development. Coronavirus infection is more severe in obese patients with associated diseases; the liver plays an important role in this process. Retrospective analysis of the medical histories of patients with a new coronavirus infection hospitalized in the clinic of North-Western State Medical University named after I.I. Mechnikov identified that 34.7% of patients were overweight, 51.3% obese, 77% abdominal obesity (alanine aminotransferase (ALAT) was on average 76.2 ± 58.8 U/L, aspartate aminotransferase (ACAT) 60.7 ± 48.6 U/L). At the time of hospitalization, increased transaminases was detected in 71% of patients and correlated with markers of the severe course of COVID-19 (the level of C-reactive protein, ferritin, % of blood oxygen saturation). In patients with severe new coronavirus infection, receiving therapy with JAK-kinase inhibitors and/or biological drugs, often was a significant increase of ALAT and ASAT up to 5-10 upper limits of the norm. In the process of histological examination of the liver tissue of patients who died of extremely severe course of infection, characteristic fatty degeneration of hepatocytes was revealed. Therapy with a multicomponent drug containing inosine, meglumine, methionine, nicotinamide and succinic acid contributed to a dynamic decrease of transaminases and an improvement in the course of the new coronavirus infection.
Keywords: obesity, abdominal obesity, COVID-19, SARS-CoV-2, hepatitis, drug-induced hepatitis, non-alcoholic fatty liver disease
For citation: Tikhonov S.V., Dekkanova V.D., Vinnichuk S.A., Fil T.S., Bakulina N.V. Obesity, non-alcoholic fatty liver disease, COVID-19: dangerous liaisons. Meditsinskiy sovet = Medical Council. 2021;(5):76-83. (In Russ.)
Conflict of interest: the authors declare no conflict of interest.
Введение
В конце 2019 г. в Китайской Народной Республике появились пациенты с внебольничной пневмонией тяжелого течения. Неизвестная инфекция характеризовалась высокой контагиозностью и летальностью. После выделения возбудителя - коронавируса SARS-CoV-2 заболевание получило официальное название COVID-19 (Corona Virus Disease 2019). 30.02.2020 г. эксперты Всемирной организации здравоохранения признали международное значение данного заболевания, несущего угрозу для всего человечества. Пандемия новой коронавирусной инфекции была объявлена 11.03.2020 г.1,2 [1].
1 Заявление по итогам второго совещания Комитета по чрезвычайной ситуации в соответствии с Международными медико-санитарными правилами в связи со вспышкой заболевания, вызванного новым коронавирусом 2019 г., от 30.01.2020.
2 Вступительное слово Генерального директора на пресс-брифинге по COVID-19 11 марта 2020 г. Обращение от 20.03.2021.
На 23.03.2021 г. в мире зарегистрировано 124 373 935 подтвержденных случаев заболевания COVID-19, 2 737 510 смертельных исходов. В РФ данные показатели находятся на уровне 4 474 610 и 95 818 соответственно, летальность составляет 2,14%.
Новая коронавирусная инфекция оказала значимое влияние на привычную клиническую практику, систему здравоохранения и доказательную медицину в целом. Учитывая быстроту распространения, отсутствие препаратов с доказанным влиянием на этиологию и патогенез COVID-19 зарубежному и отечественному здравоохранению пришлось экстренно реагировать на данный вызов, изменяя привычную методологию формирования согласительных документов.
29.01.2020 г. появляется 1-я версия «Временных методических рекомендаций по профилактике, диагностике и лечению новой коронавирусной инфекции», утвержденная Министерством здравоохранения РФ и Федеральной службой по надзору в сфере защиты прав потребителей и благополучия человека. За прошедший год данный документ переиздавался 9 раз, последняя, 10-я, версия датируется 8.02.2021 г. [2].
Необходимость быстрого формирования и утверждения методических рекомендаций привела к изменению базисных принципов доказательной медицины. Доказательная медицина - подход, согласно которому решения о применении профилактических, диагностических и лечебных мероприятий принимаются исходя из имеющихся доказательств их эффективности и безопасности, а такие доказательства подвергаются поиску, сравнению, обобщению и широкому распространению для использования в интересах пациентов [3].
Одну из своих последних публикаций известный популяризатор доказательной медицины британский профессор Триша Гринхальх озаглавила «Will COVID-19 be evidence-based medicines nemesis?» - «Изменит ли COVID-19 привычную для нас доказательную медицину?» [4].
Согласно принципам классической доказательной медицины на базе проведенных доклинических исследований, клинических наблюдений, формулировалась гипотеза об эффективности и безопасности нового терапевтического подхода. Гипотеза проверялась в пилотном, а затем в серии рандомизированных клинических исследований. На основании полученных данных, оценки социальных, экономических и других сопутствующих факторов принималось решение о транслировании данного нового метода в практическую медицину путем включения в стандарты и рекомендации. Временной интервал от момента формулирования гипотезы до внедрения нового терапевтического подхода в клиническую практику нередко занимал десятилетия.
Учитывая быстроту развития пандемии COVID-19, высокую летальность, новые терапевтические подходы не могли быть оценены в соответствии с привычной методологией, что потребовало изменения основополагающих принципов доказательной медицины. Клиническое наблюдение или гипотеза об эффективности зарегистрированного для лечения других нозологических форм лекарственного препарата в некоторых ситуациях моментально транслировалась в клиническую практику. В процессе применения нового терапевтического подхода оценивалась его эффективность и безопасность, проводились необходимые клинические исследования [5-8].
Представление об изменении основополагающих принципов доказательной медицины представлено на рис. 1.
Рисунок 1. Изменения основополагающих принципов доказательной медицины в период пандемии COVID-19 (адаптировано из публикации Триши Гринхальх «Will COVID-19 be evidence-based medicines nemesis?») [4]
Figure 1. Changes in the foundational principles of evidence-based medicine during the COVID-19 pandemic (adapted from Trisha Greenhalgh’s paper “Will COVID-19 be evidence-based medicine’s nemesis?”) [4]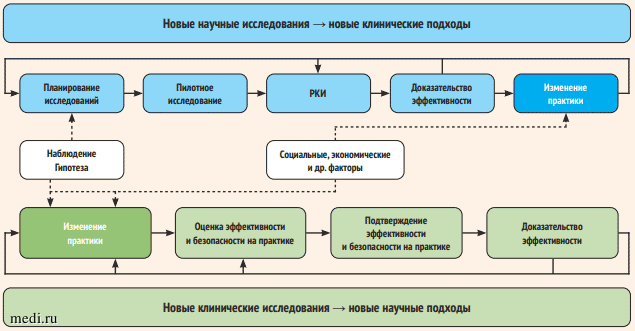
Эксперты, принимавшие участие в создании временных методических рекомендаций 10-го пересмотра, указывают на то, что для многих препаратов, включенных в рекомендации, имеющиеся на сегодня сведения не позволяют сделать однозначный вывод об их эффективности и безопасности, в связи с чем их применение допустимо по решению врачебной комиссии в установленном порядке, в случае если потенциальная польза для пациента превысит риск их применения [2]. Подходы к лечению поражения печени, желудочно-кишечного тракта и других систем организма в структуре COVID-19 и постковидного синдрома находятся в настоящее время на стадии разработки.
Ожирение, патология печени у пациентов с COVID-19
В процессе увеличения количества случаев новой коронавирусной инфекции стали появляться данные о более тяжелом течение заболевания у пациентов с ожирением и ассоциированными с ожирением заболеваниями.
В исследовании китайских ученых было показано, что при ожирении отмечается выраженное повышение аланинаминотрансферазы (АЛАТ), аспартатаминотрансферазы (АСАТ), глюкозы, уменьшение концентрации лимфоцитов крови, более тяжелое течение COVID-19 [9]. В других работах ассоциированные с ожирением заболевания (артериальная гипертензия, гиперхолестеринемия, сахарный диабет, ишемическая болезнь сердца) негативно влияли на течение данной инфекции [10, 11].
Важную роль у пациентов с тяжелыми формами COVID-19 может играть печень. При анализе аутопсий-ного материала патоморфологами клиники имени Петра Великого СЗГМУ имени И.И. Мечникова было выявлено характерное жировое перерождение данного органа.
Гистология печеночной ткани пациента 72 лет с абдоминальным ожирением, артериальной гипертензией, генерализованным атеросклерозом, умершего вследствие новой коронавирусной инфекции крайне тяжелого течения, внебольничной двусторонней пневмонии (компьютерная томография (КТ) 3-4-й ст.), острого респираторного дистресс-синдрома, представлена на рис. 2.
Рисунок 2. Гистологическая картина печеночной ткани (крупнокапельная, мелкокапельная жировая дистрофия, баллонная дистрофия, неравномерное полнокровие синусов) пациента 72 лет с крайне тяжелым течением COVID-19, внебольничной пневмонией, острым респираторным дистресс-синдромом(увеличение в 20раз)
Figure 2. Histological liver tissue sample (large-droplet, small-droplet fatty degeneration, ballooning degeneration, uneven plethora in sinuses) of a 72-year-old patient with extremely severe COVID-19, community-acquired pneumonia, acute respiratory distress syndrome (20-fold increase)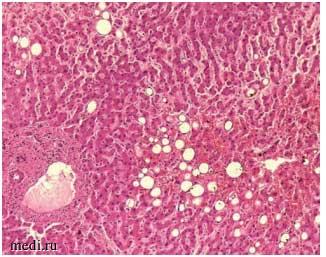
Гистология печеночной ткани пациента 34 лет с морбидным ожирением (индекс массы тела (ИМТ) > 40 кг/м2), умершего вследствие новой коронавирусной инфекции крайне тяжелого течения, внебольничной двусторонней пневмонии (КТ 4-й ст.), острого респираторного дистресс-синдрома, представлена на рис. 3.
Рисунок 3. Гистологическая картина печеночной ткани (жировая дистрофия печени с холестазом и кровоизлияниями в синусоидальные капилляры) пациента 32 лет с морбидным ожирением, крайне тяжелым течением COVID-19, внебольничной пневмонией, острым респираторным дистресс-синдромом(увеличение в 20 раз)
Figure 3. Histological liver tissue sample (fatty liver degeneration with cholestasis and sinusoidal capillary hemorrhage) of a 32-year-old patient with morbid obesity, extremely severe COVID-19, community-acquired pneumonia, acute respiratory distress syndrome (20-fold increase)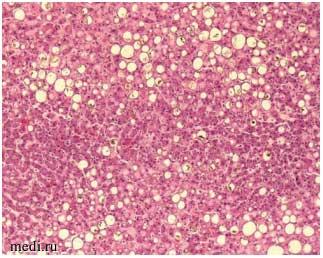
В процессе ретроспективного анализа историй болезни 73 пациентов 55,2 ± 18,8 лет, проходивших лечение на базе клиники СЗГМУ имени И.И. Мечникова по поводу внебольничной коронавирусной пневмонии, были выявлены следующие клинические и лабораторно-инструментальные особенности.
Средний ИМТ пациентов составил 30,9 ± 7,2 кг/м2, окружность талии - 103,5 ± 13,5 см. ИМТ < 25 кг/м2 имели лишь 13 (17,5%), избыточный вес (ИМТ = 25-30 кг/м2) 25 (34,7%), ожирение (ИМТ > 30 кг/м2) 36 (51,3%) пациентов. Ожирение I ст. - 22 (30,5%); II ст. - 8 (11,1%); III ст. - 7 (9,7%) пациентов. Абдоминальный фенотип ожирения определялся у 77% больных.
Наиболее частыми хроническими нозологиями являлись ассоциированные с ожирением заболевания: артериальная гипертензия - 65 (90%), атеросклероз -37 (51%), сахарный диабет 2-го типа - 14 (19,4%) пациентов.
При лабораторном исследовании уровень АЛАТ в среднем равнялся 76,2 ± 58,8 ЕД/л, АСАТ -60,7 ± 48,6 ЕД/л, глюкоза крови - 6,19 ± 1,5 ммоль/л. Повышение уровня АСАТ и АЛАТ определялось у 54 (71%) больных на момент госпитализации. Повышение трансаминаз чаще отмечалось у возрастных пациентов при более высокой плазменной концентрации С-реактивного белка [12].
У ряда пациентов заболевание в стационаре прогрессировало: нарастал синдром системной воспалительной реакции, инфильтративные изменения в легких, дыхательная недостаточность, повышались уровни трансаминаз, в т. ч. и на фоне проводимой патогенетической терапии. Данная ситуация требовала быстрой коррекции лечения, назначения в т. ч. лекарственных препаратов с гепатопротективным потенциалом.
У пациентов с тяжелым течением COVID-19, сопровождающимся выраженным нарастанием трансаминаз, в качестве патогенетически обоснованного лекарственного средства был выбран препарат Ремаксол®, содержащий янтарную кислоту, метионин, инозин, никотинамид, N-метилглюкамин. Поликомпонентность препарата Ремаксол®, взаимопотенцирующее влияние его компонентов обуславливают наличие дезинтоксикационного, антиоксидантного, цитопротекторного, энергокорригирующего эффектов, востребованных у пациентов с COVID-19 [13].
Клинический случай №1
Пациент мужского пола 26 лет поступил в клинику в экстренном порядке с жалобами на малопродуктивный кашель и повышение температуры тела до 39 °С в течение 5 дней. По данным КТ грудной клетки на момент поступления диагностировалась двусторонняя пневмония, вероятно вирусного генеза, объем пораженной легочной ткани составлял 25% (КТ-1). Сопутствующее заболевание - ожирение 2-й ст. (ИМТ 35,9 кг/м2). На амбулаторном этапе больной самостоятельно принимал парацетамол и левофлоксацин. По данным лабораторного исследования на момент поступления: нормальный уровень лимфоцитов, С-реактивный белок незначительно повышен до 7,74 мг/л, значимо повышен уровень ферритина до 718,7 мкг/л, имело место дыхательная недостаточность 1-й ст. У пациента была инициирована терапия системными глюкокортикостероидами (ГКС), антикоагулянтами, оксигенотерапия. На фоне проводимого лечения сохранялась лихорадка, нарастала дыхательная недостаточность, интоксикационный синдром (выраженная слабость, потливость, снижение аппетита), системное воспаление, увеличился уровень трансаминаз до 3 верхних границ нормы (ВГН), отмечалась отрицательная рентгенологическая динамика -по данным КТ объем поражения легочной ткани с двух сторон увеличился до 60-65%. Решением консилиума врачей в соответствии с действующей версией Временных методических рекомендаций по диагностике и лечению новой коронавирусной инфекции COVID-19 Минздрава РФ пациенту была назначена терапия барицитинибом - селективным и обратимым ингибитором янус-киназы 1 и 2 (JAK1 и JAK2). Согласно инструкции к препарату частым побочным действием препарата является повышение активности АЛАТ и АСАТ. На фоне приема барицитиниба отмечалось улучшение состояния пациента - уменьшение лихорадки и дыхательной недостаточности, однако при контроле уровень АЛАТ превысил 11 ВГН (502 ЕД/л), уровень АСАТ повысился до 4 ВГН (174 ЕД/л). К проводимой терапии был добавлен препарат Ремаксол® 400 мл/сут внутривенно. На фоне 7-дневной терапии у пациента отмечалось выраженное уменьшение интоксикационного синдрома и системного воспаления, уровень АЛАТ снизился более чем в два раза, уровень АСАТ нормализовался. Пациент был выписан из стационара в удовлетворительном состоянии на 24-е сутки пребывания. В дальнейшем трансаминазы нормализовались.
Клинический случай №2
Пациент 40 лет поступил в клинику в экстренном порядке с жалобами на выраженную слабость и стойкое повышение температуры тела выше 39 °С в течение 7 суток (на амбулаторном этапе принимал парацетамол, ацетилсалициловую кислоту, защищенные аминопенициллины, макролиды). За несколько дней до госпитализации в мазке из зева и носа обнаружено РНК вируса SARS-CoV2. По данным КТ грудной клетки на момент поступления - картина двусторонней пневмонии, объем поражения легочной ткани справа 50%, слева 65% (КТ-3), дыхательная недостаточность 1-2-й ст., повышение уровня трансаминаз до 3 ВГН. Больной имел избыточную массу тела (ИМТ = 28,3 кг/м2). Лабораторные данные указывали на развитие цитокинового шторма: ферритин 959,1 мкг/л, С-реактивный белок 66,26 мг/л, лимфопения 0,8х109. Решением консилиума врачей пациенту была назначена антицитокиновая терапия препаратом сарилумаб - человеческое моноклональное антитело (подтип IgG1) к рецептору интерлейкина-6 (ИЛ-6). Одним из побочных эффектов препарата является повышение активности печеночных трансаминаз. В течение первых суток от начала терапии у пациента купировались признаки цитокинового шторма, однако на 7-е сутки было зафиксировано повышение уровня АЛАТ выше 13 ВГН (516 ЕД/л) и уровня АСАТ до 4,5 ВГН (191 ЕД/л), увеличился интоксикационный синдром. В терапию был включен препарат Ремаксол® 400 мл в сутки внутривенно, на фоне 7-дневной терапии отмечалось значимое уменьшение слабости, потливости, повышение аппетита, уровень АЛАТ снизился более чем в два раза, уровень АСАТ нормализовался. Пациент был выписан из стационара в удовлетворительном состоянии на 18-е сутки пребывания.
Заключение
В проведенных исследованиях было продемонстрировано более тяжелое течение новой коронавирусной инфекции у пациентов с ожирением и ассоциированными с ожирением заболеваниями. Важную роль в выявленной взаимосвязи играет печень.
Нарушение функции печени наблюдается у 14-53% пациентов [14]. Метаанализ 52 исследований выявил достоверную связь между тяжестью течения COVID-19 и нарушением функции печени - цитолитический синдром чаще встречался у пациентов с тяжелым течением [15, 16].
Возможные причины развития цитолитического синдрома у пациентов с COVID-19 представлены в таблице.
Таблица. Возможные причины развития цитолитического синдрома у пациентов с COVID-19
Table. Possible reasons for the development of cytolytic syndrome in patients with COVID-19
| Причина цитолитического синдрома при COVID-19 | Механизм развития |
| Прямое повреждающее действие вируса на печень | Высокая экспрессия рецепторов к ангиотензин-превращающему ферменту (ACE2), через которые вирус SARS-CoV-2 проникает в клетку на холангиоцитах, в меньшей степени на гепатоцитах и эндотелии сосудов печени [6, 17] |
| Лекарственное повреждение печени | Нежелательные лекарственные реакции при терапии лопинавиром/ритонавиром, нестероидными противовоспалительными препаратами, парацетамолом, антибактериальными препаратами (макролиды, фторхинолоны, ингибиторами янус-киназ и др.) [18] |
| Гипоксическое повреждение | Снижение SPO2, дыхательная недостаточность |
| Микрососудистый тромбоз | Повышение прокоагулянтной активности плазмы |
| Синдром системной воспалительной реакции | Повышение СРБ, ферритина, провоспалительных цитокинов, развитие «цитокинового шторма», сопровождающегося генерализованным внутрисосудистым повреждением |
| Декомпенсация хронического заболевания печени | Лабораторная манифестация хронического заболевания печени на фоне воздействия вышеописанных факторов |
Имеющиеся в настоящее время данные свидетельствуют, что печень является не столько органом-мишенью, сколько активным участником патогенеза новой коронавирусной инфекции. НАЖБП играет ключевую роль в данном процессе.
В основе НАЖБП лежит жировая дистрофия печеночных клеток, нередко сопровождающаяся воспалительной инфильтрацией, фокальным некрозом гепатоцитов, их замещением соединительной тканью. Жировая дистрофия обуславливает развитие инсулинорезистентности, эндотелиальной дисфункции, гипергликемии, триглицеридемии и других метаболических нарушений [19]. Метаболические нарушения более выражены при НАЖБП независимо от массы тела [20].
У пациентов с ожирением и НАЖБП повышен синтез провоспалительных субстанций в висцеральном жире, в частности интерлейкина 6 - центрального участника «цитокинового шторма» [20]. Важную роль в патогенезе COVID-19 тяжелого течения может играть повышение проницаемости слизистой оболочки ЖКТ, возникающее вследствие воздействия SARS-Cov-2 на эпителиоциты, что сопровождается транслокацией бактериальной флоры, взаимодействие представителей микробиоты и продуктов их метаболизма с гепатоцитами, иммунокомпетентными клетками печени и жировой ткани.
С патогенетической точки зрения Ремаксол® является препаратом выбора у пациентов с COVID-19, сопровождающихся цитолитическим синдромом.
Ремаксол® - поликомпонентный препарат, в состав которого входит янтарная кислота, метионин, инозин и никотинамид.
Янтарная кислота интенсифицирует окислительные процессы в цикле Кребса, увеличивая запас внутриклеточного аденозинтрифосфата и креатинфосфата, особенно в условиях гипоксии; способствует образованию гликогена; благоприятно влияет на липидный обмен; повышает активность супероксиддисмутазы и каталазы -ферментов первой линии свободнорадикальной защиты.
Компоненты препарата Ремаксол® способствуют синтезу эндогенного аденозилметионина, участвующего в реакциях трансметилирования (этап синтеза фосфолипидов и фосфатидилхолина, входящих в структуру мембран и обеспечивающих их текучесть); в реакциях транссульфурирования (этап синтеза глутатиона - важнейшего клеточного антиоксиданта); в синтезе полиаминов (предшественников тиоловых соединений цистеина, таурина, коэнзима А) [21-24].
В клинических исследованиях была доказана эффективность препарата Ремаксол® при различных острых или хронических заболеваниях печени, включая НАЖБП и лекарственные гепатиты [21-24].
Информация об авторах:
Тихонов Сергей Викторович, к.м.н., доцент кафедры внутренних болезней, клинической фармакологии и нефрологии, Северо-Западный государственный медицинский университет имени И.И. Мечникова; 195027, Россия, Санкт-Петербург, Пискаревский проспект, д. 47.
Декканова Виктория Дмитриевна, старший лаборант кафедры внутренних болезней, клинической фармакологии и нефрологии, Северо-Западный государственный медицинский университет имени И.И. Мечникова; 195027, Россия, Санкт-Петербург, Пискаревский проспект, д. 47.
Винничук Сергей Анатольевич, к.м.н., доцент кафедры патологической анатомии, Северо-Западный государственный медицинский университет имени И.И. Мечникова; 195027, Россия, Санкт-Петербург, Пискаревский проспект, д. 47.
Филь Татьяна Сергеевна, к.м.н., заведующий гастроэнтерологическим отделением клиники имени Петра Великого, Северо-Западный государственный медицинский университет имени И.И. Мечникова; 195027, Россия, Санкт-Петербург, Пискаревский проспект, д. 47.
Бакулина Наталья Валерьевна, д.м.н., профессор, заведующий кафедрой внутренних болезней, клинической фармакологии и нефрологии, Северо-Западный государственный медицинский университет имени И. И. Мечникова; 195027, Россия, Санкт-Петербург, Пискаревский проспект, д. 47;
Information about the authors:
Sergey V. Tikhonov, Cand. Sci. (Med.), Associate Professor of Department of Internal Medicine, Clinical Pharmacology and Nephrology, NorthWestern State Medical University named after I.I. Mechnikov; 47, Piskarevsky Prospect, St Petersburg, 191015, Russia; Viktoriya D. Dekkanova, Research Technician of Department of Internal Medicine, Clinical Pharmacology and Nephrology, North-Western State Medical University named after I.I. Mechnikov; 47, Piskarevsky Prospect, St Petersburg, 191015, Russia.
Sergey A. Vinnichuk, Cand. Sci. (Med.), Associate Professor of Department of Pathological Anatomy, North-Western State Medical University named after I.I. Mechnikov; 47, Piskarevsky Prospect, St Petersburg, 191015, Russia.
Tatiana S. Fil, Cand. Sci. (Med.), Head of Gastroenterology Department, Clinic named after Peter the Great, North-Western State Medical University named after I.I. Mechnikov; 47, Piskarevsky Prospect, St Petersburg, 191015, Russia.
Natalia V. Bakulina, Dr. Sci. (Med.), Professor, Head of Department of Internal Medicine, Clinical Pharmacology and Nephrology, North-Western State Medical University named after I.I. Mechnikov; 47, Piskarevsky Prospect, St Petersburg, 191015, Russia.
Список литературы
1. Багненко С.Ф., Беляков Н.А. (ред.). Начало эпидемии COVID-19. СПб.: Балтийский медицинский образовательный центр; 2020. 360 с.
2. Авдеев С.Н., Адамян Л.В., Алексеева Е.И., Багненко С.Ф., Баранов А.А., Баранова Н.Н. и др. Временные методические рекомендации. Профилактика, диагностика и лечение новой коронавирусной инфекции (COVID-19). Версия 10 (08.02.2021). 2021.
3. Guyatt G., Cairns J., Churchill D., Cook D., Haynes B., Hirsh J. et al. Evidence-Based Medicine Working Group. Evidence-based medicine. A new approach to teaching the practice of medicine. JAMA. 1992;268(17):2420-2425.
4. Greenhalgh T. Will COVID-19 be evidence-based medicine’s nemesis? PLoS Med. 2020;17(6):e1003266.
5. Jorgensen S.C., Tse L.Y., Burry L., Dresser L.D. Baricitinib: A Review of Pharmacology, Safety, and Emerging Clinical Experience in COVID-19. Pharmacotherapy. 2020;40(8):843-856.
6. Kulanthaivel S., Kaliberdenko V.B., Balasundaram K., Shterenshis M.V., Scarpellini E., Abenavoli L. Tocilizumab in Sars-cov-2 Patients with the Syndrome of Cytokine Storm; a Narrative review. Rev Recent Clin Trials. 2020.
7. Сайганов С.А., Мазуров В.И., Мельников Е.С., Латария Э.Л. Возможности применения ингибиторов янус-киназ в комплексном лечении пациентов с COVID-19. Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. 2020;12(4):15-24.
8. Khiali S., Rezagholizadeh A., Entezari-Maleki T. A comprehensive review on sarilumab in COVID-19. Expert Opin Biol Ther. 2020;1-12.
9. Gu J., Han B., Wang J. COVID-19: Gastrointestinal Manifestations and Potential Fecal-Oral Transmission. Gastroenterology. 2020;158(6):1518-1519.
10. Zheng K.I., Gao F., Wang X.B., Sun Q.F., Pan K.H., Wang T.Y. et al. Letter to the Editor: Obesity as a risk factor for greater severity of COVID-19 in patients with metabolic associated fatty liver disease. Metabolism. 2020;108:154244.
11. Jothimani D., Venugopal R., Abedin M.F., Kaliamoorthy I., Rela M. COVID-19 and the liver. J Hepatol. 2020;73(5):1231-1240.
12. Бакулин И.Г., Бакулина Н.В., Тихонов С.В., Винчук С.А., Декканова В.Д., Прокофьева Н.А. Патогенетические связи повреждения печени, ожирения и COVID 19. Медицинский алфавит. 2020;(30):5-10.
13. Мазина Н.К., Мазин П.В., Суханов Д.С. Клиническая эффективность сукцинатсодержащего инфузионного препарата при фармакотерапии поражений печени разного генеза: результаты метаанализа. Терапевтический архив. 2013;85(1):56-61.
14. Zhang C., Shi L., Wang F.S. Liver injury in COVID-19: management and challenges. Lancet Gastroenterol Hepatol. 2020;5(5):428-430.
15. Zahedi M., Yousefi M., Abounoori M., Malekan M., Tajik F., Heydari K. et al. Liver Function in Novel Coronavirus Disease (COVID-19): A Systematic Review and Meta-Analysis. medRxiv. 2020.
16. Сайганов С.А., Мазуров В.И., Бакулин И.Г, Латария Э.Л., Артюшкин С.А., Чижова О.Ю. и др. Клиническое течение, эффективность терапии и исходы новой коронавирусной инфекции: предварительный анализ. Вестник Северо-Западного государственного медицинского университета им. И.И. Мечникова. 2020;12(2):27-38.
17. Zhao S., Lin Q., Ran J., Musa S.S., Yang G., Wang W.et al. Preliminary estimation of the basic reproduction number of novel coronavirus (2019-nCoV) in China, from 2019 to 2020: A data-driven analysis in the early phase of the outbreak. Int J Infect Dis. 2020;92:214-217.
18. Fan Z., Chen L., Li J., Cheng X., Yang J., Tian C. et al. Clinical features of COVID-19 related liver damage. Clin Gastroenterol Hepatol. 2020;18(7): 1561-1566.
19. Yki-Jarvinen H. Non-alcoholic fatty liver disease as a cause and a consequence of metabolic syndrome. Lancet Diabetes Endocrinol. 2014;2(11): 901-910.
20. Targher G., Day C.P., Bonora E. Risk of cardiovascular disease in patients with nonalcoholic fatty liver disease. N Engl J Med. 2010;363(14):1341-1350.
21. Стельмах В.В., Козлов В.К. Метаболическая коррекция дислипидемии у больных с неалкогольной жировой болезнью печени как новая стратегия терапии. Терапевтический архив. 2013;85(4):71-76.
22. Дударенко С.В., Коваленко А.Л., Прокопенко С.М., Белогурова Е.В. Применение ремаксола в терапии метаболического синдрома у пациентов с неалкогольным стеатогепатитом и сахарным диабетом 2-го типа. Экспериментальная и клиническая гастроэнтерология. 2016;(6): 89-94.
23. Стельмах В.В., Некрасова А.С., Козлов В.К., Котив М.Я., Карпенко М.Н. Эффективность комбинированной терапии сукцинатсодержащими лекарственными препаратами неалкогольной жировой болезни печени. Клиническая медицина. 2016;94(11):836-842.
24. Стельмах В.В., Козлов В.К., Баранов В.Л., Латария Э.Л., Некрасова А.С. Энерготропная патогенетически ориентированная терапия сукцинатсодержащими препаратами при неалкогольной жировой болезни печени: перспективы клинического применения. Медицинский алфавит. 2013;1(2):38-44.
- References
1. Bagnenko S.F., Belyakov N.A. (Ed.). The beginning of the COVID-19 epidemic. St Petersburg: Baltic Medical Educational Center; 2020. 360 p. (In Russ.).
2. Avdeev S.N., Adamyan L.V., Alekseeva E.I., Bagnenko S.F., Baranov A.A., Baranova N.N. et al. Temporary methodological recommendations. Prevention, diagnosis and treatment of novel coronavirus infection (COVID-19). Version 10 (February 08, 2021). 2021. (In Russ.).
3. Guyatt G., Cairns J., Churchill D., Cook D., Haynes B., Hirsh J. et al. Evidence-Based Medicine Working Group. Evidence-based medicine. A new approach to teaching the practice of medicine. JAMA. 1992;268(17):2420-2425.
4. Greenhalgh T. Will COVID-19 be evidence-based medicine’s nemesis? PLoS Med. 2020;17(6):e1003266.
5. Jorgensen S.C., Tse L.Y., Burry L., Dresser L.D. Baricitinib: A Review of Pharmacology, Safety, and Emerging Clinical Experience in COVID-19. Pharmacotherapy. 2020;40(8):843-856.
6. Kulanthaivel S., Kaliberdenko V.B., Balasundaram K., Shterenshis M.V., Scarpellini E., Abenavoli L. Tocilizumab in Sars-cov-2 Patients with the Syndrome of Cytokine Storm; a Narrative review. Rev Recent Clin Trials. 2020.
7. Saiganov S.A., Mazurov V. I., Melnikov E.S., Latariia E.L. Possibilities of janus kinase inhibitors application in complex treatment of patients with COVID-19. Vestnik Severo-Zapadnogo gosudarstvennogo meditsinskogo universiteta im. I.I. Mechnikova = HERALD of North- Western State Medical University named after I.I. Mechnikov. 2020;12(4):15-24. (In Russ.)
8. Khiali S., Rezagholizadeh A., Entezari-Maleki T. A comprehensive review on sarilumab in COVID-19. Expert Opin Biol Ther. 2020;1-12.
9. Gu J., Han B., Wang J. COVID-19: Gastrointestinal Manifestations and Potential Fecal-Oral Transmission. Gastroenterology. 2020;158(6):1518-1519.
10. Zheng K.I., Gao F., Wang X.B., Sun Q.F., Pan K.H., Wang T.Y. et al. Letter to the Editor: Obesity as a risk factor for greater severity of COVID-19 in patients with metabolic associated fatty liver disease. Metabolism. 2020;108:154244.
11. Jothimani D., Venugopal R., Abedin M.F., Kaliamoorthy I., Rela M. COVID-19 and the liver. J Hepatol. 2020;73(5):1231-1240.
12. Bakulin I.G., Bakulina N.V., Tikhonov S.V., Vinchuk S.A., Dekkanova V.D., Prokofiev N.A. Pathogenetic links of liver damage, obesity and COVID-19. Meditsinskiy alfavit = Medical Alphabet. 2020;1(30):5-10. (In Russ.)
13. Mazina N.K., Mazin P.V., Sukhanov D.S. The clinical efficacy of a succinate-containing infusion drug during pharmacotherapy for hepatic lesions of varying genesis: results of meta-analysis. Terapevticheskiy arkhiv = Therapeutic Archive. 2013;85(1):56-61. (In Russ.)
14. Zhang C., Shi L., Wang F.S. Liver injury in COVID-19: management and challenges. Lancet Gastroenterol Hepatol. 2020;5(5):428-430.
15. Zahedi M., Yousefi M., Abounoori M., Malekan M., Tajik F., Heydari K. et al. Liver Function in Novel Coronavirus Disease (COVID-19): A Systematic Review and Meta-Analysis. medRxiv. 2020.
16. Sayganov S.A., Mazurov V.I., Bakulin I.G., Lataria E.L., Artyushkin S.A., Chizhova O.Y. et al. Current, effectiveness of therapy and outcomes of new coronavirus infection: preliminary analysis. Vestnik Severo-Zapadnogo gosudarstvennogo meditsinskogo universiteta im. I.I. Mechnikova = Herald of North-Western State Medical University named after I.I. Mechnikov. 2020;12(2):27-38. (In Russ.)
17. Zhao S., Lin Q., Ran J., Musa S.S., Yang G., Wang W.et al. Preliminary estimation of the basic reproduction number of novel coronavirus (2019-nCoV) in China, from 2019 to 2020: A data-driven analysis in the early phase of the outbreak. Int J Infect Dis. 2020;92:214-217. 10.1016/j. ijid.2020.01.050.
18. Fan Z., Chen L., Li J., Cheng X., Yang J., Tian C. et al. Clinical features of COVID-19 related liver damage. Clin Gastroenterol Hepatol. 2020;18(7):1561-1566. 10.1016/j.cgh.2020.04.002.
19. Yki-Jarvinen H. Non-alcoholic fatty liver disease as a cause and a consequence of metabolic syndrome. Lancet Diabetes Endocrinol. 2014;2(11): 901-910. 10.1016/S2213-8587(14)70032-4.
20. Targher G., Day C.P., Bonora E. Risk of cardiovascular disease in patients with nonalcoholic fatty liver disease. N Engl J Med. 2010;363(14):1341-1350. 10.1056/NEJMra0912063.
21. Stelmakh V.V., Kozlov V.K. Metabolic correction of dyslipidemia in patients with nonalcoholic fatty liver disease as a new therapy policy. Terapevticheskiy arkhiv = Therapeutic Archive. 2013;85(4):71-76. (In Russ.)
22. Dudorenko S.V., Kovalenko A.L., Prokopenko S.M., Belogurova E.V. The use of remaxol in the treatment of metabolic syndrome in patients with nonalcoholic steatohepatitis and diabetes mellitus 2 type. Ehksperimentalnaya i klinicheskaya gastroehnterologiya = Experimental & Clinical Gastroenterology. 2016;(6):89-94. (In Russ.)
23. Stel’makh V.V., Nekrasova A.S., Kozlov V.K., Kotiv M.Ja., Karpenko M.N. Efficacy of combined therapy of non-alcoholic fatty liver disease with succinate-containing drugs. Klinicheskaya meditsina = Clinical Medicine. 2016;94(11): 836-842. (In Russ.)
24. Stel’makh V.V., Kozlov V.K., Baranov V.L., Latariya E.L., Nekrasova A.S. Energotropic pathogenetically oriented therapy with succinate-containing drugs in non-alcoholic fatty liver disease: prospects for clinical administration. Meditsinskiy alfavit = Medical Alphabet. 2013;1(2):38-44. (In Russ.)
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 www.polysan.ru
www.polysan.ru



