Особенности алкоголь-индуцированной патологии на догоспитальном этапе и в отделении экстренной медицинской помощи стационарa. Часть 1. Острая интоксикация этанолом
Статьи
Опубликовано в журнале:
Скорая медицинская помощь № 2/2020 г.
УДК 615.279
DOI: 10.24884/2072-6716-2020-21-2-71-81
В. В. Афанасьев1, А. Г. Мирошниченко1,2, Д. В. Бузанов1, Ю. П. Орлов3
1 Северо-Западный государственный медицинский университет им. И. И. Мечникова, Санкт-Петербург, Россия
2 Санкт-Петербургский научно-исследовательский институт скорой помощи им. И. И. Джанелидзе, Санкт-Петербург, Россия
3 Омский государственный медицинский университет, Омск, Россия
Рассмотрены нейрохимические особенности взаимодействия этанола с рецепторными и ферментными системами в условиях острой интоксикации и их роль в формировании зависимости от этанола. Показано, что клиническая картина интоксикации этанолом и ее осложнения зависит от лигандрецепторного и ферментного дисбалансов. Представлены фармакологические подходы к лечению острой интоксикации этанолом и ее осложнений на догоспитальном этапе и в отделении экстренной медицинской помощи.
Для цитирования: Афанасьев В. В., Мирошниченко А. Г., Бузанов Д. В., Орлов Ю. П. Особенности алкоголь-индуцированной патологии на догоспитальном этапе и в отделении экстренной медицинской помощи стационарa. Часть 1. Острая интоксикация этанолом // Скорая медицинская помощь. 2020. № 2. С. 71-81.
Конфликт интересов: авторы заявили об отсутствии конфликта интересов.
Specifics of alcohol use disorder in pre-hospital practices and emergency unit. Part 1. Acute ethanol intoxication
Vasiliy V. Afanasiev1, Aleksandr G. Miroshnichenko1,2, Dmitry V. Buzanov1, Yuriy P. Orlov3
1 North-Western State Medical University named after I.I. Mechnikov, St. Petersburg, Russia
2 St. Petersburg Dzhanelidze Research Institute of Emergency Care, St. Petersburg, Russia
3 Omsk State Medical University, Omsk, Russia
Ethanol intoxication is analyzed from the point of ethanol interaction with receptors and enzymes. Ethanol dependence is based on neurochemical misbalance, which is different in acute ethanol intoxication and withdrawal. It is shown that the clinical manifestation of ethanol intoxication and its complications depends on ligand-receptor and enzyme imbalances. Pharmacological approaches to the treatment of acute ethanol intoxication and its complications at the pre-hospital stage and in the emergency, unit are discussed.
For citation: Afanasiev V. V., Miroshnichenko A. G., Buzanov D. V., Orlov Yu. P. Specifics of alcohol use disorder in pre-hospital practices and emergency unit. Part 1. Acute ethanol intoxication // Emergency medical care. 2020. No 2. Р. 71-81.
Conflict of interest: the authors stated that there is no potential conflict of interest.
Первый бокал осушаем – лишь глотку себе прочищаем,
Выпить надобно дважды затем, чтоб умерилась жажда,
Но до конца не сгореть ей, покуда не выпьем по третьей.
Выпьем четвертую чашу – и мир покажется краше.
Пятую лишь опрокиньте – и разум уже в лабиринте.
Если шестую потянешь – друзей узнавать перестанешь.
Пьешь седьмую задорно – а череп, как мельничный жернов.
После бокала восьмого лежишь и не вымолвишь слова.
После чаши девятой тебя уносят куда-то.
После десятой – рвота, и вновь начинаешь все счеты.
Из поэзии вагантов «Десять кубков», Мюнхенская рукопись XV в.
Введение
Приведенный в эпиграфе отрывок из поэзии вагантов точно отражает степени интоксикации этанолом и свидетельствует о том, что алкоголь – один из самых древних пищевых продуктов, используемых человеком, поэтому проблемы, связанные с его употреблением, не являются порождением современности. Сегодня более 2 миллиардов людей на Земле систематически употребляют этанол и страдают зависимостью от него. На «алкогольные смерти» приходится 5,1% смертей от всех заболеваний [1]. В странах Запада хроническое употребление этанола приводит к развитию алкоголь-индуцированной патологии (alcohol use disorder, – DSM-V[2]), у 30% людей (20% мужчин и 10% женщин) [3]. 42% пациентов госпитализируют в стационары, из них 1/3 поступает в ОРИТ [3, 4].
В настоящее время алкогольную болезнь (АБ) следует рассматривать как стадийные полиорганные нарушения, вызванные воздействием этанола [5]. В РФ отравления этанолом и его суррогатами составляют более 40% (до 58%) всех смертельных отравлений, при этом летальность в стационарах составляет от 2,2 до 5,0%; даже в специализированных центрах отравлений она достигает 1,8% [6, 7]. Таким образом, проблема диагностики осложнений АБ и неотложной медицинской помощи при этой патологии является очень важной.
Особенности взаимодействия этанола с рецепторными и ферментными системами
Этанол – синаптотропное средство без избирательного действия (специфического рецептора нет, и вместе с тем нет такой медиаторной системы, на которую этанол не оказывал бы действия [8]). Этанол растворяется в геле матрикса и в гидратированной поверхности мембран клеток, «оголяет» их липидный слой [9] и изменяет баланс интегральных белков-рецепторов медиаторных систем, – это первая особенность его действия. Преимущественная биотрансформация этанола осуществляется дегидрогеназным путем, при этом одна молекула алкоголя потребляет 2 молекулы НАДН+, – это вторая особенность действия этанола [10]. Возникают два важных в клиническом плане момента: взаимодействие с медиаторными системами и его взаимодействие с ферментными системами, акцент на которые мы сделаем в этой работе. Разделение условно, но удобно для проведения посиндромной терапии на догоспитальном этапе (ДГЭ) и в отделении экстренной медицинской помощи (ОЭМП).
Нейротрансмиттерный дисбаланс нарушает сознание, дыхание и вызывает аритмию. Гистохимические исследования показали, что он имеет место при кратковременной экспозиции этанола и может осложняться синдромом внезапной смерти, в том числе у лиц молодого возраста [11]. Длительное употребление этанола сопровождается эпигенетической медиаторной «перестройкой» (рис. 1), которая лежит в основе стадийных полиорганных нарушений, вызванных его действием, от 1 до 3 стадий [6]. Большинство медиаторных систем в ЦНС «замыкаются» на две доминирующие структуры: ГАМК и глютаматергические – и «подстраивают» их функционирование (рис. 2), поэтому клинические проявления алкоголь-индуцированной патологии так многообразны.

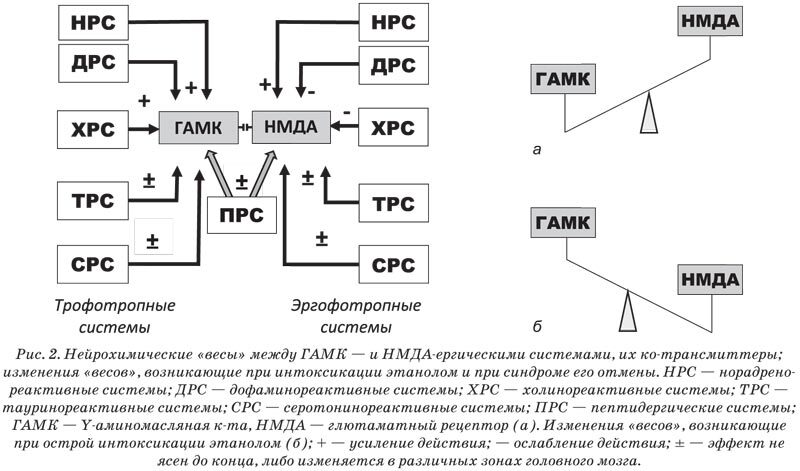
При острой интоксикации этанолом (ОИЭ) происходит «сдвиг» в сторону ГАМКA-ергических (и других трофоторопных) систем, что клинически проявляется угнетением сознания, вплоть до комы, метаболическим ацидозом, нарушением дыхания вплоть до его остановки, неврологической симптоматикой, нарушениями ритма сердца, при тяжелых отравлениях смертью больного. При абстинентном синдроме «весы» сдвигаются в сторону НМДА (и других эрготропных систем), что клинически проявляется инсомнией, тремором, ажитацией, судорогами, делирием и т.д. [9, 10, 12].
Отметим, что при длительном приеме этанола в мозге алкоголика происходит морфологическая перестройка эрго – и трофотропных систем, которая усугубляет лиганд-рецепторный дисбаланс [13, 14]. Вследствие аберрантной синаптической пластичности и нарушений дендритного спраутинга [15] изменяется нейрогенез, в целом обеспечивая нейроанатомический субстрат для усугубления алкоголизма. Нейрохимические изменения, вызванные этанолом, существенно отражаются на функции модуляторов медиаторных систем, в частности, пептидных [16]. Их «выпадение» из регуляторного процесса изменяет всю трансмиссию в hub-рецепторах самых разных зон мозга [19], что сопровождается изменением не только кравингового поведения алкоголиков, но и их реакции на очередной прием этанола: алкоголь-индуцированная патология протекает более тяжело (при интоксикации на уровне 2-3‰, может возникать тяжелая токсико-гипоксическая кома и снижение ответа на проводимую терапию) [10].
Взаимодействие этанола с ферментами имеет важное клиническое значение. Блокада некоторых из них приводит к нарушениям, возникающим при острой экспозиции (например, гипогликемия при ОИЭ, вследствие блока гексокиназной системы). При хронической алкогольной интоксикации (ХАИ) образуются «каскады» патохимических реакций, которые формируют многокомпонентную коморбидность (например, глиальный апоптоз, фиброз печени и гипертензию, возникающие из-за нарушений в работе ферментов в ангиотензинергических и норадренергических системах) [17, 18]. Кульминацией дисбаланса в рецепторных структурах и ферментных системах, при «постоянном действием химического фактора», даже малой интенсивности [19] приводят к эпигенетической экспрессии генов, нуклеосомальному ремоделированию [15], иными словами, к таким молекулярным трансформациям, которые вызывают необратимые изменения в ЦНС и органах-эффекторах (печени, сердце, почках [20]). У больных изменяется эмоционально-волевое поведение, возникают серьезные заболевания органов детоксикации, в ЦНС формируется аддитивный нейрохимический вектор работы [9, 13, 20].
Клинически значимые особенности патохимии и токсикокинетики этанола при острой интоксикации этанолом
ОИЭ – временное, потенциально преходящее, отравление, которое возникает при употреблении больших доз алкоголя. У здоровых людей «на голодный желудок» адсорбция этилового спирта завершается в течение 1 часа после однократного приема спиртных напитков. Пища существенно задерживает их адсорбцию. 20% растворы этанола всасываются быстрее, особенно в сочетании с гидрокарбонатными водами. Концентрированные растворы всасываются медленнее за счет вызываемого ими пилороспазма и задержке выпитого в желудке.
Назначение активированного угля не влияет на скорость адсорбции этанола, однако уголь адсорбирует «балластные» вещества, находящиеся в виски или в самогоне (такие как ацетоальдегид, этилацетат, фурфурол и т.д.). В желудке происходит пресистемный метаболизм этанола алкогольдегидрогеназой. У пьющих людей нарушено всасывание тиамина, фолиевой кислоты, цианкобаламина, метионина, микроэлементов и т.д., которые участвуют в гликогенолизе, гликолизе и глюконеогенезе. У них чаще возникают гипогликемия и алкогольный кетоацидоз [10].
При болезни Маллори-Вейсса, синдроме Рандю-Ослера, состояниях, возникающих после резекции желудка, активность алкогольдегидрогеназы снижается, в результате чего замедляется пресистемный метаболизм этанола. Концентрации этанола в плазме крови нарастает быстрее, депримирующее действие выражено сильнее. Это объясняет несоответствие между количеством выпитого, концентрацией этанола в плазме крови и фактическим состоянием пострадавшего.
Основной путь биотрансформации этанола – дегидрогеназный, далее его окисление происходит в митохондриях гепатоцитов альдегиддегидрогеназой до уксусной кислоты. Оба фермента расщепляют этанол с постоянной скоростью (710 г этанола в час), при этом обе дегидрогеназы потребляют НАД+. Женщины пьянеют быстрее мужчин, так как активность алкогольдегидрогеназы у них вдвое ниже, по сравнению с мужчинами, поэтому при потреблении одинаковых количеств спиртного в плазме крови женщин концентрация этанола нарастает быстрее [10]. Чем больше этанола принято, тем меньшими становятся запасы НАД+ в клетках. Дефицит НАД+ замедляет глюконеогенез и вызывает гипогликемию, которая частично компенсируется липолизом, однако жиры в условиях дефицита НАД+, окисляются до промежуточных продуктов, что сопровождается кетоацидозом.
Метаболической мерой компенсации гипогликемии является отчуждение НАД+ от других реакций (глутарил-КоА-дегидрогеназы, глютатионредуктазы), что приводит к снижению их скорости и соответствующему метаболическому дефекту, например, к гипоксии тканей) [10, 21]. Эти биохимические особенности имеют место на уровне концентраций этанола в плазме крови от 1,5‰, особенно если пациент был голодным [10].
Аспирин, парацетамол, Н2-гистаминоблокаторы и другие препараты, угнетающие активность алкогольдегидрогеназы желудка, способны замедлять биотрансформацию этанола и снижать токсическое действие ацетальдегида.
При заболеваниях печени, при сочетанном приеме гипогликемических препаратов или гепатотоксичных веществ (парацетамол, изониазид, альдомет, фенотиазины и т. д.) при голодании, авитаминозах группы В, диетах (снижение уровня гликогена). В этих условиях ОИЭ любой степени тяжести может осложняться выраженной, трудно купируемой гипогликемией и кетоацидозом, причем увеличение трансаминаз может запаздывать; при ОИЭ легкой и средней степеней тяжести, в единицу времени окисляется фиксированное количество этанола, невзирая на его концентрацию в плазме крови (кинетика нулевого порядка); при тяжелой степени отравления, скорость выведения этанола из организма возрастает и подчиняется правилу кинетики 1-го порядка (чем больше введено, тем больше выводится). Средняя скорость метаболической элиминации (у взрослых) составляет 7-10 г этанола в час (что соответствует снижению концентрации в плазме крови на 0,15-0,2‰/ч). У алкоголиков, элиминация ускорена (0,3-0,4‰/ч). У детей она составляет 0,28‰/ч [10, 22]. LD100 этанола = 4-12 г/кг. Алкогольная кома может иметь место на уровне от 3 г/л (и выше) [23].
Клинически значимые особенности токсикодинамики этанола при острой интоксикации этанолом
Действие этанола дозозависимо, поэтому его концентрация в плазме крови отражает степень клинических расстройств при ОИЭ (таблица).
Таблица
Концентрация этанола в плазме крови и соответствующие ей клинические симптомы (Афанасьев В. В., 2002)
| Концентрация этанола в плазме крови, стадия действия |
Клинические симптомы |
| 0,5%, субклиническая фаза действия |
Без видимых отклонений в поведении и самочувствии, изменения регистрируются только с помощью специальных тестов |
| 1,5%, эйфория |
Увеличение контактности, говорливость, повышенная самооценка, снижение внимания и суждений, нарушение выполнения заданий при тестовой оценке |
| 2,5%, возбуждение |
Эмоциональная лабильность, снижение тормозных моментов в поведении, потеря критики, нарушения памяти и способности сосредоточиться, нарушение восприятия и снижение времени реакции, мышечная дискоординация |
| 3,0%, оглушение |
Дезориентация, вязкая речь и ментальная спутанность, головокружение, гиперэмоциональность (страх, злоба, грусть и т.д.), сенсорные нарушения (диплопия, нарушения схемы тела, восприятия запахов, цвета, формы объектов, и т.д.). Увеличение порога восприятия боли |
| 4,0%, сопор |
Нарушение сознания до глубины сопора; выраженное снижение ответа на стимулы, полная мышечная дискоординация, неспособность стоять, сидеть; рвота, непроизвольное мочеиспускание, дефекация, гипотермия, гипогликемия, судорожный синдром |
| 5,0%, кома |
Анестезия, анальгезия, снижение рефлексов, гипотермия, нарушения дыхания и гемодинамики, возможная смерть |
| 7,0% и выше |
Смерть от остановки дыхания |
Главные отличия ОИЭ от других нозологических форм острых отравлений в токсикогенной фазе:
- быстрая динамика симптомов на фоне сниженной критики пациента и повышения болевого порога;
- быстро развивающиеся осложнения: токсико-гипоксическая кома, отек мозга, субарахноидальные кровоизлияния; обтурационно-аспирационные (рвота, западение языка, слюнотечение); гипотензия; фибрилляция предсердий (и другие нарушения ритма сердца); гипогликемия; гиперкоагуляция; гипотермия; рабдомиолиз;
- водно-электролитные нарушения: дисгидрии (гипо-, нормотоническая дегидратация), гипокалиемия, гипомагниемия, гипоальбуминемия, гипокальциемия и гипофосфатемия и нарушения КОС метаболический ацидоз, кетоацидоз;
- формируется взаимосвязь между глубиной интоксикации, гипотермией, гипогликемией и нарушениями ритма сердца;
- частая сопутствующая патология (черепномозговая травма, переломы, кровотечения, ОНМК, микстные отравления, коморбидность больных старше 50 лет) [10, 22].
Алкогольная кома (АК) – потенциально жизнеопасное состояние токсикогенной фазы ОИЭ. АК – это «разлад» в работе всех функциональных систем, включая ВНД, поэтому таким больным необходима срочная дифференциальная диагностика, мониторирование и неотложная терапия. Для дифференциальной диагностики удобен мнемонический прием: «ЗИНОЧКА ГДеЖ?» [10], где: З – запах, исходящий от больного; И – инфекции; Н – низкое артериальное давление; О – отравление; Ч – черепно-мозговая травма; К – кома; А – алкогольный кетоацидоз; Г – гипогликемия, гипотермия, Д – делирий и другие острые психические расстройства; Ж – живот. Различают поверхностную и глубокую кому, каждая из которых может быть осложненной и неосложненной. Больных в коме необходимо мониторировать и проводить интенсивную «пробуждающую» и детоксикационную терапию (см. ниже). При сохранении кашлевого и рвотного рефлексов и адекватной спонтанной вентиляции легких интубация трахеи и респираторная поддержка не нужны, однако если есть опасения относительно потенциального клинического ухудшения, дыхательные пути лучше обезопасить.
Показаниями к переводу в ОРИТ служат [22]:
- угнетение сознания от уровня сопора до комы (используют шкалу ком Глазго или шкалу PBSS [Pittsburg Brain Stem Score, 1991]);
- гипогликемия;
- признаки дыхательной недостаточности (брадипноэ, РаО2/FIO2 225-299; PaO2 55-60 мм рт.ст.; SаO2 менее 90%; SvO2 менее 70%);
- тахикардия, артериальная гипертензия или гипотензия;
- олигоанурия (скорость диуреза менее 0,5 мл/кг в час);
- наличие в крови концентрации этанола от 2,5‰ (250 мг%) и более.
Интубация трахеи снижает риск аспирации (который составляет примерно 10% у коматозного пациента с передозировкой этанолом), но не устраняет его полностью! Госпитализация больного, перенесшего алкогольную кому, обязательна. Отсутствие явной положительной динамики в состоянии коматозного больного в течение 3 ч на фоне проводимой терапии свидетельствует о нераспознанных осложнениях или заболеваниях (черепно-мозговая травма и т.д.) и (или) ставит под сомнение правильность диагностики алкогольной комы [10, 22]. В соматогенной фазе имеют место: пневмония, панкреатит, токсическая миокардиодистрофия («поздние» коллапсы), миоренальный синдром, абстинентный синдром, токсическая гепатопатия, рецидивы кетоацидоза, а также «праздничный сердечный синдром», неврологические и когнитивные расстройства.
Осуществляется госпитализация в стационар:
- всех больных, находящихся в коматозном состоянии;
- пациентов с травмой головы, живота, спинальной травмой и миелоишемией;
- при судорожном синдроме на фоне любой степени тяжести интоксикации этанолом;
- при гипогликемических состояниях, сопровождающих любую степень тяжести интоксикации этанолом;
- больных с галлюцинозом, ажитацией, делирием;
- всех больных с кровопотерей;
- лиц с болями в сердце, в животе и пациентов с алкогольным кетоацидозом;
- лиц с подозрением на инфекции;
- всех пациентов с подозрением на алкогольную гепатопатию.
Неотложную терапию проводят по общепринятым в реанимации и интенсивной терапии рекомендациям: оксигенотерапия, обеспечение проходимости дыхательных путей (см. выше), гемодилюция, форсированный диурез (не более 3 л/сут) с назначением полиионных растворов и витаминных препаратов.
Перспективные фармакологические подходы к лечению острой интоксикации этанолом, ее осложнений и последствий на догоспитальном этапе и в отделении экстренной медицинской помощи
1. Фармакологические способы «пробуждения» больного:
1.1. Глюкоза (25 г) + тиамин (200-300 мг) + налоксон (0,2-0,4 мг) [препараты совместимы в одном шприце]+ кислород служит средством «фармакологической диагностики» и оказывает лечебное («пробуждающее») действие при ОИЭ. Глюкоза обеспечивает начало промежуточного обмена (рис. 3), за счет концентрационного градиента. Тиамин служит ко-фактором ее дальнейшей биотрансформации и мерой профилактики энцефалопатии Вернике. Налоксон является разносистемным антагонистом этанола при острой интоксикации им. Помимо этого, «противокоматозный коктейль» «покрывает» отравление опиоидами (кроме метадона, пропоксифена и пентазоцина, – они мало чувствительны к действию налоксона) и клофелином [24]. При отсутствии эффекта на повторное введение налоксона следует исключить другие причины комы.
Риски назначения: тест-полоски могут не «распознавать» гипогликемию. Действие налоксона может сопровождаться желудочковой тахикардией (особенно, при выраженной гипоксии) поэтому есть мнение, что его следует назначать в минимальной дозе (0,1 мг) или не назначать вовсе, и иметь дефибриллятор «в режиме ожидания» [24, 25].
1.2. Пептидные препараты: моликсан (инозина глицил-цистеинил-глутамат динатрия). При ОИЭ оказывает пробуждающее действие (за счет глицил-цистенилового компонента) и метаболотропный эффект (за счет инозинового компонента). Ранее нами было показано что назначение моликсана в дозе 3 мг/кг сопровождалось быстрым восстановлением сознания больных с алкогольной комой [26]. Это позволяло более полно проводить дифференциальную диагностику у больных с коморбидной патологией и улучшить качество их лечения. Более того назначение моликсана в ОЭМП позволяло «пролечивать» в ОЭМП, без перевода в ОРИТ. Моликсан также оказывает лечебное действие при токсико-гипоксических комах, вызванных отравлениями депримирующими средствами других групп и при этом сохраняет когнитивные функции больных в соматогенной фазе отравления [27].
1.3. Холинергические средства: глиатилин (холино альфасцерат) усиливает активность центральных холинергических систем, в том числе ствола мозга. Оказывает пробуждающее действие при отравлениях депримирующими препаратами. Препятствует развитию алкогольных дистрофий, способствует восстановлению когнитивных функций в посткоматозном периоде, после ОИЭ. Препарат особенно показан при любой алкоголь-индуцированной патологии, протекающей с холинергическим дефицитом (снижение тонуса мышц, сухость слизистых оболочек, глазодвигательные нарушения и т.д.). Важной особенностью является способность глиатилина в сочетании с цитофлавином, снижать число жизнеопасных аритмий в токсикогенной фазе ОИЭ [30]. После назначения «коктейля» глиатилин также применяют как средство профилактики ОНМК. Препарат должен назначаться на «подготовленную» почву, его «метаболическая полка» находится ниже уровня ПВК. Иными словами, необходимо «растормозить» гликолиз (см. рис. 3), т.е. назначать глиатилин, после минимально достаточной гемодилюции растворами глюкозы [28]. Суточная доза при ОИЭ составляет 1 г.
2. Препараты, усиливающие естественную детоксикацию (антитоксическую функцию печени) и метаболическую элиминация этанола.
2.1. Ремаксол – инфузионный раствор электролитов, янтарной кислоты, рибоксина и метионина. Последний обеспечивает метилирующие синтезы (фосфатидилхолина, таурина, холина), а также детоксикацию экзогенных токсических веществ. Ремаксол снижает цитолиз, концентрацию экскреторных ферментов, оказывает быстрый и выраженный гепатопротекторный эффект.
2.2. Панангин снижает концентрацию этанола на любом его уровне, с 15 мин до 45 мин. Его целесообразно вводить в состав цитофлавина, из расчета 20 мл/70 кг [28].
3. Средства энергокорригирующей терапия (инфузионные антигипоксанты).
3.1. Реамберин – сукцинатсодержащий инфузионный сбалансированный раствор электролитов. Оказывает противогипоксическое, антиоксидантное и детоксифицирующее действия, за счет активации сукцинатных реакций цикла Кребса). Поскольку цикл Кребса протекает во всех органах и тканях, реамберин считают универсальным инфузионным цитопротектором (нейро-, кардио-, гепато-, нефро). Реамберин ощелачивает мочу и стимулирует диурез. Важно понимать, что это препарат гликолитического действия, который работает только в «зоне» аэробного гликолиза. Это митохондриальный препарат. В плазме крови реамберин диссоциирует подобно трис-буферу, однако купирует метаболический ацидоз по другому механизму, по сравнению с трис-буфером и раствором NaHCO3. Трис-буфер не содержит ионов натрия, реамберин – ионов кальция. Трис-буфер проникает в клетки на 30%, реамберин – полностью. В отличие от NaHCO3 реамберин не вызывает нагрузки на респираторную систему, снижает легочный шунт и не повышает гидрофильности тканей [28]. Назначение реамберина может сопровождаться снижением уровня глюкозы крови за счет ее потребления в гликолизе, особенно при быстром введении препарата. Интервал «снижения» составляет 48-72 ч от начала введения реамберина. Степень снижения концентрации глюкозы незначительна (0,1 ммоль/л в час), гипогликемия легко корригируется. Реамберин назначают по 500 мл, скорость введения составляет 0,5-2,0 мл/мин [28].
3.2. Цитофлавин – комбинированный препарат, «охватывающий» основные реакции промежуточного обмена веществ. Его ингредиенты потенцируют эффекты друг друга и в совокупности оказывают выраженное противогипоксическое действие. Препарат устраняет лиганд-рецепторный и метаболический дисбалансы при ОИЭ. Цитофлавин оказывает мощное гликолитическое действие, которое по силе превосходит действие других антигипоксантов. Недостатком цитофлавина (как и всех других антигипоксантов) является индифферентность в отношении пируватного шунта, т.е. растормаживания гликолиза на «выходе» (карбоксилирование пирувата в Ацетил-КоА, что крайне важно при ОИЭ), поэтому важным обстоятельством при назначении цитофлавина является введение коферментов ПВК, обеспечивающих этот процесс (тиамина, до 500 мг, пиридоксина до 300 мг и тиогаммы, как минимум 300 мг), особенно больным с алкогольной нейропатией, энцефалопатией и метаболическим ацидозом. В США широко используется раствор, в который входят компоненты цитофлавина (под названием «banana bag» из-за желтого цвета раствора). В его состав раствора входят глюкоза, рибофлавин, никотинамид и тиамин. «Вanana bag» применяется для инфузионной детоксикации практически во всех отделениях неотложной медицины госпиталей США (прим. наше). Начальная доза цитофлавина составляет 20 мл/70 кг м.т., у тяжелых больных доза препарата может быть увеличена в два раза. Обязательным условием является медленное введение (не более 1,5 мл/мин, желательно в подогретом виде). Оптимальным растворителем для цитофлавина является изотонический раствор глюкозы [28].
3.3. Мексидол оказывает прямое антиоксидантное действие и снижает образование гидропероксидов в липидной части мембран клеток. Он «задерживается» в билипидном слое до 72 ч, при этом стабилизирует его текучесть. Это дает возможность фиксировать мембранные рецепторы, что позволяет лучше работать синаптотропным средствам других групп, после его назначения. Помимо этого, у больных с патологией печени (которая практически всегда имеется у хронических алкоголиков) улучшается ее антитоксическая функция. Мексидол – полирецепторный препарат. Он сенсибилизирует ГАМКA, рецепторы ХРС и ядерные рецепторы группы PPAR (с помощью которых клетки освобождаются от «метаболического мусора»). При ХАИ ГАМК-ергическая передача ослаблена и «наложение» ОИЭ может истощать ГАМК-ергические системы, они становятся малочувствительными к действию диазепама [12, 28]. Мексидол сенсибилизирует ГАМКA и рецепторы ХРС. В условиях гипоксии мексидол увеличивает экспрессию белка HIF1α (защитный фактор, индуцируемый гипоксией), который отвечает за долговременную адаптацию к ней, а также способствует синтезам белка Nrf2 одного из регуляторов редокс-системы SH-SS, которая обеспечивает защиту от свободно-радикальных молекул [28], таким образом, мексидол увиливает действие тиоктов и унитиола. ГАМКA-модулирующее действие мексидола дозо-зависимо [28]. В промежуточном обмене препарат работает в цикле Кребса, обеспечивая подачу экзогенного сукцината и синтез эндогенного ГАМК в цикле Робертса [28]. У тяжелых больных доза мексидола, на наш взгляд, должна составлять не менее 1000 мг/сут, с последующим назначением высоких дозировок таблетированной формы препарата (не менее 750 мг/сут). Сила действия мексидола возрастает, если есть обеспечение глюкозой, выполняется элиминация лактата, имеется достаточная оксигенация и устранен газовый алкалоз [28].
3.4. Элькар (L-ацетилкарнитин) является эндогенным метаболитом, транспортером жирных кислот в митохондрии клеток. В процесс вовлечен ацетил-КоА, который при этом утилизируется, что очень важно при избытке ацетата в условиях ОИЭ, так как уксусная кислота один из финальных метаболитов этанола. Элькар конкурентно вытесняют глюкозу и включает жирнокислотный метаболический шунт, активность которого не зависит от наличия кислорода (в отличие от гликолиза), в связи с чем он может быть использован при острой гипоксии, следовательно, может быть отнесен к инфузионным антигипоксантам и может быть использован при токсико-гипоксической коме. Помимо этого, препарат оказывает гомеостазирующее действие на промежуточный обмен: он ускоряет карбоксилирование ПВК, устраняет лактат-ацидоз, препятствует образованию кетокислот, тем самым снижает вероятность алкогольного кето-ацидоза, что важно при ОИЭ у алкоголиков. Таким образом, элькар нормализует КОС при ОИЭ и наряду с цитофлавином, воссоздает «раму» гликолиза. Важным свойством препарата является его участие в синтезе АцХ [28], поэтому элькар существенно увеличивает силу действия глиатилина. При ХИЭ концентрация эндогенного карнитина снижена, возникает дефект утилизации ацетил-КоА. Прежде всего поражаются митохондрии печени, затем мозга и мышц [29], поэтому лицам с патологией печени элькар показан как в токсикогенной, так и в соматогенной фазах ОИЭ [30]. Препарат назначают из расчета 1 г/70 кг м.т. в 200 мл 5% раствора глюкозы.
Инфузионные антигипоксанты обладают высоким профилем безопасности, некоторые из них имеются в сумке врача скорой помощи (мексидол, реамберин). Эти соединения разными путями снижают нефосфорилирующие виды окисления, обеспечивают энергообразование и антиоксидантную фармакологическую защиту, что обосновывает необходимость их применения при ОИЭ. На рис. 3 показаны основные точки их приложения, что позволяет комбинировать препараты друг с другом в определенной последовательности.
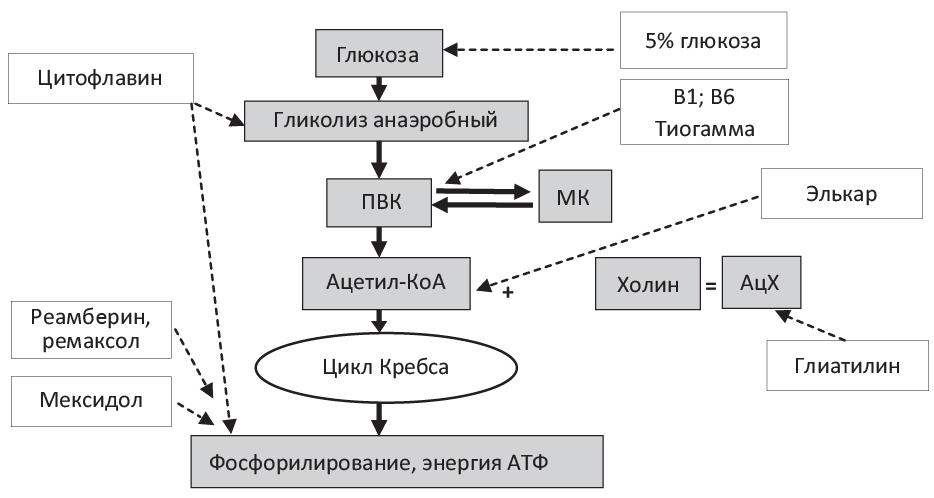
Рис. 3. Точки приложения действия инфузионных антигипоксантов, холинергических средств, тиоктов и коферментов ПВК: ПВК — пировиноградная к-та; АцХ — ацетилхолин; Ацетил-КоА — активированный ацетат.
Заключение
ОИЭ относится к алкоголь-ассоциированной патологии, характеризуется быстрой динамикой симптомов, сопровождается многочисленными осложнениями и требует экстренной медицинской помощи.
При ОИЭ мишенями действия этанола служат медиаторные, пептидные и ферментные структуры организма, поражение которых приводит к нарушению работы функциональных систем. Фармакотерапия должна быть направлена на устранение медиаторных и ферментных нарушений и обеспечивать метаболическую элиминацию этанола из организма.
Литература/References
- World Health Organization. Global status report on alcohol and health. WHO: Geneva, 2014.
- American Psychiatric Association. Diagnostic and statistical manual of mental disorders: DSM-5. 5th ed. The American Psychiatric Association. Washington, DC, 2013.
- Grant B. F., Goldstein R. B., Saha T. D., Chou S. P. Epidemiology of DSM-5 alcohol use disorder: results from the national epidemiologic survey on alcohol and related conditions III // JAMA. 2015. Vol. 72. P. 757-766.
- De Wit M., Jones D. G., Sessler C. N., Zilberberg M. D., Weaver M. F. Alcohol-use disorders in the critically ill patient // Chest. 2010. Vol. 138. P. 994-1003.
- Формулировка патологоанатомического диагноза при алкогольной болезни (алкоголь-индуцированной патологии). Клинические рекомендации. Российское общество патологоанатомов / под ред. Г. А. Франка. М.: Практическая медицина, 2016. 20 Q.[Formulation of the pathoanatomical diagnosis of alcoholic illness (alcohol-induced pathology). Clinical recommendations. Russian Society of Pathologists / еd. G. A. Franka. Moscow: publishing house Practical medicine, 2016, 20 p. (In Russ.)].
- Остапенко Ю. Н., Сенцов В. Г. Современное состояние заболеваемости и смертности населения при острых отравлениях химической этиологии в Российской Федерации // Медицинская токсикология: Национальное руководство / под ред. Е. А. Лужникова. М.: ГЭОТАР-Медиа, 2012. С. 23-36. [Ostapenko Yu.N., Sentsov V. G. The current state of morbidity and mortality in acute poisoning of chemical etiology in the Russian Federation. Medical Toxicology: National Guide / ed. E. A. Luzhnikov. Moscow: publishing house GEOTAR- Media, 2012, рр. 23-36 (In Russ.)].
- Остапенко Ю. Н., Ковалев А. В., Казачков В. И. и др. Острые отравления в России: тенденции последних лет // Эфферентная терапия. 2015. Т. 21 (5). С. 48. [Ostapenko Yu.N., Kovalev A. V., Kazachkov V. I. et al. Acute poisoning in Russia: trends of recent years. Efferent therapy, 2015, Vol. 21 (5), р. 48 (In Russ.)].
- Malik A. Alcohol addiction. 2017. ch. 5. DOI: 10.1016/B978-0-12-811140-6.00005-9.
- Афанасьев В. В. Алкогольный абстинентный синдром. СПб.: Интермедика, 2002. 346 с. [Afanasyev V. V. Alcohol withdrawal syndrome. St. Petersburg: publishing house Intermedika, 2002, 346 р. (In Russ.)].
- Афанасьев В. В., Рубитель Л. Т., Афанасьев А. В. Острая интоксикация этиловым алкоголем. Оперативное руководство. СПб.: Интермедика, 2002. 95 с. [Afanasyev V. V., Rubitel L. T., Afanasyev A. V. Acute intoxication with ethyl alcohol. Operational management. St. Petersburg: publishing house Intermedika, 2002, 95 р. (In Russ.)].
- Morentin B., Callado L. F. Sudden cardiac death associated to substances of abuse and psychotropic drugs consumed by young people: A population study based on forensic autopsies // Drug Alcohol Depend. 2019. Vol. 201. P. 23-28.
- Davis K., Wu I. Role of glutamatergic and GABA-ergic systems in alcoholism // I. Biochem. Sci. 2001. Vol. 8. Р.7-19.
- Головко А. И., Софронов Г. А. Нейрохимические парадоксы в современной наркологии // Нейрохимия. 2011. № 28 (1). С. 5-18. [Golovko A. I., Sofronov G. A. Neurochemical paradoxes in modern narcology. Neurochemistry, 2011, No 28 (1), рр. 5-18 (In Russ.)].
- Kyzar E., Pandey S. Molecular mechanisms of synaptic remodeling in alcoholism // Neurosci Lett. 2015. Vol. 601. Р. 11-14.
- Ciafre S., Carito V., Ferraguti G. How alcohol drinking affects our genes: an epigenetic point of view // Biochem Cell Biol. 2019. Vol. 97 (4). P. 345-356.
- Wilkemeyer M., Shao-yu Chen, Menkari C. Differential effects of ethanol antagonism and neuroprotection in peptide fragment NAPVSIPQ prevention of ethanol-induced developmental toxicity // PNAS. 2003. Vol. 100 (14). P. 8543-8548. doi.org/10.1073/pnas.133.163.6100.
- Rais A., Ansari R., Rizvi S., Husain R. Role of Angiotensin Peptides Precursor in Ethanol Mediated Hepatotoxicity: Perspective on Angiotensinogen // The Open Gastroenterology Journal. 2012. Vol. 6. P. 16-24.
- De Kloet, Liu M., Rodrigez V. Role of neurons and glia in the CAN actions of renin-angiotensine system in cardiovascular control // Am. J. Physiol. Regul. Interg. Comp. Physiol. 2015. Vol. 309 (5). P. 444-458.
- Люблина Г. И., Минкина Н. А. Действие химического фактора малой интенсивности. М.: Медицина, 1978. С. 23-160. [Lublina G. I., Minkina N. A. The action of a chemical factor of low intensity. Moscow: publishing house Medicine, 1978, рр 23-160 (In Russ.)].
- Zhili Ma., Hou T., Shi W. et al. Inhibition of Hepatocyte Apoptosis: An Important Mechanism of Corn Peptides Attenuating Liver Injury Induced by Ethanol // Int. J. Mol. Sci. 2015. Vol. 16. P. 22062-22080.
- Lieber C. Hepatic, metabolic and toxic effects of ethanol: 1991 update // Alcoh. Clin. Exper. Res. 1991. Vol. 15. P. 573-592.
- Маркова И. В., Афанасьев В. В., Цыбулькин Э. К. Клиническая токсикология детей и подростков. Т. 1. СПб.: Интермедика, 1998, 369 с. [Markova I. V., Afanasyev V. V., Tsybulkin E. K. Clinical toxicology of children and adolescents. Vol. 1. St. Petersburg: publishing house Intermedika, 1998, 369 p. (In Russ.)].
- Орлов Ю. П., Васильев С. А. Реанимация и интенсивная терапия пациентов с отравлением этанолом и высшими спиртами (клинические рекомендации). Общероссийская общественная организация «Федерация анестезиологов и реаниматологов. 2016. С. 3-7. [Orlov Yu.P., Vasiliev S. A. Resuscitation and intensive care of patients with poisoning with ethanol and higher alcohols (clinical recommendations). AllRussian Public Organization “Federation of Anesthesiologists and Resuscitators, 2016, рр. 3-7 (In Russ.)].
- Hoffman R. S., Goldfrank L. R. The poisoned patient with altered consciousness. Controversies in the use of a “coma cocktail” // JAMA. 1995. Aug. 16. Vol. 274 (7). P. 562-569.
- Lameijer H., Azizi N., Lighenberg V. Ventricular tachycardia after naloxone administration: a drug related complication? Case report and literature review // Drug Saf-Case Rep. 2014. Vol. 1. Р. 2. DOI 10.007/ s40800.014.0002-0.
- Бузанов Д. В., Петрова Н. В., Афанасьев В. В. Применение моликсана для раннего лечения алкогольной комы // Скорая медицинская помощь. 2016. № 82 (4). С. 70-75. [Buzanov D. V., Petrova N. V., Afanasyev V. V. The use of molixan for the early treatment of alcoholic coma. Emergency medical care, 2016, No 82 (4), рр. 70-75 (In Russ.)].
- Музуров К. В., Антушевич А. Е., Антонов В. Г. Эффективность применения моликсана при острых тяжелых отравлениях корвалолом // Вестник ВМА. 2017. № 58. С. 7-13. [Muzurov K. V., Antushevich A. E., Antonov V. G. The effectiveness of the use of moliksan in acute severe poisoning by corvalol. VMA Bulletin, 2017, No 58, рр. 7-13 (In Russ.)].
- Афанасьев В. В., Баранцевич Е. Р., Вишневецкая Т. П. Азбука нейроцитопротекции. СПб.: Стела, 2016. 279 с. [Afanasyev V. V., Barantsevich E. R., Vishnevetskaya T. P. The alphabet of neurocytoprotection. St. Petersburg: Stela, 2016, 279 р. (In Russ.)].
- Kepka A., Waszkiewicz N., Zalewska-Szajda B. Plasma carnitine concentrations after chronic alcohol intoxication // Postepy Hig. Med. Dosw. 2012. Vol. 67. P. 548-552.
- Лелевич С. В., Бородинский А. Н., Третьякевич Т. С., Пантенол и L-карнитин как средства метаболической терапии алкогольного поражения печени // Журнал ГрГМУ. 2008. № 2. С. 53-57. [Lelevich S. V., Borodinsky A. N., Tretyakevich T. S., Panthenol and L-carnitine as a means of metabolic therapy of alcoholic liver damage. Journal of State Medical University, 2008, No 2, рр. 53-57 (In Russ.)].
Сведения об авторах:
Афанасьев Василий Владимирович – доктор медицинских наук, профессор кафедры скорой медицинской помощи ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И. И. Мечникова» Министерства здравоохранения Российской Федерации; 191015, Санкт-Петербург, Кирочная ул., д. 41.
Мирошниченко Александр Григорьевич – доктор медицинских наук, профессор, заведующий кафедрой скорой медицинской помощи ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И. И. Мечникова» Министерства здравоохранения Российской Федерации; 191015, Санкт-Петербург, Кирочная ул., д. 41; главный научный сотрудник отдела организации скорой медицинской помощи и телемедицины Балтийского центра телемедицины ГБУ «Санкт-Петербургский научно-исследовательский институт скорой помощи им. И. И. Джанелидзе»; 192242, Санкт-Петербург, ул. Будапештская, д. 3, лит. А.
Бузанов Дмитрий Владимирович – ассистент кафедры скорой медицинской помощи ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И. И. Мечникова» Министерства здравоохранения Российской Федерации; 191015, Санкт-Петербург, Кирочная ул., д. 41.
Орлов Юрий Петрович – доктор медицинских наук, профессор кафедры анестезиологии и реаниматологии ФГБОУ ВО «Омский государственный медицинский университет» Министерства здравоохранения Российской Федерации; 644099, Омск, ул. Ленина, д. 12.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)