Опыт лечения детей с острым деструктивным панкреатитом
Статьи
Опубликовано в журнале:
"ХИРУРГИЯ" 9, 2017
М.А. Барская1, В.А. Завьялкин1, Д.В. Быков2, А.В. Варламов2, А.И. Кузьмин1, М.И. Терехина1, В.В. Щуклова1
1ФГБОУ «Самарский государственный медицинский университет Министерства здравоохранения Российской Федерации»; 2ГБУЗ СОКБ им. В.Д. Середавина, Самара, Россия
Ключевые слова: деструктивный панкреатит, панкреонекроз, дети, реамберин.
Острый панкреатит у детей, являясь достаточно редкой патологией детского возраста [1—3], врачами первичного звена диагностируется лишь у 19,6% больных [4]. Причины острого панкреатита у детей многообразны. Часто эта патология развивается после травмы поджелудочной железы, в результате нарушения диеты, лекарственного воздействия [4—8].
По данным литературы, общая летальность при остром панкреатите в детском возрасте составляет 2,1%, а при деструктивных формах (панкреонекроз), являющихся тяжелым гнойно-септическим заболеванием, уровень смертности возрастает до 50% [4, 5, 7, 9].
Диагностика и лечение острого деструктивного панкреатита у детей является сложной проблемой. В лечебно-диагностическом алгоритме значительная роль принадлежит использованию таких методов, как компьютерная томография (КТ), прокальцитониновый тест (РСТ), диагностическая и лечебная лапароскопия, а также применение в комплексном лечении современных антибактериальных препаратов, ингибиторов протеаз (сандостатин) и экстракорпоральной детоксикации. Большое значение в терапии острого панкреатита приобретает инфузионная терапия, направленная на устранение нарушений обмена веществ на фоне эндогенной интоксикации, обеспечение транспорта кислорода к клеткам, а также поддержание оптимальных условий для его утилизации [10].
Любая гипоксия независимо от причин ее возникновения сопровождается повреждением дыхательной цепи митохондрий и энергодефицитом, поэтому даже при достаточном поступлении кислорода клетка не способна его использовать, что свидетельствует о необходимости введения дополнительных энергетических субстратов, способных восстановить функционирование дыхательной цепи митохондрий и поддержать жизнедеятельность клетки в целом.
Одним из инфузионых препаратов комплексного действия, обладающим выраженным цитопротекторным эффектом, является реамберин (ООО «НТФФ «ПОЛИСАН», Санкт-Петербург) — инфузионный антигипоксант на основе сукцината, что доказано в достаточно большом количестве исследований как у взрослых, так и у детей [10].
Цель исследования — изучение особенностей течения и результатов лечения острого деструктивного панкреатита у детей, лечившихся в детских хирургических отделениях Самары.
Материал и методы
С 1999 по 2016 г. под нашим наблюдением в детских хирургических отделениях ЛПУ Самары находился 61 ребенок с различными формами панкреонекроза. В диагностике патологии применялись клинические, лабораторные, ультразвуковые методы исследования (УЗИ), компьютерная томография (КТ), диагностическая лапароскопия. Консервативное лечение острого панкреатита включало купирование болевого синдрома, подавление неукротимой рвоты, борьбу с парезом кишечника и нарушениями кислотно-щелочного равновесия, детоксика-цию, антиферментную и антибактериальную терапию. Пациенты были разделены на две группы: основную группу составили 17 пациентов, в программу инфузионной терапии которых входил антигипоксант реамберин в дозировке 10 мл на килограмм в сутки внутривенно, суточная доза распределялась на 2 введения в течение 5—7 дней. Контрольная группа состояла из 44 детей, у которых проводилась стандартная инфузионная терапия. Всем детям проводилась санация и сквозное дренирование полости сальниковой сумки трубчатым дренажем из ПВХ. У 53 (86,9%) пациентов в качестве доступа использовалась ла-паротомия, у 8 (13,1%) детей выполнено лапароскопическое вмешательство. Сквозные дренажи в послеоперационном периоде использовались для фракционного промывания сальниковой сумки, в дальнейшем через 7—14 дней (по уменьшению отделяемого детрита) дренаж менялся на леску, с последующем ее удалением через 1—1,5 мес. У 35 детей проводились наложение холецистостомы.
Распределение различных форм острого панкреатита в возрастном аспекте
| Форма панкреатита |
3—6 лет |
7—11 лет |
11—15 лет |
Всего |
| Панкреонекроз жировой |
1 |
7 |
7 |
15 |
| Панкреонекроз геморрагический |
1 |
9 |
7 |
17 |
| Панкреонекроз смешанный |
1 |
8 |
20 |
29 |
При панкреонекрозе выявлены следующие этиологические факторы:
- закрытая травма живота — 19 детей;
- открытая травма живота — 1;
- алиментарный фактор — 16;
- после операции по поводу ВПС (тетрады Фалло) — 1.
В 24 наблюдениях причина панкреонекроза не уста
новлена.
В работе использована классификация, предложенная на IХ Всероссийском съезде хирургов, основанная на известной классификации, принятой на международном съезде панкреатологов в Атланте в 1992 г.
Распределение пациентов по формам панкреонекро-за представлены в таблице.
Оперативные вмешательства выполнялись по следующим показаниям:
- перитонит;
- инфицированный панкреонекроз;
- аррозивное кровотечение;
- забрюшинная флегмона.
При панкреонекрозе отмечены следующие осложнения:
- ферментативный перитонит — 31;
- параколическая флегмона — 2;
- аррозивное кровотечение — 2;
- панкреатогенный абсцесс — 2;
- флегмона толстой кишки — 2;
- тяжелый сепсис с ПОН — 3.
Панкреонекроз у детей сопровождался выраженной
симптоматикой и тяжелым течением. Дети младшего возраста были беспокойными, отказывались от еды, появлялась рвота. Двигательное беспокойство сменялось адинамией, отсутствием реакции на окружающих. Старшие дети жаловались на боли в эпигастральной области, опоясывающую боль, иррадиацию боли в левую лопатку, левое надплечье, многократную рвоту, не приносящую облегчения. В рвотных массах в начале определялось желудочное содержимое, а затем — «застойное». Быстро развивались признаки интоксикации: головная боль, слабость, повышение температуры тела до субфебрильной или фебриль-ной, озноб, спутанность сознания, тахикардия, олигурия.
При клиническом исследовании определялось вздутие живота в эпигастрии, болезненность и напряжение в этой же области, положительный симптом Щеткина— Блюмберга, положительный симптом Воскресенского (исчезновение пульсации брюшной аорты), положительный симптом Мейо—Робсона (болезненность в реберно-позвоночном углу слева).
Прогрессирование панкреонекроза клинически выражалось в нарастании симптомов интоксикации, появлении гектической лихорадки.
Диагностика острого деструктивного панкреатита основывалась на детальной оценке клинической картины, лабораторных показателей, данных УЗИ, КТ, лапароскопии.
У всех больных с панкреонекрозом при поступлении отмечался гиперлейкоцитоз, увеличение ЛИИ, гипергликемия, повышение амилазы крови и мочи в 3—10 раз, значительное увеличение липазы в сыворотке крови, повышение С-реактивного белка до 150 мг/л, повышение РСТ больше 10. Ультразвуковое исследование позволяло выявить изменение эхогенности поджелудочной железы, выпот в сальниковой сумке и брюшной полости. При КТ выявлялись: изменение структуры поджелудочной железы, перипанкреатогенная инфильтрация, выпот в сальниковой сумке. У 2 (3,2%) больных с панкреонекрозом выявлены абсцессы железы.
Оперирован 61 пациент с панкреонекрозом. Хирургическая тактика заключалась в срединной лапаротомии (у 53 (86,9%) больных) или лапароскопии (у 8 (13,1%) пациентов), ревизии сальниковой сумки с осмотром поджелудочной железы, сквозном дренировании сальниковой сумки и дренировании брюшной полости. При наличии напряженного желчного пузыря производилась холеци-стостомия. У 4 (6,5%) больных во время оперативного вмешательства обнаружено вовлечение в воспалительный процесс брыжейки поперечной ободочной кишки. Этим пациентам выполнено дополнительное дренирование брюшной полости силиконовым перфорированным дренажем из свободной брюшной полости через mesocolon, сальниковую сумку с выведением дренажа через контрапертуру в левом подреберье. В 2 (3,2%) наблюдениях диагностирована флегмона ободочной кишки, произведена резекция толстой кишки с выведением терминальной илеостомы.
У 9 (14,8%) пациентов с посттравматическим деструктивным панкреатитом диагностировано повреждение селезенки. В 3 (4,9%) наблюдениях выполнена спленэкто-мия, у 6 (9,8%) больных произведены органосохраняющие операции (ушивание области повреждения с использованием ТахоКомба). Затем были выполнены сквозное дренирование сальниковой сумки и дренирование брюшной полости. Сквозные дренажи в послеоперационном периоде использовались для фракционного промывания сальниковой сумки.
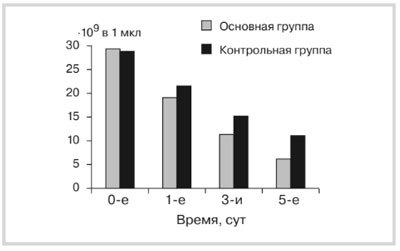
Рис. 1. Динамика лейкоцитоза у детей с панкреонек розом.
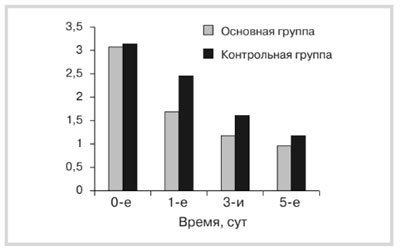
Рис. 2. Динамика ЛИИ детей с панкреонекрозом.
При уменьшении или исчезновении в промывных водах секрета поджелудочной железы и некротических масс сквозные трубчатые дренажи менялись на трубчатые дренажи меньшего диаметра, затем на леску, которая удалялась через 1—1,5 мес. Трубчатый дренаж из холецистосто-мы удаляли по мере уменьшения или исчезновения выделения желчи. Все пациенты с панкрео некрозом получали интенсивную терапию с применением тропных к ткани поджелудочной железы антибиотиков (карбапенемы, аминогликозиды, цефалоспорины III, IV поколений), сандостатин, местную гипертермию, инфузионную терапию, гипербарическую оксигенотерапию.
Изучение уровня лейкоцитов у детей с панкреонекро-зом при поступлении в стационар выявило его значимое увеличение во всех группах сравнения. Динамика лейкоцитоза обнаружила статистически достоверное снижение показателей на 3-и сутки у пациентов основной группы по сравнению с контрольной (p≤0,5). Изучение динамики уровня лейкоцитов показало статистически достоверное снижение этого показателя на 3-и сутки в основной группе пациентов (11,3·109±1,3) по сравнению с контрольной (15,5·109±1,2) при p=0,005 и на 5-е сутки в основной группе (до нормы: 7,6·109±0,9) по сравнению с контрольной (11,7·109±1,1) при p=0,001 (рис. 1).
Анализ динамики показателя лейкоцитарного индекса интоксикации по Кальф—Калифу у детей с панкреоне-крозом выявил статистически значимое увеличение в основной (до 3,2±0,2) и контрольной (3,3±0,4) группах, p≤0,5. Через 1 и 3 дня обнаружено более значимое достоверное снижение ЛИИ у пациентов основной группы (до 1,8±0,2, p=0,01 и 1,3±0,3 соответственно) по сравнению с детьми контрольной группы (до 2,5±0,3 и 1,7±0,2 соответственно). Через 5 дней результаты сравнения ЛИИ у больных основной группы достоверно подтвердили снижение данного показателя практически до нормы (1,07±0,2) в отличие от ЛИИ у детей контрольной группы (1,3±0,2) (p≤0,5) (рис. 2).
Изучение изменений СОЭ выявило через 1 и 3 дня значимое снижение данного показателя у детей основной группы до 12,3±1,2 и 9,7±0,9 мм/ч соответственно по сравнению с детьми контрольной группы (до 15,7±0,9 и 13,2±1,1 мм/ч соответственно), p≤0,5. Через 5 сут результаты анализа СОЭ выявили достоверное уменьшение практически до нормы у детей основной (6,3±0,3 мм/ч) и контрольной групп до 9,5±0,9 мм/ч, p=0,01.
Исследование динамики регрессии кишечной недостаточности кишечника обнаружило достоверно значимое ее купирование у пациентов основной группы уже на 2-е сутки по сравнению с контрольной группой, у которых нормализация данного показателя происходила на 3—5-е сутки, в среднем на полтора дня позже p≤0,5.
Анализ динамики показателей ферментов поджелудочной железы не выявил статистически значимых различий в основной и контрольной группах.
Среднее пребывание больных с панкреонекрозом составило 40,5 дня.
Умерли 3 (4,9%) детей с панкреонекрозом: 1 ребенок с забрюшинной флегмоной, тяжелым сепсисом с полиорганной недостаточностью; 2 (3,8%) детей с флегмоной толстой кишки, тяжелым сепсисом с полиорганной недостаточностью.
В 4 наблюдениях сформировались кисты поджелудочной железы, которые дренированы под контролем УЗИ. Дети выздоровели.
Заключение
Исследование сравнимых показателей основной и контрольной групп обнаруживают более быстрое снижение симптомов интоксикации, таких как лейкоцитоз, лейкоцитарной индекс интоксикации, исчезновение эн-теральной недостаточности, в инфузионной терапии которых применялся Реамберин.
Вывод
Несмотря на редкость острого панкреатита у детей, следует помнить о возможности развития деструктивного процесса в поджелудочной железе (панкреонекроза).
В этиологии острого панкреатита имеет значение закрытая травма живота, нарушение диеты, хронические заболевания ЖКТ, печени, желчного пузыря.
В диагностике деструктивного панкреатита наряду с клиникой большое значение имеют лабораторные данные, УЗИ, КТ, диагностическая лапароскопия.
При инфицированном панкреонекрозе необходимо адекватное дренирование и санация сальниковой сумки.
Применение в инфузионной терапии антигипоксанта реамберин позволяет быстрее добиться снижения симптомов интоксикации и, как следствие, уменьшить сроки пребывания больных с панкреонекрозом в стационаре.
Авторы заявляют об отсутствии конфликта интересов.
1. Болезни поджелудочной железы у детей. Под ред. Бельмера С.В., Разумовского А.Ю., Корниенко Е.А., Приворотского В.Ф. М.: Медпрактика-М; 2015. [Diseases of the pancreas in children. Eds. Bel’mer S.V., Razumovskogo A.Yu., Kornienko E.A., Приворотско-го V.F. M.: Medpraktika-M; 2015. (In Russ.).]
2. Гасилина Т.В., Бельмер С.В. Панкреатиты у детей. Лечащий врач. 2009;1. [Gasilina TV, Belmer SV. Pancreatitis in children. Lechashchii vrach. 2009;1. (In Russ.).]
3. Cofini M, Favoriti P, Quadrozzi F. Acute pancreatitis in pediatric age: our experience on 52 cases. Minerva Pediatr. 2014;66:4:275-280.
4. Цуман В.Г., Римарчук Г.В., Шербина В.И., Семилов Э.А., На-ливкин А.Е., Сивенкова Н.В. и др. Острый панкреатит у детей (клиника, диагностика, лечение). Пособие для врачей. Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского. 2001. [Tsuman VG, Rimarchuk GV, Sherbina VI, Semilov EA, Nalivkin AE, Sivenkova NV. Acute pancreatitis in children (clinic, diagnosis, treatment). Manual for doctors. And others — Moscow Regional Scientific Research Clinical Institute M.F. Vladimirsky. 2001. (In Russ.).]
5. Баиров Г.А. Хирургия поджелудочной железы у детей. Л.: Медицина; 1978. [Bairov GA. Pancreas surgery in children. L.: Medicine; 1978. (In Russ.).]
6. Барская М.А., Быков Д.В., Варламов А.В., Завьялкин В.А., Кузьмин А.И., Бородин Р.В., Каганов И.Ю. Особенности клиники, диагностики и лечения деструктивного панкреатита у детей.
Международный журнал прикладных и фундаментальных исследований. 2015;12-17:1220-1222. [Barskaya MA, Bykov DV, Var-lamov AV, Zavyalkin VA, Kuzmin AI, Borodin RV, Kaganov I.Yu. Features of the clinic, diagnosis and treatment of destructive pancreatitis in children. Mezhdunarodnyi zhurnal prikladnykh i fundamental’nykh issledovanii. 2015;12-17:1220-1222. (In Russ.).]
7. Вашетко Р.В., Толстой А.Д., Курыгин А.А., Стойко Ю.М., Крас-ногоров В.Б. Острый панкреатит и травмы поджелудочной железы. Руководство для врачей. СПб.: Из-во «Питер»; 2000. [Vashko RV, Tolstoy AD, Kurygin AA, Stoiko YuM, Krasnogorov VB. Acute pancreatitis and pancreatic trauma: a guide for doctors. St. Petersburg: Publishing House «Peter»; 2000. (In Russ.).]
8. Kandula L, Lowe ME. Etiology and outcome of acute pancreatitis in infants and toddlers. J Pediatr. 2008;152:106-110.
9. Костюченко А.Л., Филин В.И. Неотложная панкреатология. Справочник для врачей. Издание 2-е, исправ. и доп. СПб.: Из-во «Деан»; 2000. [Kostyuchenko AL, Filin VI. Emergency pancreatology. A reference book for doctors. Edition 2-rd, revised and enlarged. SPb.: Publishing house «Dean»; 2000. (In Russ.).]
10. Александрович Ю.С., Пшениснов К.В. Инфузионные антиги-поксанты при критических состояниях у детей. Общая реаниматология. 2014;X(3):61-76. [Aleksandrovich YuS, Pshenisnov KV. Infusion antihypoxants in critical conditions in children. Obshchaya reanimatologiya. 2014;X(3):61-76. (In Russ.).]
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)