 invar.ru
invar.ru

Скин-кап – негормональное лечение хронических воспалительных заболеваний кожи, таких как псориаз, атопический дерматит, себорейный дерматит у взрослых и детей с 1 года*
Синдром отмены топических кортикостероидов: симптомы, признаки и подходы к лечению
СтатьиД.В. Заславский1, д-р мед. наук, профессор, А.Н. Баринова2, д-р мед. наук, профессор, С.Л. Плавинский2, д-р мед. наук, профессор
1 ФГБОУ ВО «Санкт-Петербургский государственный педиатрический медицинский университет» Минздрава России
2 ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России, г. Санкт-Петербург
Резюме. Синдром отмены топических кортикостероидов - недостаточно изученное осложнение местной кортикостероидной терапии различных дерматологических заболеваний и косметических проблем. В обзоре литературы приведены данные о клинических проявлениях и подходах к терапии этого состояния. Отмечается, что лучшим методом профилактики является ограничение использования высоких доз топических кортикостероидов, и обсуждаются альтернативные подходы к терапии на примере атопического дерматита - самой частой причины назначения высоких доз кортикостероидов, вызывающих синдром отмены.
Ключевые слова: синдром отмены топических кортикостероидов, атопический дерматит, лечение синдрома отмены, профилактика синдрома отмены, активированный цинка пиритион, «дерматит отмены», крем «Скин-кап»
Summary. Topical corticosteroid withdrawal syndrome is an insufficiently studied complication of local corticosteroid therapy for various dermatological diseases and cosmetic features. The literature review provides data on the features of clinical manifestations, signs and approaches to the treatment of this condition. It is noted that the best method of prevention is to limit the use of high doses of topical corticosteroids and alternative approaches to therapy are discussed on the example of atopic dermatitis, which is the most common cause of the use of high doses of corticosteroids leading to the appearance of withdrawal syndrome.
Keywords: topical corticosteroid withdrawal syndrome, atopic dermatitis, withdrawal syndrome treatment, withdrawal syndrome prevention, activated zinc pyrithione, 'withdrawal dermatitis’, Skin-cap cream
Топические кортикостероиды (ТКС) уже давно используются в терапии широкого спектра дерматологических состояний и положительно влияют на качество жизни пациентов [1-3]. Было показано, что длительная монотерапия ТКС с низкой и средней активностью безопасна и эффективна [4, 5].
Синдром отмены топических кортикостероидов (СОТК), также известный как «синдром красной кожи», является плохо изученным клиническим побочным эффектом неуместного, длительного или частого использования ТКС, как правило со средней или высокой активностью. Механизм развития этого синдрома остается неясным, но одна из гипотез состоит в том, что он связан с эффектом рикошета, вызванным внезапным отсутствием ТКС, что приводит к повышению уровня оксида азота и чрезмерному расширению кожных кровеносных сосудов. СОТК обусловлен увеличением продолжительности лечения из-за таких факторов, как чрезмерное назначение ТКС или слабый мониторинг повторных назначений.
Исторически считалось, что кортизол вырабатывается только надпочечниками, но в исследованиях продемонстрировано, что кератиноциты кожи человека также производят кортизол [6]. Длительное применение ТКС изменяет характер экспрессии глюкокортикоидных рецепторов (GR) на поверхности лимфоцитов; у больных с резистентностью к ТКС соотношение GR-a и GR-P низкое [7].
Вероятно также, что одной из важных причин данного состояния может быть влияние ТКС на стимуляцию роста грибов рода Malassezia, которые обладают выраженными антигенными свойствами [8].
Это состояние не редкость. Сообщалось о многих случаях, от легких до тяжелых, как у взрослых, так и у детей. Одно исследование в Японии с участием больных атопическим дерматитом (АтД), проходивших лечение местными кортикостероидами, показало, что примерно 12% случаев заболевания у взрослых могут казаться неконтролируемыми, хотя на самом деле пациенты зависимы от ТКС [9].
СОТК в научной литературе иногда обозначают другими терминами, такими как «розацеаформный дерматит лица, вызванный местными стероидами» или «розацеаподобный дерматит, вызванный местными кортикостероидами» [10-13]. Во всех этих публикациях были представлены пациенты с эритемой и телеангиэктазиями, которые соответствовали эритематозному подтипу СОТК (см. ниже). Кроме того, следует помнить про синдром красной мошонки (также известный как мужская генитальная дизестезия) - редко распознаваемое состояние, характеризующееся эритемой мошонки, жжением, болью, гиперестезией/дизестезией, повышением температуры и зудом. Хотя его физиопатология неизвестна, все чаще его связывают с хроническим применением местных стероидов в области мужских половых органов [14].
В 2015 г. T. Hajar и соавт. опубликовали систематический обзор, посвященный «зависимости от стероидов», которая наблюдалась у пациентов, постоянно принимающих ТКС, особенно после их отмены [15]. Авторы проанализировали 34 серии случаев, все они были очень низкого качества, причем самая старая статья была опубликована в 1969 г., а самая последняя - в 2013 г. Однако статьи содержали информацию о 1207 случаях местных реакций на отмену стероидов.
Авторами были идентифицированы два различных подтипа СОТК. Эритематозно-отечный тип чаще развивается у пациентов с фоновыми хроническими экзематозными состояниями (АтД, себорейным дерматитом) и ассоциируется с жжением, эритемой и отеком; папулопустулезный тип больше похож на розацеа и характеризуется возникновением папул, пустул и узелков, реже отека и жжения. Папулопустулезный тип чаще встречается у пациентов, которые используют местные кортикостероиды для лечения пигментных нарушений, акнеформных состояний или косметических проблем. Оба подтипа бывает трудно отличить от других нозологических форм (таких, как аллергический контактный дерматит) или даже от обострения основного воспалительного заболевания кожи (например, АтД). Ошибочный диагноз часто приводит к неправильному лечению, когда оно может продолжаться неадекватно долго, часто с эскалацией стероидной терапии. Иногда, наоборот, обострение АтД путают с СОТК и не лечат должным образом. В обоих случаях состояние пациента и качество его жизни ухудшается.
При рассмотрении вопроса о дифференциальной диагностике T. Hajar и соавт. выделили 3 клинических признака, которые должны свидетельствовать в пользу подозрения на СОТК, а не на обострение АтД: длительное использование ТКС, эритема и жжение [15]. B. Sheary также называет три основных критерия, которые аналогичны перечисленным, за исключением того, что жжение заменено зудом [16]. Таким образом, важными диагностическими критериями должны быть: 1) длительное и частое применение ТКС в области высыпаний, 2) эритема и 3) жжение или зуд.
Можно повторить, что T Hajar и соавт. определили симптомы, указывающие на СОТК: жжение, сливающаяся эритема в течение нескольких дней или недель после прекращения приема ТКС, а также частое и длительное применение ТКС в области лица или гениталий [15]. Основные симптомы СОТК по B. Sheary приведены в табл. 1 [17].
Таблица 1.
Особенности реакций отмены местных стероидов по B. Sheary (адаптировано из [17])
| Симптом | Комментарий |
| Покраснение кожи | Может быть выраженным и присутствует у 92% пациентов |
| Жгучая боль или покалывание | Сообщалось о наличии у 95% пациентов с эритематозно-отечным типом реакции на отмену местных кортикостероидов (большинство пациентов с экземой относятся к этой категории). На ранней стадии синдрома отмены почти все средства для местного применения могут вызывать жжение при нанесении |
| Зуд | Может быть сильным и присутствует у 45% пациентов |
| Шелушение кожи, или эксфолиация | Возникает в конце «вспышки» и встречается у 33% всех пациентов |
| Мокнущие области | Серозному экссудату могут потребоваться месяцы, чтобы «высохнуть» |
| Отек | Особенно в области век, лодыжек и рук |
| Папулопустулы | Наблюдаются более чем у 80% пациентов, которые применяли топические кортикостероиды для лечения пигментных нарушений или акне |
| Крапивница | Признак выздоровления |
| Чрезмерная потливость | Признак выздоровления |
| Депрессия | Психологическая поддержка для этих пациентов имеет большое значение и может потребоваться в течение многих месяцев |
| Бессонница | По крайней мере частично из-за боли и зуда |
Об эффективной стратегии лечения не сообщалось, но авторы выявили, что виновником, как правило, было неправильное длительное использование сильнодействующих ТКС. Понимание причин СОТК важно для обучения пациентов правильному использованию ТКС, особенно когда боязнь применения ТКС может быть связана с более высокими показателями несоблюдения режима лечения [18].
СОТК - это синдром, который не имеет четкого определения и требует дальнейшего изучения, и все еще существуют сомнения в его существовании. В связи с этим в 2021 г. с целью дальнейшего выяснения этиологии СОТК и определения методов его лечения J. Hwang и P.A. Lio [19] представили новый систематический обзор симптомов и состояний, ассоциированных с данным синдромом (табл. 2). В нем они указали, что большинство пациентов c СОТК были взрослыми (83,1%), женщинами (78,9%). Основными показаниями к применению ТКС были косметические проблемы (61,4%), АтД (14,2%)и акне (11,2%). О косметических причинах (попытки осветлить кожу) в первую очередь сообщали S. Jain и соавт. (это исследование проведено в Индии) [20]. Расположение - преимущественно на лице (97,4%). Активность ТКС определяли следующим образом: низкая-класс 6-7, средняя - класс 4-5, высокая - класс 1-3. Активность была в основном средней (68,9%) или высокой (20,8%). Продолжительность использования обычно составляла 6 мес и более; не сообщалось ни об одном случае СОТК после использования ТКС менее 3 мес.
Таблица 2.
Клинические характеристики пациентов с синдромом отмены топических кортикостероидов по J. Hwang и P.A. Lio [19]
| Особенность | Число пациентов |
| Пол | n = 394 |
| Женский | 311 (78,9%) |
| Возраст | n = 77 |
| <18 лет | 13 (16,9%) |
| >18 лет | 64 (83,1%) |
| Показание | n = 365 |
| Атопический дерматит | 52 (14,2%) |
| Косметические цели | 224 (61,4%) |
| Угревая сыпь | 41 (11,2%) |
| Контактный дерматит | 11 (3,0%) |
| Пигментация | 28 (7,7%) |
| Другое | 9 (2,5%) |
| Место расположения | n = 388 |
| Лицо | 378 (97,4%) |
| Активность ТКС | n = 331 |
| Низкая | 34 (10,3%) |
| Средняя | 228 (68,9%) |
| Высокая | 69 (20,8%) |
| Продолжительность лечения | n = 8 |
| <1 мес | 0 |
| 1-3 мес | 0 |
| 3-6 мес | 1 (12,5%) |
| 6-12 мес | 5 (62,5%) |
| >12 мес | 2 (0,25%) |
По классификации T Hajar и соавт. [15] были идентифицированы 145 случаев с папулопустулезным подтипом и 143 - с эритематозно-отечным подтипом. J. Hwang и P. A. Lio [19] не смогли разделить их внутри каждой категории, как это было сделано в обзоре T Hajar и соавт. [15], потому что подавляющее большинство случаев папулопустулезного СОТК, описанных S. Jain и соавт. [20], не содержат достаточных данных для категоризации. Наиболее часто встречающимися симптомами (табл. 3) были зуд (18,2%), нарушение сна (16,3%) и дизестезия (13,4%). Основные признаки включали эритему (26,8%), акне-формные папулы (20,5%) и шелушение (14,3%). B. Sheary [16] описаны уникальные признаки с использованием специального сленга, который, по-видимому, применяют поддерживающие организации и сообщества, объединяющих пациентов, страдающих СОТК: «слоновьи морщины», «красный рукав» и признак «фары». «Слоновьи морщины» представляют собой утолщенную кожу со сниженной эластичностью, в основном на разгибательных поверхностях (лихенификация). «Красный рукав» описывается как сыпь на верхней или нижней конечности, которая резко заканчивается на краю тыльной или ладонной стороны кисти. Признак «фары» (также описываемый как признак АтД по крайней мере с 1969 г.) относится к эритематозному поражению кожи лица, не затрагивающему нос и периназальную область [16, 21].
Таблица 3.
Симптомы и признаки синдрома отмены топических кортикостероидов
| Показатели | Число пациентов |
| Симптомы | n = 307 |
| Зуд | 56 (18,2%) |
| Нарушения сна | 50 (16,3%) |
| Жгучая боль | 41 (13,4%) |
| Нарушения настроения | 33 (10,7%) |
| Чувствительность кожи | 28 (9,1%) |
| Боль, кроме жжения | 17 (5,5%) |
| Светочувствительность | 82 (2,7%) |
| Признаки | n = 706 |
| «Слоновьи морщины» | 39 (5,5%) |
| «Красный рукав» | 25 (3,5%) |
| Признак «фары» | 17 (2,4%) |
| Отек/припухлость | 40 (5,7%) |
| Угревые папулы | 145 (20,5%) |
| Эритема/красная кожа | 189 (26,8%) |
| Шелушение | 101 (14,3%) |
| Плач | 44 (6,2%) |
| Телеангиэктазии | 42 (5,9%) |
| Экзематозные высыпания | 10 (1,4%) |
| Гной | 33 (4,7%) |
| Гипертрихоз | 21 (3,0%) |
Работа M.L.W Juhasz и соавт. сконцентрирована на последствиях отмены ТКС у детей. В ходе исследования была изучена литература и социальные сети. Авторы не обнаружили в научной литературе исследований или сообщений о классических реакциях отмены местных стероидов у детей. Однако периоральный дерматит, который обычно вызывается стероидами у детей, был зарегистрирован более чем в 320 случаях. Из 142 блогов в социальных сетях, посвященных реакциям на отмену стероидов, 26 были посвящены детям, большинство из них (18) были из США, а 4 из Великобритании. В обзор вошли 27 случаев [22].
Продолжительность местного применения стероидов колебалась от 2 мес до 12 лет. У 56% детей ТКС были назначены в возрасте 12 мес и младше. Из 11 типов первоначально назначенных стероидов для местного применения активность 73% была средней или высокой, а 30% составил безрецептурный гидрокортизон. Несмотря на симптомы, только 6 (22%) пациентов сообщили, что медицинский работник поставил им диагноз зависимости от ТКС или СОТК. Все родители обеспечивали своим детям лечение зависимости от ТКС или СОТК, которое включало прекращение местного использования кортикостероидов [22].
Чаще всего, как указывают J. Hwang и P.A. Lio [19], в проведенных исследованиях не сообщалось о времени начала СОТК после прекращения приема ТКС. Если информация присутствовала, начало СОТК зарегистрировано в срок от 48 ч до 3 мес и более (38,5%), что было наиболее частым. В исследовании Ю.Н. Перламутрова и К. Б. Ольховской [23] длительность использования ТКС составляла 7-8 лет, а СОТК возникал на 3-4-й день после отмены препаратов. J. Hwang и P.A. Lio [19] указывают, что разрешение синдрома наступало более чем через 3 мес (77,3%).
Неправильное использование стероидов остается важной особенностью пациентов с СОТК. S. Jain и соавт. [20] сообщают об их нецелевом использовании при нездоровой фиксации на осветлении кожи. Они обнаружили, что большинство мужчин неправильно использовали ТКС для лечения акне, и сообщили о растущей популярности кремов с тройной комбинацией (мометазон, гидрохинон и третиноин) для осветления, продаваемых на индийском рынке [20]. Напротив, B. Sheary не сообщает о случаях злоупотребления ТКС в косметических целях, поскольку большинство пациентов в Австралии используют ТКС для лечения АтД [16]. Чрезмерное использование ТКС для осветления кожи в определенных областях, по-видимому, является важным фактором развития СОТК [24-26]. «Дерматиту отмены ТКС» больше подвержены женщины, так как это связано с особенностями гормональной регуляции деятельности сальных желез и более тонкой кожей лица. Другая причина неправильного использования - недостаточная информированность, боязнь отказаться от стероидов и перейти на другие, нестероидные методы лечения [27]. B.D. Hodge и соавт. [28] описали ребенка, мать которого предостерегали от использования местных кортикостероидов в течение более чем нескольких недель, но не предложили других вариантов. Прекращение регулярного использования ТКС через несколько недель в соответствии с инструкцией привело к сильному покраснению кожи. Такое назначение превратилось в цикл отмены, возобновления использования ТКС, улучшения, повторной отмены и возобновления симптомов. Надлежащее обучение пациентов, последующее наблюдение и готовность использовать другие, нестероидные средства, такие как ингибиторы кальциневрина, фототерапия и системные препараты, могут помочь избежать таких ситуаций.
Лечение сильно различалось: во многих случаях (42,3%) прекращали терапию ТКС в сочетании с различными другими видами лечения. Местные ингибиторы кальциневрина, дупилумаб, пероральные антибиотики и антигистаминные препараты были одними из наиболее распространенных фармакотерапевтических средств; однако конкретные препараты, дозы и продолжительность курсов не были описаны [10-12, 28-31]. Три исследования назвали конкретные методы лечения. В одном описании случая [29] использование перорального доксициклина привело к разрешению симптоматики. В серии случаев с использованием дупилумаба было достигнуто разрешение у 5 пациентов, а в отчете о клиническом случае пациент успешно лечился местно 10%-ной транексамовой кислотой [13, 31]. Дупилумаб связывается с альфа-субъединицей рецептора интерлейкина-4, что делает его антагонистом рецептора. Путем блокады этого рецептора дупилумаб модулирует сигнальные пути как интерлейкина-4, так и интерлейкина-13. Транексамовая кислота (синтетическая лизиноподобная молекула) конкурентно ингибирует активацию плазминогена в плазмин, тем самым подавляя индуцированный плазмином ангиогенез. Это может восстановить нарушенную барьерную функцию эпидермиса. Известно, что она улучшает состояние кожи при розацеа за счет ингибирования активации сериновой протеазой активируемого протеазой рецептора 2 и последующего притока кальция в кератиноциты. Тем не менее не наблюдалось связи между методом лечения и временем до разрешения. Некоторые исследования, в которых описывалось лечение СОТК и других побочных эффектов ТКС, приведены в табл. 4.
Таблица 4.
Лечение синдрома отмены топических кортикостероидов и других побочных эффектов этих препаратов (по данным научной литературы)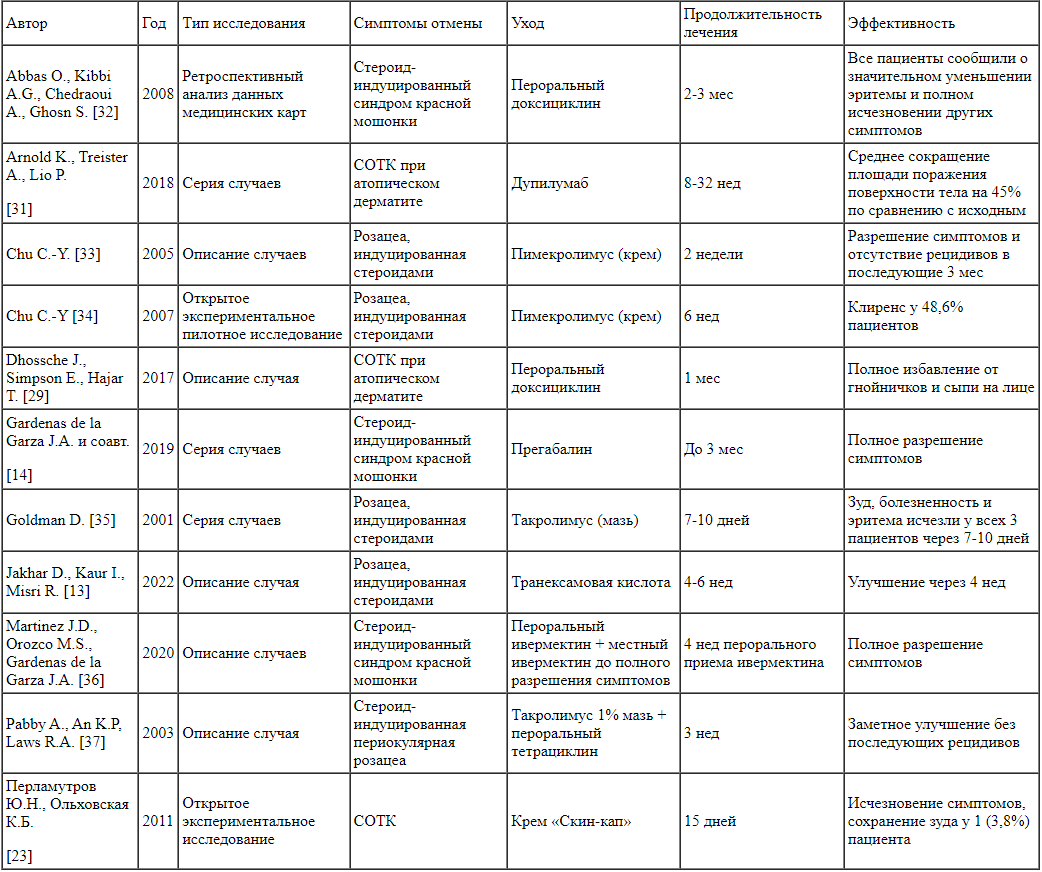 Примечание. СОТК - синдром отмены топических кортикостероидов.
Примечание. СОТК - синдром отмены топических кортикостероидов.
Активированный пиритион цинк обладает противовоспалительными свойствами за счет индукции апоптоза эффекторных клеток. Некоторые авторы полагают, что он может связываться с фактором транскрипции, в результате чего пиритион цинк способствует изменению синтеза белка (механизм, идентичный механизму действия глюкокортикостероидов). В исследованиях in vitro и in vivo было показано, что не позднее чем через 48 ч после применения препарата «Скин-кап» снижается количество лимфоцитов и других иммунокомпетентных клеток. Помимо этого, благодаря присутствию в молекуле действующего вещества цинка, кислорода и серы «Скин-кап» способен связываться с фосфолипидами, нарушать проницаемость мембран и вызывать их деполяризацию, что приводит к снижению уровня АТФ. Нарушение основных ферментативных процессов на мембранах приводит к гибели бактерий и грибов рода Malassezia. Стабильность молекулы пиритиона цинка была достигнута химическим путем, в результате чего связи между кислородом, серой, азотом и цинком обрели прочность и «Скин-кап» всасывается в кожу, не распадаясь на ионы, проникает в более глубокие слои и длительно там присутствует. Таким образом, свойство препарата определяется не только наличием ионов цинка, но и молекулой в целом.
Вместо лечения наилучшим вариантом может оказаться профилактика СОТК, при которой ТКС в лечении АтД заменяются на активированный пиритион цинка, другие препараты или иные методы лечения. Оценка данных, представленных в исследовании Ю.Н. Перламутрова и К.Б. Ольховской [23], свидетельствует о том, что применение препарата «Скин-кап» при лечении больных с симптомами «дерматита отмены» способствует более легкому его течению и быстрой ликвидации воспаления. Проявления воспалительной реакции на коже лица разрешаются в среднем в 2 раза быстрее.
Местные ингибиторы кальциневрина, такие как такролимус, рассматриваются как местные иммуномодуляторы, которые рекомендованы в качестве варианта лечения умеренного и тяжелого АтД [38]. Метаанализ, включавший данные более 4 тыс. пациентов, показал, что 0,1%-ный такролимус так же эффективен, как и сильнодействующие ТКС, после 3 нед лечения, что позволяет предположить, что это альтернативный вариант для лечения пациентов с резистентным АтД, у которых длительное применение ТКС может привести к развитию побочных эффектов [39]. Для пациентов с персистирующей и рефрактерной формой АтД могут быть рассмотрены системные препараты, такие как циклоспорин, метотрексат и азатиоприн, хотя и с осторожностью из-за их потенциальной токсичности для органов-мишеней и иммуносупрессии [40, 41]. Антимикробная терапия - еще один потенциальный вариант лечения, поскольку инфекция, вызванная Staphylococcus aureus, считается наиболее частым осложнением, с которым сталкиваются больные АтД. На самом деле было подсчитано, что пациенты с АтД являются носителями стафилококка примерно в 90% клинически пораженных областей и в 75% незатронутых областей [38]. Показано, что длительный прием низких доз антибиотиков, таких как тетрациклины и эритромицин, снижает частоту колонизации кожи стафилококками. В то время как постоянное использование системных антибиотиков часто не рекомендуется, существует множество инновационных схем лечения с применением местных антибактериальных средств и коррекцией микробиома, которые можно рассмотреть. Некоторые из них все еще находятся на ранних стадиях разработки [15, 42-45]. Активированный пиритион цинка в препарате «Скин-кап» также можно условно отнести к средствам коррекции микробиома, поскольку он обладает противогрибковым и антибактериальным действием и активен в отношении Malassezia и Staphylococcus aureus.
При всех терапевтических возможностях немедикаментозных методов лечения они часто упускаются из виду. Использование смягчающих средств для повышения увлажненности кожи является основой лечения АтД. Эти средства следует применять 2-3 раза в день как во время обострений, так и в качестве поддерживающей терапии. В качестве дополнения к сильнодействующим ТКС они значительно снижают их потребление и риск рецидива [38].
Терапия влажным обертыванием - это еще одна попытка улучшить эпидермальный барьер и увеличить содержание воды в коже. При таком подходе на кожу наносят местные лекарства или увлажняющие средства, затем накладывают влажный слой марли и второй, сухой слой марли или одежды, а затем оставляют на несколько часов. Обзор литературы 2006 г. позволил сделать вывод, что влажные обертывания являются эффективным краткосрочным лечением тяжелой или рефрактерной формы АтД, которое может помочь снизить частоту применения и количество ТКС [46].
Фототерапия, или использование ультрафиолетового света, возможно, одно из наиболее эффективных методов лечения АтД, при этом клиническое улучшение наблюдается через 4-6 нед, а максимальный клинический ответ - всего через 2 нед [47]. Существуют различные типы света, которые имеют различное терапевтическое применение: ультрафиолетовое излучение А1 наиболее эффективно при острых приступах, а узкополосное ультрафиолетовое излучение В лучше всего подходит для лечения хронического АтД и в качестве поддерживающей терапии [41, 47]. Лечение состоит из 2-3 сеансов в неделю и является оптимальным для рефрактерных случаев или при подозрении на развитие зависимости от ТКС. Более широкое использование этого мощного и относительно безопасного метода может снизить использование ТКС и потенциально устранить необходимость в системных препаратах.
Совсем недавно началось обсуждение использования каннабиноидов при АтД. Эти агенты демонстрируют заметные противовоспалительные и противозудные свойства, что обусловливает их изучение при дерматологических состояниях, таких как акне, меланодермия, псориаз и АтД. Эффективность местных каннабиноидов может варьировать от облегчения симптомов зуда и боли до клинического разрешения и предотвращения рецидивов. В одном клиническом испытании 20% субъектов, использующих кремы, содержащие пальмитоилэтаноламид, прекратили прием местных иммуномодуляторов, 38% - пероральных антигистаминных препаратов, 33,6% - местных стероидов [48]. Положительная оценка пациентами и отсутствие СОТК влияют на деятельность медицинского персонала и повышают комплаентность [49, 50].
Таким образом, многое еще предстоит выяснить о СОТК, но по мере распространения социальных сетей выявляется больше случаев этого состояния. Поскольку клиницисты стремятся найти лучшие схемы лечения АтД, ТКС должны оставаться на переднем плане лечения. При правильном использовании эти препараты эффективны и хорошо зарекомендовали себя. Однако неправильное использование этих средств может привести к серьезным побочным эффектам, включая синдром отмены. Врачи должны быть лучше подготовлены к ранней диагностике СОТК. Следует соблюдать осторожность при лечении высокоактивными ТКС, необходимо тщательное наблюдение и частая переоценка потребности в этих препаратах, а также активности и частоты применения. Дополнительные упреждающие меры могут включать использование альтернативных и дополнительных средств.
Применение препарата «СКИН-КАП» при лечении больных с симптомами «дерматита отмены» способствует более легкому его течению и быстрой ликвидации воспаления, позволяет избежать назначения системных лекарственных препаратов.
Благодаря активированному пиритиону цинка клиницист может использовать свой самый мощный инструмент против АтД, и пациенту дается наилучший шанс контролировать болезнь с наименьшим риском неблагоприятных последствий.
Литература
1. Measuring perceived benefit and disease-related burden in patients affected with vulvar lichen sclerosus after a standard topical corticosteroid treatment. Results from a cohort study using Pictorial Representation of Illness and Self-measure and Dermatology Life Quality Index / A. Borghi [et al.] // Dermatology and Therapy. 2020. Vol. 33, No. 6.
2. Topical corticosteroids in dermatology / A.B. Mehta [et al.] // Indian Journal of Dermatology, Venereology and Leprology. 2016. Vol. 82, No. 4. P. 371-378.
3. Maroti M., Ulff E., Wijma B. Quality of life before and 6 weeks after treatment in a dermatological outpatient treatment unit // Journal of the European Academy of Dermatology and Venereology. 2006. Vol. 20, No. 9. P. 1081-1085.
4. Systematic review of published trials: long-term safety of topical corticosteroids and topical calcineurin inhibitors in pediatric patients with atopic dermatitis / E.C. Siegfried, J.C. Jaworski, J.D. Kaiser, A.A. Hebert // BMC Pediatrics. 2016. Vol. 16. P. 75.
5. Topical therapies for the treatment of plaque psoriasis: systematic review and network meta-analyses / E.J. Samarasekera [et al.] // British Journal of Dermatology. 2013. Vol. 168, No. 5. P. 954-967.
6. Cirillo N., Prime S.S. Keratinocytes synthesize and activate cortisol // Journal of Cellular Biochemistry. 2011. Vol. 112, No. 6. P. 1499-1505.
7. Increased expression of glucocorticoid receptor beta in lymphocytes of patients with severe atopic dermatitis unresponsive to topical corticosteroid / P.M. Hagg [et al.] // British Journal of Dermatology. 2010. Vol. 162, No. 2. P. 318-324.
8. Мокроносова М.А., Глушакова А.М., Голышева Е.В. Обоснование отсутствия синдрома отмены препарата Скин-кап: антимикотическая активность цинка пиритиона // Клиническая дерматология и венерология. 2008. Т. 22, № 5. С. 69-72.
9. Topical steroid addiction in atopic dermatitis / M.Fukaya [et al.] // Drug, Healthcare and Patient Safety. 2014. Vol. 6. P. 131-138.
10. Recalcitrant steroid-induced rosacea successfully treated with 0.03% tacrolimus and 595-nm pulsed dye laser / J. Seok [et al.] // European Journal of Dermatology. 2016. Vol. 26, No. 3. P. 312-314.
11. Zhang B., Pan F., Zhu K. Bilateral Morganella Morganii keratitis in a patient with facial topical corticosteroid-induced rosacea-like dermatitis: a case report // BMC Ophthalmology. 2017. Vol. 17, No. 1. P. 106.
12. Tatu A.L. Topical steroid induced facial rosaceiform dermatitis // Acta Endocrinologica (Bucharest). 2016. Vol. 12, No. 2. P. 232-233.
13. Jakhar D., Kaur I., Misri R. Topical 10% tranexamic acid for erythematotelangiectatic steroid-induced rosacea // Journal of the American Academy of Dermatology. 2022. Vol. 86, No. 1. P. e1-e2.
14. Red Scrotum Syndrome Treatment with Pregabalin: A Case Series / J.A. Cardenas-de la Garza [et al.] // Annals of Dermatology. 2019. Vol. 31, No. 3. P. 320-324.
15. A systematic review of topical corticosteroid withdrawal (steroid addiction) in patients with atopic dermatitis and other dermatoses / T. Hajar [et al.] // Journal of the American Academy of Dermatology. 2015. Vol. 72, No. 3. P. 541-549.
16. Sheary B. Steroid Withdrawal Effects Following Long-term Topical Corticosteroid Use // Dermatitis. 2018. Vol. 29, No. 4. P. 213-218.
17. Sheary B. Topical corticosteroid addiction and withdrawal -An overview for Gps // Australian Family Physician. 2016. Vol. 45, No. 6. P. 386-388.
18. Li A.W., Yin E.S., Antaya R.J. Topical Corticosteroid Phobia in Atopic Dermatitis: A Systematic Review // JAMA Dermatology. 2017. Vol. 153, No. 10. P. 1036-1042.
19. Hwang J., Lio P.A. Topical corticosteroid withdrawal (’steroid addiction’): an update of a systematic review // Journal of Dermatological Treatment. 2021. Feb. P. 1-6.
20. Study of Clinical Profile of Patients Presenting with Topical Steroid-Induced Facial Dermatosis to a Tertiary Care Hospital / S. Jain [et al.] // Indian Dermatology Online Journal. 2020. Vol. 11, No. 2. P. 208-211.
21. Bender B., Prestia A., Lynfield Y. The headlight sign in neurodermatitis // Cutis. 1969. Vol. 5. P. 1406-1408.
22. Systematic Review of the Topical Steroid Addiction and Topical Steroid Withdrawal Phenomenon in Children Diagnosed With Atopic Dermatitis and Treated With Topical Corticosteroids / M.L.W. Juhasz [et al.] // Journal of the Dermatology Nurses Association. 2017. Vol. 9, No. 5. P. 233-240.
23. Перламутров Ю.Н. Лечение «дерматита отмены» после применения топических глюкокортикостероидов с использованием активированного цинка пиритиона // Вестник дерматологии и венерологии. 2011. Т. 22, № 6. С. 63-67.
24. Doss N. Topical corticosteroid abuse: Africa perspective // A treatise on topical corticosteroids in dermatology: use, misuse and abuse / K. Lahiri, editor. Singapore: Springer, 2018. Р. 229.
25. Handog E.B., Enriquez-Macarayo M.J. Topical corticosteroid abuse: Southeast Asia perspective // K. Lahiri, editor. A treatise on topical corticosteroids in dermatology: use, misuse and abuse. Singapore: Springer, 2018. Р. 209.
26. Peltzer K., Pengpid S. Knowledge about, attitude toward, and practice of skin lightening products use and its social correlates among university students in five Association of Southeast Asian Nations (ASEAN) countries // International Journal of Dermatology. 2017. Vol. 56, No. 3. P. 277-283.
27. Song S.Y., Jung S.Y., Kim E. Steroid phobia among general users of topical steroids: a cross-sectional nationwide survey // Journal of Dermatological Treatment. 2019. Vol. 30, No. 3. P. 245-250.
28. Hodge B.D., Huynh T.N., Brodell R.T. “Folly” a deux: Topical corticosteroid addiction in mother and son // JAAD Case Reports. 2019. Vol. 5, No. 1. P. 82-85.
29. Dhossche J., Simpson E., Hajar T Topical corticosteroid withdrawal in a pediatric patient // JAAD Case Reports. 2017. Vol. 3, No. 5. P. 420-421.
30. Sheary B. Topical corticosteroid addiction and withdrawal in a 6 year old // Journal of Primary Health Care. 2017. Vol. 9, No. 1. P. 90-93.
31. Arnold K.A., Treister A.D., Lio P.A. Dupilumab in the management of topical corticosteroid withdrawal in atopic dermatitis: A retrospective case series // JAAD Case Reports. 2018. Vol. 4, No. 9. P. 860-862.
32. Red scrotum syndrome: successful treatment with oral doxycycline / O. Abbas, A.G. Kibbi, A. Chedraoui, S. Ghosn // Journal of Dermatological Treatment. 2008. Vol. 19, No. 6. P. 1-2.
33. Chu C.Y. The use of 1% pimecrolimus cream for the treatment of steroid-induced rosacea // British Journal of Dermatology. 2005. Vol. 152, No. 2. P. 396-399.
34. Chu C.Y. An open-label pilot study to evaluate the safety and efficacy of topically applied pimecrolimus cream for the treatment of steroid-induced rosacea-like eruption // Journal of the European Academy of Dermatology and Venereology. 2007. Vol. 21, No. 4. P. 484-490.
35. Goldman D. Tacrolimus ointment for the treatment of steroid-induced rosacea: a preliminary report // Journal of the American Academy of Dermatology. 2001. Vol. 44, No. 6. P. 995-998.
36. Martinez J.D., Soria Orozco M., Cardenas-de la Garza J.A. Oral ivermectin for the treatment of red scrotum syndrome // Journal of Dermatological Treatment. 2020. Jun. P. 1-2.
37. Pabby A., An K.P., Laws R.A. Combination therapy of tetracycline and tacrolimus resulting in rapid resolution of steroid-induced periocular rosacea // Cutis. 2003. Vol. 72, No. 2. P. 141-142.
38. Consensus guidelines for the management of atopic dermatitis: an Asia-Pacific perspective / D. Rubel [et al.] // Journal of Dermatology. 2013. Vol. 40, No. 3. P. 160-171.
39. Efficacy and tolerability of topical pimecrolimus and tacrolimus in the treatment of atopic dermatitis: meta-analysis of randomised controlled trials / D.M. Ashcroft [et al.] // BMJ. 2005. Vol. 330, No. 7490. P. 516.
40. Lohman M.E., Lio P.A. Comparison of psoriasis and atopic dermatitis guidelines-an argument for aggressive atopic dermatitis management // Pediatric Dermatology. 2017. Vol. 34, No. 6. P. 739- 742.
41. Lio P.A. Non-pharmacologic therapies for atopic dermatitis // Current Allergy and Asthma Reports. 2013. Vol. 13, No. 5. P. 528-538.
42. Lakhani F., Lee K., Lio P.A. Case Series Study of the Efficacy of Compounded Antibacterial, Steroid, and Moisturizer in Atopic Dermatitis // Pediatric Dermatology. 2017. Vol. 34, No. 3. P. 322-325.
43. Verallo-Rowell VM., Dillague K.M., Syah-Tjundawan B.S. Novel antibacterial and emollient effects of coconut and virgin olive oils in adult atopic dermatitis // Dermatitis. 2008. Vol. 19, No. 6. P. 308-315.
44. Totte J.E.E., van Doorn M.B., Pasmans S.G.M.A. Related Dermatoses with the Topical Endolysin Staphefekt SA.100: A Report of 3 Cases // Case Reports in Dermatology. 2017. Vol. 9, No. 2. P. 19-25.
45. First-in-human topical microbiome transplantation with Roseo-monas mucosa for atopic dermatitis / I.A. Myles [et al.] // JCI Insight. 2018. Vol. 3, No. 9.
46. Devillers A.C., Oranje A.P. Efficacy and safety of 13wet-wrap 13 dressings as an intervention treatment in children with severe and/ or refractory atopic dermatitis: a critical review of the literature // British Journal of Dermatology. 2006. Vol. 154, No. 4. P. 579-585.
47. Phototherapy in the management of atopic dermatitis: a systematic review / N.B. Meduri, T. Vandergriff, H. Rasmussen, H. Jacobe // Photodermatology, Photoimmunology and Photomedicine. 2007. Vol. 23, No. 4. P. 106-112.
48. Adjuvant treatment of atopic eczema: assessment of an emollient containing N-palmitoylethanolamine (ATOPA study) / B. Eber-lein, C. Eicke, H.W. Reinhardt, J. Ring // Journal of the European Academy of Dermatology and Venereology. 2008. Vol. 22, No. 1. P. 73-82.
49. Результаты оценки пациентами деятельности медицинского персонала / Д.В. Заславский [и др.] // Новые горизонты: инновации и сотрудничество в медицине и здравоохранении : материалы IX российско-немецкой научно-практической конференции Форума им. Р. Коха и И.И. Мечникова / под общ. ред. О.В. Кравченко, Г. Хана. М., 2010. С. 28-29.
50. Некоторые результаты оценки пациентами качества медицинской помощи / В.К. Юрьев [и др.] // Ученые записки СПбГМУ им. акад. И.П. Павлова. 2010. Т. 17, № 2. С. 5-7.

