Периоральный дерматит: современные методы терапии
Статьи
Опубликовано в журнале:
Медицинский алфавит № 27 / 2022. Дерматология (2)
Л. С. Круглова, Л. А. Рубцова
ФГБУ ДПО «Центральная государственная медицинская академия» Управления делами Президента Российской Федерации, Москва
Резюме
Одной из наиболее частых причин развития периорального дерматита (ПД) является использование глюкокортикостероидов (местно, интраназальном ингаляционно, системно). Если ПД вызван топическими ГКС, их необходимо отменить (по мнению авторов, без использования щадящей методики снижения: уменьшение кратности нанесения ГКС и силы активности ГКС). При выраженном синдроме отмены целесообразно лечение начинать с нулевой терапии: или полный отказ от применения наружных средств, или примочки с ромашкой (по 5-10 минут 2 раза в день) с последующим использованием дерматолово-ихтиоловой пасты (экспозиция по нарастающей с 10 до 40 минут) на протяжении 7-10 дней, а также орошение гипохлоридной термальной водой (5-6 раз в сутки). При легкой степени тяжести перорального дерматита возможно назначение монотопической терапии, в том числе кремом с активированным пиритионом цинка и ингибиторами кальциневрина. Длительность терапии определяется индивидуально и в среднем составляет 1,0-1,5 месяца. При среднетяжелом и тяжелом течении к топической терапии следует добавить системные препараты – антибиотики тетрациклинового ряда (7-10 дней) или изотретиноин в низких дозировках (2-4 месяца). Длительность терапии определяется индивидуально и в среднем составляет 2 месяца.
Ключевые слова: периоральный дерматит, стероидная розацеа, этиология, патогенез, терапия, активированный цинка пиритион.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Perioral dermatitis: Modern methods of therapy
L. S. Kruglova, L. A. Rubtsova
Central State Medical Academy, Moscow, Russia
Summary
One of the most common causes of perioral dermatitis (PD) is the use of glucocorticosteroids (topically, intranasally, inhaled, systemically). If PD is caused by topical corticosteroids, they must be canceled (according to the authors, without using a sparing reduction technique: a decrease in the frequency of application of corticosteroids and the strength of corticosteroid activity). With a pronounced withdrawal syndrome, it is advisable to start treatment with ‘zero' therapy: either a complete rejection of the use of external agents, or a lotion with chamomile (5-10 minutes 2 times a day) followed by the use of dermatol-ichthyol paste (exposure in increasing from 10 minutes to 40 minutes) for 7-10 days, as well as irrigation with hypochlorite thermal water (5-6 times a day). With mild severity of oral dermatitis, monotopic therapy may be prescribed, including cream with activated zinc pyrithione and calcineurin inhibitors. The duration of therapy is determined individually and averages 1.0-1.5 months. In moderate to severe cases, topical therapy should be supplemented with systemic drugs: tetracycline antibiotics (7-10 days) or low-dose isotretinoin (2-4 months). The duration of therapy is determined individually and averages 2 months.
Keywords: perioral dermatitis, steroid rosacea, etiology, pathogenesis, therapy, activated zinc pyrithione.
Conflict of interest. The authors declare no conflict of interest.
Введение
Периоральный дерматит (ПД, синонимы: стероидная розацеа, дерматит стюардесс, стероидиндуцированный дерматит) – это хроническое рецидивирующее заболевание кожи лица, проявляющееся эритематозно-папулезными, папуло-везикулезными, реже папуло-пустулезными высыпаниями преимущественно в периоральной области [1]. Чаще всего возникает у молодых женщин в возрасте 15-45 лет, диагностируется у 0,5-1,5% населения [1, 2]. Может встречаться и у детей, при этом максимальная заболеваемость отмечается у пациентов пубертатного возраста, причем чаще у мальчиков. Пациенты с I или II фототипом страдают данным заболеванием чаще [1]. Этиология ПД до конца не изучена, существует множество экзогенных и эндогенных факторов, способствующих развитию этого заболевания. У многих пациентов существует прямая связь между применением глюкокортикостероидных (ГКС) препаратов наружным, системным или ингаляционным способом и развитием периорального дерматита [1, 3, 4, 5]. Зачастую периоральный дерматит возникает у лиц с себорейным дерматитом, псориазом, атопическим дерматитом или другим дерматозом на фоне применения ГКС по поводу лечения основного заболевания. Собственный опыт авторов показывает, что в развитии стероидной розацеа, когда в качестве триггерного фактора выступает топический кортикостероид, основную роль может играть индивидуальная чувствительность к ГКС, нежели класс кортикостероида и даже длительность его применения, хотя данные факторы, безусловно, играют определенную роль. Следует отметить, что любые топические препараты, включая косметические, могут привести к развитию данного состояния. Описаны случаи развития периорального дерматита после использования фторсодержащих зубных паст. Определенную роль может играть ультрафиолетовое излучение, прием контрацептивных препаратов, беременность, нарушение барьерной функции кожи, применение некоторых косметических продуктов, к примеру увлажняющих, очищающих, солнцезащитных средств, комбинированное использование увлажняющих средств и тональных основ, использование фторированной зубной пасты и, кроме того, жевательной резинки и зубных пломб. Фоновыми факторами развития ПД могут быть гормональные факторы (прием контрацептивных оральных препаратов, беременность), что подтверждается преобладанием лиц женского пола [1, 3, 4, 5]. При этом, по данным ряда авторов, применение оральных контрацептивов может порой улучшать течение ПД [3].
Развитие ПД сопровождается появлением характерных высыпаний: полусферические мелкие папулы, папуловезикулы и папулопустулы на диффузно воспаленной эритематозной коже, реже отмечаются телеангиэктазии и атрофия. Также процесс может локализоваться в периорбитальной области, в носогубных складках, распространяться на кожу подбородка и щек. Характерным признаком периорального дерматита является свободная от высыпаний бледная кожа в виде узкого ободка вокруг красной каймы губ. Типичными жалобами пациентов с периоральный дерматитом являются ощущение жжения, болезненности, реже зуда, а также стянутости и дискомфорта в области высыпаний. По клинической картине выделяют легкую, среднюю и тяжелую степени тяжести периорального дерматита.
Если развитие периорального дерматита связано с ГКС, характерен синдром отмены в виде обострения процесса после отмены стероидного препарата. Как правило, ухудшение наступает через 5-10 дней после отмены и характеризуется яркой клинической картиной с выраженной отечностью, гиперемией и типичными элементами на их фоне, субъективными симптомами (зуд, гиперчувствительность, жжение, болезненность) [3]. Наиболее тяжелые формы ПД развиваются при длительном использовании стероидов (преимущественно галогенизированных ГКС) и могут переходить в гранулёматозный подтип [3, 5]. При гранулёматозной форме отмечают красно-коричневого цвета или цвета здоровой кожи папулы, локализующиеся на коже шеи, туловища, конечностей и лица, где воспалительные папулы могут сливаться в бляшки вокруг рта, процесс может распространяться на периорбитальную и периназальную области. При проведении витропрессии отмечается положительный симптом «яблочного желе». В редких случаях после разрешения элементов могут формироваться рубцы. Поражение глаз может сопровождаться блефаритом и халязионом.
Точный механизм патогенеза, посредством которого топические стероиды приводят к развитию периорального дерматита, до конца не ясен. Предполагают, что топические стероиды оказывают влияние на микрофлору, кожный барьер, вызывают местную иммуносупрессию, что может способствовать возникновению заболевания [3]. На течение ПД может влиять изменение микробиоты кожи, в частности дрожжеподобные грибы рода Candida (включая Candida albicans) и облигатные анаэробные бактерии, а также клещи рода Demodex [3].
Для определения степени тяжести периорального дерматита используется индекс PODSI, с помощью которого оценивают выраженность клинических проявлений заболевания, таких как эритема, папулы и шелушение. Легкая степень тяжести ПД соответствует значениям индекса PODSI 0,5-2,5 балла, средняя – 3,0-5,5 баллов и тяжелая – 6,0-9,0 балла [1] (рис. 1).
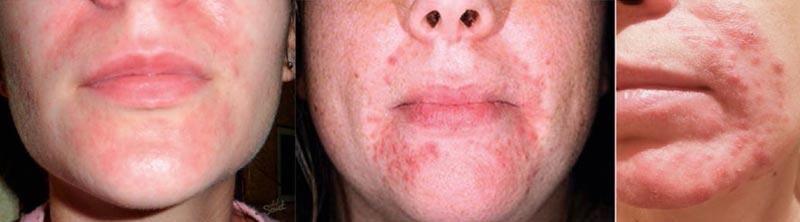 Рисунок 1. Степени тяжести периорального дерматита.
Рисунок 1. Степени тяжести периорального дерматита.
Тактика лечения больных периоральным дерматитом зависит от причины и степени тяжести. В первую очередь пациентам следует избегать применения ГКС. Для пациентов с диагностированной легкой степенью тяжести достаточным бывает применение так называемой нулевой терапии, когда прекращение использования ГКС, других топических препаратов и косметических продуктов само по себе может быть эффективным. В таких случаях сокращение клинических проявлений можно ожидать в среднем в течение 2-4 недель [1, 3, 5]. При отсутствии эффекта от нулевой терапии назначают лекарственные препараты местно, системно или комбинированные методы в зависимости от степени тяжести ПД. Лекарственные методы лечения включают применение местных противомикробных и противовоспалительных средств, таких как метронидазол, клиндамицин, эритромицин, азелаиновая кислота, сульфацетамид натрия, цинка пиритион, пимекролимус или такролимус. Имеются единичные данные об эффективности топического применения ивермектина. У пациентов с тяжелой степенью ПД, а также у пациентов с устойчивым к местной терапии течением заболевания применяют системную терапию антибиотиками тетрациклинового ряда, такими как тетрациклин и доксициклин, при их непереносимости или противопоказаниях назначают эритромицин [1, 3, 4, 5, 6]. При рефрактерном течении заболевания с отсутствием эффекта от антибактериальной терапии применяют изотретиноин [1]. Изотретиноин следует назначать в низких дозах, например 8-10 мг в сутки ежедневно или через день, такая стратегия позволяет избежать развития ретиноевого дерматита, ксероза, что может ухудшить течение ПД. В последнее время также успешно используются противопаразитарные средства празиквантел и ивермектин [5, 7]. По прежнему актуальным является использование наружных рецептурных средств – дерматолово-ихтиоловой пасты, адреналиновых примочек и т. д. В комплексе с топической и системной терапией, по нашему мнению, весьма полезно назначение примочек с ромашкой, орошение гипохлоридной термальной водой. Из физиотерапевтических процедур возможно проведение микротоковой терапии, низкоинтенсивной лазерной, ультразвуковой или магнитной терапии [8, 9].
Материал и методы
Под наблюдением находилось 52 пациента с периоральным дерматитом в возрасте от 32 до 56 лет, преимущественно женского пола (75%). У всех пациентов провоцирующим фактором развития ПД являлось применение глюкокортикостероидов: 43 пациента использовали топические ГКС, 4 пациента – интраназально, 3 пациента – ингаляционно и 2 пациента – системные ГКС. Длительность применения ГКС до момента развития ПД варьировала от 2 месяцев до полутора лет. Многие пациенты, получавшие топические ГКС, предпринимали попытки отмены препаратов, но при развитии синдрома отмены возобновляли их использование.
В зависимости от степени тяжести пациенты были распределены на три группы:
- 1-я группа (п = 18) – легкое течение (PODSI: 0,5-2,5 балла);
- 2-я группа (п = 13) – среднетяжелое течение (PODSI: 3,0-5,5 балла);
- 3-я группа (п = 21) – тяжелое течение (PODSI: 6,0-9,0 балла).
Пациенты первой группы получали топическую терапию активированным пиритионом цинка (крем Скин-кап) и ингибитором кальциневрина (крем Пимекролимус) на протяжении 1,0-1,5 месяца. Пациентам второй группы назначалась системная терапия доксициклином 100 мг 2 раза в сутки 10 дней и топическая терапия активированным пиритионом цинка (крем Скин-кап), ингибитором кальциневрина (крем Пимекролимус) на протяжении 1,0-1,5 месяца. Пациенты третьей группы получали системную терапию изотретиноином 8 мг ежедневно 2 месяца и топическую терапию активированным пиритионом цинка (крем Скин-кап) и ингибитором кальциневрина (крем Пимекролимус) на протяжении 4 месяцев. Пациентам с выраженным синдромом отмены перед назначением лекарственных препаратов проводили «нулевую» терапию: примочки с ромашкой (по 5-10 минут 2 раза в день) с последующим использованием дерматолово-ихтиоловой пасты (экспозиция по нарастающей с 10 до 40 минут) на протяжении 7-10 дней, а также орошение гипохлоридной термальной водой (5-6 раз в сутки).
Результаты исследования
В результате терапии у всех пациентов удалось достичь клинической ремиссии заболевания – PODSI 0 баллов. Все пациенты переносили лечение хорошо и удовлетворительно, что зависело от исходной степени тяжести и степени выраженности синдрома отмены. Для улучшения комплаенса больных назначенному лечению всем рекомендовалось использование специализированной дерматокосметики с маркировкой для чувствительной кожи. Важными факторами успешного лечения пациентов с пероральным дерматитом являются информирование пациента о необходимости полного отказа от использования ГКС и психологическая поддержка на протяжении всего лечения.
Клинические примеры
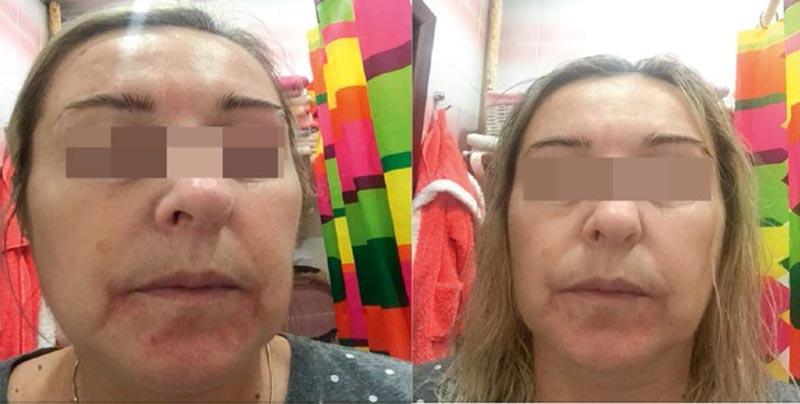 Рисунок 2. Пациентка Н. Диагноз: периоральный дерматит легкой степени тяжести. Лечение: топическая терапия кремом Скин-кап, орошение гипохлоридной термальной водой.
Рисунок 2. Пациентка Н. Диагноз: периоральный дерматит легкой степени тяжести. Лечение: топическая терапия кремом Скин-кап, орошение гипохлоридной термальной водой.
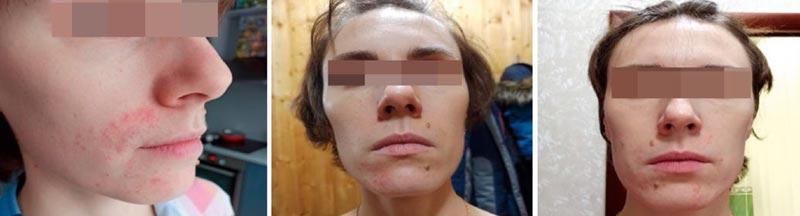 Рисунок 3. Пациентка К. Диагноз: периоральный дерматит легкой степени тяжести. Лечение: топическая терапия кремом Скин-кап, орошение гипохлоридной термальной водой.
Рисунок 3. Пациентка К. Диагноз: периоральный дерматит легкой степени тяжести. Лечение: топическая терапия кремом Скин-кап, орошение гипохлоридной термальной водой.
Выводы
- Одной из наиболее частых причин развития периорального дерматита является использование глюкокортикостероидов (местно, интраназально, ингаляционно, системно).
- Если ПД вызван топическими ГКС, их необходимо отменить (по мнению авторов, без использования щадящей методики снижения: уменьшение кратности нанесения ГКС и силы активности ГКС). При выраженном синдроме отмены целесообразно лечение начинать с «нулевой» терапии: или полный отказ от применения наружных средств, или примочки с ромашкой (по 5-10 минут 2 раза в день) с последующим использованием дерматолово-ихтиоловой пасты (экспозиция по нарастающей с 10 до 40 минут) на протяжении 7-10 дней, а также орошение гипохлоридной термальной водой (5-6 раз в сутки).
- При легкой степени тяжести перорального дерматита возможно назначение монотопической терапии, в том числе кремом с активированным пиритионом цинка и ингибиторами кальциневрина. Длительность терапии определяется индивидуально и в среднем составляет 1,0-1,5 месяца.
- При среднетяжелом и тяжелом течении к топической терапии следует добавить системные препараты – антибиотики тетрациклинового ряда (7-10 дней) или изотретиноин в низких дозировках (2-4 месяца). Длительность терапии определяется индивидуально и в среднем составляет 2 месяца.
Список литературы / References
- Клинические рекомендации. Периоральный дерматит. М.: РОДВК. 2020. Clinical guidelines. Perioral dermatitis. Moscow. RODVK. 2020. In Russian.
- HoepfnerA. et al. Rosacea and perioral dermatitis: A singleOcenter retrospective analysis of the clinical presentation of 1032 patients. JDDG: Journal derDeutschen Dermatologischen Gesellschaft. 2020. V. 18. No. 6. P. 561-570. https://doi. org/W.1111/ddg.14120
- Tolaymat L., Hall M. R. Perioral Dermatitis. 2022 May 27. In: StatPearls [Internet]. Treasure Island (FL): StatPearls Publishing; 2022 Jan. PMID: 30247843.
- Searle T., Ali F. R., AlONiaimi F. Perioral dermatitis: Diagnosis, proposed etiologies, and management. Journal of Cosmetic Dermatology. 2021. V. 20. No. 12. P. 3839-3848. doi.org/10.1111/jocd.14060
- Kang S. et al. Fitzpatrick’s Dermatology 9th Edition. Vol. 2. 2 vols. 2019.
- Gray N. A. et al. Pharmacological interventions for periorificial (perioral) dermatitis in children and adults: A systematic review. Journal of the European Academy of Dermatology and Venereology. 2022. V. 36. No. 3. P. 380-390. https://doi. org/10.1111/jdv.17817
- CharnowskiS., Wollenberg A., Reinholz M. Perioral dermatitis successfully treated with topical ivermectin. Annals of Dermatology. 2019. V. 31. No. Suppl. P. S 27-S 28. doi.org/10.5021/ad.2019.31.S.S 27
- Акне и розацеа. Под редакцией Кругловой Л. С. ГЭОТАР-Медиа. 2021.207 с. Acne and rosacea. Edited by Kruglova L. S. GEOTAR-Media. 2021.207 p. In Russian.
- Круглова Л. С., Котенко К. В., Корчажкина Н. Б., Турбовская С. Н. Физиотерапия в дерматологии. Москва. ГЭОТАР. 2016. 304 с. Kruglova L. S., Kotenko K. V., Korchazhkina N. B., Turbovskaya S. N. Physiotherapy in dermatology. Moscow. GEOTAR. 2016. 304 p. In Russian.
Сведения об авторах
Круглова Лариса Сергеевна, д.м.н., проф., зав. кафедрой дерматовенерологии и косметологии. E-mail: kruglovals@mail.ru.
ORCID: 0000-0002-5044-5265
Рубцова Л А., ординатор кафедры дерматовенерологии и косметологии.
ФГБУ ДПО «Центральная государственная медицинская академия» Управления делами Президента Российской Федерации, Москва
Автор для переписки: Круглова Лариса Сергеевна.
About authors
Kruglova Larisa S., DM Sci (habil.), professor, head of Dept of Dermatovenereology and Cosmetology.
ORCID: 0000-0002-5044-5265
Rubtsova L. A., resident at Dept of Dermatovenereology and Cosmetology.
Central State Medical Academy, Moscow, Russia
Corresponding author: Kruglova Larisa S.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 invar.ru
invar.ru

 invar.ru
invar.ru
