Местная терапия себореи и себорейного дерматита
Статьи
Опубликовано в журнале Вестник дерматологии и венерологии, 2005 №5. Сс. 45-47.
О.Н. ПОЗДНЯКОВА
Кафедра кожных и венерических болезней стоматологического и педиатрического факультетов Новосибирской государственной медицинской академии
Local therapy of seborrhea and seborrheal dermatitis.
O.N. Pozdnyakova.
Себорея и себорейный дерматит — заболевания, связанные с патологическим нарушением секреции сальных желез и изменением состава их секрета [1— 4].
Секрет сальных желез (кожное сало) является частью мантии Маркионини (водно-липидной или кислотной мантии), выполняющей защитные функции (pH, терморегуляция, бактерицидные свойства и др.); водоотталкивающим агентом, частично обеспечивающим особенности резорбции кожи, смазкой волос и поверхности эпидермиса [5].
Себорея (салотечение) — патологическое изменение деятельности сальных желез в сторону гипер-или гипофункции. К разновидностям заболевания относится жирная (жидкая, густая) и сухая клинические формы [3].
При смешанном типе кожи у пациентов возможно сочетание сухой и жирной себореи (комбинированная форма), при которой кожа лица жирная, устья волосяных фолликулов расширены, в области лица и щек имеются множественные комедоны, а кожа волосистой части головы сухая, выражено шелушение, длинные волосы атрофичные, ломкие, часто поредевшие.
У новорожденных себорея проявляется угреподобными высыпаниями и множественными милиарными кистами, появление которых связано с временной гиперплазией сальных желез, развивающейся вследствие стимулирующего действия половых гормонов матери [6].
Довольно часто при себорее (на вовлеченных в патологический процесс участках кожного покрова) появляются эритематозно-сквамозные очаги, свидетельствующие о развитии у пациента себорейного дерматита. Этиопатогенез себорейного дерматита в настоящее время ассоциируется с активацией симбионтной микробной флорой устьев сальных желез (стафилококки белый и золотистый, коринебактерии акне, Malacesia furfur и другие) и их антигенной ролью [7].
К развитию заболевания предрасполагают изменения ферментативной активности органов желудочно-кишечного тракта и печени, вегетодистонические расстройства, наличие очагов хронической инфекции, гормональные нарушения, особенно изменения физиологического равновесия эстрогенов и андрогенов. Гиперфункция сальных желез и гиперпродукция эндогенной липазы приводят к расщеплению триглицеридов кожного сала до свободных жирных кислот, кератинизации выводных протоков сальных желез и развитию воспалительной реакции [3].
Себорейный дерматит новорожденных обычно манифестирует на 1—2-й неделе жизни, реже к концу первого месяца. На волосистой части головы, ягодицах, в естественных складках (заушных, шейных, подмышечных, паховых) появляются пятна эритемы с инфильтрацией и шелушением отрубевидного или пластинчатого характера, покрытые чешуекорками или корками желтого цвета. При среднетяжелой или тяжелой форме течения заболевания в патологический процесс вовлекается кожа туловища и конечностей.
В пубертатном периоде и у взрослых пациентов поражаются: волосистая часть головы, граница роста волос («себорейная корона»), кожа лба, межлопаточной области, реже конечности, заушные складки. На волосистой части головы клиническая картина характеризуется эритематозом, сухостью, отрубевидным шелушением, серозно-геморрагическими корками, после снятия которых обнажается мокнущая поверхность. Поражение заушных складок обычно проявляется эритемой, отеком, глубокими болезненными трещинами в глубине складок, мокнутием и желтыми чешуйками или чешуе-корками на периферии очагов. На туловище и конечностях наблюдаются желтоваторозовые шелушащиеся пятна с четкими границами и мелкоузелковыми элементами в центре очага (себореиды).
Часто, особенно при нерациональной терапии, себорея и себорейный дерматит осложняются присоединением вторичной инфекции (остиофолликулит, вульгарное импетиго), а в пубертатном периоде и у пациентов от 18 до 25 лет сочетаются с угревой болезнью.
При хронических диффузных заболеваниях печени, сопровождающихся гепатоцеллюлярной недостаточностью, механизм развития себореи и себорейного дерматита имеет особенности, определяющие клиническое течение патологического процесса. Гепатопатии, сопровождающиеся развитием мезенхимальновоспалительного, цитолитического и холестатического синдромов, приводят к нарушению утилизации гормонов, синтезированных на основе холестерина, в частности андрогенов. Накопление в циркулирующей крови тестостерона и его дериватов, не прошедших полноценный курс печеночного метаболизма, ингибирует гонадотропную функцию гипоталамо-гипофи-зарной системы, и в конечном результате обусловливает снижение продукции мужских половых гормонов. Таким образом развивается несоответствие синтеза эстрогенов и андрогенов, усугубляемое синдромом мальабсорбции и дефицитом жирорастворимых витаминов, что приводит к формированию у данной категории пациентов сухой себореи и себорейного дерматита, что клинически проявляется снижением салоотделения, появлением видимого шелушения волосистой части головы и надбровных дуг, наличием корок серовато-белого или желтовато-серого цвета в затылочной и теменной областях, сухостью и ломкостью волос, фолликулярным кератозом разгибательных поверхностей конечностей и себореидами [8].
В связи с широкой распространенностью себореи и себорейного дерматита, которыми страдает от 2 до 5% населения [7], а также сложностью их этиопатогенеза, одной из актуальных проблем современной клинической дерматологии является выбор эффективной терапии этих заболеваний. Терапия должна быть комплексной [6] и включать (кроме диетотерапии и системной фармакотерапии) средства топического воздействия на патологический процесс. Целью назначения наружной терапии является подавление признаков воспаления, устранение сухости или жирности кожи, профилактика вторичного инфицирования пораженных участков, восстановление структуры эпидермиса и его барьерных функций.
В настоящее время при назначении топических средств отдается предпочтение препаратам с высокой эффективностью и безопасностью, удобным в применении (комплаентным), которые возможно длительно использовать на любых участках кожного покрова любой площади, без формирования резистентности к проводимой терапии.
Полностью отвечают таким требованиям препараты линии Скин-кап (крем, аэрозоль и шампунь), действующим веществом которых является активированный пиритион цинк, обладающий выраженным противовоспалительным эффектом в сочетании с противогрибковым и антибактериальным действием. Его системная абсорбция незначительна, что обеспечивает безопасность препарата и возможность применения на лице и в складках кожи. Противогрибковая активность особенно выражена при действии на Ptyrosporum ovale и Pityroiporum orbiculare, вызывающих воспаление и избыточное шелушение при перхоти, себорее, псориазе и других заболеваниях кожи. Антибактериальная активность цинка пиритиона проявляется в отношении ряда патогенных микроорганизмов (стрептококк, стафилококк, синегнойная и кишечная палочки, протей и др.) Цинк пиритион снижает внутриклеточный уровень АТФ, способствует деполяризации клеточных мембран, вызывая гибель грибов и бактерий. Механизм противовоспалительного действия полностью не изучен [9].
Таким образом, преимуществами препаратов Скин-кап при местном лечении себореи и себорейного дерматита являются:
- сочетание противовоспалительного эффекта с антибактериальным и противогрибковым (что важно в связи с этиопатогенезом заболевания и частым развитием осложнений);
- наличие трех лекарственных форм (что обеспечивает возможность применения при различной локализации и характере процесса).
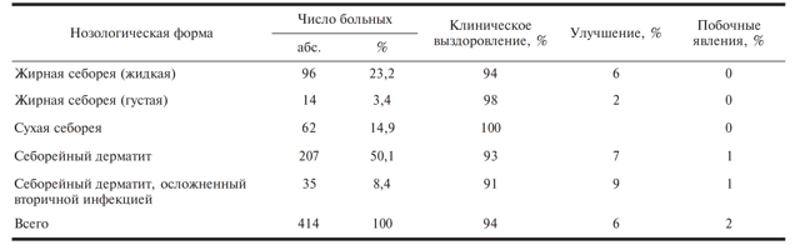
Препараты Скин-кап были применены в комплексной терапии различных клинических вариантов себореи и себорейного дерматита у 414 пациентов в возрасте от 1 года до 68 лет, в том числе с хроническими диффузными заболеваниями печени и другой сопутствующей соматической патологией. У детей старше 1 года и взрослых крем и аэрозоль наносились на очаги поражения 2 раза в день до полного регресса высыпаний. Длительность терапии в зависимости от распространенности и клинических проявлений заболевания варьировала от 2 до 4 нед. Аэрозоль Скин-кап назначался при распространенных процессах (равномерное распределение, сокращение расхода препаратов), а также при выраженном воспалении и мокнутии (подсушивающее действие). Крем Скин-кап применялся при сухости кожи, так как он обладает выраженной гидратирующей способностью (смягчающее действие).
При поражении волосистой части головы (одновременно с аэрозолем или кремом) у пациентов старше 12 лет применялся шампунь Скин-кап: 2—3 раза в нед. в течение первых 2 нед, а затем 1 раз в нед. (поддерживающая терапия).
У большинства больных такие клинические проявления, как эритема, шелушение, мокнутие, чешуе-корки уменьшались в течение 1—2 нед и полностью регрессировали к 3—4-й неделе, субъективное ощущение зуда исчезало через 5—7 дней после начала местной терапии. Побочные эффекты в виде эритемы и легкого жжения в месте нанесения препарата наблюдались у 2% пациентов, были транзиторными и не потребовали его отмены. Результаты лечения себореи и себорейного дерматита представлены в таблице.
Клиническая эффективность препаратов Скин-Кап
Текущий и заключительный клинический, лабораторно-биохимический и инструментальный контроль соматических функций у пациентов с отягощенным соматическим анамнезом, леченных аэрозолем или кремом Скин-кап ни в одном случае не выявил отрицательной динамики, спровоцированной их применением.
Таким образом, эффективность, безопасность и удобство применения препаратов Скин-кап при различных клинических формах себореи и себорейного дерматита позволяют рекомендовать его для использования в клинической практике, в том числе у детей и пациентов с отягощенным соматическим анамнезом.
ЛИТЕРАТУРА
1. Мяделец О.Д., Адаскевич В.П. Функциональная морфология и общая патология кожи. Витебск 1997;271.
2. Мордовцев В.Н., Цветкова ГМ. Патология кожи. М: Медицина 1993: 1: 333.
3. Скрипкин Ю.К., Зверькова Ф.А., Шарапова Г.Я., Студницин А.А. Руководство по детской дерматовенерологии. Л: Медицина 1913;476.
4. Беренбейн Б.А., Студницин А.А. Дифференциальная диагностика кожных болезней. М: Медицина 1989;671.
5. Фержтек О. Косметика и дерматология. М: Медицина 1990;252.
6. Суверова К.Н., Куклин В.Т., Рукавишникова В.Н. Детская дерматовенерология. Казань 1996;440.
7. Фицпатрик Т, Джонсон Р., Вульф К. и др. Дерматовенерология. Атлас-справочник. М: Практика 1999;1044.
8. Позднякова О.Н., Лыкова С.Г., Поздняков А.В. Патогенез и лечение себореи при хронических диффузных заболеваниях печени. Доклады конференции «Современные направления в терапии угревой болезни и псориаза»: Тезисы. Новосибирск 1999;35—36.
9. Энциклопедия лекарств. Регистр лекарственных средств России. Москва: РЛС-2000 1999.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 invar.ru
invar.ru

 invar.ru
invar.ru
