Себорейный дерматит: как помочь пациенту
Статьи
Опубликовано в журнале:
Consilium Medicum. 2020; 22 (7): 46-48
С.В. Панюкова1, А.Л. Пирузян2, И.М. Корсунская2
1 ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения г. Москвы, Москва, Россия;
2 ФГБУН «Центр теоретических проблем физико-химической фармакологии» РАН, Москва, Россия
Аннотация
Себорейный дерматит (СД) представляет собой часто встречаемое заболевание, локализующееся на участках кожи, богатых сальными железами. Патогенез заболевания до конца не изучен, но предполагается, что определенную роль в его развитии играет колонизация условно-патогенными дрожжами Malassezia. Распространенность СД в разных странах колеблется примерно около 3%. Чаще всего наблюдается у мужчин, и риск развития заболевания повышается с возрастом. Клинически СД проявляется воспалительными ограниченными бляшками с выраженным шелушением и зудом. Течение заболевания помимо физического дискомфорта вызывает и ухудшение психоэмоционального состояния пациента. Важно предупредить его, что заболевание зачастую носит хронический характер, и стойкого клинического эффекта можно добиться преимущественно при длительной терапии, например препаратами цинка пиритиона. В своей практике мы отмечаем, что у пациентов с СД имеются нарушения корнеометрических показателей кожи: повышенная жирность и сниженная увлажненность. Терапия препаратами цинка пиритиона в сочетании с увлажняющими шампунями демонстрирует значимые результаты уже через 3 нед применения и позволяет добиться стойкой ремиссии и улучшить качество жизни пациентов при длительном лечении.
Ключевые слова: себорейный дерматит, цинк пиритион, корнеометрические показатели кожи, длительная ремиссия.
Для цитирования: Панюкова С.В., Пирузян А.Л., Корсунская И.М. Себорейный дерматит: как помочь пациенту. Consilium Medicum. 2020; 22 (7): 46-48. DOI: 10.26442/20751753.2020.7.200314
Seborrheic dermatitis: how to help the patient
Svetlana V. Paniukova1, Anastas L. Piruzyan2, Irina M. Korsunskaya2
1 Moscow Scientific and Practical Center for Dermatovenereology and Cosmetology, Moscow, Russia;
2 Center for Theoretical Problems of Physicochemical Pharmacology, Moscow, Russia
Abstract
Seborrheic dermatitis (SD) is a common disease affecting skin areas rich in sebaceous glands. The disease pathogenesis is not fully understood, but is believed that colonization by the opportunistic Malassezia yeasts plays a certain role in its development. The prevalence of SD in different countries is around 3%. SD most commonly occurs in men, and the risk for the disease increases with age. SD manifests by inflammatory localized plaques with marked desquamation and itching. Apart from physical discomfort, the disease causes an impairment of the patient's psycho-emotional status. It is important to warn the patient that the disease is often chronic, and a stable clinical effect can be achieved mainly with prolonged therapy, for example, with zinc pyrithione. In our practice, we note that patients with SD have alterations in corneometry parameters: increased skin fat content and decreased skin hydration. Therapy with zinc pyrithione combined with moisturizing shampoos shows significant results already after 3 weeks of use and allows you to achieve stable remission and improve the quality of life of patients with long-term treatment.
Key words: seborrheic dermatitis, zinc pyrithione, corneometry parameters of the skin, long-term remission.
For citation: Paniukova S.V., Piruzyan A.L., Korsunskaya I.M. Seborrheic dermatitis: how to help the patient. Consilium Medicum. 2020; 22 (7): 46-48. DOI: 10.26442/20751753.2020.7.200314
Себорейный дерматит (СД) – это распространенное воспалительное заболевание кожи, которое может поражать участки тела с повышенным количеством сальных желез, таких как кожа головы, лицо, грудь, верхняя часть туловища, наружное ухо, подмышечные впадины и паховые складки.
Статистика. Распространенность СД составляет около 3%, мужчины страдают чаще, чем женщины. СД является распространенным дерматозом. Так, по данным немецкого исследования, распространенность СД у 161 269 работающих людей в Германии зафиксирована на уровне 3,2%, при этом СД наблюдался в 3 раза чаще у мужчин, чем у женщин. Кроме того, распространенность СД увеличивалась с возрастом (2,0% в возрасте младше 35 лет; 3,6% в возрасте 3564 лет; 4,4% 65 лет и старше), а также наблюдалась связь с другими грибковыми заболеваниями, такими как опоясывающий лишай, онихомикоз и разноцветный лишай [1]. Возрастная зависимость СД, вероятно, является причиной повышенной распространенности (14,3%), зарегистрированной в исследовании Роттердама, поскольку средний возраст пациентов составлял 67,9 года. Эти достоверно полученные данные подтверждают связь СД с полом (увеличение у мужчин в 2 раза), временем года (рост зимой) и генерализованным ксерозом кожи [2].
Хорошо установлено, что распространенность СД значительно увеличивается в подгруппах пациентов, таких как инфицированные ВИЧ, что связано с низким количеством CD4 [3], а также неврологических больных. К ним относятся пациенты с болезнью Паркинсона [4] и пациенты с повреждением спинного мозга [5].
Этиология СД до конца неизвестна, но в многочисленных исследованиях предполагается, что определенную роль в этиологии СД играет колонизация кожи безвредными дрожжами Malassezia. M. restta и M. globosa, по-видимому, они являются наиболее часто изолируемыми видами Malassezia у пациентов с СД [6]. Однако степень колонизации этим грибком у людей с СД не отличается от нормальной популяции [7, 8]. Существует причинно-следственная связь между Mallassezia и развитием и поддержанием СД. Malassezia благодаря своей липазной активности может гидролизовать триглицериды кожного сала человека и высвобождать некоторые метаболиты, которые могут нарушать барьерную функцию кожи и активировать воспалительные цитокины, в частности интерлейкины (ИЛ)-1β, ИЛ-6, ИЛ-8 и фактор некроза опухоли α в коже пациентов, страдающих от СД [9].
Клинические проявления. СД обычно характеризуется хорошо ограниченными бляшками с чешуйками, эритематозным видом, сопровождается зудом; тяжесть процесса варьирует от легкой до очень тяжелой [10].
В дополнение к физическому дискомфорту СД оказывает негативное влияние на психосоциальную функцию пациентов, страдающих этим заболеванием [11-13].
Подходы к терапии
Пациент должен быть проинформирован о том, что СД может быть хроническим, рецидивирующим состоянием, и побочные эффекты длительного лечения должны быть сопоставлены с потенциальной пользой. Для лечения СД предлагается ряд альтернативных или натуральных средств [14], также составы, восстанавливающие барьерную функцию кожи, станут полезным дополнением к терапии [15]. Кроме того, в лечении СД эффективны различные соли, такие как сукцинат лития, который, по-видимому, влияет на доступность необходимых липидов для роста Malassezia [16]. Системные противогрибковые препараты предлагаются для устойчивых или быстро рецидивирующих случаев СД [17].
Подход будет варьировать в зависимости от возраста пациента, а также от распространенности и тяжести процесса. Важно обсудить с пациентом общие методы ухода за кожей, включая использование заменителя мыла и соответствующее увлажнение [18].
Большой интерес в терапии СД представляют препараты цинка. Цинк является микроэлементом, участвующим во многих биологических процессах, включая иммунные функции, метаболические и гормональные пути. Он может играть роль на разных стадиях кожных воспалительных реакций, ингибируя хемотаксис нейтрофилов, активируя естественные киллеры и модулируя выработку провоспалительных цитокинов. Кроме того, цинк проявляет антиоксидантную и антиандрогенную активность [19].
Цинк считается участником патогенеза ряда воспалительных заболеваний кожи, связанных с нарушением регуляции врожденного иммунитета, таких как воспалительные угри, фолликулит и инверсное акне [20]. Себорееподобный дерматит также связан с дефицитом цинка [21, 22].
Помимо этого, цинк играет роль во многих процессах, которые могут влиять на развитие СД [23-29]. Цинк участвует в метаболизме белков, липидов и нуклеиновых кислот, выступая в качестве кофактора в металлоферментах и факторах транскрипции. Цинк также играет роль в транскрипции генов. Он регулирует репликацию клеток, иммунную активность и заживление ран, обеспечивает надлежащую иммунную активность, сохраняя функции макрофагов и нейтрофилов и стимулируя активность NK-клеток. Цинк также оказывает противовоспалительное действие за счет ингибирования экспрессии ИЛ-6, фактора некроза опухоли α, оксида азота и интегрина и толл-подобных рецепторов путем образования кератиноцитов [27]. Кроме того, цинк обладает антиандрогенной активностью благодаря ингибированию 5α-редуктазы, которая является ферментом, ответственным за превращение тестостерона в дигидротестостерон. Это также приводит к подавлению сальной активности [29]. Все биологические процессы, упомянутые выше, происходят при развитии СД [30-33].
Существует подтвержденная эффективность местного применения препаратов цинка при СД. Так, G. Pierard и соавт. сообщили, что лекарственная форма цинка для местного применения может быть эффективной при лечении СД посредством модуляции эпителиальной дифференцировки, противовоспалительной и антибактериальной активности и ингибирования 5α-редуктазы, которая обеспечивает антиандрогенную активность [34].
Одним из известных и эффективных препаратов цинка, применяемых для терапии СД, является препарат Скин-Кап, выпускаемый в разных формах, в частности в виде аэрозоля с удобной насадкой для точечного нанесения. Действующим веществом выступает активированный цинк пиритион. Препараты, содержащие цинк пиритион, показывают хорошую эффективность в терапии СД. Так, по данным 6-недельного зарубежного исследования, применение лосьона и шампуня с цинк пиритионом продемонстрировало снижение тяжести течения СД в среднем на 65% [35].
Собственные данные подтверждают эффективность применения цинксодержащих средств (Скин-Кап) в терапии СД. У пациентов, получавших аэрозоль и шампунь Скин-кап в течение 3 мес, достигнута стойкая ремиссия [36].
Под нашим наблюдением находились 52 пациента в возрасте от 20 до 38 лет с диагнозом СД. Всем им до начала терапии и через 3 нед проводилось исследование корнеометрических показателей кожи, в частности жирности и увлажненности, с использованием аппарата Soft Plus. Как показала диагностика, у пациентов с СД наблюдается повышенная жирность кожи головы (87±12,5 при нормальных значениях 30-50) и недостаточная увлажненность (39±7,8 при норме более 59). На фоне первых 3 нед терапии препаратами цинка пиритиона активированного удалось добиться снижения жирности кожи в среднем более чем на 1/3 и повысить увлажненность кожи примерно на 28% (рис. 1), но показатели не пришли в норму у большинства пациентов. Данные промежуточные результаты являются многообещающими, однако для достижения стойкого улучшения клинических и корнеометрических показателей необходимы дальнейшие лечение и наблюдение.
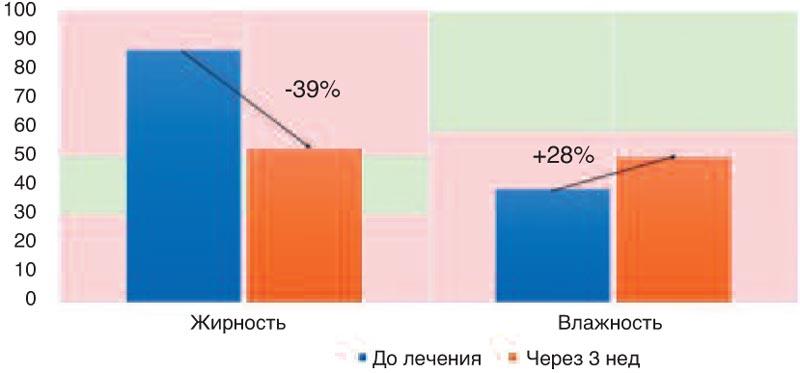 Рис. 1. Динамика корнеометрических показателей кожи на фоне терапии.
Рис. 1. Динамика корнеометрических показателей кожи на фоне терапии.
В своей практике мы придерживаемся следующей схемы терапии СД с локализацией на волосистой части головы (рис. 2): ежедневно в течение 3 нед утром точечно на очаги воспаления применяется аэрозоль Скин-Кап, вечером шампунь Скин-Кап. Далее средства применяются через день в течение еще 2 нед, использование шампуня Скин-Кап чередуется с увлажняющим шампунем. В дальнейшем цинкосодержащие средства используются 2 раза в неделю в течение 2 нед. После этого их применение снижается до 1 раза в неделю на срок до 6 мес.
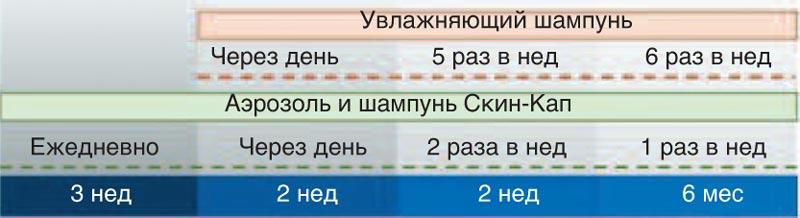 Рис. 2. Схема терапии средствами Скин-Кап.
Рис. 2. Схема терапии средствами Скин-Кап.
Поскольку СД является хроническим заболеванием, для нормализации кожных процессов требуется достаточно длительный период времени, кратковременное лечение обычно заканчивается очередным рецидивом. Данная схема терапии позволяет добиться стойкой ремиссии и поддержания нормальных корнеометрических показателей кожи, что, конечно же, улучшает качество жизни пациентов.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interests. The authors declare that there is not conflict of interests.
Литература/References
- Zander N, Sommer R, Schafer I et al. Epidemiology and dermatological comorbidity of seborrhoeic dermatitis: population-based study in 161 269 employees. Br J Dermatol 2019; 181 (4): 743-8.
- Sanders MGH, Pardo LM, Franco OH et al. Prevalence and determinants of seborrhoeic dermatitis in a middle-aged and elderly population: the Rotterdam Study. Br J Dermatol 2018; 178 (1): 148-53.
- Lifson AR, Hessol NA, Buchbinder SP, Holmberg SD. The association of clinical conditions and serologic tests with CD4+ lymphocyte counts in HIV-infected subjects without AIDS. AIDS 1991; 5 (10): 1209-15.
- Skorvanek M, Bhatia KP. The Skin and Parkinson's Disease: Review of Clinical, Diagnostic, and Therapeutic Issues. Mov Dis Clin Pract 2017; 4 (1): 21-31.
- Han ZA, Choi JY, Ko YJ. Dermatological problems following spinal cord injury in Korean patients. J Spinal Cord Med 2015; 38 (1): 63-7.
- Burton J, Pye R. Seborrhoea is not a feature of seborrhoeic dermatitis. Br Med J (Clin Res Ed) 1983; 286 (6372): 1169-70.
- Pechere M, Krischer J, Remondat C et al. Malasseziaspp carriage in patients with seborrheic dermatitis. J Dermatol 1999; 26 (9): 558-61.
- Falk MHS, Linder MT, Johansson C et al. The prevalence of Malassezia yeasts in patients with atopic dermatitis, seborrhoeic dermatitis and healthy controls. Acta Derm Venereol 2005; 85 (1): 17-23. DOI: 10.1080/00015550410022276
- Watanabe S, Kano R, Sato H et al. The effects of Malassezia yeasts on cytokine production by human keratinocytes. J Invest dermatol 2001; 116 (5): 769-73. DOI: 10.1046/j. 1523-1747.2001.01321 .x
- Dessinioti C, Katsambas A. Seborrheic dermatitis: etiology, risk factors, and treatments: facts and controversies. Clin Dermatol 2013; 31 (4): 343-51. DOI: 10.1016/j.clindermatol.2013.01.001
- Gary G. Optimizing treatment approaches in seborrheic dermatitis. J Clin Aesthet Dermatol 2013; 6 (2): 44.
- Gupta A, Bluhm R. Seborrheic dermatitis. J Eur Acad Dermatol Venereol 2004; 18 (1): 13-26. DOI: 10.1111/jdv.2004.18.issue-1
- Soeprono FF, Schinella RA, Cockerell CJ, Comite SL. Seborrheic-like dermatitis of acquired immunodeficiency syndrome: a clinicopathologic study. J Am Acad Dermatol 1986; 14 (2): 242-8.
- Gupta AK, Versteeg SG. Topical Treatment of Facial Seborrheic Dermatitis: A Systematic Review. Am J Clin Dermatol 2017; 18 (2): 193-213.
- Purnamawati S, Indrastuti N, Danarti R, Saefudin T The Role of Moisturizers in Addressing Various Kinds of Dermatitis: A Review. Clin Med Res 2017; 15 (3-4): 75-87.
- Mayser P, Schulz S. Precipitation of free fatty acids generated by Malassezia – a possible explanation for the positive effects of lithium succinate in seborrhoeic dermatitis. J Eur Acad Dermatol Venereol 2016; 30 (8): 1384-9.
- Gupta AK, Richardson M, Paquet M Systematic review of oral treatments for seborrheic dermatitis. J Eur Acad Dermatol Venereol 2014; 28 (1): 16-26.
- Augustin M, Kirsten N, Korber A et al. Prevalence, predictors and comorbidity of dry skin in the general population. J Eur Acad Dermatol Venereol 2019; 33 (1): 147-50.
- Brocard A, Knol AC, Khammari A, Dreno B. Hidradenitis suppurativa and zinc: a new therapeutic approach. A pilot study. Dermatology 2007; 214: 325-7.
- Brocard A, Dreno B. Innate immunity: a crucial target for zinc in the treatment of inflammatory dermatosis. J Eur Acad Dermatol Venereol 2011; 25: 1146-52.
- Bukvic Mokos Z, Kralj M, Basta-Juzbasic A, Lakos Jukic I. Seborrheic dermatitis: an update. Acta Dermatovenerologica Croatica 2012; 20: 98-104.
- Valia RG. Etopathogenesis of seborrheic dermatitis. Ind J Dermatol, Venereol Leprol 2006; 72: 253-5.
- Ozuguz P, Dogruk Kacar S et al. Evaluation of serum vitamins A and E and zinc levels according the severity of acne vulgaris. Cutaneous Ocular Toxicol 2014; 33: 99-102.
- Azzouni F, Godoy A, Li Y, Mohler J. The 5 alpha-reductase isozyme family: a review of basic biology and their role in human diseases. Advanc Urol 2012; 2012: 530121.
- Chow SC. Immunomodulation by statins: mechanisms and potential impact on autoimmune diseases. Arch Immunol Ther Exper 2009; 57: 243-51.
- Gupta M Mahajan VK Mehta KS Chauhan PS. Zinc therapy in dermatology: a review. Dermatol Res Practice 2014; 2014: 709152.
- Kitamura H, Morikawa H, Kamon H et al. Toll-like receptor-mediated regulation of zinc homeostasis influences dendritic cell function. Nature Immunol 2006; 7: 971-7.
- Sardana K, Chug S, Garg VK. The role of zinc in acne and prevention of resistance: have we missed the "base" effect? Int J Dermatol 2014; 53: 125-7.
- Sugimoto Y, Lopez-Solache I, Labrie F, Luu-The V. Cations inhibit specifically type I 5 alpha-reductase found in human skin. J Invest Dermatol 1995; 104: 775-8.
- Hay RJ. Malassezia, dandruff and seborrhoeic dermatitis: an overview. Br J Dermatol 2011; 165: 2-8.
- Dawson TL Jr. Malassezia globosa and restricta: breakthrough understanding of the etiology and treatment of dandruff and seborrheic dermatitis through whole-genome analysis. J Invest Dermatol Symp Proc 2007; 12: 15-9.
- De Angelis YM, Saunders CW, Johnstone KR et al. Isolation and expression of a Malassezia globosa lipase gene, LIP1. J Invest Dermatol 2007; 127: 2138-46.
- Warner RR, Schwartz JR, Boissy Y, Dawson TL Jr. Dandruff has an altered stratum corneum ultrastructure that is improved with zinc pyrithione shampoo. J Am Acad Dermatol 2001; 45: 897-903.
- Pierard GE, Pierard-Franchimont C. Effect of a topical erythromycin-zinc formulation on sebum delivery. Evaluation by combined photometric-multi-step samplings with Sebutape. Clin Exper Dermatol 1993; 18: 410-3.
- Barak-Shinar D, Green LJ. Scalp Seborrheic Dermatitis and Dandruff Therapy Using a Herbal and Zinc Pyrithione-based Therapy of Shampoo and Scalp Lotion. J Clin Aesthet Dermatol 2018; 11 (1): 26-31.
- Панюкова С.В., Соркина И.Л., Лысенко В.В., Корсунская И.М. Рациональная терапия себорейного дерматита. Клин. дерматология и венерология. 2012; 10 (4): 61-5. [Paniukova S.V., Sorkina I.L., Lysenko V.V., Korsunskaia I.M. Ratsional'naia terapiia seboreinogo dermatta. Klin. dermatologiia i venerologiia. 2012; 10 (4): 61-5 (in Russian).]
Информация об авторах
Панюкова Светлана Викторовна – врач-дерматовенеролог ГБУЗ МНПЦДК
Пирузян Анастас Львович – д-р мед. наук, проф., гл. науч. сотр. ФГБУН ЦТП ФХФ. ORCID: 0000-0001-8039-8474
Корсунская Ирина марковна – д-р мед. наук, проф., зав. лаб. ФГБУН ЦТП ФХФ. ORCID: 0000-0002-6583-0318
Information about the authors
Svetlana V. Paniukova – dermatovenerologist, Moscow Scientific and Practical Center for Dermatovenereology and Cosmetology
Anastas L. Piruzyan – D. Sci. (Med.), Prof., Center for Theoretical Problems of Physicochemical Pharmacology. ORCID: 0000-0001-8039-8474
Irina M. Korsunskaya – D. Sci. (Med.), Prof., Center for Theoretical Problems of Physicochemical Pharmacology. ORCID: 0000-0002-6583-0318
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
 invar.ru
invar.ru

 invar.ru
invar.ru
