Уважаемый посетитель!
Эта информация для специалистов здравоохранения
Нажимая «ПРОДОЛЖИТЬ», Вы подтверждаете, что им являетесь
 pikfarma.ru
pikfarma.ru
Оригинальный ноотропный препарат для детей с рождения и взрослых с уникальным сочетанием активирующего и седативного эффектов
Формирование психоневрологических нарушений у детей, родившихся недоношенными с очень низкой и экстремально низкой массой тела
СтатьиЛ.А.Давыдова, Н.Н.Заваденко
ФГБОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И.Пирогова» Минздрава России. 117997, Россия, Москва, ул. Островитянова, д. 1
Опубликовано в CONSILIUM MEDICUM. Педиатрия 2018 | №1, стр. 86-91
Внедрение современных технологий и широкое использование методов интенсивной терапии в неонатологии привели к увеличению выживаемости детей из групп высокого риска, в том числе родившихся глубоко недоношенными с очень низкой массой тела (ОНМТ) – 1000–1499 г, а также экстремально низкой массой тела (ЭНМТ) – 500–999 г. Однако у большинства этих младенцев в дальнейшем формируются патологические состояния, в том числе инвалидизирующего характера, которые включают двигательные нарушения, расстройства зрения и слуха, отставание в речевом, когнитивном, психоэмоциональном развитии и расстройства поведения.
Цель исследования – оценка особенностей нервно-психического развития и частоты встречаемости психоневрологических заболеваний у детей, родившихся глубоко недоношенными с ЭНМТ и ОНМТ, в сравнении со здоровыми ровесниками в возрасте 5–8 лет.
Материалы и методы. Обследованы по 36 пациентов, рожденных с ЭНМТ и ОНМТ, в возрасте от 5 лет 0 мес до 8 лет 0 мес и 30 детей контрольной группы. Для оценки основных жалоб у пациентов использовался структурированный опросник для родителей (Н.Н.Заваденко, 2018). Для исследования у детей эмоциональных и поведенческих нарушений применялся структурированный опросник для родителей T.Achenbach (1991 г.).
Результаты и обсуждение. Данные анкетирования родителей с помощью опросника T.Achenbach свидетельствовали о достоверно более значительных и выраженных у детей, рожденных с ЭНМТ и ОНМТ, проявлениях замкнутости и изоляции, психосоматических нарушениях, тревожности, проблемах социализации и мышления, нарушениях внимания, проблемах поведения и агрессивности. Поэтому в группах обследованных пациентов по сравнению с ровесниками оказались значительно более высокими оценки по шкалам «Проявления интернализации» (0,39±0,04 и 0,37±0,05 по сравнению с 0,08±0,01 в контрольной группе; p<0,001) и «Проявления экстернализации» (0,32±0,05 и 0,27±0,04 по сравнению с 0,08±0,01 в контрольной группе; p<0,001). Показано, что глубокая недоношенность и рождение с ЭНМТ и ОНМТ являются важными предрасполагающими факторами для развития у детей нарушений нервно-психического развития (расстройств аутистического спектра, синдрома дефицита внимания и гиперактивности, диспраксии развития, дислексии, дисграфии, дискалькулии), а также тревожных расстройств и головных болей напряженного типа. Ранняя диагностика этих состояний определяет эффективность лечебных мероприятий, при этом необходимы индивидуальный подход и комплексное медико-психолого-педагогическое сопровождение.
Ключевые слова: недоношенные дети, очень низкая масса тела при рождении, экстремально низкая масса тела при рождении, нарушения развития, психоневрологические нарушения.
Для цитирования: Давыдова Л.А., Заваденко Н.Н. Формирование психоневрологических нарушений у детей, родившихся недоношенными с очень низкой и экстремально низкой массой тела. Педиатрия (Прил. к журн. Consilium Medicum). 2018; 1:
Development of psychoneurological disorders in prematurely born children with very low and extremely low birth weight
L.A.Davydova, N.N.Zavadenko
N.I.Pirogov Russian National Research Medical University of the Ministry of Health of the Russian Federation. 117997, Russian Federation, Moscow, ul. Ostrovitianova, d. 1
The introduction of modern technologies and the widespread use of intensive care in neonatology have led to an increase in the survival rate of children from high-risk groups, including those born deeply premature with a very low body weight (VLBW) – 1000–1499 g, and extremely low body weight (ELBW) – 500–999 g. However, most of these infants subsequently develop pathological conditions, including those with a disabling nature, which include motor disorders, visual and hearing disorders, speech delay, cognitive problems, lag in psycho-emotional development and behavior disorders.
The purpose of the study was to evaluate the characteristics of neurodevelopment and the occurrence of neuropsychiatric disorders in children who were born deeply premature with ELBW and VLBW , in comparison with healthy peers aged 5–8 years.
Materials and methods. We examined 36 patients born with ELBW and 36 born with VLBW aged from 5 years 0 months to 8 years 0 months and 30 children of the control group. To assess the main complaints in patients, a structured questionnaire for parents was used (N.N.Zavadenko, 2018). To study emotional and behavioral disorders in children, T.Achenbach’s structured questionnaire for the parents (1991) was used.
Results and discussion. Data from the T.Achenbach”s parents' questionnaire indicated significantly more expressed manifestations of withdrawal, psychosomatic complaints, anxiety, problems of socialization and thinking, attention disorders, rule-breaking behavior and aggressiveness in children born with ELBW and VLBW. Therefore, in the groups of the examined patients, compared with peers, significantly higher scores on the scales of "Internalizing problems" (0.39±0.04 and 0.37±0.05 compared to 0.08±0.01 in the control group; p<0.001) and "Externalizing problems" (0.32±0.05 and 0.27±0.04 as compared to 0.08±0.01 in the control group, p<0.001). These data demonstrate that profound prematurity and birth with ELBW and VLBW are important predisposing factors for neurodevelopmental disorders in children (autism spectrum disorders, attention deficit hyperactivity disorder, developmental dyspraxia, dyslexia, dysgraphia, dyspraxia), as well as anxiety disorders and tension type headaches. Early diagnosis of these conditions determines the effectiveness of therapeutic measures based on the individual approach and comprehensive medical-psychological-pedagogical support.
Key words: premature infants, very low birth weight, extremely low birth weight, neurodevelopmental disorders, neuropsychiatric disorders.
For citation: Davydova L.A., Zavadenko N.N. Development of psychoneurological disorders in prematurely born children with very low and extremely low birth weight. Pediatrics (Suppl. Consilium Medicum). 2018; 1:
Внедрение современных технологий и широкое использование методов интенсивной терапии в неонатологии привели к увеличению выживаемости детей из групп высокого риска, в том числе родившихся глубоко недоношенными с очень низкой массой тела (ОНМТ) – 1000–1499 г, а также экстремально низкой массой тела (ЭНМТ) – 500–999 г. Однако у большинства этих младенцев в дальнейшем формируются патологические состояния, в том числе инвалидизирующего характера, которые включают хронические заболевания внутренних органов, детский церебральный паралич (ДЦП), расстройства зрения и слуха, отставание в двигательном, речевом, когнитивном, психоэмоциональном развитии и расстройства поведения [1–3].
Формирование этих нарушений связано с поражениями центральной нервной системы (ЦНС), а также с тем, что у недоношенных важные процессы развития ЦНС (в частности, межнейрональная организация и миелинизация) происходят не внутриутробно, а в сложных условия постнатальной адаптации [1, 4]. При глубокой недоношенности этот период оказывается достаточно продолжительным, часто сопровождается инфекционными и соматическими осложнениями, что усугубляет неврологические нарушения. При этом данные катамнестических исследований детей, родившихся с ОНМТ и ЭНМТ, немногочисленны и ограничены.
Цель исследования – оценка особенностей нервнопсихического развития и частоты встречаемости психоневрологических заболеваний у детей, родившихся глубоко недоношенными с ЭНМТ и ОНМТ, в сравнении со здоровыми ровесниками в возрасте 5–8 лет.
Нами обследованы 72 пациента, рожденных с ЭНМТ и ОНМТ, в возрасте от 5 лет 0 мес до 8 лет 0 мес, из них 36 – дети с ОМНТ при рождении (17 мальчиков и 19 девочек), 36 – с ЭНМТ при рождении (16 мальчиков и 20 девочек). Средние показатели (M±m) гестационного возраста и массы тела при рождении составили для группы с ЭНМТ 28,2±2,2 нед и 902,4±77,0 г, для группы с ОНМТ – 30,8±2,4 нед и 1268,5±164,7 г.
Распределение детей по возрасту и полу представлено в табл. 1. Группа контроля включала 30 здоровых детей, сопоставимых по полу и возрасту (16 мальчиков, 14 девочек).
Таблица 1. Распределение пациентов с ЭНМТ и ОНМТ при рождении по возрасту и полу.
| Возраст, лет | Масса тела при рождении | Число обследованных детей | ||
| Мальчики | Девочки | Всего | ||
| 5 | ОНМТ | 8 | 2 | 10 |
| ЭНМТ | 1 | 2 | 3 | |
| 6 | ОНМТ | 2 | 3 | 5 |
| ЭНМТ | 4 | 1 | 5 | |
| 7 | ОНМТ | 2 | 8 | 10 |
| ЭНМТ | 5 | 8 | 13 | |
| 8 | ОНМТ | 5 | 6 | 11 |
| ЭНМТ | 6 | 9 | 15 | |
| Всего | ОНМТ | 17 | 19 | 36 |
| ЭНМТ | 16 | 20 | 36 | |
Критерии включения в исследование:
- ОНМТ или ЭНМТ при рождении;
- гестационный возраст при рождении 33 нед и менее;
- возраст на момент обследования от 5 лет 0 мес до 8 лет 0 мес.
Критерии исключения:
- несоответствие показателей физического развития при рождении (масса и длина тела, окружность головы) гестационному возрасту, в том числе наличие у ребенка признаков задержки внутриутробного развития;
- наличие у ребенка врожденной и генетической патологии;
- наличие тяжелых повреждений ЦНС (внутрижелудочкового кровоизлияния 4-й степени, постгеморрагической гидроцефалии);
- сенсомоторная тугоухость 3–5-й степени;
- ретинопатия недоношенных V стадии (тотальная тракционная отслойка сетчатки).
Методы исследования
С целью оценки основных жалоб у пациентов использовался структурированный опросник для родителей [5] с перечнем вопросов по 78 симптомам, которые позволяют охарактеризовать текущее состояние ребенка и проявления церебральной дисфункции. По степени выраженности симптомы оцениваются в баллах. Все вопросы сгруппированы по 12 шкалам. Оценки по шкалам вычисляются путем суммирования баллов за отдельные симптомы, затем полученная сумма делится на число данных ответов.
Для исследования у детей эмоциональных и поведенческих нарушений применялся структурированный опросник для родителей T.Achenbach [6]. Данный метод основан на концепции «интернализации – экстернализации» [6], согласно которой болезненные симптомы эмоциональных нарушений преимущественно «направлены вовнутрь», а поведенческих – вовне. Его адаптация была осуществлена на психологическом факультете ФГБОУ ВО «Московский государственный университет им. М.В.Ломоносова» [7]. Заполнение данного опросника предусматривает оценку степени выраженности 113 симптомов (0 баллов – отсутствие симптома, 1 балл – выражен в некоторой степени, 2 балла – выражен значительно). Производится количественная оценка характеристик поведения по специальным шкалам (путем суммирования баллов за несколько сочетающихся друг с другом симптомов, с последующим делением суммы на число полученных ответов): замкнутость, психосоматические нарушения, тревожность-депрессия, проблемы социализации, нарушения внимания, делинквентность, агрессивность.
При статистической обработке результатов использовались непараметрические методы, в частности тест U Манна–Уитни (для независимых выборок). Расчеты проводились с помощью компьютерной программы SPSS Statistics, версия 23 (2015 г.). Значимыми различия с контрольной группой считались при показателях p<0,01.
Результаты и обсуждение
По сравнению с детьми контрольной группы у детей, рожденных с ЭНМТ и ОНМТ, к возрасту 5–8 лет значительно чаще отмечались церебрастенические симптомы, психосоматические нарушения, моторная неловкость, гиперактивность и импульсивность, нарушения устной речи, дефицит произвольного внимания, эмоционально-волевые нарушения. Помимо этих проявлений у большинства детей, рожденных с ЭНМТ, в отличие от ровесников, также присутствовали тревожность, страхи и навязчивости, трудности школьного обучения, нарушения чтения и письма (табл. 2).
Таблица 2. Характер и выраженность жалоб (оценки в баллах, M±m) у пациентов, рожденных с ЭНМТ и ОНМТ, по результатам анкетирования родителей по структурированному опроснику [5]
| Нарушения, оцениваемые по шкалам | Пациенты, рожденные с ЭНМТ (n=36) | Пациенты, рожденные с ОНМТ (n=36) | Пациенты контрольной группы (n=30) |
| 1. Церебрастенические симптомы | 1,21±0,10* | 1,11±0,10* | 0,20±0,03 |
| 2. Психосоматические нарушения | 0,64±0,11* | 0,36±0,06 | 0,15±0,03 |
| 3. Тревожность, страхи и навязчивости | 0,87±0,10* | 0,52±0,08 | 0,26±0,02 |
| 4. Моторная неловкость | 1,55±0,18* | 0,97±0,13* | 0,17±0,03 |
| 5. Гиперактивность и импульсивность | 1,06±0,17* | 0,81±0,1 5** | 0,12±0,03 |
| 6. Нарушения устной речи | 1,23±0,16* | 0,61±0,11** | 0,12±0,03 |
| 7. Дефицит внимания | 1,53±0,14* | 1,23±0,16* | 0,24±0,05 |
| 8. Эмоционально-волевые нарушения | 0,98±0,10* | 0,67±0,09* | 0,22±0,04 |
| 9. Проблемы поведения | 0,44±0,09 | 0,30±0,06 | 0,11±0,02 |
| 10. Агрессивность и реакции оппозиции | 0,23±0,07 | 0,15±0,04 | 0,08±0,02 |
| 11. Трудности школьного обучения | 0,94±0,17** | 0,40±0,12 | 0,08±0,02 |
| 12. Нарушения чтения и письма | 0,85±0,17** | 0,34±0,11 | 0,06±0,02 |
Здесь и в табл. 3. Достоверность различий с контрольной группой: *p<0,001; **p<0,01.
Церебрастенические симптомы выявились у 75% детей, рожденных с ЭНМТ (n=27), 58,3% – с ОНМТ (n=21). Жалобы характеризовались повышенной утомляемостью, плаксивостью, лабильностью настроения, капризностью, плохим аппетитом. Эпизодические головные боли напряжения (по меньшей мере 10 эпизодов, отмечаются в течение 1–15 дней за месяц) были выявлены у 13,9% (n=5) детей, рожденных с ЭНМТ, 22,2% (n=8) – с ОНМТ.
Психосоматические проблемы (энурез, беспричинные боли разной локализации, нарушения сна, частые простуды) чаще всего наблюдались в группе детей, рожденных с ЭНМТ, – 41,7% (n=15) по сравнению с 22,2% (n=8) – ОНМТ. При этом ночное недержание мочи выявлено у 8 детей с ЭНМТ (22,2%), 1 ребенка с ОНМТ (2,8%). Дневное недержание мочи отмечалось родителями у 8 детей с ЭНМТ (22,2%), 1 ребенка с ОНМТ (2,8%). Частота энуреза колебалась от 1–2 до 5–6 раз в неделю.
Жалобы на повышенную тревожность и страхи также встречались довольно часто – у 20 детей (55,6%) с ЭНМТ, 14 детей (38,9%) с ОНМТ.
Моторная неловкость (недостаточность координации, точности и ловкости движений) наблюдалась у 83,3% (n=30) детей, рожденных с ЭНМТ, у 69,4% (n=25) с ОНМТ. Она выражалась в трудностях удерживания равновесия, контроля положения и перемещения своего тела в пространстве, а также медленном темпе выполнения движений, неуклюжести. Процесс одевания протекал крайне медленно, большие затруднения вызывало застегивание пуговиц и завязывание шнурков (большинство детей с этой задачей не справились). Из-за нарушений мелкой моторики лепка, рисование, собирание конструктора или мозаики из мелких деталей у данной группы детей не вызывало ни малейшего интереса, родители отмечали, что и дома дети неохотно занимаются данными видами деятельности. При анализе жалоб у 24 (66,7%) детей с ЭНМТ, у 15 (41,7%) – с ОНМТ при рождении отмечены речевые нарушения, которые проявлялись следующим образом: речь невнятная, плохо выговаривает звуки, неправильно произносит слова, искажает их, речь обеднена, запас слов ограничен по сравнению со сверстниками, с трудом подбирает слова, неточно употребляет слова, плохо выражает свои мысли.
Эмоционально-волевые нарушения наблюдались у 27 (75%) детей с ЭНМТ и 13 (36,1%) детей с ОНМТ. Родители указывали на наличие у них психической лабильности, обидчивости и раздражительности, частых истерик, стеснительности и замкнутости.
Трудности школьного обучения имелись среди детей с ЭНМТ у 18 из 25 школьников (72%), детей с ОНМТ – у 8 из 18 школьников (44,4%). При этом особенно часто встречались нарушения формирования навыков чтения и письма – у 15 школьников (60%) из группы с ЭНМТ, у 8 школьников (44,4%) – с ОНМТ. Среди часто встречавшихся жалобы были следующие: плохо понимает и усваивает новый учебный материал, плохо запоминает стихи, правила, таблицу умножения, трудности с устным счетом и решением математических задач. В результате многие пациенты во время школьных занятий не были старательными и проявляли безответственность, часто отказывались выполнять школьное задание, если оно не получается.
Оценка результатов анкетирования родителей с помощью опросника T.Achenbach [6, 7] свидетельствовала о достоверно более значительных и выраженных у детей, рожденных с ЭНМТ и ОНМТ, проявлений замкнутости и изоляции, психосоматических нарушений, тревожности, проблем социализации и мышления, нарушений внимания, проблем поведения и агрессивности. Поэтому в группах обследованных пациентов по сравнению с ровесниками оказались значительно более высокими оценки по шкалам «Проявления интернализации» и «Проявления экстернализации» (табл. 3).
Таблица 3. Оценка нарушений (в баллах, M±m) у пациентов, рожденных с ЭНМТ и ОНМТ, по результатам анкетирования родителей с помощью опросника T.Achenbach [6, 7]
| Нарушения, оцениваемые по шкалам | Пациенты, рожденные с ЭНМТ (n=36) | Пациенты, рожденные с ОНМТ (n=36) | Пациенты контрольной группы (n=30) |
| 1. Замкнутость и изоляция | 0,42±0,06* | 0,37±0,075* | 0,08±0,02 |
| 2. Психосоматические нарушения | 0,08±0,03 | 0,19±0,05* | 0,03±0,01 |
| 3. Тревожность и депрессия | 0,39±0,04* | 0,31±0,05* | 0,09±0,02 |
| 4. Проблемы социализации | 0,51±0,05* | 0,37±0,05* | 0,07±0,02 |
| 5. Проблемы с мышлением | 0,28±0,04* | 0,15±0,03** | 0,03±0,01 |
| 6. Нарушения внимания | 0,55±0,06* | 0,46±0,05* | 0,11±0,02 |
| 7. Делинквентность | 0,20±0,04* | 0,13±0,03 | 0,03±0,01 |
| 8. Агрессивность | 0,35±0,05* | 0,31±0,05* | 0,10±0,02 |
| 9. Проявления интернализации | 0,39±0,04* | 0,37±0,05* | 0,08±0,01 |
| 10. Проявления экстернализации | 0,32±0,05* | 0,27±0,04* | 0,08±0,01 |
При оценке по шкале «Замкнутость и изоляция» основными симптомами были скрытность, необщительность, застенчивость, обидчивость. Родители отмечали замкнутость своего ребенка, нежелание идти на контакт со взрослыми и детьми, указывали на то, что ребенок чувствует себя несчастным, грустным и угнетенным.
При оценке по шкале «Тревожность» на первое место выходили жалобы на плаксивость, повышенную чувствительность, неуверенность в себе, постоянную обеспокоенность чем-либо, беспричинное волнение. Дети с данными нарушениями отличались гиперответственностью (чрезмерное волнение и беспокойство перед контрольной, выступлением), боязнью сделать что-либо не так, чувством собственной неполноценности, никчемности. В некоторых случаях отмечались эпизоды ночного недержания мочи после пережитых эмоциональных ситуаций (поездка за город, на море, поход в театр, зоопарк, на день рождения приятеля).
Отмечен ряд проблем по шкале «Нарушение социализации»: несамостоятельность, сильная зависимость от взрослых, трудности при общении со сверстниками (желание общаться с детьми младшего возраста, полное нежелание участвовать в групповых играх), мнительность (кажется, что его никто не любит, другие дети хотят досадить ему, причинить вред), плаксивость, обидчивость.
При оценке по шкале «Проблемы мышления» у обследованных детей отмечались такие жалобы, как навязчивые мысли, страхи (страх животных, определенных ситуаций, темноты, громких звуков и т.д.), навязчивые движения, ритуалы (теребит пуговицы, накручивает на палец волосы, поправляет одежду, часто моет руки). При этом родители давали отрицательные ответы на вопросы о наличии странностей поведения (ведет себя странно, имеет странные идеи) или намеренного членовредительства.
К числу основных нарушений, подтвержденных при заполнении данного опросника, относились расстройства внимания. Родители отмечали неорганизованность, снижение концентрации, неусидчивость ребенка, его несдержанность и импульсивность. Одновременно у детей присутствовали симптомы импульсивности: «ведет себя, как невоспитанный», «постоянно перебивает взрослых», «вмешивается в чужие разговоры», «разговаривает громко, шумно себя ведет в общественных местах».
По шкале «Делинквентное поведение» самыми распространенными жалобами являлись: бранная ругань (использование ненормативной лексики), обман родителей и учителей, отсутствие признания своей вины. Но в обследованной группе детей не встречались воровство, прогулы занятий в школе, употребление алкоголя или наркотиков.
Жалобы, объединенные в шкале «Агрессивность», включали в себя: споры со взрослыми, непослушание в школе и дома, намеренную порчу имущества (поломка чужих или своих игрушек, книг, вещей), ревность к сестре/брату, агрессивное поведение по отношению к сверстникам, родителям, сестрам/братьям (кусается, царапается, щиплется), упрямство, вспыльчивость (легко выходит из себя), крикливость, хвастовство, нарушение пищевого поведения (плохо ест или, наоборот, избыточно), проблемы со сном (гипер- или гипосомнии), раздражительность. Родители жаловались на то, что их ребенок «шумный, крикливый, задиристый», «часто дразнится, жесток, задирист и злобен по отношению к другим», «обижает, дразнит младшего брата/сестру», «воспитатели и учителя жалуются на поведение, частые драки».
На основании результатов проведенного клинического обследования с учетом диагностических критериев Международной классификации болезней 10-го пересмотра [8] и Диагностического и статистического руководства по психическим расстройствам 5-го пересмотра (DSM-V) [9] у ряда пациентов, рожденных с ЭНМТ и ОНМТ, были диагностированы психоневрологические заболевания. В табл. 4 представлены данные о психоневрологических заболеваниях, эмоциональных и поведенческих нарушениях у детей основных групп и группы контроля.
Таблица 4. Психоневрологические заболевания у детей, рожденных с ЭНМТ и ОНМТ, в сравнении с группой контроля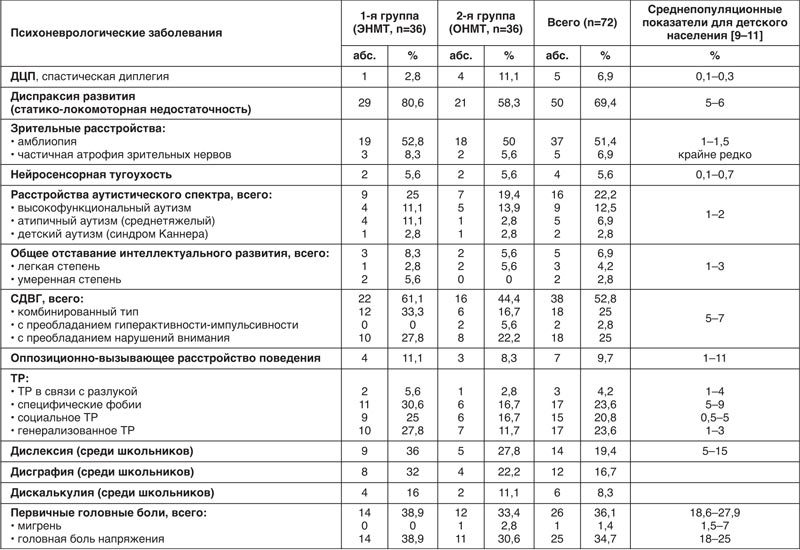
Известно, что у детей, родившихся глубоко недоношенными, увеличен риск формирования ДЦП, общего отставания интеллектуального развития (умственной отсталости), поражений зрительного и слухового анализаторов [1, 3, 10]. Среди обследованных нами 72 детей, рожденных с ЭНМТ и ОНМТ, 6,9% страдали ДЦП, 6,9% – общим отставанием интеллектуального развития, 58,3% – зрительными расстройствами, 5,6% – нейросенсорной тугоухостью.
В наблюдавшихся группах пациентов обращали на себя внимание гораздо более высокие, чем общепопуляционные, показатели частоты встречаемости разных форм нарушений нервно-психического развития (см. табл. 4). Так, диспраксия развития была диагностирована у 80,6% пациентов 1-й группы (рожденных с ЭНМТ) и 58,3% – 2-й группы (ОНМТ), расстройства аутистического спектра – у 25% детей 1-й группы и 19,4% 2-й группы, синдром дефицита внимания и гиперактивности (СДВГ) – у 61,1% детей 1-й группы и 44,4% 2-й группы. Среди детей школьного возраста часто встречались специфические трудности школьного обучения: дислексия – у 36% детей 1-й группы и 27,8% 2-й группы, дисграфия – у 32% детей 1-й группы и 22,2% 2-й группы, дискалькулия – у 16% детей 1-й группы и 6% 2-й группы. Следует отметить, что суммарно дислексия, дисграфия и дискалькулия встречаются у 5–15% детей школьного возраста [9]. Согласно нашим данным, прослеживается тенденция к более высокой частоте встречаемости всех форм нарушений нервно-психического развития в группе детей, рожденных с ЭНМТ, по сравнению с группой детей с ОНМТ при рождении.
Кроме того, среди обследованных пациентов отмечались высокие показатели встречаемости тревожных расстройств (ТР) и головных болей напряженного типа. Несколько чаще, чем в популяции, также отмечались случаи оппозиционно-вызывающего расстройства поведения.
Из приведенных данных можно заключить, что глубокая недоношенность и рождение с ЭНМТ и ОНМТ являются важными предрасполагающими факторами для развития у детей нарушений нервно-психического развития (расстройства аутистического спектра, СДВГ, диспраксия развития, дислексия, дисграфия, дискалькулия), а также ТР и головных болей напряженного типа.
Поскольку рождаются и выживают все больше недоношенных детей, накапливаются новые данные об особенностях их дальнейшего развитии. Результаты нашего исследования подтверждают, что глубоко недоношенные новорожденные имеют высокий риск заболеваемости и последующих неблагоприятных психоневрологических и поведенческих отклонений. С учетом этого необходимо как можно раньше выявлять детей групп риска по развитию этих патологических состояний.
Е.С.Сахарова и Е.С.Кешишян [2] рекомендуют оказывать помощь детям, родившимся с ОНМТ и ЭНМТ, на базе амбулаторных центров «последующего наблюдения», в задачи которых должны входить: оценка психомоторного развития и динамический контроль состояния здоровья недоношенных детей в течение первых 3 лет жизни; дифференциация диагностики у недоношенных детей органической патологии и функциональных расстройств; коррекция выявленных отклонений, лечение и обследование с учетом особенностей созревания нервной системы. Отмечается актуальность разработки и применения дифференцированных моделей медикопсихолого-педагогического сопровождения этих детей на протяжении всего периода детства [12].
При выхаживании недоношенных детей применяются ноотропные препараты, однако схемы и длительность их назначения, критерии оценки эффективности до конца не отработаны. О.В.Гребенникова и соавт. [13] наблюдали 71 ребенка с гестационным возрастом 24–36 нед (32,9±2,9) с перинатальными гипоксическиишемическими поражениями ЦНС 1–2-й степени с синдромом гипервозбудимости. В зависимости от проводимой в восстановительном периоде терапии были сформированы 2 группы: основная (n=33) и группа сравнения (n=38), сопоставимые по половому составу, антропометрическим показателям, оценке по шкале Апгар, тяжести перинатальных гипоксически-ишемических поражений ЦНС. Терапия включала лечебный массаж и гимнастику. В скоррегированном возрасте (СВ) 36–40 нед детям основной группы проводили курс Пантогама из расчета 50 мг/кг в сутки в течение 1 мес после первичного электроэнцефалографического обследования; прием других нейротропных препаратов исключался. Дети группы сравнения Пантогам не получали.
До начала терапии в СВ 40 нед средние значения по шкале INFANIB в 1 и 2-й группах составили 56,6±3,8 и 55,7±3,5 балла соответственно, оценки всех детей соответствовали диапазону «транзиторное нарушение». После окончания терапии в СВ 44 нед положительная динамика в неврологическом статусе и показателях INFANIB отмечалась в обеих группах: 61,7±3,6 и 58,9±2,8 балла. Результаты 22,2% детей 1-й группы перешли в диапазон нормы, а в группе сравнения у всех детей по-прежнему соответствовали значениям транзиторного нарушения.
До начала терапии в СВ 40 нед средние значения по шкале INFANIB в 1 и 2-й группах составили 56,6±3,8 и 55,7±3,5 балла соответственно, оценки всех детей соответствовали диапазону «транзиторное нарушение». После окончания терапии в СВ 44 нед положительная динамика в неврологическом статусе и показателях INFANIB отмечалась в обеих группах: 61,7±3,6 и 58,9±2,8 балла. Результаты 22,2% детей 1-й группы перешли в диапазон нормы, а в группе сравнения у всех детей по-прежнему соответствовали значениям транзиторного нарушения [13].
Одним из ведущих проявлений синдрома гипервозбудимости у детей первых недель и месяцев жизни являются нарушения сна. До начала лечения жалобы на нарушения сна родители пациентов обеих групп предъявляли с сопоставимой частотой: 69,7 и 68,4%. После курса Пантогама частота этих жалоб снизилась в 1-й группе до 45,5% (p=0,012), в группе сравнения – до 52,6% (недостоверно). Объективным подтверждением клинического эффекта Пантогама стали изменения таких характеристик электроэнцефалограммы (ЭЭГ), как длительность фазы переходного сна и латентного периода II фазы спокойного сна.
Показатели ЭЭГ сна также имели положительную динамику. По окончании терапии в СВ 44 нед в обеих группах отмечалась положительная динамика за счет появления детей с 1-м типом ЭЭГ-паттерна (норма), значительного увеличения доли детей с 2-м типом ЭЭГ-паттерна (задержка созревания) – в 2,3 раза в основной группе и в 1,4 раза в группе сравнения, уменьшения доли детей с 3-м типом ЭЭГ-паттерна (нарушение созревания), нормализацией онтогенетического формирования биоэлектрической активности мозга, при этом положительная динамика была более выраженной у детей, получавших Пантогам. Отличия между двумя группами сохранились во втором полугодии жизни. У детей, получавших Пантогам, частота жалоб родителей на нарушение сна продолжала статистически значимо снижаться, что объективно подтверждалось результатами динамической оценки характеристик ЭЭГ [13].
Особое значение приобретают комплексность, а также индивидуальный подход в определении показаний и планировании лечебных мероприятий. Их реализация способствует тому, чтобы многие недоношенные дети в течение нескольких лет смогли достичь показателей развития, нормальных для их сверстников, родившихся в срок.
Учитывая высокую частоту формирования у детей, родившихся с ЭНМТ и ОНМТ, клиники СДВГ и расстройств аутистического спектра, при назначении фармакотерапии следует отдавать предпочтение ноотропным препаратам с подтвержденной эффективностью в лечении этих расстройств, к числу которых относится Пантогам [14]. Недавно опубликованы результаты многоцентрового двойного слепого плацебоконтролируемого исследования гопантеновой кислоты (Пантогама) в фармакотерапии СДВГ продолжительностью 4 мес у детей 6–12 лет [15]. В исследование включены 45 пациентов, получавших Пантогам (1-я группа) и 44 – плацебо (2-я группа). Пантогам назначали в таблетках по 250 мг в терапевтической дозе 30 мг/кг массы тела ребенка, разделенной на 2 приема, в течение 4 мес. При оценке состояния пациентов в динамике учитывались суммы баллов по шкалам оценки симптомов СДВГ (ADHD-DSM-IV) и общего клинического впечатления (CGI-S), функциональных нарушений (WFIRS-P), результаты выполнения корректурной пробы (теста Тулуз-Пьерона). Терапевтическая эффективность Пантогама при СДВГ у детей в сравнении с плацебо проявилась выраженной тенденцией к увеличению доли пациентов с положительной динамикой (уменьшением общего балла по шкале ADHD-DSMIV более чем на 25%) к окончанию 3 и 4-го месяцев терапии: ответ на терапию достигался у 66,7% и 68,9% соответственно, тогда как в группе плацебо – у 52,3% и 61,4%. Одновременно при лечении Пантогамом статистически значимо снижалась тяжесть заболевания по шкале CGI-S по сравнению с плацебо. Пантогам через 4 мес терапии в сравнении с плацебо уменьшал выраженность функциональных нарушений по 4 из 6 разделов шкалы WFIRS-P: «Семья», «Учеба и школа», «Самооценка ребенка» и «Поведение, сопряженное с риском». Кроме того, Пантогам улучшал у детей с СДВГ показатели поддерживаемого внимания в тесте Тулуз-Пьерона (качество и скорость выполнения) в сравнении с плацебо. При этом препарат имел благоприятный профиль безопасности и не отличался от плацебо по частоте нежелательных явлений.
Таким образом, дети, родившиеся глубоко недоношенными с ЭНМТ и ОНМТ, должны находиться под динамическим наблюдением специалистов для своевременного выявления признаков декомпенсации имеющихся когнитивных и поведенческих нарушений, которые служат показанием для проведения коррекционных мероприятий, включающих оптимальную медикаментозную терапию.
Литература/References
- Пальчик А.Б., Федорова Л.А., Понятишин А.Е. Неврология недоношенных детей. М.: МЕДпресс-информ, 2010. / Pal'chik A.B., Fedorova L.A., Poniatishin A.E. Nevrologiia nedonoshennykh detei. M.: MEDpress-inform, 2010. [in Russian]
- Сахарова Е.С., Кешишян Е.С. Принципы оказания помощи недоношенным детям в постнеонатальном периоде. Рос. вестн. перинатологии и педиатрии. 2014; 59 (1): 40–5. / Sakharova E.S., Keshishian E.S. Printsipy okazaniia pomoshchi nedonoshennym detiam v postneonatal'nom periode. Ros. vestn. perinatologii i pediatrii. 2014; 59 (1): 40–5. [in Russian]
- Stephens B.E., Vohr B.R. Neurodevelopmental Outcome of the Premature Infant. Pediatr Clin North Am. 2009; 56(3): 631-646 doi: 10.1016/j.pcl.2009.03.005
- Рогаткин С.О., Володин Н.Н., Дегтярева М.Г. и др. Современные подходы к церебропротекторной терапии недоношенных новорожденных в условиях отделения реанимации и интенсивной терапии. Журн. неврологии и психиатрии им. С.С.Корсакова. 2011; 111 (1): 27–32. / Rogatkin S.O., Volodin N.N., Degtiareva M.G. i dr. Sovremennye podkhody k tserebroprotektornoi terapii nedonoshennykh novorozhdennykh v usloviiakh otdeleniia reanimatsii i intensivnoi terapii. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova. 2011; 111 (1): 27–32. [in Russian]
- Заваденко Н.Н. Гиперактивность и дефицит внимания в детском возрасте. 2-е изд., перераб. и доп. М.: Юрайт, 2018. / Zavadenko N.N. Giperaktivnost' i defitsit vnimaniia v detskom vozraste. 2-e izd., pererab. i dop. M.: Iurait, 2018. [in Russian]
- Achenbach TM. Manual for the Child Behavior Checklist. Burlington, University of Vermont Department of Psychiatry, 1991.
- Корнилова Т.В., Григоренко Е.Л., Смирнов С.Д. Подростки группы риска. СПб.: Питер, 2005. / Kornilova T.V., Grigorenko E.L., Smirnov S.D. Podrostki gruppy riska. SPb.: Piter, 2005. [in Russian]
- МКБ-10 – Международная классификация болезней (10-й пересмотр). Классификация психических и поведенческих расстройств. Исследовательские диагностические критерии. СПб., 1994. / MKB-10 – Mezhdunarodnaia klassifikatsiia boleznei (10-i peresmotr). Klassifikatsiia psikhicheskikh i povedencheskikh rasstroistv. Issledovatel'skie diagnosticheskie kriterii. SPb., 1994. [in Russian]
- Diagnostic and Statistical Manual of Mental Disorders, 5th edition (DSM-V). American Psychiatric Association. Washington, 2013.
- Заваденко Н.Н., Немкова С.А. Нарушения развития и когнитивные дисфункции у детей с заболеваниями нервной системы. Научно-практическое руководство. М.: МК, 2016. / Zavadenko N.N., Nemkova S.A. Narusheniia razvitiia i kognitivnye disfunktsii u detei s zabolevaniiami nervnoi sistemy. Nauchno-prakticheskoe rukovodstvo. M.: MK, 2016. [in Russian]
- Заваденко Н.Н., Нестеровский Ю.Е., Хондкарян Г.Ш. и др. Первичные головные боли у детей и подростков. Учебно-методическое пособие. М.: РНИМУ им. Н.И.Пирогова, 2015. Zavadenko N.N., Nesterovskii Iu.E., Khondkarian G.Sh. i dr. Pervichnye golovnye boli u detei i podrostkov. Uchebno-metodicheskoe posobie. M.: RNIMU im. N.I.Pirogova, 2015. [in Russian]
- Намазова-Баранова Л.С. Научные исследования и инфраструктура платформы «Педиатрия». Педиатрическая фармакология. 2012; 9 (4): 15–24. / NamazovaBaranova L.S. Nauchnye issledovaniia i infrastruktura platformy «Pediatriia». Pediatricheskaia farmakologiia. 2012; 9 (4): 15–24. [in Russian]
- Гребенникова О.В., Заваденко А.Н., Рогаткин С.О. и др. Клинико-нейрофизиологическое обоснование и оценка эффективности лечения детей с перинатальным гипоксически-ишемическим поражением центральной нервной системы. Журн. неврологии и психиатрии им. С.С.Корсакова. 2014; 114 (4): 63–7. / Grebennikova O.V., Zavadenko A.N., Rogatkin S.O. i dr. Kliniko-neirofiziologicheskoe obosnovanie i otsenka effektivnosti lecheniia detei s perinatal'nym gipoksicheskiishemicheskim porazheniem tsentral'noi nervnoi sistemy. Zhurn. Nevrologii i psikhiatrii im. S.S.Korsakova. 2014; 114 (4): 63–7. [in Russian]
- Симашкова Н.В., Клюшник Т.П., Якупова Л.П. и др. Клинико-биологические аспекты расстройств аутистического спектра. М.: ГЭОТАР-Медиа, 2016. / Simashkova N.V., Kliushnik T.P., Iakupova L.P. i dr. Kliniko-biologicheskie aspekty rasstroistv autisticheskogo spektra. M.: GEOTAR-Media, 2016. [in Russian]
- Заваденко Н.Н., Суворинова Н.Ю., Вакула И.Н. и др. Фармакотерапия синдрома дефицита внимания с гиперактивностью у детей: результаты многоцентрового двойного слепого плацебо-контролируемого исследования гопантеновой кислоты. Журн. неврологии и психиатрии им. С.С.Корсакова. 2017; 117 (5): 39–45. DOI: 10.17116/jnevro20171175139-45 / Zavadenko N.N., Suvorinova N.Iu., Vakula I.N. i dr. Farmakoterapiia sindroma defitsita vnimaniia s giperaktivnost'iu u detei: rezul'taty mnogotsentrovogo dvoinogo slepogo platsebo-kontroliruemogo issledovaniia gopantenovoi kisloty. Zhurn. nevrologii i psikhiatrii im. S.S.Korsakova. 2017; 117 (5): 39–45. DOI: 10.17116/jnevro20171175139-45 [in Russian]
Сведения об авторах
Давыдова Лариса Александровна – ассистент каф. неврологии, нейрохирургии и медицинской генетики педиатрического фак-та ФГБОУ ВО «РНИМУ им. Н.И.Пирогова».
Заваденко Николай Николаевич – д-р мед. наук, проф., зав. каф. неврологии, нейрохирургии и медицинской генетики педиатрического фак-та ФГБОУ ВО «РНИМУ им. Н.И.Пирогова».
Комментарии
ПРАКТИКА ПЕДИАТРА

