Интерпретация биохимического анализа крови при патологии печени. Часть 2. Синдром холестаза
СтатьиОпубликовано в журнале:
Практика педиатра, сентябрь-октябрь, 2017
М. Г. Ипатова1,2 к.м.н., Ю. Г. Мухина1 д.м.н., проф., П. В. Шумилов1, д.м.н., проф.
1 ФГБОУ ВО РНИМУ им. Н. И. Пирогова Минздрава России, г. Москва
2 Детская городская клиническая больница № 13 им. Н. Ф. Филатова, Москва
Ключевые слова: печень, синдром холестаза, щелочная фосфатаза, гамма-глютамилтранспептидаза, лейцинаминопептидаза, 5-нуклеотидаза, желчные кислоты, билирубин, гепатопротективные препараты
Keywords: liver, cholestatic syndrome, alkaline phosphatase, gamma-glutamyltranspeptidase, leitinaminopeptidase, 5-nucleotidase, bile acids, bilirubin, hepatoprotective drugs
В статье изложены биохимические лабораторные показатели и их клиническое значение при заболеваниях печени, протекающих с синдромом холестаза. Подробно описаны механизмы действия гепатопротективных препаратов, применяемых при холестатическом синдроме.
Cиндром холестаза – нарушение синтеза, секреции и оттока желчи. В клинической практике холестаз подразделяют на внутрипеченочный и внепеченочный. Внутрипеченочный холестаз характеризуется уменьшением тока желчи и ее поступления в двенадцатиперстную кишку при отсутствии механического повреждения и обструкции внепеченочного билиарного тракта. Внутрипеченочный холестаз обусловлен либо нарушением механизмов образования и транспорта желчи на уровне гепатоцитов, либо повреждением внутрипеченочных протоков, либо сочетанием указанных факторов. Длительно сохраняющийся холестаз приводит к развитию билиарного фиброза или цирроза печени [1, 2].
Маркерами холестаза являются щелочная фосфатаза (ЩФ), гамма-глутамилтранспептидаза (ГГТ), лейцинаминопептидаза (ЛАП) и 5-нуклеотидаза. Эти ферменты локализованы в эндотелии желчных протоков и эпителии синусоидов, поэтому при холестазе под влиянием компонентов желчи они переходят в кровь.
Содержание билирубина в крови прогрессивно увеличивается обычно в течение первых 3 недель холестаза, преимущественно за счет конъюгированной фракции.
Наиболее достоверным маркером холестаза является повышение сывороточной концентрации желчных кислот, однако их определение не относится к рутинным диагностическим тестам.
Помимо вышеперечисленных показателей, при холестатическом синдроме повышается уровень липидов: холестерина, фосфолипидов, триглицеридов, липопротеидов. Однако в терминальной стадии поражения печени уровень холестерина может снижаться.
Повышение активности трансаминаз, как правило, не столь значительно, как повышение уровня маркеров холестаза. В то же время при острой обструкции магистральных протоков активность АСТ, АЛТ может быть более 10 норм.
Для пациентов с врожденными холестатическими заболеваниями важна ранняя диагностика, так как в ряде случаев для эффективного лечения достаточно заместительной терапии препаратами урсодезоксихолевой или холевой кислоты.
Щелочная фосфатаза
Референтные значения ЩФ: для новорожденных – 90–370 Ед/л; для детей до 1 года – 80–470 Ед/л, детей 1–10 лет – 65–360 Ед/л, 10–15 лет – до 440 Ед/л, старше 15 лет – до 130 Ед/л; для беременных в третьем триместре – до 250 Ед/л.
Щелочная фосфатаза (ЩФ) катализирует отщепление фосфорной кислоты от ее органических соединений. Название ЩФ получила в связи с тем, что для нее оптимальный рН – 8,6– 10,1. Фермент расположен на клеточной мембране и принимает участие в транспорте фосфора. Двухвалентные ионы, такие как Mg2+, Co2+, Mn2+, являются активаторами фермента, Zn2+ входит в структуру активного центра. Фосфаты, бораты, оксалаты подавляют активность всех форм фермента. Период полураспада фермента составляет приблизительно 7 дней. Щелочная фосфатаза содержится практически во всех органах, но максимальная ее активность выявляется в гепатобилиарной системе, костной ткани, кишечнике, плаценте, лактирующей молочной железе. Для диагностических целей чаще всего проводят определение активности костной и печеночной изоформ щелочной фосфатазы [3–5].
Костную щелочную фосфатазу продуцируют остеобласты – крупные одноядерные клетки, лежащие на поверхности костного матрикса в местах интенсивного формирования кости. Видимо, благодаря внеклеточному расположению фермента в процессе кальцификации можно проследить прямую связь между заболеванием кости и активностью фермента в сыворотке крови [6].
Активность печеночной формы фосфатазы наиболее часто повышается вследствие повреждения или деструкции гепатоцитов (печеночно-клеточный механизм) или нарушения транспорта желчи (холестатический механизм). Печеночно-клеточный механизм повышения активности щелочной фосфатазы играет ведущую роль при вирусных и аутоиммунных гепатитах, токсических и лекарственных повреждениях печени [6].
Патологические состояния, при которых повышается ЩФ, представлены в табл. 1.
Таблица 1. Причины повышения уровня щелочной фосфатазы
| Внепеченочное повышение ЩФ | Гепатобилиарные причины повышения ЩФ |
| Болезни крови: I, II стадии болезни Ходжкина, лимфогрануломатоз, другие заболевания крови | Обструкция желчных протоков (опухоль головки ПЖ, камень в общем желчном протоке, первично-склерозирующий холангит, стриктура желчных протоков, атрезия желчных протоков) |
| Заболевания кишечника: синдром мальабсорбции, воспалительные и инфекционные заболевания кишечника | Внутрипеченочный холестаз: лекарственный гепатит (некоторые антибиотики, гормональные контрацептивы и др.), первичный билиарный цирроз, отторжение печени после трансплантации |
| Патология костной системы: переломы, остеомиелит, рахит, болезнь Педжета, остеогенная саркома, метастазы в кости | Инфекционные и неинфекционные заболевания печени (острый и хронический вирусные гепатиты, некоторые наследственные заболевания обмена веществ и др.) |
| Застойная сердечная недостаточность | Аутоиммунные гепатиты |
Учитывая широкий спектр причин, вызывающих повышение ЩФ, данный фермент необходимо одномоментно смотреть с другими маркерами холестаза (5-нуклеотидазой, лейцинаминопептидазой или гамма-глютамилтранспептидазой). Уровни данных энзимов обычно повышаются параллельно с повышением уровня щелочной фосфатазы у пациентов с заболеваниями печени, но не повышены при патологии костей.
Следует отметить, что физиологическое повышение щелочной фосфатазы отмечается во время интенсивного роста (например, на первом году жизни, у подростков), у женщин в третьем триместре беременности (из-за притока плацентарной щелочной фосфатазы в кровь).
Низкий уровень ЩФ в сыворотке крови отмечается при гипотиреозе, пернициозной анемии, дефиците цинка, врожденной гипофосфатазии.
Гамма-глутамилтранспептидаза
Референтные значения γ-глутамилтранспептидазы: у детей до 1 месяца – до 163, до года – ниже 91, у женщин – 11–32, у мужчин – 18–50 МЕ.
Гамма-глутамилтранспептидаза (гаммаглутамилтрансфераза, ГГТ) катализирует перенос гамма-глутамилового остатка с гамма-глутамилового пептида на аминокислоту, другой пептид или иной субстрат. В организме человека фермент участвует в метаболизме глутатиона – пептида, состоящего из остатков глутаминовой кислоты, цистеина, глицина, который играет важную роль во многих обменных процессах [7].
Наиболее высокая активность ГГТ обнаружена в почках: в 7000 раз выше, чем в сыворотке крови. Содержание ГГТ в сыворотке крови здорового человека обычно незначительно и связано с ее экскрецией из клеток печени, где активность фермента в 200–500 раз выше. Кроме того, ГГТ содержится в клетках поджелудочной железы (в 600 раз выше, чем в сыворотке крови). Незначительная активность фермента регистрируется в кишечнике, головном мозге, сердце, селезенке, простате и скелетных мышцах. В связи с высоким содержанием ГГТ в тканях простаты, активность ГГТ у мужчин примерно на 50% выше, чем у женщин. В клетке ГГТ локализована в мембране, лизосомах и цитоплазме, причем мембранная локализация фермента характерна для клеток с высокой секреторной, экскреторной или (ре-)абсорбционной способностью.
Несмотря на то, что активность фермента наиболее высока в почках, источник сывороточной активности ГГТ – преимущественно гепатобилиарная система. Данный фермент более чувствителен к нарушениям в клетках печени, чем щелочная фосфатаза.
Как правило, при острых гепатитах активность ГГТ повышается раньше, чем активность АСТ и АЛТ. На пике заболевания активность ГГТ ниже (повышена в 2–5 раз), чем активность аминотрансфераз, и нормализуется значительно медленнее. Это позволяет использовать ГГТ для контроля за выздоровлением больного. Наиболее высокую активность ГГТ (в 5–30 раз выше референтного интервала) наблюдают при внутри- и внепеченочном холестазе. Несколько меньшие значения активности фермента регистрируют при первичных опухолях печени. При злокачественных опухолях другой локализации постепенное увеличение активности ГГТ указывает на наличие метастазов в печени. Активность ГГТ может быть использована в качестве маркера рака поджелудочной и предстательной железы, так как отражает ремиссию и рецидивы заболевания [6].
В связи с тем, что ГГT, помимо клеточной мембраны, содержится в микросомах гепатоцитов, лекарственные препараты из группы индукторов микросомального окисления способны стимулировать ее активность. К индукторам микросомальных ферментов печени относятся снотворные средства (барбитураты, хлоралгидрат), транквилизаторы (диазепам, хлордиазепоксид, мепробамат), нейролептики (хлорпромазин, трифлуоперазин), противосудорожные (фенитоин), противовоспалительные (диклофенак, парацетомол), некоторые антибиотики, гормональные препараты. Поэтому определение активности ГГТ используют для установления гепатотоксичности – она повышается в 90% случаев [6].
В большинстве случаев у таких больных в крови одновременно повышается и активность трансаминаз. Особенно чувствительна активность ГГТ к влиянию на печень длительного потребления алкоголя. У лиц, злоупотребляющих алкоголем, активность ГГТ в сыворотке крови коррелирует с количеством принимаемого алкоголя. Тест особенно ценен для контроля лечения алкоголизма. Прекращение приема алкоголя снижает активность фермента приблизительно на 50% в течение 10 дней.
Уровень ГГТ может увеличиваться в 5–15 раз и при острых и хронических панкреатитах, а также в случаях злокачественных заболеваний поджелудочной железы. Наиболее значимые патологические состояния, вызывающие повышение ее активности, приведены ниже:
- обтурация внутрипеченочных и внепеченочных желчных протоков;
- заболевания печени (острые и хронические гепатиты, лекарственные поражения печени, цирроз печени, опухоли и метастазы в печень);
- панкреатиты и опухоли поджелудочной железы;
- интоксикация этанолом (даже при умеренном употреблении алкоголя).
Лейцинаминопептидаза
Референтные значения лейцинаминопептидазы в норме – 15–40 МЕ/л.
Лейцинаминопептидаза (ЛАП) – это протеолитический фермент, гидролизирующий тканевые аминокислоты от N-терминальных белков и полипептидов. Этот фермент обнаружен во всех тканях человека. Самые высокие концентрации фермента выявляются в печени (в основном в желчном эпителии), почках, тонкой кишке.
Сывороточную активность ЛАП в клинической практике определяют в основном для подтверждения синдрома холестаза. ЛАП имеет примерно такое же клиническое значение, как и щелочная фосфатаза. Однако активность ЛАП при заболеваниях костной ткани практически не меняется. Поэтому определение ЛАП используется для дифференциальной диагностики заболеваний гепатобилиарной системы и костной ткани, когда повышена активность щелочной фосфатазы. ЛАП повышается при механической желтухе, при метастазах в печень, даже в отсутствии желтухи, тогда как при других заболеваниях печени, например, при гепатите и циррозе, ее активность повышается в значительно меньшей степени.
Активность ЛАП также может повышаться при острых панкреатитах и холециститах, у больных саркоидозом, системной красной волчанкой, инфекционным мононуклеозом, при опухолях различной локализации. Активность ЛАП возрастает на поздних стадиях беременности, что связано с появлением плацентарной формы фермента в сыворотке крови [6].
5-нуклеотидаза (5-НТ)
Референтные значения 5-нуклеотидазы в норме – 2–17 МЕ/л.
5-нуклеотидаза (5-НТ) – фермент, катализирующий гидролиз нуклеотид-5-фосфатов. Фермент распространен во многих тканях организма (печень, мозг, мышцы, почки, легкие, щитовидная железа, аорта). В печени фермент присутствует в желчных канальцах, синусах и клетках Купфера. Повышение активности 5-нуклеотидазы происходит параллельно активности щелочной фосфатазы при холестазах любой локализации, но данный фермент более чувствителен к первичному и вторичному билиарному циррозу, а также к хроническому активному гепатиту [6].
Главное отличие 5-нуклеотидазы от щелочной фосфатазы – отсутствие активности при патологии костной системы.
Желчные кислоты
Референтные значения желчных кислот в норме – 2,5–6,8 мкмоль/л
Желчные кислоты (ЖК) являются надежным маркером холестаза любой этиологии (гепатиты вирусного и токсического генеза, билиарный цирроз, первичный склерозирующий холангит, длительная подпеченочная механическая желтуха, поражение печени при алкоголизме, гепатоцеллюлярная карцинома, острый холецистит, муковисцидоз и др.). Прием некоторых групп лекарственных препаратов может влиять на концентрацию желчных кислот в крови.
Так, повышают результат теста циклоспорин, изониазид, метотрексат, рифампицин, фузидиновая кислота понижает холестирамин. При болезнях печени нарушается удаление желчных кислот из крови воротной вены, что обусловлено как поражением паренхимы, так и портокавальными шунтами. Кроме того, желчные кислоты поступают обратно в кровь из поврежденных гепатоцитов или из желчных путей при их обструкции.
С накоплением в тканях токсичных желчных кислот в настоящее время связывают развитие кожного зуда при синдроме холестаза. Выраженность его может быть разной: от эпизодического, не замечаемого пациентом, до тяжелого, инвалидизирующего (например, при первичном билиарном циррозе).
На генетические дефекты синтеза ЖК приходится приблизительно 1–2% холестатических заболеваний (например, прогрессирующий семейный внутрипеченочный холестаз или болезнь Байлера, дефект амидирования желчных кислот, врожденное нарушение синтеза первичных желчных кислот др.) [8].
Прогрессирующий семейный внутрипеченочный холестаз (в англоязычной литературе – Progressive Familial Intrahepatic Cholestasis – PFIC, ПСВХ) представляет собой группу аутосомно-рецессивных заболеваний, которые манифестируют у новорожденных либо в раннем детском возрасте и приводят к формированию цирроза печени в течение, как правило, первого десятилетия жизни (табл. 2).
Таблица 2. Основные характеристики прогрессирующего семейного внутрипеченочного холестаза и врожденного нарушения синтеза желчных кислот (А.В. Дегтярева, 2016)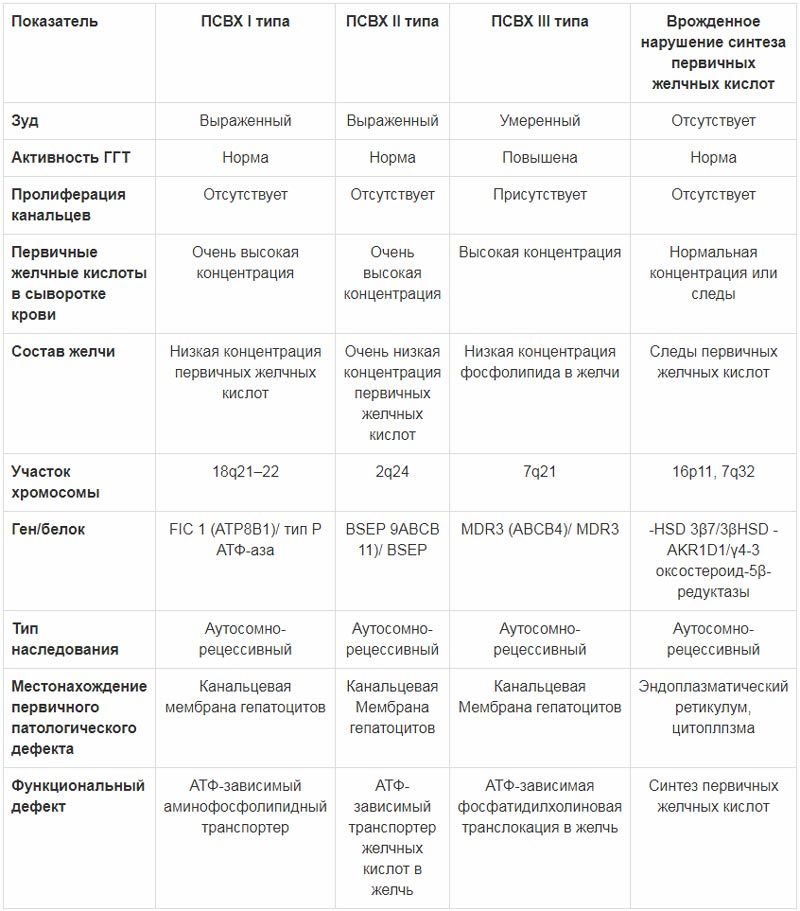
В табл. 3 приведены биохимические показатели при разных формах холестаза [5].
Таблица 3. Лабораторные показатели разных форм холестаза.
| Форма холестаза | Показатели лабораторных тестов |
| Холестаз без желтухи | ЩФ ↑, ЛАП ↑, ГГТ ↑ |
| Холестаз без желтухи, но с повреждением гепатоцитов | ЩФ ↑, ЛАП ↑, ГГТ ↑, АЛТ ↑, АСТ ↑, ГлДГ ↑ |
| Холестаз с желтухой | ЩФ ↑, ГГТ ↑, билирубин ↑, ХС↑ |
| Холестаз с желтухой и повреждением гепатоцитов | ЩФ ↑, ГГТП ↑, билирубин ↑, ХС↑ АЛТ ↑, АСТ ↑, ГлДГ ↑ |
Примечание: ЩФ – щелочная фосфатаза, ЛАП – лейтиаминопептидаза, ГГТ – гамма-глютмилтранспептидаза, АЛТ – аланинаминотрансфераза, АСТ – аспартатаминотрансфераза, ГлДГ – глутаматдегидрогеназа.
При некоторых холестатических заболеваниях печени, обусловленных дефектом синтеза желчных кислот, уровень ГГТ в сыворотке крови может быть низким или в пределах референтных значений (например, врожденное нарушение синтеза первичных желчных кислот).
К дополнительным маркерам холестаза относятся билирубин, холестерин, фосфолипиды и β-липопротеиды. Однако эти показатели могут рассматриваться как маркеры холестаза только при их одновременном повышении с другими биохимическими показателями (ЩФ, ГГТ, 5-НТ, ЛАП).
При выраженном холестазе уровень холестерина может повышаться до 2–4 норм и выше. В свою очередь изолированное повышение холестерина имеет другие причины и не свидетельствует о наличии холестаза у пациента. Учитывая тот факт, что холестерин синтезируется в печени, в случае тяжелой печеночноклеточной недостаточности даже выраженный холестаз может не сопровождаться повышением холестерина (чаще отмечается его снижение в рамках гепатодепрессивного синдрома).
Билирубин в сыворотке крови
Референтные значения концентрации общего билирубина в сыворотке крови у новорожденных детей на первые сутки жизни – до 68 мкмоль/л, у взрослых – 3,4–20,5 мкмоль/л.
Исследование уровня общего билирубина и его фракций проводят для дифференциальной диагностики желтух. В зависимости от того, какой тип билирубина присутствует в сыворотке крови – неконъюгированный (непрямой) или конъюгированный (прямой), гипербилирубинемию классифицируют как неконъюгированную и конъюгированную, соответственно.
Гипербилирубинемия характерна для многих наследственных заболеваний обмена веществ (дефицит α1-антитрипсина, галактоземия, тирозинемия, болезнь Байлера, пероксисомные заболевания, болезнь Ниманна–Пика и др.).
Прямой билирубин в сыворотке крови
Референтные значения содержания прямого билирубина в сыворотке крови – 0–0,2 мг/дл или 0–3,4 мкмоль/л.
При паренхиматозной желтухе наступает деструкция печеночных клеток, нарушается экскреция прямого билирубина в желчные капилляры, и он попадает непосредственно в кровь, где содержание его значительно увеличивается. Кроме того, снижается способность печеночных клеток синтезировать глюкурониды билирубина, вследствие чего количество непрямого билирубина в крови также увеличивается [5].
При механической желтухе нарушено выделение желчи, что приводит к резкому увеличению содержания прямого билирубина в крови. Несколько повышается в крови и концентрация непрямого билирубина. При гемолитической желтухе содержание прямого билирубина в крови не изменяется.
Преимущественно прямая гипербилирубинемия.
- Нарушение экскреции билирубина в желчь.
А. Наследственные нарушения.- Синдром Дабина–Джонсона.
- Синдром Ротора.
- Доброкачественный рецидивирующий внутрипеченочный холестаз.
- Поражение паренхимы печени (например, при вирусном или лекарственном гепатите, циррозе печени).
- Прием некоторых препаратов (пероральные контрацептивы, андрогены, хлорпромазин).
- Алкогольное поражение печени.
- Сепсис.
- Послеоперационный период.
- Парентеральное питание.
- Холестаз беременных.
- Патология желчных протоков.
- Пороки развития желчных путей (стриктуры, атрезия, кисты желчных протоков).
- Билиарный цирроз печени (первичный или вторичный).
- Первичный склерозирующий холангит.
- Болезнь Кароли (врожденное расширение желчных протоков).
- Холедохолитиаз.
- Злокачественные новообразования (холангиокарцинома, рак фатерова соска).
- Гельминтозы (печеночные трематодозы, аскаридоз).
- Злокачественные новообразования (рак поджелудочной железы, лимфомы, метастазы в лимфатические узлы ворот печени).
- Воспаление (панкреатит).
Непрямой билирубин в сыворотке крови
Референтные значения концентрации непрямого билирубина в сыворотке крови – менее 3,4–17,1 мкмоль/л.
Исследование непрямого билирубина (НБ) играет важнейшую роль в диагностике гемолитических анемий. Повышение концентрации НБ при гемолитической анемии обусловлено интенсивным его образованием вследствие гемолиза эритроцитов, и печень оказывается неспособной к образованию столь большого количества глюкуронидов билирубина. Содержание непрямого билирубина повышается при желтухе новорожденных, синдромах Жильбера, Криглера–Найяра. При перечисленных синдромах нарушена конъюгация непрямого билирубина с глюкуроновой кислотой.
Преимущественно непрямая гипербилирубинемия.
- Повышенное образование билирубина.
- Гемолиз.
- Неэффективный эритропоэз.
- Талассемия.
- Сниженный захват билирубина в печени.
- Длительное голодание.
- Сепсис.
- Конкурентная связь белков с лекарствами.
- Нарушение коньюгации билирубина.
А. Наследственная недостаточность глюкуронилтрансферазы.- Синдром Жильбера.
- Синдром Криглера–Найяра I типа.
- Синдром Криглера–Найяра II типа.
В. Приобретенная недостаточность глюкуронилтрансферазы.- Прием некоторых препаратов (например, хлорамфеникола).
- Желтуха, связанная с грудным вскармливанием.
- Гипотиреоз.
- Поражение паренхимы печени (гепатиты, цирроз).
У пациентов с холестазом и гепатобилиарными заболеваниями глюкораниды билирубина способны прочно связываться с альбумином в сыворотке крови. Таким образом, период полураспада этой фракции билирубина вместо 4-часового распада становится равен полураспаду альбумина (14–20 дней)! Это не связано с состоянием печени.
Гепатопротекторные препараты, применяемые при синдроме холестаза, представлены в табл. 4 [10].
Таблица 4. Эффективность гепатопротекторов при синдроме холестаза (по С. В. Морозову с соавт., 2011 и Н. Б. Губергриц, 2012)
| Препарат | Синдром цитолиза |
| Липоевая кислота | – |
| ЭФЛ | – |
| Препараты животного происхождения | – |
| Силимарин | – |
| L-орнитин L-аспартат | – |
| Адеметионин | + |
| УДХК (Урсодезоксихолевая кислота) | + |
Примечание: (+) – положительный терапевтический эффект; (-) – эффект отсутствует.
Механизмы действия гепатопротекторных препаратов при синдроме холестаза
Адеметионин эффективен при внутридольковом варианте холестаза (нарушение синтеза и тока желчи). Антихолестатический эффект обусловлен повышением подвижности и поляризации мембран гепатоцитов вследствие стимуляции синтеза в них фосфатидилхолина. Это улучшает функцию ассоциированных с мембранами гепатоцитов транспортных систем желчных кислот (ЖК) и способствует пассажу ЖК в желчевыводящую систему. Стимулирует детоксикацию ЖК – повышает содержание в гепатоцитах конъюгированных и сульфатированных ЖК. Конъюгация с таурином повышает растворимость ЖК и выведение их из гепатоцита.
Сульфатирование обеспечивает возможность элиминации ЖК почками, облегчает их прохождение через мембрану гепатоцита и выведение с желчью. Кроме того, сульфатированные ЖК защищают мембраны клеток печени от токсического действия несульфатированных ЖК (в высоких концентрациях присутствуют в гепатоцитах при внутрипеченочном холестазе).
У пациентов с диффузными заболеваниями печени (цирроз, гепатит) с синдромом внутрипеченочного холестаза адеметионин понижает выраженность кожного зуда, улучшает биохимические показатели (уровень прямого билирубина, активность ЩФ, аминотрансфераз и др). Разрешен при внутрипеченочном холестазе беременных в III триместре [2; 11; 12].
Побочные действия: гастралгия; диспепсия; изжога; бессонница, аллергические реакции.
Противопоказания: повышенная чувствительность к компонентам препарата; генетические нарушения, влияющие на метиониновый цикл и/или вызывающие гомоцистинурию и/или гипергомоцистеинемию (дефицит цистатионин бета-синтазы, нарушение метаболизма витамина В12); 1-й и 2-й триместры беременности; период лактации (грудного вскармливания); возраст до 18 лет из-за отсутствия исследований по эффективности и безопасности.
В случае клинической необходимости назначения адеметионина в детской практике вопрос решается через консилиум или при разрешении локального этического комитета при информированном согласии родителей. Наши клинические наблюдения за детьми показали положительный эффект от применения адеметионина в виде снижения ЩФ, ГГТ, нормализации АЛТ и АСТ. Ни у одного из наблюдаемых нами пациентов не было отмечено каких-либо побочных эффектов. Детям до 10 кг назначается 50–100 мг/сут, от 10 до 20 кг 100– 200 мг/сут, выше 20 кг – 200–400 мг/сут [13].
Урсодезоксихолевая кислота (УДХК) – нетоксичная, третичная, гидрофильная желчная кислота, которая стимулирует билиарную секрецию ЖК и других органических анионов (например, глюкоронидов билирубина, конъюгатов глутатиона) и предотвращает индуцированный гидрофобными ЖК холестаз.
УДХК стимулирует экспрессию транспортных белков, необходимых для билиарной секреции в гепатоците, а также продвижение и включение транспортных молекул в каналикулярную мембрану. На фоне приема препарата уменьшается энтерогепатическая циркуляция гидрофобных желчных кислот, предупреждается их токсический эффект на мембраны гепатоцитов и эпителий желчных протоков [2; 14; 15].
Побочные действия: неоформленный стул; аллергические реакции; при лечении первичного билиарного цирроза очень редко – острые боли в правой верхней части живота. При лечении развитых стадий первичного билиарного цирроза очень редко – декомпенсация цирроза печени, которая исчезает после отмены препарата.
Противопоказания: повышенная чувствительность к компонентам препарата; рентгеноположительные (с высоким содержанием кальция) желчные камни; нефункционирующий желчный пузырь; острые воспалительные заболевания желчного пузыря, желчных протоков и кишечника; цирроз печени в стадии декомпенсации; выраженные нарушения функции почек, печени, поджелудочной железы.
Важно отметить, что согласно рекомендациям EASL и РГА УДХК является препаратом выбора при практически любых заболеваниях, протекающих с синдромом холестаза (табл. 5) [2].
Таблица 5. Рекомендации Российской гастроэнтерологической ассоциации по применению УДХК при холестазах (по В. Т. Ивашкину с соавт., 2015)
| Патологическое состояние | Рекомендации |
| Первичный билиарный цирроз (ПБЦ) | УДХК 13–15 мг/кг При «субоптимальном ответе» на прецирротической стадии – УДХК + Будесонид 6–9 мг/сут |
| Первичный склерозирующий холангит (ПСХ) | УДХК (15–20 мг/кг) улучшает печеночные пробы и суррогатные прогностические маркеры, но не об-ладает доказанным влиянием на выживаемость, УДХК может быть рекомендована в группах высокого риска по развитию колоректального рака |
| Перекрестные синдромы (ПБЦ-АИГ, ПСХ-АИГ) | Комбинированная терапия: УДХК и глюкокортикостероиды или другие иммуносупрессанты |
| Муковисцидоз | УДХК (20–30 мг/кг/день) улучшает печеночные пробы и гистологическую картину |
| Другие генетические холестатические заболевания печени | В ряде случаев возможно применение УДХК |
| Лекарственный холестаз | Применение УДХК, адеметионина и кортикостероидов для терапии может быть успешно |
| Холестаз во время беременности (в том числе ВХБ) | При холестатических заболеваниях разрешается применение УДХК во втором и третьем триместрах беременности |
Для ускорения нормализации лабораторных показателей и уменьшения клинических проявлений холестаза целесообразно комбинированное лечение адеметионином (предпочтительно в парентеральной форме) с УДХК.
Все больные с холестазом должны принимать препараты кальция и витамин D перорально в качестве составной части программы по предупреждению остеопороза. В случаях выраженного холестаза при наличии стеатореи или доказанном низком уровне жирорастворимых витаминов следует назначить витамины А, Е и К per os [2].
Список литературы
- Подымова С. Д. Внутрипеченочный холестаз: патогенез и лечение с современных позиций // Consillium Medicum, приложение № 2 (гастроэнтерология). 2004. С. 3–6.
- Ивашкин В. Т., Широкова Е. Н., Маевская М. В и др. Клинические рекомендации Российской гастроэнтерологической ассоциации и Российского общества по изучению печени по диагностике и лечению холестаза // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. 2015. № 2. – www.gastro-j.ru
- Клиническая оценка результатов лабораторных исследований / Г. И. Назаренко., А. А. Кишкун. М.: Медицина, 2000. 544 с.
- Клиническая лабораторная диагностика: Учебное пособие / А. А. Кишкун. М.: ГЭОТАР-Медиа, 2013. 976 с.
- Клинико-лабораторная диагностика заболеваний печени / В. С. Камышников. М.: МЕДпресс-информ, 2013. 96 с.: ил.
- Руководство по лабораторным методам диагностики / А. А. Кишкун. 2-е изд., перераб. и доп. М.: ГЭОТАР-Медиа, 2013. 756 с.: ил.
- Биологическая химия: Учебник / Т. Т. Березов, Б. Ф. Коровкин. 3-е изд., перераб. и доп. М.: Медицина, 1998. 704 с.
- Интерпретация биохимического анализа крови при патологии печени: Пособие для врачей / М. Г. Ипатова, П. В. Шумилов, Ю. Г. Мухина. М.: ПримаПринт, 2017. 136 с.
- Клиническая оценка результатов лабораторных исследований / Г. И. Назаренко, А. А. Кишкун. М.: Медицина, 2000. 544 с.
- Губергриц Н. Б., Лукашевич Г. М., Фоменко П. Г. Гепатопротекторы: от теории к практике. М.: 4ТЕ Арт, 2012. 52 с.
- Bray G. P. et al. S-adenosylmethionine protects against acetaminophen hepatotoxicity in two mouse models // Hepatology. 1992. Vol. 15. P. 297–301.
- Intracellular glutathione in human hepatocytes incubated with S-adenosyl-Lmethionine and GSH-depleting drugs / X. Ponsoda, R. Jover, M. J. Gomez-Lechon [et al.] // Toxicology. 1990. Vol. 70. P. 293–302.
- Ипатова М. Г., Куцев С. И., Шумилов П. В. и др. Краткие рекомендации по ведению больных с синдромом Швахмана–Даймонда // Педиатрия. Журнал имени Г. Н. Сперанского. 2016. № 95 (6). С. 181–186.
- Кучерявый Ю. А., Морозов С. В.. Гепатопротекторы: рациональные аспекты применения: Учебное пособие для врачей. М.: Форте Принт, 2012. 36 с.
- Paumgartner G., Beuers U. Ursodeoxycholic acid in cholestatic liver disease: mechanisms of action and therapeutic use revisited [review] // Hepatology. 2002. 36 (3). Р. 525–531.

