Профилактика стрессового эрозивно–язвенного поражения гастродуоденальной зоны у пациентов в критических состояниях
Статьи| Предупреждение! Препарат рецептурного отпуска! Использовать только после назначения врача! |
Д.м.н. М.А. Евсеев
ММА имени И.М. Сеченова
Возникновение острого эрозивно–язвенного поражения слизистой гастродуоденальной зоны у пациентов в критических состояниях, в том числе и в послеоперационном периоде, является, с одной стороны, крайне неблагоприятным, но закономерным следствием имеющихся мультисистемных нарушений и, с другой стороны, фактором, принципиально ухудшающим прогноз жизни пациента. По данным M. Fennerty (2002), B. Raynard (1999), острые эрозии и язвы в гастродуоденальной зоне выявляют уже в первые часы пребывания пациентов в отделении интенсивной терапии в 75% случаев. По данным В.А. Кубышкина и К.В. Шишина (2005), в послеоперационном периоде острые изъязвления гастродуоденальной слизистой, имея клинические проявления не более чем у 1% больных, на вскрытии обнаруживаются в 24% наблюдений, а при невыборочной эзофагогастродуоденоскопии – у 50–100% оперированных. 75% острых язв осложняется кровотечением, при этом на эзофагогастроскопии признаки продолжающегося кровотечения отмечаются у 20–25% больных. Острые изъязвления слизистой оболочки желудка и двенадцатиперстной кишки развиваются в течение ближайших 3–5 суток под воздействием провоцирующих факторов (операция, шок, сепсис, обширные ожоги и т.д.). Общая летальность у оперированных больных при развитии острого эрозивно–яз венного повреждения желудка, осложненного кровотечением, достигает 80%. Те же авторы главную причину актуальности обсуждаемой проблемы видят в практически полном отсутствии клинических симптомов эрозивно–язвенного поражения и проявлении последнего лишь своими осложнениями, в подавляющем большинстве случаев – гастродуоденальным кровотечением. При этом язвенные кровотечения даже малой интенсивности резко ухудшают общее состояние больных, что проявляется прежде всего расстройствами центральной гемодинамики. Значительно позднее появляется местная симптоматика в виде рвоты кровью или мелены, что наблюдается только у 36–37% больных.
А.А. Курыгин, О.Н. Скрябин, Ю.М. Стойко (2004) сообщают, что с помощью систематической фиброгастродуоденоскопии острые изъязвления были обнаружены у 64% оперированных больных, имевших повышенный риск язвообразования. Еще у 6% пациентов это осложнение либо явилось неожиданной находкой на вскрытии, либо было выявлено по клиническим признакам. Желудочно–кишечное кровотечение служило основным проявлением острых язв в послеоперационном периоде у 60% больных, из них у 33% оно было массивным, и при этом лишь 13% пациентов предъявляли жалобы на усиление боли в подложечной области, тошноту, резкую слабость, головокружение. В четырех случаях отмечено обморочное состояние. Больше половины всех острых язв (56%) образуется в первые трое суток и тем чаще, чем тяжелее предшествовавшее хирургическое вмешательство и сопутствующие заболевания. Острое изъязвление слизистой желудка в более поздние сроки связано обычно с осложнениями операции в виде сердечно–сосудистой, почечной и дыхательной недостаточности, а также с гнойными процессами.
Впервые возникновение острого эрозивно–язвенного поражения в послеоперационном периоде описал Th. Billroth в 1867 году, предположив существование причинно–следственной связи между операционной травмой и повреждением слизистой гастродуоденальной зоны. В 1936 году G. Selye предложил термин «стресс–язва» для обозначения связи между психосоматическим заболеванием и гастродуоденальной язвой. В настоящее время рядом авторов (Б.Р. Гель фанд, А.Н. Мартынов, В.А. Гурьянов и др., 2004) предложен термин «синдром острого повреждения желудка», подразумевающий повреждение слизистой оболочки желудка и двенадцатиперстной кишки, возникающее при нарушении механизмов его защиты у больных, находящихся в критических состояниях, и включающее в себя отек и нарушение целостности слизистой оболочки, а также нарушение моторно–эвакуаторной функции желудка.
Следует иметь в виду, что морфология и патогенез острого эрозивно–язвенного повреждения желудка и двенадцатиперстной кишки во многом отличаются от хронических гастродуоденальных эрозий и язв (Л.И. Аруин, В.А. Исаков, 1998) (рис. 1). Эрозиями называют дефекты слизистой оболочки, не проникающие за пределы мышечной пластинки слизистой. Наиболее часто эрозии, возникающие под воздействием стрессорных факторов, локализуются в фундальном отделе желудка. Острые эрозии могут быть поверхностными и глубокими. Поверхностные эрозии характеризуются некрозом и отторжением эпителия, локализуются на вершинах желудочных валиков и обычно бывают множественными. Глубокие эрозии разрушают собственную пластинку слизистой оболочки, не захватывая мышечной пластинки. Микроскопическая картина острых эрозий не характерна для повреждения слизистой кислотно–пептическим фактором желудочного сока, а является следствием нарушений трофики. Установлено, что развитию эрозий предшествуют значительные нарушения микроциркуляции, что дает основание большинству морфологов рассматривать острые эрозии, как ишемический инфаркт слизистой оболочки.
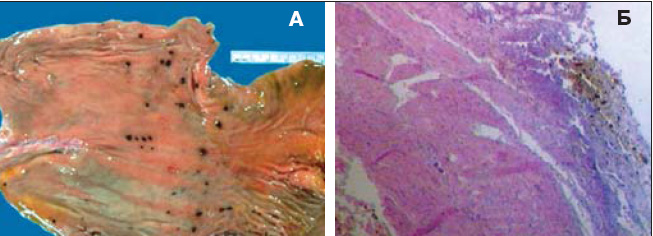
Рис. 1. А) Макропрепарат: множественные острые язвы желудка с состоявшимся кровотечением; Б) Микропрепарат острой язвы желудка, осложненной кровотечением: некротические массы дна язвы, неизмененная мышечная оболочка, солянокислый гематин
Острыми язвами называют дефекты (некроз) слизисто–подслизистого слоя, распространяющиеся вглубь стенки органа на мышечную оболочку и связанные с влиянием выраженного стрессорного фактора. Вы деление «послеоперационных» острых язв, «язв Кушинга», «язв Курлинга» имеет исключительно исторический интерес, поскольку морфологических различий эти язвы не имеют, а их лечение и профилактика универсальны. Острые язвы обычно бывают множественными, локализуются преимущественно по малой кривизне желудка, диаметр острых язв обычно не превышает 1 см. Микроскопически в непосредственной близости к язвенному дефекту выявляются участки грануляционной ткани в глубине желудочной или дуоденальной стенки, полнокровие, стазы, отек, тромбозы, кровоизлияния, что свидетельствует о сосудистом или, скорее, ишемическом генезе острых изъязвлений.
В настоящее время большинством авторов поддерживается концепция ишемического повреждения при возникновении стрессовых изъязвлений в гастродуоденальной зоне, утверждающая, что основная причина возникновения стресс–язв – неадекватное кровоснабжение стенки желудка и двенадцатиперстной кишки. Повышение кислотности желудочного сока становится важным только тогда, когда защитный барьер повреждается раньше, чем возникает локальная ишемия. А.Л. Костюченко и соавт. (2000), Н.А. Майстренко и соавт. (1998) указывают, что результатом стессорных воздействий является возникновение стойкого спазма сосудов чревной зоны с нарушением как артериальной перфузии, так и венозного оттока. При этом последнее приводит к застою крови в слизисто–подслизистом слое желудка и двенадцатиперстной кишки, повышению капиллярного давления, внутриорганной потере плазмы, локальной гемоконцентрации с последующим возникновением микротромбозов. Синхронно происходит раскрытие претерминальных артерио–венозных шунтов, что еще более усугубляет ишемию слизистой оболочки.
Б.Р. Гельфанд и соавт. (2004) полагают, что наиболее выраженные нарушения микроциркуляции у больных в критических состояниях возникают именно в проксимальных отделах пищеварительной трубки вследствие наибольшего содержания в их артериях α–адренорецепторов. В этой связи основными причинами возникновения гастродуоденальных стресс–язв являются локальная ишемия, активация свободно–радикального окисления при недостаточности систем антиоксидантной защиты, снижение содержания простагландина Е1, которые реализуются возникновением очагов типичных ишемических некрозов. Восстановление регионарного кровообращения после длительной гипоперфузии приводит к неокклюзионному нарушению спланхнического кровотока, что, приводя к реперфузионному синдрому, еще больше усугубляет повреждение слизистой гастродуоденальной зоны.
С другой стороны, ряд авторов придерживаются несколько иной точки зрения на патогенез стрессовых эрозий и язв гастродуоденальной зоны. Так, В.А. Кубы кин и К.В. Шишин (2005) полагают, что основным патогенетическим механизмом образования эрозивно–язвенного поражения является усиление факторов внутрижелудочной агрессии по отношению к факторам защиты. Комплексная оценка кислотообразующей функции желудка с помощью нескольких методов (титрования, внутрижелудочной и прицельной pH–метрии) показала, что в первые 10 дней после операции происходит максимальная стимуляция кислотообразующей функции желудка, при этом ее «пик» приходится на 3–5 сутки, то есть на период наиболее вероятного язвообразования. При этом наибольшее повышение протеолитической активности регистрируется в области дна – места, наиболее часто подверженного эрозивно–язвенному процессу. Исследование ночной секреции, являющейся частным случаем базальной секреции и отражающей, главным образом, вагусную фазу, позволило установить максимальное повышение кислотности желудочного сока в первые 4 ч ночи. Интересен факт, что повышение продукции свободной соляной кислоты наблюдается даже в тех случаях, когда накануне операции регистрируется ахлоргидрия. Авторы утверждают, что указанная реакция пищеварительной системы на хирургический стресс лежит в основе образования ранних истинных стрессовых язв, на долю которых приходится примерно 80% всех изъязвлений слизистой оболочки верхних отделов ЖКТ, образующихся в послеоперационном периоде. В остальных 20% случаев язвы возникают в фазе дистрофии слизистой оболочки в более отдаленные сроки после операции при осложненном течении послеоперационного периода в виде сердечно–сосудистой, почечной и дыхательной недостаточности, а также гнойных и септических осложнений, приводящих к развитию полиорганной недостаточности, одним из проявлений которой как раз и являются язвы. Возникновение острых изъязвлений слизистой оболочки желудка на таком фоне уже не зависит от кислотно–пептической агрессии.
Вполне логично было бы усомниться в самой возможности желудочной гиперсекреции в условиях стрессовой активации симпато–адреналовой системы при угнетении вагальных влияний. Но, как часто случается, механизмы патогенеза оказываются для нас вначале отнюдь не так очевидны, а очевидность впоследствии возрастает прямо пропорционально нашей информированности о предмете изучения. Так, в контексте настоящего сообщения следует отметить, что косвенным морфологическим подтверждением правомочности точки зрения об определяющей роли кислотно–пептического фактора является факт наличия в дне острых язв (далеко не всегда) участков фибриноидного некроза, что свидетельствует об участии в ульцерогенезе острых язв кислотно–пептического фактора. Еще в 1957 году N. Nechels и M. Kirsten в эксперименте показали, что кислотопродукция находится в прямой связи с уровнем гиперкапнии и выраженностью метаболического ацидоза, то есть является компенсаторным в отношении нарушений кислотно–щелочного равновесия механизмом.
Следует заметить, что концепции приоритета ишемического или кислотно–пептического фактора в патогенезе стресс–язв не являются взаимоисключающими (рис. 2). Вполне логичным представляется положение, согласно которому ишемическое повреждение слизистой гастродуоденальной зоны является предрасполагающим фактором, а соляная кислота и пепсин – фактором производящим. Как указывают А.Л. Костюченко и соавт. (2000), в условиях ишемии слизистой оболочки естественная нейтрализация соляной кислоты становится недостаточной, и даже при обычном уровне кислотной продукции развивается ацидоз слизистой оболочки, которая легко подвергается переваривающему действию пепсина. Эти изменения усугубляются под влиянием солей желчных кислот (дуоденогастральный рефлюкс при нарушениях моторики желудка), к которым ишемизированная слизистая особенно чувствительна в фундальном отделе желудка. К ишемии присоединяется активация внутрипариетального и внутрипросветного протеолиза, что ограничивает возможность формирования полноценных тромбов в аррозированных сосудах дна язвы.
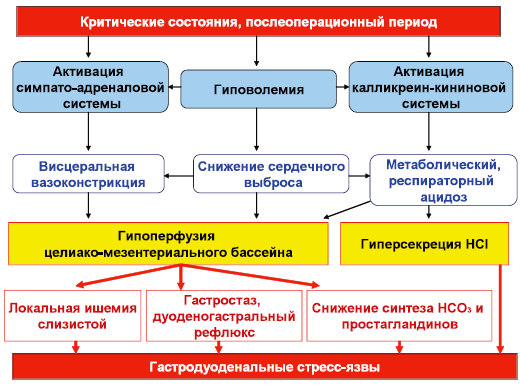
Рис. 2. Патогенез гастродуоденальных стресс–язв
Таким образом, очевидным становится целый ряд обстоятельств. Во–первых, учитывая высокую частоту эрозивно–язвенного поражения гастродуоденальной зоны у больных в критическом состоянии, фатальные последствия кровотечения из стресс–язв и практически полное отсутствие клинических симптомов острых язв, единственным методом решения проблемы является профилактика эрозивно–язвенного поражения. Каждому хирургу и реаниматологу известен далеко не один печальный клинический случай, когда на фоне c таким трудом достигнутой стабилизации состояния пациента, перенесшего не одну релапаротомию, «внезапно» развивается трудно корригируемая гипотония, несколько позднее по назогастральному зонду начинает поступать «кофейная гуща» с неизмененной кровью, эндоскописты разводят руками («плачет» вся слизистая, надежный эндогемостаз маловероятен), а оперировать больного из–за тяжести состояния нельзя. Во–вторых,принимая во внимание значимость кислотно–пепического фактора для возникновения острого эрозивно–язвенного повреждения гастродуоденальной слизистой, патогенетически обоснованным будет превентивное применение у больных в критических состояниях антисекреторных препаратов. В–третьих, патогенетически обоснованным методом профилактики стрессового повреждения гастродуоденальной слизистой будет применение лекарственных препаратов, улучшающих гемоперфузию, способствующих увеличению доставки кислорода, а также нивелирующих активацию свободнорадикального окисления в слизистой пищеварительной трубки.
Закономерным с точки зрения практического врача является вопрос: кому и когда показано профилактическое применение антисекреторных препаратов? То есть каковы объективные критерии риска возникновения стресс–язв в послеоперационном периоде и у больных в критическом состоянии? Согласитесь, что ретроспективные данные о том, что «острые изъязвления слизистой выявляются у 20–50% умерших после различных абдоминальных операций», являются малым подспорьем в решении ежедневных клинических вопросов.
На сегодняшний день доказанными являются следующие факторы риска возникновения острого эрозивно–язвенного повреждения гастродуоденальной слизистой у больных в критических состояниях: длительная искусственная вентиляция легких, длительная гипотензия различного генеза, сепсис, нарушения гемокоагуляции (гиперкоагуляционный и ДВС–синдромы), печеночная и почечная недостаточность, а также пожилой и старческий возраст, злокачественные опухоли, острый панкреатит, гиповолемия, перитонит, сердечно–сосудистая недостаточность, истощение. Частота возникновения кровотечения из острых язв многократно возрастает при проведении обширных травматичных вмешательств, достигая, по сообщениям некоторых авторов, 60%. М.Б. Ярустовский и соавт. (2004) указывают, что использование в ходе оперативных вмешательств на сердце и магистральных сосудах искусственного кровообращения увеличивает частоту кровотечений из острых стресс–язв в послеоперационном периоде более чем в 6 раз по сравнению с операциями, выполняемыми без искусственного кровообращения. Тем не менее подавляющее большинство послеоперационных кровотечений из верхних отделов пищеварительного тракта развивается у пациентов, перенесших обширные хирургические вмешательства по поводу тяжелых заболеваний органов гепатопанкреатобилиарной зоны (опухоли и рубцовые стриктуры желчных протоков, первичные и метастатические опухоли печени, опухоли поджелудочной железы, псевдотуморозный панкреатит, желчнокаменная болезнь, осложненная желтухой, холангитом и холедохолитиазом, панкреонекроз и др.). Ю.И. Патютко и А.Г. Котельников (2007) указывают, что кровотечения из острых эрозий и язв осложняют течение послеоперационного периода у каждого десятого пациента, перенесшего гастропанкреатодуоденальную резекцию. В этой связи очевидной является целесообразность выделения конкретных факторов риска развития острых гастродуоденальных стресс–язв. Для этой цели N. Stollman, D. Metz (2004) провели мета–анализ нескольких проспективных исследований: D. Cook et al. (1994) – 2200 пациентов в послеоперационном периоде; P. Hastings et al. (1998) и R. Fiddian–Green (1993) – 100 и 564 пациентов в отделении интенсивной терапии соответственно. На основании проведенного анализа авторами представлены в порядке убывания значимости следующие факторы риска развития эрозивно–язвенного поражения желудка в критических состояниях:
- Дыхательная недостаточность c ИВЛ продолжительностью более 48 часов
- Коагулопатия
- Длительная гипотензия или шок
- Сепсис
- Печеночная недостаточность
- Почечная недостаточность
- Оперативные вмешательства
- Ожоговая болезнь
- Тяжелые травмы
- Острый коронарный синдром
- Повреждение ЦНС
- Полиорганная недостаточность.
Б.Р. Гельфанд, А.Н. Мартынов, В.А. Гурьянов, А.С. Базаров (2004) приводят более конкретные критерии вероятного возникновения эрозивно–язвенного стресс–поражения желудка:
- ИВЛ более 48 часов
- Коагулопатия
- Острая печеночная недостаточность
- Выраженная артериальная гипотензия и шок
- Сепсис
- Хроническая почечная недостаточность
- Алкоголизм
- Лечение глюкокортикоидами
- Длительная назогастральная интубация
- Тяжелая черепно–мозговая травма
- Ожоги более 30% площади тела.
Очевидно, что пациент, соответствующий одному или нескольким критериям риска возникновения стресс–язв гастродуоденальной зоны, нуждается в проведении комплекса профилактических мероприятий. При этом достаточно сложно разграничить эти мероприятия на «специфические» и «неспецифические». Больным, находящимся в критическом состоянии, показаны:
- коррекция гипоперфузии и локальной ишемии гастродуоденальной зоны;
- повышение защитных свойств слизистой оболочки гастродуоденальной зоны и стимуляция ее репаративного потенциала;
- ингибирование желудочной секреции.
Коррекцию гипоперфузии и локальной ишемии гастродуоденальной зоны проводят, используя инфузии реологически активных растворов (растворы гидроксиэтилкрахмала, реополиглюкин, желатиноль, эмульсия перфторуглеродов), кислородтранспортных сред (эмульсия перфторуглеродов, эритроцитарная масса – при наличии доказанного гемического компонента гипоксии), препаратов, увеличивающихсердечный выброс, препаратов, оказывающих компенсаторное действие в отношении окислительного стресса (оксибутират кальция, мафусол, аскорбиновая кислота, токоферол, пирацетам).
Говоря о повышении защитных свойств слизистой оболочки гастродуоденальной зоны, в первую очередь, имеют в виду применение препаратов с антацидным и гастропротекторным действием. Антацидные препараты (магния гидроксид, алюминия гидроксид, кальция карбонат, магния трисиликат, натрия гидрокарбонат) реализуют свое действие путем нейтрализации уже имеющейся соляной кислоты. Однако практическое применение этих лекарственных средств у больных в критических состояниях выявило ряд существенных недостатков. Прежде всего пероральное применение препаратов у больного в критическом состоянии (искусственная вентиляция легких, состояние после операций на гастродуоденальной зоне, парез желудочно–кишечного тракта) технически весьма проблематично, поскольку необходимо ежечасное введение препаратов. Кроме того, выделение углекислого газа в процессе взаимодействия соляной кислоты и карбонатов может приводить к растяжению желудка и регургитации желудочного содержимого в трахею и бронхи (синдром Мендельсона, аспирационная пневмония). При систематическом применении антацидов возможно развитие системного алкалоза.
Гастропротектор сукралфат не обладает кислотонейтрализующим действием и оказывает свой защитный эффект путем формирования пленки на слизистой желудка и двенадцатиперстной кишки. Следует заметить, что формирование полимерной пленки из сукралфата происходит только при рН ниже 4, что далеко не всегда имеет место, и, кроме того, частота кровотечений из стресс–язв при профилактическом применении сукралфата, по данным D. Cook (1998), была в два раза выше по сравнению с таковой при использовании антисекреторных препаратов. Однако сукралфат – все же лучше, чем ничего.
На сегодняшний день общепризнан тот факт, что ведущим компонентом профилактики и фармакотерапии острых эрозивно–язвенных поражений желудка являются современные антисекреторные препараты.
В 70–90–е годы ХХ века для профилактики стресс–повреждения гастродуоденальной зоны достаточно широко применялись Н2–блокаторы. На основании анализа большой выборки больных в критических состояниях в 1992 году D. Cook пришел к заключению о том, что профилактическое применение Н2–блокаторов предотвращает острые эрозивно–язвенные поражения гастродуоденальной зоны значительно эффективнее антацидов и сукралфата. Однако многие авторы указывают на то, что достичь надежного контроля над состоянием гастродуоденальной слизистой при профилактическом применении Н2–блокаторов достаточно проблематично. Так, B. Erstadt и соавт. (1999), M. Feldman (1990) приводят данные о непродолжительном антисекреторном эффекте Н2–блокаторов, обусловленном коротким периодом полувыведения этих препаратов. Эти же авторы отметили нестабильность антисекреторного эффекта, проявляющуюся снижением интрагастрального рН меньше 3,5–4, как при болюсном, так и при непрерывном режиме введения препаратов, в том числе и при повышении дозы. P. Netzer (1999) объясняет данный факт возникновением эффекта «усталости Н2–рецепторов» уже на первые сутки от начала терапии.
Хотим обратить внимание читателей еще на одну особенность фармакодинамики Н2–блокаторов, ставящую под сомнение целесообразность их применения для профилактики стресс–язв, а именно – усугубление ишемии желудочной или дуоденальной стенки за счет блокирования Н2–рецепторов артерий подслизистого и мышечного слоев и, как следствие, вазоконстрикции с уменьшением объемной скорости кровотока. Таким образом, Н2–блокаторы у больных в критических состояниях, с одной стороны, снижают интенсивность кислотно–пептической агрессии, но с другой – усиливают локальную ишемию, являющуюся основным патогенетическим фактором стрессового ульцерогенеза.
Помимо этого, применение Н2–блокаторов, особенно в больших дозах, крайне негативно сказывается на дезинтоксикационной функции печени (угнетение системы цитохрома Р450), приводит к усугублению уже имеющейся энцефалопатии, что может проявляться беспокойством, дезориентацией, делирием и галлюцинозами. Следует помнить о возможности отрицательного хроно– и инотропного эффектов, экстрасистолии и атрио–вентрикулярной блокады, обусловленных действием Н2–блокаторов.
Очевидно, что появление в широкой клинической практике ингибиторов протонной помпы (ИПП), являющихся наиболее мощными антисекреторными препаратами и обладающих благоприятным профилем безопасности, сразу же привлекло внимание исследователей возможностью профилактического применения этих лекарственных препаратов у больных в критических состояниях. Вначале в клинике были апробированы ИПП с пероральным путем введения – суспензия препарата вводилась больным через назогастральный зонд [M. Lasky et al., 1998, J. Phillips et al., 1996]. Однако в связи с малым числом наблюдений эффективность пероральных ИПП для профилактики стресс–язв формально не была доказана. В свою очередь, хочется еще раз подчеркнуть, что попытки перорального введения антисекреторных препаратов, в том числе и через назогастральный зонд в виде суспензий, у больных в критических состояниях (острая кровопотеря, сепсис, острая сердечная или дыхательная недостаточность), на наш взгляд, изначально лишены всякого смысла.Это связано с целым рядом обстоятельств. Во–первых, ингибиторы протонной помпы являются кислотонеустойчивыми соединениями, инактивирующимися при контакте с соляной кислотой, что и определяет необходимость заключения активной субстанции пероральных форм ИПП в капсулу или желатиновую оболочку. Введение незащищенной активной формы ИПП в виде суспензии в просвет желудка закономерно приводит к ее инактивации. Во–вторых, поскольку всасывание ИПП происходит в тонкой кишке, сниженная вследствие кровопотери, перитонита или полиорганной недостаточности моторная активность пищеварительной трубки обусловливает выраженное уменьшение биодоступности ИПП. А. Dunn et al. (1999), D. Heyland et al. (1995) указывают, что вводимые в виде суспензии ИПП могут обладать нестабильной биодоступностью и требуют от больного адекватной абсорбтивной активности, которая в критических состояниях часто меняется. В–третьих, для обеспечения информативности динамического эндоскопического контроля необходимо поддержание просвета желудка и двенадцатиперстной кишки «в чистоте». В этой связи следует признать, что единственно приемлемым вариантом проведения антисекреторной профилактики стрессового эрозивно–язвенного повреждения гастродуоденальной зоны является лишь парентеральное введение ингибиторов протонной помпы.
Реальная возможность профилактического применения ИПП у больных в критических состояниях появилась с внедрением в клиническую практику омепразола для парентерального введения. В настоящее время для клинического применения стал доступен еще один представитель ИПП с возможностью парентерального введения – пантопразол (Контролок).
Пантопразол представляет собой высокоэффективный ингибитор Н+/К+–АТФ–азы. Препарат снижает уровень базальной и стимулированной (независимо от вида раздражителя) секреции соляной кислоты в желудке. Как известно, продолжительность действия ИПП зависит от скорости регенерации новых протонных помп, а не от продолжительности нахождения препарата в организме. Среднее время полужизни пантопразола после его однократного внутривенного введения в дозе 40 мг составляет около одного часа. Тем не менее подавление секреции соляной кислоты сохраняется примерно в течение трех суток. Это обусловлено достижением определенного баланса между количеством вновь синтезируемых молекул протонных помп и количеством уже ингибированных молекул. Единичная в/в доза пантопразола обеспечивает быструю (в течение 1 часа) дозозависимую ингибицию кислотной продукции: при введении 40 мг – кислотная продукция уменьшается на 86%, 60 мг – на 98%, 80 мг – на 99%, причем уменьшается не только кислотная продукция, но и объем желудочной секреции. После внутривенного введения стандартной дозы пантопразола в 80 мг через 12 часов степень снижения кислотности составляет 95%, а через 24 часа – 79%. У человека полупериод угнетения секреции кислоты после приема лансопразола составляет ~13 часов, омепразола – ~28 часов и пантопразола – ~46 часов. Следовательно, пантопразол вызывает самое длительное угнетение секреции кислоты по сравнению с перечисленными ИПП. Это обусловлено специфическим связыванием его с расположенным в 822 положении цистеином, который погружен в транспортный домен желудочного кислотного насоса. Связывание именно с этой аминокислотой определяет самое длительное действие пантопразола по сравнению с другими ИПП (рис. 3). Это является важным фактором, поскольку восстановление продукции кислоты полностью зависит от самообновления белков протонного насоса [Fennerty M.B., 2002].
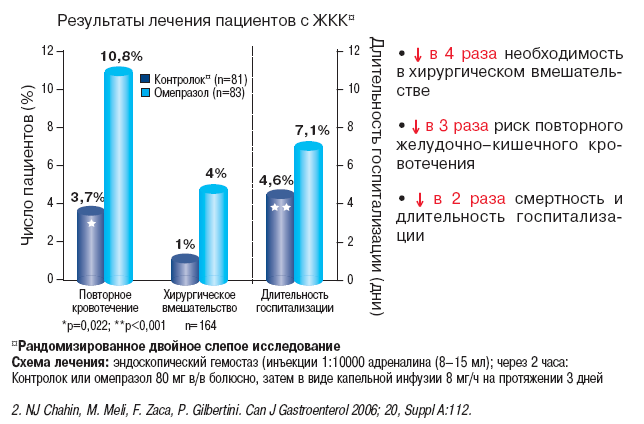
Рис. 3. Преимущества Контролока у пациентов с желудочно–кишечными кровотечениями (ЖКК)
Контролок обладает постоянной линейной предсказуемой фармакокинетикой.При удвоении дозы ИПП, имеющих нелинейную фармакокинетику, их концентрация в сыворотке крови будет либо ниже, либо выше ожидаемой, т.е. она непредсказуема. Это может привести к неадекватному контролю секреции кислоты или оказать влияние на безопасность использования препарата.
Отличительной особенностью Контролока является его самый низкий потенциал лекарственного взаимодействия. Способность пантопразола взаимодействовать с другими одновременно введенными препаратами очень мала из–за его низкого аффинитета к метаболизирующему изоферменту цитохрома Р–450 и проходящей во II фазе реакции конъюгации. Пантопразол не включается в известные метаболические пути взаимодействия с другими лекарственными средствами, что имеет принципиальное значение для пациентов отделений интенсивной терапии, получающих одновременно большое количество лекарственных препаратов.
Metz D. et al. (2001) было проведено исследование эффективности использования пантопразола для профилактики повторных кровотечений из пептических язв. Использовали две дозы пантопразола – 40 мг 1/сут. в течение 3 суток (малая доза) и 40 мг с последующим непрерывным введением (8 мг/ч) в течение 3 суток (большая доза). 168 больным с кровоточащими язвами (Forrest Ia, Ib и IIa) после эндоскопического гемостаза введением адреналина по рандомизированному принципу вводили большую или малую дозы пантопразола. Частота рецидивов кровотечений в течение 72 часов в обеих группах была одинаковой – 12% в группе, получавшей малую дозу, и 13% – большую дозу. Необходимость в переливаниях крови также была одинаковой при обоих видах лечения. Авторы пришли к выводу о том, что «как непрерывное в/в вливание пантопразола после инъекции инициирующей дозы, так и повторные его введения одинаково эффективны для профилактики повторного язвенного кровотечения». Для профилактики повторного ГДК после его первичной остановки необходимо поддерживать ахоргидрию, для чего требуются повторные инъекции или постоянная медленная инфузия пантопразола. С этой целью рекомендуется его постоянное в/в ведение в средней дозе 8 мг/ч.
Позитивная роль внутривенно вводимого пантопразола для профилактики стресс–язв в отделениях интенсивной терапии была продемонстрирована и в исследовании Aris R. et al. (2001), представляющего собой ретроспективный анализ клинического применения внутривенной формы ИПН за шестимесячный период. Из 97% пациентов, имевших высокий риск развития стресорных язв, профилактический эффект на фоне внутривенного введения 40 мг пантопразола один раз в сутки был достигнут почти в 90% случаев. Только в 7% случаев потребовалось лечение по поводу язвенного кровотечения. Очень важным результатом данного исследования явилось отсутствие указаний на неблагоприятный эффекты и значимые взаимодействия внутривенно вводимого пантопразола с лекарственными препаратами, традиционно используемыми с отделениях интенсивной терапии в ургентных ситуациях.
Рядом исследователей (исходя больше из теоретических умозаключений) высказывается опасение, что повышение внутрижелудочного pH может усиливать бактериальную колонизацию в ротоглотке и явиться фактором риска развития нозокомиальной пневмонии. Однако работами W. Geus (2000), D. Cook и соавт. (1991, 1996, 1998) и M. Tryba и соавт. (1991) доказано, что колонизация бактерий в желудке редко приводит к патологической колонизации бактерий в ротоглотке, и риск развития нозокомиальной пневмонии при применении ингибиторов протонной помпы не увеличивается.
Для определения режима профилактического введения ингибиторов протонной помпы целесообразно использовать прогностические критерии риска развития гастродуоденальных стресс–язв, предложенные D. Cook еще в 1994 году (табл. 1).
Таблица 1. Значимость факторов риска развития гастродуоденальных стресс–язв у больных в критических состояниях
| Фактор риска | Относительный риск (RR) |
|---|---|
| Острая дыхательная недостаточность | 15,6 |
| Коагулопатия | 4,3 |
| Гипотензия | 3,7 |
| Сепсис | 2,0 |
| Печеночная недостаточность | 1,6 |
| Почечная недостаточность | 1,6 |
| Энтеральное питание | 1,0 |
| Лечение глюкокортикоидами | 1,5 |
При этом в том случае, если сумма RR у конкретного больного равна или превышает значение 2, то показано применение ИПП в/в по схеме: 40 мг два раза в сутки болюсно или непрерывная инфузия препарата со скоростью 4 мг/ч. Если же сумма RR у конкретного больного меньше значения 2, то показано применение ИПП в/в по схеме: 40 мг один раз в сутки болюсно или непрерывная инфузия препарата со скоростью 2 мг/ч.
В заключение остановимся на еще одном аспекте профилактики стресс–повреждений гастродуоденальнойзоны, а именно – на фармакоэкономической значимости профилактики. Отечественных исследований по данному вопросу до настоящего времени не проводилось. Напротив, иностранными коллегами, для которых в понятие адекватности лечения неизменно включена его стоимость, продемонстрировано, что при отсутствии полноценной профилактики у больных группы риска по стресс–язвам «скупой вынужден платить дважды». Так, S. Conrad et al. (2002) указывают, что при возникшем кровотечении из стресс–язвы больному, находящемуся в отделении интенсивной терапии, по требуется дополнительно 7 гематологических исследований, 11 единиц эритроцитарной массы, не менее двух эндоскопических исследований. D. Heyland и соавт. (1995) при аналогичных обстоятельствах отметили увеличение срока нахождения пациента в отделении интенсивной терапии до 11,4 суток, а необходимого срока применения противоязвенных средств – до 23,6 суток. B. Erstad (1997) отметил, что средняя стоимость лечения одного пациента из группы риска по возникновению стресс–язв без профилактики стрессового повреждения составляет $19850, а с использованием антисекреторной профилактики – $15812. Более того, если затраты на профилактическое парентеральное применение Н2–блокаторов составили $2275, то затраты на применение ингибиторов протонной помпы – всего $1417.
Таким образом, высокая частота стрессовых эрозивно–язвенных поражений гастродуоденальной зоны и колоссальные цифры летальности при кровотечениях из стрессовых язв требуют облигатного проведения адекватных профилактических мероприятий у больных, находящихся в критических состояниях. Основным компонентом данной профилактики является превентивное введение пациентам группы риска по возникновению стресс–язв парентеральных форм ингибиторов протонной помпы.
Литература
