Всегда ли необходимы антибиотики для лечения затяжного кашля у детей?
Статьи
Л.Л. Нисевич, Л.С. Намазова, К.С. Волков, И.М. Важнова, В.В. Ботвиньева, И.В. Зубкова, Е.Г. Филянская
Научный центр здоровья детей РАМН, Москва
- Кашель является одним из основных симптомов поражения дыхательных путей. Тем не менее, кашель появляется и при развитии патологического процесса в других органах и системах. Авторы отмечают важность правильной его оценки для дифференциального диагноза. Рассмотрены причины возникновения кашля у детей в зависимости от возраста ребенка, сопутствующих симптомов, длительности и других характеристик самого кашля. Изучена этиологическая структура болезней, при которых появляется этот симптом. Изучена частота выявления вирусных и внутриклеточных возбудителей в аспиратах у длительно кашляющих детей. Изучены показатели гуморального иммунитета к внутриклеточным возбудителям. В статье обсуждаются вопросы адекватной противокашлевой терапии.
КЛЮЧЕВЫЕ СЛОВА: кашель, этиология, патогенез, дифференциальный диагноз, вирусы, внутриклеточные возбудители, лечение, дети.
Are the antibiotics always necessary for the treatment of the chronic cough among children? L.L. Nisevich, L.S. Namazova, K.S. Volkov, I.M. Vazhnova, V.V. Botvinieva, I.V. Zubkova, Ye.G. Filianskaya
Scientific Center of Children's Health, Russian Academy of Medical Sciences, Moscow
Cough is one of the main symptoms for the impairment of the respiratory passages. Nonetheless, cough may usually appear along with the development of a pathological process in other organs and systems. Authors point to the importance of its correct estimate for the differential diagnosis. They have examined the reasons for the cough among children, depending on the age of a child, related symptoms, duration and other properties of the cough itself. they studied etiological structure of diseases, in the course of which such a symptom comes to existence. They also analyzed the detection rate of the viral and intracellular causative agents in the aspirates among chronically coughing children, as well as the indicators of the humoral immunity to the intracellular causative agents. Besides, the article deals with the questions of the adequate antibechic therapy.
KEY WORDS: cough, etiology, pathogenesis, differential diagnosis, viruses, intracellular causative agents, treatment, children.
В последние годы отмечается неуклонный рост числа длительно кашляющих детей. Кашель у ребенка стал, пожалуй, самой частой причиной обращений к врачу: 50-70% детей до года и 30-60% детей школьного возраста обращаются к педиатрам, аллергологам, пульмонологам, ЛОР-врачам именно по этому поводу. Кашель - один из наиболее распространенных симптомов поражения респираторного тракта. Он вызывает серьезную тревогу и беспокойство как у родителей, так и у врачей и требует порой длительного диагностического поиска. Проанализировав вид, характер кашля, другие сопровождающие его симптомы, результаты обследования пациента, необходимо сделать вывод о локализации и типе патологического процесса, который вызвал кашель, и как следствие - назначить адекватное лечение [1].
Кашель является нормальной реакцией дыхательных путей на различные раздражители. Он служит защитным механизмом, способствующим очищению дыхательных путей от избыточного секрета и чужеродных частиц. Однако длительно сохраняющийся приступообразный кашель является патологией [2]. Возникновение кашля может быть обусловлено раздражением кашлевых рецепторов носа, ушей, задней стенки глотки, трахеи, бронхов, плевры, диафрагмы, перикарда и пищевода. Внешние и внутренние факторы (колебания температуры и влажности воздуха, аэрополлютанты, табачный дым, назальная слизь, мокрота, воспаление слизистых дыхательных путей и т.д.) возбуждают кашлевые рецепторы, подразделяющиеся на ирритантные, быстро реагирующие на механические, термические, химические раздражители и С-рецепторы, преимущественно стимулирующиеся медиаторами воспаления (простагландинами, брадикининами, субстанцией Р и др. [3]).
Несмотря на то, что кашель часто ассоциируется у пациентов с патологией бронхолегочной системы, он может возникать при целом ряде заболеваний, разнообразных по своему патогенезу и месту поражения. В большинстве случаев причиной кашля являются острые респираторные инфекции (ОРИ) вирусной, смешанной вирусно-бактериальной и бактериальной природы. Хронический кашель появляется как при заболеваниях дыхательной системы (рецидивирующий бронхит, бронхиальная астма, синусит, объемные образования), так и при заболеваниях других органов и систем (сердца, желудочно-кишечного тракта). Побочное действие лекарственных препаратов также может служить причиной хронического кашля. Кроме того, кашель может появляться при попадании инородного тела в дыхательные пути или при вдыхании раздражающих веществ (дыма, пыли). У детей грудного и раннего возраста следует проводить дифференциальный диагноз с врожденными пороками развития (стеноз трахеи и бронхов, трахео- или бронхомаляцией, бронхогенными кистами, аномалиями развития трахеобронхиального дерева и крупных сосудов, врожденной эмфиземой); аспирацией (в том числе, вследствие аномалий развития губы, челюстей, неба, трахеоэзофагеальной фистулы и др.); муковисцидозом, врожденной сердечной недостаточностью с застоем в малом круге кровообращения, первичной дискинезией ресничек мерцательного эпителия.
Для детей дошкольного возраста, кроме указанных выше причин, следует иметь в виду такие инфекционные болезни как коклюш, паракоклюш, туберкулез; патологию ЛОР-органов; инородные тела; рецидивирующие и хронические болезни респираторного тракта; загрязнение воздушной среды (как общей, так и микроокружения, например, при пассивном курении).
У школьников причиной затяжного кашля могут быть бронхиальная астма, объемные образования средостения, рецидивирующий папилломатоз гортани и др., активное табакокурение, ревматические болезни. Не следует также забывать и о психогенном кашле. Для установления причины кашля необходимо учитывать данные анамнеза, особенности его проявления, состояние различных органов и систем, а также результаты клинического и инструментального обследования. При осмотре больного, главной жалобой которого является кашель, необходимо прежде всего обращать внимание на его характер. По характеру кашель может быть продуктивным (влажным, с выделением мокроты) и непродуктивным (сухим). Сухой кашель может быть малопродуктивным, приступообразным или приступообразным с репризами, грубым, лающим, с осиплостью голоса или афонией. Влажный кашель протекает с отхождением мокроты (слизистой, гнойной, вязкой, скудной, обильной). Влажный кашель с отхождением вязкой и/или гнойной мокроты наблюдается при муковисцидозе, пневмонии, пороках развития бронхов и легких. Периодический кашель, усиливающийся при изменении положения тела, может наблюдаться при аспирации инородного тела. Спастический кашель, имеющий грубый основной тон и второй тон "музыкальный" (битональный), может наблюдается при туберкулезе, болезни Ходжкина, лейкозе, опухолях средостения. По продолжительности кашель подразделяется на острый (длительностью до 3 недель), подострый (затяжной) - более 3 недель и хронический (от 3 месяцев и более). Одним из сложнейших для диагностики является психогенный кашель. Он характеризуется непродуктивностью, возникает в дневное время и исчезает во сне; проявляется дыхательным дискомфортом в виде чувства неудовлетворенности вдохом, который больные описывают как одышку, нехватку воздуха и даже удушье. Это ощущение усиливается в душных помещениях. Характерны частые вздохи и зевота, отмечаемые самими больными или родителями. Постоянное желание делать глубокие вдохи приводит к развитию гипокапнии, что сопровождается головокружением, внезапно наступающей слабостью, обморочными состояниями, иногда судорогами. Часто дыхательные нарушения сопровождаются болями в сердце, нарушением ритма, чувством тревоги и страха, другими проявлениями вегетативной дисфункции.
С улучшением диагностических возможностей стало очевидно, что причиной возникновения кашля может быть гастроэзофагеальная рефлюксная болезнь. Наиболее типичными симптомами являются боль и чувство жжения за грудиной или в подложечной области, изжога, особенно по ночам. Среди основных респираторных проявлений гастроэзофагеального рефлюкса - першение в горле при пробуждении, чувство сдавления в области яремных вен, персистирующий кашель, свистящее дыхание ночью или при пробуждении, ларингоспазм, эпизоды апноэ. Кашель при бронхиальной астме сухой, приступообразный, сочетается, как правило, с другими клиническими симптомами этого заболевания: одышкой, свистящим дыханием, приступами удушья [4].
Таким образом, наиболее частой причиной кашля является поражение респираторного тракта при острых, хронических, в том числе аллергических болезнях респираторного тракта. Кроме того, кашель может быть проявлением патологии других органов и систем. В последнее время среди причин затяжного хронического кашля инфекционного генеза немалое значение придают внутриклеточным возбудителям, таким как Mycoplasma и Chlamydia [5, 6]. Кашель при этих инфекциях имеет свои особенности: трудно диагностируется, длится в течение 3 месяцев и более, трудно поддается лечению. Так, кашель при микоплазменной инфекции, как правило, со слизистой мокротой, может длиться долго, причиняет беспокойство больному, протекает на фоне субфебрилитета, фарингита, миалгии и астении. Особенностью хламидийной инфекции являются осиплость голоса, субфебрилитет, сухой кашель с необильной слизистой мокротой, гнойной мокроты при этом не бывает.
В большинстве случаев у детей с бронхолегочными болезнями и бронхиальной астмой, сопровождающихся кашлем, специалисты проводят поиск микоплазменной и хламидийной инфекций, не учитывая вирусы-возбудители острых респираторных заболеваний [5-7]. На основании такого обследования делается вывод о том, что хламидийная инфекция выступает в роли триггера и является фактором, вызывающим обострение, а в дальнейшем - прогрессирование симптомов бронхиальной астмы [8]. Имеются данные, что хламидийная инфекция является постоянным возбудителем, сохраняющимся длительно, а суперинфицирование микоплазмами вызывает обострение заболевания, либо рецидив [9]. В литературе имеются единичные исследования, где наряду с микоплазменной и хламидийной инфекциями, проводился и поиск вирусных возбудителей [7]. Однако, даже в этих случаях не учитывается и не обсуждается значение вирусной инфекции в развитии и обострении бронхолегочных заболеваний и бронхиальной астмы.
Целью настоящего исследования стало комплексное изучение роли вирусных инфекционных агентов и внутриклеточных возбудителей в этиологической структуре затяжного кашля и определение алгоритма обследования и лечения длительно кашляющих детей.
В отделении стационарозамещающих технологий Научного центра здоровья детей РАМН было обследовано 87 детей с длительным кашлевым синдромом (более 3 недель) в возрасте от 2,5 до 17 лет. Большинство из них (73,6%) было в возрасте от 3 до 9 лет.
Среди больных были дети как с аллергической патологией (бронхиальная астма, атопический дерматит, поллиноз, аллергический ринит; 79,3%), так и часто болеющие дети без аллергических болезней, с хронической патологией ЛОР-органов (69%). Наследственная отягощенность по аллергическим заболеваниям выявлена у 65 (74,7%) пациентов. В половине случаев (50,6%) в анамнезе у детей были частые респираторные инфекции. У 20 детей ранее уже была диагностирована бронхиальная астма. При поступлении проводилось следующее обследование: клинический анализ крови, клинический анализ мочи, биохимический анализ крови, анализ крови на иммуноглобулины (IgG, M, A, E), УЗИ органов брюшной полости, придаточных пазух носа, исследование функции внешнего дыхания (ФВД), ЭКГ, постановка кожных проб, рентгенография грудной клетки, консультация ЛОР-врача. Кроме того, детям проводилось вирусологическое исследование мазков и аспиратов из верхних дыхательных путей на наличие возбудителей острых респираторных заболеваний. Исследования проводили в реакции прямой и непрямой иммунофлюоресценции (РИФ) с использованием поли- и моноклональных сывороток, содержащих антитела к вирусам гриппа, парагриппозным вирусам серотипов, респираторно-синцитиальному (РС) вирусу, аденовирусам 10-ти наиболее распространенных серотипов, объединенных в 3 пула, а также к цитомегаловирусу (ЦМВ) и вирусам герпеса I и II типов. Кроме того, в РИФ использовали сыворотки, содержащие антитела к Chlamydia pneumoniae, Chlamydia trachomatis и Mycoplasma pneumoniae. Сыворотки крови детей исследовали иммуноферментным методом (ИФА) для выявления специфических антител (IgG, M, в ряде случаев IgA) к Mycoplasma pneumoniae и роду Chlamydia (Cl. trachomatis, Cl. pneumonia и Cl. psittaci). Для диагностики хламидийной и микоплазменной инфекций использовали наборы Sero Eliza Savyon diagnostics Ltd (Израиль), а также наборы Sanofi Pasteur (Франция). У 22 детей определялся уровень IL 4 в сыворотке крови методом ИФА с использованием реактивов Bio Sours International (США). Определение общего IgE проводили методом ИФА с использованием реактивов ДИА-плюс (Россия). Результаты оценивались на иммуноферментном планшетном фотометре ЭФОС 9305 при длине волны 450 нм и были представлены в пг/мл. Для оценки достоверности выявленных различий проводилась статистическая обработка полученных результатов. Параллельное исследование мазков и аспиратов показало, что наиболее информативным является исследование аспиратов. Впоследствии для исследования в РИФ использовали только аспираты.
Среди обследованных пациентов мальчиков было существенно больше - 55 (63,2%), чем девочек - 32 (36,8%), что соответствует известной закономерности о преобладании бронхолегочной патологии среди лиц мужского пола. В 62 (71,3%) случаях кашлевому синдрому предшествовала острая респираторная инфекция. В остальных случаях матери не могли связать начало длительного кашля с какой-либо причиной. По результатам обследования у 69 (79,3%) была диагностирована та или иная аллергическая патология (бронхиальная астма, аллергический ринит, атопический дерматит, поллиноз). При этом у 58 из 69 детей, то есть в подавляющем большинстве (84%), была диагностирована бронхиальная астма (в 91,4% случаев - среднетяжелая и легкая формы, в 5 случаях - тяжелая форма).
У 76,4% детей по результатам кожных проб была выявлена сенсибилизация к различным неинфекционным аллергенам (пыльцевые, бытовые, эпидермальные, пищевые). По данным иммунологического обследования более чем у половины (54%) пациентов выявлен повышенный уровень общего IgE.
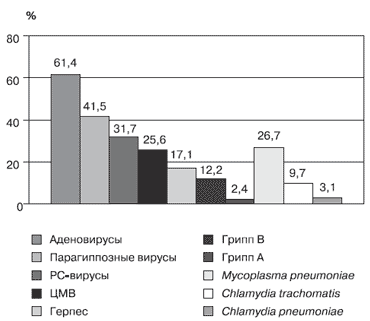
Та или иная патология со стороны ЛОР-органов была выявлена у 60 (69%) детей. Наиболее часто (33% от числа пациентов с ЛОР-патологией) выявлялись увеличенные аденоиды; у каждого пятого ребенка - аденоидит, хронический компенсированный тонзиллит и фарингит; реже - евстахиит, хронический ринофарингит, синусит, туботит, отит, хронический ринит. У 41,7% детей с ЛОР-патологией отмечалось сочетание 2-3 болезней. У 22 случайно отобранных детей определяли уровень IL4. В табл. 1 представлено содержание IgE и IL4. Как видно из таблицы, у 12 обследованных больных (54,5%) отмечено повышенное содержание IgE. Повышенный уровень IL4 был отмечен у 7 из 22 параллельно обследованных больных (31,8%). Уровень IgE в пределах возрастной нормы определялся у 10 больных (45,5%), а уровень IL4 в пределах возрастной нормы - у 15 (68,2%). На первый взгляд результаты исследования на два различных маркера аллергии кажутся весьма схожими. Из-за малого числа наблюдений различия незначимы. На рис. 1 результаты параллельного обследования 22 детей на содержание в сыворотке крови IL 4 и общего IgE представлены в графическом изображении. Из рисунка видно, что содержание IL 4 и IgE в сыворотке крови оказалось практически идентичным только в тех случаях, когда показатели IgE были в пределах возрастной нормы. При этом процент совпадений составил 90% (9/10). В одном случае (10%) было выявлено расхождение результатов: при уровне IgE в пределах возрастной нормы показатели IL4 были выше возрастной нормы. В тех случаях, когда уровень IgE был выше возрастной нормы, частота совпадений IgE и IL4 составила всего 50%. По данным Левиной Ю.Г. [10] у детей, страдающих неконтролируемой бронхиальной астмой среднетяжелого и тяжелого персистирующего течения, в период обострения выявляется гиперпродукция IgE и достоверное повышение IL4. Наиболее высокие показатели отмечены у детей с тяжелой формой заболевания по сравнению со среднетяжелой формой. Автор рекомендует использовать эти показатели в качестве иммунологических критериев эффективности комбинированной терапии. Из 6 больных с выявленными расхождениями в показателях IL4 и уровнем IgE в трех случаях была диагностирована бронхиальная астма в легкой форме, в трех случаях - средней тяжести. При этом только у двух детей со средне-тяжелой формой было обострение бронхиальной астмы. У трех больных с легкой формой имело место обострение ЛОР-заболевания. По всей видимости, именно тяжестью течения бронхиальной астмы объясняются выявленные нами расхождения в показателях IL4 и уровнем IgE. Поэтому при наличии альтернативы исследования на маркеры аллергии при легкой и среднетяжелой формах бронхиальной астмы вне обострения следует отдавать предпочтение исследованию сыворотки крови на содержание IgE. При исследовании аспиратов в 88% случаев в РИФ были выявлены антигены тех или иных возбудителей в большинстве случаев (77,3%) - в ассоциациях (рис. 2). Из вирусных возбудителей наиболее часто как в мазках из носоглотки, так и в аспиратах выявлялись аденовирусы (61,4%). В подавляющем большинстве (77,1%) выявлялись сероварианты латентных аденовирусов (1, 2, 5, 8, 10), которые могут длительно персистировать в лимфоидной ткани. В 22,9% от числа детей с аденовирусной инфекцией выявлялись активные штаммы аденовирусов (3-й, 7-й серотипы), являющиеся возбудителями острых респираторных вирусных инфекций. Почти у половины обследованных (41,5%) выявлены пара-гриппозные вирусы у 31,7% детей были обнаружены антигены РС-вируса. Антигены цитомегаловируса были обнаружены в 25,6% случаев. Вирус простого герпеса выявлен у 17,1% обследуемых. Антигены вирусов гриппа (41N1 и H1N2) были выявлены у 2 детей (2,4%), гриппа B - у 12,2% обследуемых.
Таблица 1. Содержание IgE и IL 4 в сыворотке крови 22 больных
| Показатель | В пределах нормы | Повышенное содержание |
| IgE | 10 (45,5%) | 12 (54,5%) |
| IL 4 | 15 (68,2%) | 7 (31,8%) |
Рис. 1. Уровень IL 4 и общего IgE в сыворотке крови у обследованных детей (n = 22)
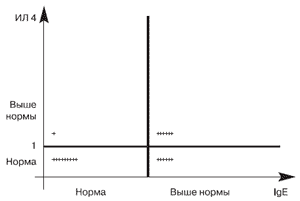
Рис. 2. Частота выявления инфекционных антигенов
Столь частое выявление вирусов в аспиратах у длительно кашляющих детей, среди которых в подавляющем большинстве были больные бронхиальной астмой и другими аллергическими болезнями, не является неожиданным. Ранее, при изучении гуморального противовирусного иммунитета у больных с различными хроническими бронхолегочными заболеваниями и бронхиальной астмой мы выявили значительное превышение уровня антител, существенно более высокую частоту обнаружения антител и частоту обнаружения антител в высоких титрах к большинству использованных в исследовании вирусных антигенов у детей раннего возраста по сравнению с детьми с ОРИ без каких-либо хронических и аллергических болезней [11,12].
Интенсивное антителообразование по отношению к ряду антигенов неродственных возбудителей связано с тем, что у детей с хроническими бронхолегочными болезнями и бронхиальной астмой имеет место более ранняя встреча с широко распространенными возбудителями ОРИ и, соответственно, более массивная антигенная стимуляция при высокой вероятности повторного инфицирования в раннем возрасте. Об этом свидетельствует появление антител в более раннем возрасте у детей с бронхолегочными болезнями и бронхиальной астмой и более высокая частота обнаружения антител.
Частое выявление латентных серотипов аденовирусов в аспиратах длительно кашляющих у детей, 70% которых имели ту или иную патологию со стороны ЛОР-органов, свидетельствует о вирусной персистирующей инфекции в миндалинах и аденоидах. В проведенных ранее исследованиях у детей с бронхиальной астмой и при атопических заболеваниях в реакции бластной трансформации лимфоцитов со специфическими вирусными митогенами [11] и в реакции торможения миграции лейкоцитов с вирусными антигенами [13] было установлено, что у детей с бронхиальной астмой и при атопических заболеваниях имеет место более значительная сенсибилизация к вирусам (аденовирусы, парагрипп, РС-вирус, вирусы гриппа) по сравнению со здоровыми.
С возрастом сенсибилизация к различным вирусам увеличивается как у детей с аллергическими (атопическими) заболеваниями, так и у здоровых детей. Однако у последних повышение сенсибилизации выражено в значительно меньшей степени. Более высокая степень сенсибилизации (в 3,8 раза, р < 0,001) выявлена у детей с очагами хронической инфекции по сравнению с детьми без таковых. Частые контакты с вирусами (в частности, с аденовирусами), несомненно, являются для больных бронхиальной астмой дополнительным сенсибилизирующим фактором, обусловливающим более тяжелое течение и, возможно, повышенную чувствительность к вновь попадающему в организм вирусному антигену, а также к бактериальным и внутриклеточным возбудителям.
Кроме вирусных антигенов в аспиратах выявлялись и антигены внутриклеточных возбудителей. Антигены Mycoplasma pneumoniae были выявлены у 25,1% обследованных; существенно реже выявлялись антигены Chlamydia trachomatis и Chlamydia pneumoniae (9,7% и 3,1%; р < 0,05).
Антигены Chlamydia trachomatis и Chlamydia pneumoniae выявлялись только в сочетании с вирусными антигенами и с антигеном Mycoplasma pneumoniae, и ни в одном случае мы не выявили моноинфекцию. Микоплазменная инфекция выявлялась также преимущественно в ассоциациях с другими возбудителями (84%), однако от общего числа выявленных антигенов Mycoplasma pneumoniae в 16% была диагностирована мономикоплазменная инфекция.
В литературе имеются данные о том, что из всех вирусных и бактериальных ассоциантов наиболее часто хламидии сочетаются с микоплазмами [9]. Однако, результаты наших исследований свидетельствуют о том, что сочетание хламидийной и микоплазменной инфекции не превышает 3% от числа всех ассоциаций.
При исследовании сывороток крови с помощью ИФА IgM антитела к Mycoplasma pneumoniae выявлялись у 20,7% обследованных и несколько реже (11,8%) выявлялись специфические IgM антитела к роду Chlamydia. Выявление IgM антител может свидетельствовать как о наличии острой инфекции, так и об обострении хронической инфекции с репликацией возбудителя. У 4 больных было выявлено одновременно два маркера острой микоплазменной инфекции (антиген в аспирате и специфические антитела класса M в сыворотке крови; в двух случаях антиген Mycoplasma pneumoniae был выявлен в аспирате двумя методами: РИФ и ПЦР).
IgG-антитела к Mycoplasma pneumoniae как следствие ранее перенесенной или хронически текущей инфекции выявлялись в 19,6 % и значительно реже (5, 9%; р < 0,05) к роду Chlamydia. В 6,9% случаев в сыворотках крови определялись IgA-антитела к Mycoplasma pneumoniae, что свидетельствует об активации текущей хронической микоплазменной инфекции или реинфекции у обследуемых больных. К роду Chlamydia IgA-антитела в диагностическом титре у обследуемых больных не были выявлены, а в 6,9% случаев антитела к роду Clamydia определялись в пограничной зоне.
В двух случаях при обследовании в динамике специфические IgM-антитела в крови и антиген Mycoplasma pneumoniae в аспирате выявлялись в течение года, а специфические IgG-антитела так и не были обнаружены. Это может свидетельствовать об определенной неполноценности иммунного ответа на инфекцию, проявляющегося в отсутствии элиминации возбудителя на протяжении длительного промежутка времени, а также в отсутствии переключения продукции IgM на IgG.
У одного ребенка одновременно выявлись антиген Mycoplasma pneumoniae в аспирате и специфические антитела классов G, M, и A, что безусловно свидетельствует о наличии хронической персистирующей инфекции. Таким образом, из внутриклеточных возбудителей у обследуемых больных микоплазменная инфекция определяется чаще по сравнению с хламидийной, что объясняется большими трудностями выявления хламидийной инфекции, а также меньшим распространением в популяции. Для уточнения этого предположения мы провели скрининговое обследование представительной группы детей поликлинического отделения без затяжного кашля на наличие специфических IgG, IgM и IgA-антител к роду Chlamydia и Mycoplasma pneumoniae. Результаты представлены в табл. 2.
Таблица 2. Результаты серологического обследования детей
| Антиген | Частота выявления антител | ||
| IgG | IgM | IgA | |
| Chlamydia | 44/550 8,0% ± 1,2 (р < 0,001) | 55/558 9,8% ± 1,3 (р < 0,001) | 15/186 8,1% ± 2,0 (р < 0,001) |
| Mycoplasma pneumoniae | 108/522 19,6% ± 1,7 | 101/558 19,2% ± 1,7 | 41/193 21,2% ± 2,9 |
В знаменателе - количество исследованных сывороток крови; в числителе - количество положительных проб.
В скобках указан коэффициент значимости выявленных различий в частоте выявления антител к Chlamydia и Mycoplasma pneumoniae.
Как следует из таблицы, специфические антитела к микоплазменной инфекции и в популяции встречались существенно чаще, чем к хламидийной инфекции, что подтверждает более широкое распространение микоплазменной инфекции.
Следует отметить, что нам не удалось выявить существенных различий в частоте выявления хламидийной и микоплазменной инфекции у детей с затяжным кашлем и у детей без бронхолегочных болезней. Более частое выявление IgG и IgA-антител к Mycoplasma pneumoniae по сравнению с антителами к роду Clamydia может свидетельствовать о том, что инфицирование микоплазмами происходит раньше, чем хламидиями. В проведенном ранее исследовании [11] мы установили, что встреча и инфицирование Mycoplasma pneumoniae происходит в раннем возрасте (до трех лет). В работе В.А. Бобылева [14], посвященной изучению хламидийной инфекции при хронических и рецидивирующих бронхолегочных болезнях у детей было установлено, что инфицирование хламидиями в группе детей с бронхолегочной патологией происходит после трех лет, увеличивается с возрастом и достигает максимальных значений у старшеклассников.
Мы проанализировали частоту выявления хламидийных и микоплазменного антигенов в аспиратах у детей дошкольного и школьного возраста. Из общего количества антигенов Mycoplasma pneumoniae в аспиратах было выявлено у 47,4% детей раннего и дошкольного возраста и практически такое же количество (52,6%) - у детей школьного возраста. Антигены Chlamydia pneumoniae и Chlamydia trachomatis в аспиратах выявлялись преимущественно у детей более старшего возраста (71,4 и 28,6%; р < 0,02). Сходные результаты были получены и при анализе частоты выявления хламидийных и микоплазменного антигенов на количество обследованных детей дошкольного и школьного возраста. Полученные данные подтверждают, что встреча и инфицирование микоплазмами происходят раньше, чем хламидиями.
Таким образом, у детей с хроническим кашлем выявляются разнообразные ассоциации различных возбудителей вирусных инфекций, таких как аденовирусы, парагрипп, РС-вирус, а так же антиген Mycoplasma pneumoniae. Хламидийная инфекция встречается существенно реже, и, по-видимому, имеет менее существенное значение при этой патологии.
Результаты наших исследований не совпадают с данными ряда авторов [5, 7, 9] в том, что микоплазменной и хламидийной инфекциям принадлежит ведущая роль при бронхиальной астме и различных бронхолегочных заболеваниях, сопровождающихся длительным кашлем и более созвучны исследованиям, в которых установлено, что хроническая респираторная хламидийная инфекция или реинфицирование не влияют на частоту обострений хронических рецидивирующих бронхолегочных заболеваний [14, 15] и не имеют достоверной связи с синдромом бронхиальной обструкции [14, 16].
Как показал анализ, в подавляющем большинстве случаев затяжному кашлю предшествовала острая респираторная инфекция (так называемый постинфекционный кашель). Однако тщательное клиническое и лабораторное обследование детей позволило выявить у них различные аллергические заболевания, в том числе и бронхиальную астму. Достаточно сказать, что 65,5% случаев бронхиальной астмы были выявлены только после появления затяжного кашля и обращения к врачу. Не удивительно, что ОРИ явилась триггерным фактором манифестации обострения бронхиальной астмы или ее дебюта. Известно, что одной из причин обострений и неконтролируемого тяжелого течения бронхиальной астмы могут быть частые вирусные респираторные инфекции, а также сопутствующие риносинуситы [17]. Анализ обращений по поводу затянувшегося кашля позволил установить, что среди длительно кашляющих детей имеется большое количество часто болеющих ОРИ; выявить очаги хронической инфекции в носоглотке, требующие санации. Таким образом, когда на прием к педиатру в амбулаторно-поликлиническом учреждении приходит длительно кашляющий ребенок, врач должен действовать, руководствуясь следующим алгоритмом. По результатам анамнеза, клинической картины, инструментальных и лабораторных методов обследования необходимо исключить у ребенка врожденную патологию, новообразования, инородное тело, др. Совместно с невропатологом необходимо подтвердить или исключить диагноз психогенного кашля. Во всех случаях обязательна консультация ЛОР-врача. И только после этого следует назначать лечение. Повторные респираторные заболевания способствуют формированию бронхолегочной и аллергической патологии, а также являются одной из причин острых и хронических гайморитов, синуситов, тонзиллитов, отитов. В настоящее время широко используется иммунотерапия местными иммуномодуляторами, высокая эффективность которых определяется снижением активности воспалительных проявлений в глотке, повышением активности клеточного иммунитета, уменьшением риска хронизации, а также частоты и продолжительности респираторных инфекций без применения антибиотиков, что очень важно, если учесть, что в поликлиниках и нередко в стационарах при затянувшемся кашле назначают лечение антибиотиками [18, 19].
Для применения антибиотиков требуются серьезные основания. Необходимо обращать внимание на случаи длительного традиционного лечения антибиотиками, которые не приводят к положительному эффекту. В этих случаях в стандарт обследования детей с затяжным кашлем следует включить исследование аспиратов (а не мазков из носоглотки) для выявления внутриклеточных возбудителей, а также исследование сывороток крови на наличие специфических антител к Mycoplasma pneumoniae и роду Chlamydia. Учитывая определенные трудности диагностики хламидийной инфекции, необходимо использовать не менее двух методов, а при возможности применять ПЦР Несмотря на то, что нам не удалось показать существенного значения хламидийной и инфекции при затяжном кашле у детей, нельзя игнорировать факт выявления у части детей антигенов внутриклеточных возбудителей и специфических антител. При подтверждении наличия хламидийной или микоплазменной инфекции следует использовать антибиотики макролидного ряда.
Симптоматическая противокашлевая терапия должна заключаться не в подавлении кашля, а в его усилении при условии перевода кашля из сухого непродуктивного в продуктивный. Необходимость в подавлении кашля с использованием истинных противокашлевых препаратов у детей возникает крайне редко. Противокашлевые лекарственные средства применяются лишь при мучительном, надсадном и малопродуктивном кашле, как, например, при коклюшной инфекции. Для облегчения кашля и улучшения отделения мокроты можно применять комбинацию противокашлевых и отхаркивающих препаратов. Терапия кашля включает мероприятия по улучшению дренажной функции бронхов и восстановление мукоцилиарного клиренса. Среди средств, улучшающих откашливание мокроты, используют муколитики, разжижающие мокроту и изменяющие вязкость секрета (ацетилцистеин, цистеин, метилцистеин); мукогидратанты, способствующие внедрению воды в структуру секрета слоя "золь" (гипертонические солевые растворы, йодсодержащие препараты натрия и калия); мукорегуляторы, регулирующие выработку секрета железистыми клетками (карбоцистеин, степронин, летостеин); поверхностно-активные и разжижающие вещества, изменяющие адгезию секрета (бромгексин, амброксол); отхаркивающие мукокинетики (препараты термопсиса, солодки, алтея, синупрет, гвайфензин, хлорид аммиака, натрия цитрат, терпингидрат). При лечении кашля показано положительное действие растительного препарата Бронхипрет (Бионорика АГ, Германия) у детей с острыми бронхитами. В состав препарата входят лекарственные растения тимьян и плющ. Основными активными компонентами тимьяна являются эфирные масла, в том числе тимол. Данные вещества оказывают местное воздействие на легкие, так как выводятся через дыхательные пути, действуют бактерицидно, уменьшают бронхоспазм и снижают вязкость мокроты (муколитическое действие) [20]. Плющ оказывает отхаркивающее действие и обладает спазмолитическими свойствами, что способствует предотвращению и уменьшению спазмов при кашле [21].
В Научном центре здоровья детей РАМН на базе НИИ профилактической педиатрии и восстановительного лечения в амбулаторных условиях проводилось открытое рандомизированное контролируемое сравнительное исследование эффективности и переносимости препарата Бронхипрет сироп. Клиническое исследование было организовано для оценки эффективности и переносимости препарата по сравнению c вдыханием физиологического раствора NaCl 0,9% через небулайзер. Под наблюдением находилось 50 детей в возрасте от 3 мес до 6 лет. Критериями включения в исследование являлись: возраст детей: от 3 месяцев до (не старше) 6 лет с клиническим диагнозом острого (трахео)бронхита и недавним началом выработки мокроты (менее 2 дней); если у ребенка наблюдалось более 10 приступов кашля в дневное время в течение последнего дня перед обращением в НЦЗД РАМН, а общий балл по шкале тяжести бронхита составлял ≥ 5 баллов (из 20 максимальных). Диагноз выставлялся на основании истории болезни и данных физикального обследования, включающего оценку характерных признаков и симптомов согласно шкале тяжести бронхита: кашля, мокроты, боли в грудной клетке при кашле, одышки и хрипов при аускультации легких. Баллы рассчитывались следующим образом: 0 - симптом отсутствует, 1 - легкая выраженность симптомов, 2 - умеренная, 3 - сильная, 4 - очень сильная выраженность симптомов.
В исследования не включались дети с сопутствующей высокой лихорадкой ≥ 39°С, с диагнозом "пневмония", с хроническими заболеваниями легких в анамнезе, например, хроническим бронхитом, хроническим обструктивным заболеванием легких, бронхоэктазами, бронхиальной астмой, муковисцидозом, клинически значимыми хроническими заболеваниями сердечно-сосудистой системы, почек, ЖКТ или печени в анамнезе, злокачественными новообразованиями. Критериями исключения были также: сопутствующая терапия иммунодепрессантами, системными антибиотиками и системными или ингаляционными глюкокортикоидами (в течение 4 недель до включения в исследование и в виде сопутствующей терапии), другими мукоактивными веществами (в течение 2 недель до включения в исследование и в виде сопутствующей терапии), противокашлевыми препаратами и другими средствами, влияющими на отделение мокроты, за исключением паровых ингаляций, приема нестероидных противовоспалительных препаратов (кроме парацетамола, который разрешается принимать в случае повышения температуры). Из 50 пациентов 25 человек составили группу сравнения (из них 1 ребенок в возрасте 1 года 10 месяцев, 1 ребенок в возрасте 2 лет, 9 детей в возрасте 3 лет, 6 детей в возрасте 4 лет, 8 детей в возрасте 5 лет) и принимали сироп в течение 10 дней в следующей дозировке: детям в возрасте от 3 до 12 месяцев по 15 капель 3 раза в день; от 1 года до 2 лет - по 17 капель 3 раза в день; от 2 до 3 лет - по 20 капель 3 раза в день; от 3 до 4 лет - по 23 капли 3 раза в день; от 4 до 5 лет - по 26 капель 3 раза в день; от 5 до 6 лет - по 26 капель 3 раза в день. 25 детей контрольной группы (1 ребенок 2 лет, 8 детей в возрасте 3 лет, 6 детей в возрасте 4-х лет, 10 детей в возрасте 5 лет) получали ингаляции физиологического раствора NaCl 0,9% через небулайзер в количестве 3 мл 3 раза в день. Распределение на группы осуществлялось случайным вытягиванием конвертов, в которых указывалось, в какую группу будет включен пациент. Родители всех пациентов вели дневник симптомов, в котором отмечали количество эпизодов кашля днем и ночью, длительность приступов, наличие или отсутствие мокроты, динамику общего самочувствия. В течение 10 дней лечения пациенты дважды приходили на прием к врачу: на 5-й и 10-й дни лечения. Исследователем велась индивидуальная регистрационная карта пациента, куда заносились характерные признаки и симптомы согласно шкале тяжести бронхита, оцениваемые до и после лечения; переносимость исследуемого препарата в баллах; соблюдение пациентом режима приема исследуемого препарата. До лечения средняя частота эпизодов кашля в сравниваемых группах днем составила 13,6; ночью: 13,6 - в группе, принимавших исследуемый препарат и 9,0 - в группе, принимавшей физраствор.
На рисунке 3 представлена средняя частота эпизодов кашля днем и ночью на фоне проводимой терапии. У всех детей (100%) на фоне лечения исследуемым препаратом к 5-му дню было отмечено снижение эпизодов кашля днем и ночью. У детей, использовавших физраствор, снижение эпизодов кашля ночью и днем было отмечено у 72% (р < 0,02). У 28% число эпизодов кашля либо осталось на прежнем уровне, либо несколько увеличилось. Необходимо отметить, что у детей из группы сравнения среднее количество эпизодов кашля ночью с 13,6 снизилось до 3,2 (в 4,2 раза: р < 0,01), а у детей, использовавших физиологический раствор, количество эпизодов кашля ночью снизилось только в 1,4 раза. При аускультации хрипы на 5-й день лечения не выслушивались в обеих группах.
Рис. 3. Частота эпизодов кашля
Частота эпизодов кашля днем 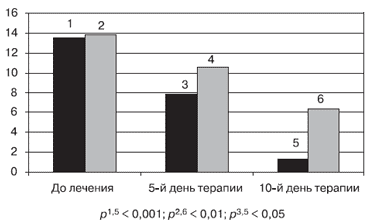
Частота эпизодов кашля ночью 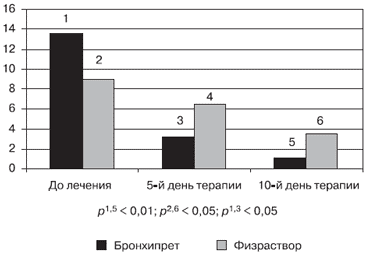
У 10-му дню лечения у детей из группы сравнения среднее количество эпизодов кашля днем составило 1,3, а ночью - 1,1 (то есть по сравнению со средним количеством эпизодов кашля до лечения снизилось в 10,5 раз). При этом у 34% приступы кашля совсем прекратились. У детей контрольной группы к 10-му дню лечения среднее количество эпизодов кашля снизилось в 2,1 раза днем и в 2,6 раза ночью по сравнению с количеством эпизодов кашля до лечения. Однако следует отметить, что ни в одном случае не было отмечено полного прекращения кашля: днем родители отмечали от 3 до 11, а ночью от 2 до 6 эпизодов кашля.
Со слов родителей, улучшение самочувствия детей при приеме изучаемого препарата было отмечено к 4-му дню от начала приема препарата, а в контрольной группе - к 8-му дню. Переносимость сиропа у всех больных была хорошей. Все пациенты указывали на его приятный вкус и принимали с удовольствием. Побочных действий при применении препарата не было отмечено. Таким образом, применение растительного препарата Бронхипрет сироп у детей с кашлем эффективно и безопасно. СПИСОК ЛИТЕРАТУРЫ
1. Намазова Л.С., Таточенко В.К., Бакрадзе М.Д., Волков К.С., Нисевич Л.Л. Применение современных антибиотиков-макролидов в педиатрической практике // Лечащий врач. - 2006. - № 8. - С. 71-73.
2. Овчаренко С.И. Кашель: этиология, диагностика, подходы к лечению // Consilium medicum. Пульмонология. - 2006. - Т. 8, № 1. - С. 22.
3. Даниляк И.Г. Кашель: этиология, патофизиология, диагностика, лечение // Пульмонология - 2001. - V. 11, № 3. - С. 33-37.
4. Ревякина В.А. Кашель у детей: причины и подходы к терапии // Consilium medicum. Педиатрия. - 2006. - Т. 8, № 2. - С. 38.
5. Борискина И.Е., Тараканова Н.В. Синдром хронического кашля: диагностический поиск. Сборник материалов X Съезда педиатров России "Пути повышения эффективности медицинской помощи детям". - М., 2005. - С. 58.
6. Тимина В.П., Горина Л.Г., Павлова Л.А. и др. Клиника и новые подходы к диагностике респираторного микоплазмоза детей Матариалы V Российского съезда врачей-инфекционистов. - М., 1998. - С. 308-309.
7. Романова М.А., Гришкин И.Г., Клинико-лабораторные особенности и этиопатогенетическое лечение рецидивирующего бронхита, вызванного внутриклеточными Патогенами // Детские инфекции. - 2007. - № 2. - С. 33-36.
8. Дудкина М.В. Особенности проявлений хламидийной пневмонии у детей с бронхиальной астмой. Сборник материалов XI Конгресса педиатров России. - М., 2006. - С. 221-222.
9. Савенкова М.С., Афанасьева А.А., Скирда Т.А. и др. Смешанная хламидийно-микоплазменная инфекция: варианты течения и исходы заболевания // Детские инфекции. - 2004. - № 4. - С. 10-13.
10. Левина Ю.Г. Клинико-иммунологическая эффективность и безопасность комбинированных препаратов в лечении бронхиальной астмы у детей: Автореф. дис. ... канд. мед. наук. - М., 2005. - С. 26.
11. Нисевич Л.Л. Противовирусный иммунитет при хронических бронхолегочных болезнях у детей // Советская педиатрия. - М.: Медицина, 1985. - Т. 3. - С. 74-106.
12. Нисевич Л.Л. Аллергические болезни у детей. - М.: Медицина, 1998. - С. 352.
13. Нисевич Л.Л., Романова Л.А., Соминина А.А. Особенности реакции торможения миграции лейкоцитов с вирусными антигенами при атопической бронхиальной астме у детей // Вопросы охраны материнства и детства. - 1988. - № 2. - С. 27-30.
14. Бобылев В.А. Респираторная хламидийная инфекция при хронических и рецидивирующих бронхолегочных болезнях у детей: Автореф. дис. ... канд. мед. наук. - М., 2005. - С. 23.
15. Катосова Л.К., Спичак Т.В., Бобылев В.А. и др. Этиологическое значение Chlamydia pneumonia у детей с рецидивирующими и хроническими болезнями легких // Вопросы современной педиатрии. - 2003. - Т. 2, № 2. - С. 47-50.
16. Каграманова К.Г., Шугурина Е.Г., Кижеватова Т.А. и др. Микоплазменная инфекция у детей с бронхиальной астмой. Сборник материалов XI Конгресса педиатров России. - М., 2006. - С. 266.
17. Намазова Л.С., Огородова Л.М., Левина Ю.Г. и др. Бронхиальная астма. - М.: Педиатрия. 2005. - С. 36-81.
18. Гаращенко И.И., Володарская В.Г. Профилактика и лечение хронического тонзиллита у часто и длительно болеющих детей // Детские инфекции. - 2007. - № 1. - С. 56-59.
19. Намазова Л.С., Ботвиньева В.В., Торшхоева Р.М. и др. Лечение и профилактика острых респираторных инфекций у часто болеющих детей, проживающих в мегаполисах // Детские инфекции. - 2007. - № 2. - С. 49-52.
20. ESCOP Monograph, Thimi herba (Thyme). European Scietific Cooperation on Phytomedicine, Elburg (2003).
21. Hagers Handbuch der pharmazeutischen Praxis, 5 the ed., Spriger, Berlin-Heidelberg etc. (1995).
