Эффективность применения тиамфеникола глицинат ацетилцистеината при острых бронхитах у детей
Статьи Опубликовано в журнале:«РМЖ » № 3, 2016
Н.А. Геппе, к.м.н. И.А. Дронов, к.м.н. Н.Г. Колосова
ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, Москва
Частота заболеваемости ОРВИ в детском возрасте обусловлена анатомо-физиологическими особенностями респираторного тракта: узостью просвета дыхательных путей, недостаточным развитием мышечной и эластической ткани легких, значительным развитием интерстициальной ткани, недостаточной коллатеральной вентиляцией, склонностью к гиперпродукции слизи, повышенной вязкостью слизи, преобладанием более плотного гелевого слоя бронхиального секрета, низким уровнем иммуноглобулина А (IgA). Повторные реккурентные респираторные заболевания могут способствовать нарушению компенсаторно-адаптационных механизмов и снижению иммунорезистентности, что ведет к хронизации процесса. Среди детей с повторными ОРВИ более половины страдают хроническими заболеваниями носоглотки и гиперплазией лимфоглоточной ткани носоглотки.
Респираторные инфекции имеют, как правило, вирусную этиологию и могут проявляться различными клиническими синдромами (ринит, риносинусит, тонзиллит, ларингит, ларинготрахеит, бронхит и др.). В некоторых случаях характерная клиническая картина заболевания помогает предположить вероятную этиологию ОРВИ. Так, преимущественное поражение гортани с развитием стенозирующего ларингита (круп) типично для гриппозной или парагриппозной этиологии ОРВИ. Риновирусы и коронавирусы чаще становятся причиной ринита и назофарингита. Вирусы Коксаки нередко вызывают острые заболевания носоглотки в виде фарингита, ангины, в то время как подавляющая часть случаев лихорадки с фарингоконъюнктивитом обусловлена аденовирусной инфекцией. ОРВИ с синдромом бронхиальной обструкции у детей раннего возраста наиболее часто вызываются респираторно-синцитиальным вирусом и вирусом парагриппа.
Клинические проявления ОРВИ характеризуются такими симптомами, как ринит, кашель, покраснение зева, головная и мышечная боль, отсутствие аппетита. Возможно повышение температуры тела, обычно не превышающая 38°С, в течение первых 3-х дней заболевания. Вирусные инфекции могут сопровождаться бактериальными осложнениями в форме отита, синусита, конъюнктивита, лимфаденита.
Мукоцилиарный клиренс (от англ. clearance - очищение) - выведение ринобронхиального секрета, обусловленное колебательными движениями ресничек однослойного многорядного мерцательного эпителия слизистой оболочки, с помощью которого удаляются все агенты, попадающие в респираторный тракт с током воздуха (микроорганизмы, аллергены, пыль и др.). Бронхиальный секрет представляет собой постоянно обновляющийся фильтр и на 95% состоит из воды. В соответствии с концепцией двухслойности секрета слизь состоит из наружного гелеобразного слоя (гель) толщиной 2 мкм и лежащего под ним более жидкого слоя (золь) толщиной 2-4 мкм. Верхний слой секрета формируется в основном из муцинов - группы высокогликозилированных протеинов. Нейтральные и кислые глико-протеины (5-10% бронхиальной слизи) обусловливают вязкость бронхиального секрета, что в значительной степени зависит от внутри- и межмолекулярных дисульфидных и водородных связей, разрушение которых приводит к уменьшению вязкости. Липиды, составляющие 0,3-0,5% бронхиальной слизи, представлены в основном фосфолипидами из альвеол и бронхиол. Образование бронхиального секрета и его продвижение в проксимальном направлении от альвеол к крупным бронхам в норме обеспечивает мукоцилиарный транспорт - один из основных механизмов системы местной защиты. Очищение дыхательных путей - это важный физиологический процесс в организме человека, в котором участвуют клетки слизистой респираторного тракта - бронхиальные железы, бокаловидные клетки, секреторные клетки Клара, эпителий бронхиол и альвеол.
При воспалении происходит нарушение мукоцилиарного транспорта, снижение местных защитных механизмов, что может создавать условия для бактериальной инфекции, гиперсекреции, развития бронхиальной обструкции, ухудшения дренажа дыхательных путей и возникновения кашля. Десквамация эпителия, возникающая под воздействием на слизистую оболочку респираторного тракта различных факторов, сопровождается резким полнокровием сосудов микроциркуляторного русла, повышением их проницаемости, отеком слизистой и подслизистого слоя, нарушением подвижности ресничек. Также наблюдается перестройка секреторного аппарата (частичное замещение реснитчатых клеток слизеобразующими бокаловидными клетками и гиперплазия бронхиальных желез), что приводит к гиперсекреция слизи и изменению состава трахеобронхиального секрета (уменьшается удельный вес воды и повышается концентрации муцинов) и, как следствие, к увеличению вязкости мокроты, снижению антибактериальной и противовирусной активности за счет уменьшения в нем концентрации секреторного IgA, интерферона, лактоферрина, лизоцима. Это, в свою очередь, способствует повышенной адгезии патогенных микроорганизмов к слизистой оболочке дыхательных путей и создает благоприятные условия для микробной колонизации. Застой вязкого секрета приводит к нарушению вентиляционно-диффузионной функции легких, что может быть основной причиной дыхательной недостаточности.
При нарушениях мукоцилиарного клиренса включаются различные защитные механизмы, одним из которых является кашель, направленный на очищение дыхательных путей. Стремительный поток воздуха, возникающий в связи с изменением внутригрудного давления, увлекает за собой слизь, инородные частицы, микроорганизмы и таким образом очищает дыхательные пути. Кашель - один из наиболее частых симптомов ОРВИ, он может быть продуктивным (влажным, с выделением мокроты) и непродуктивным (сухим).
Острый кашель в детском возрасте в большинстве случаев вызывают респираторно-вирусные инфекции верхних и нижних дыхательных путей:
- патология ЛОР-органов (ринит, сопровождающийся стеканием слизи по задней стенке глотки (postnasal drip syndrome), синуситы, фарингиты, аденоидиты, ларингиты и др.);
- бронхолегочные заболевания (острые респираторные инфекции (ОРИ), бронхообструктивный синдром, бронхиальная астма, хронические заболевания легких);
- патология желудочно-кишечного тракта (гастроэзофагеальная рефлюксная болезнь, дисфагия, трахео-пищеводный свищ);
- вдыхание различных раздражающих веществ (триггеров), таких как газы, пыль, табачный дым.
Вирусно-бактериальная и бактериальная природа ОРИ более характерна для новорожденных, грудных детей и детей раннего возраста. Наиболее частыми возбудителями являются Streptococcus pneumoniae, Streptococcus pyogenes, Haemophilus influenzae, Mycoplasma pneumoniae, Moraxella catarrhalis. Присоединение бактериальной инфекции приводит к нарастанию тяжести заболевания и удлинению сроков выздоровления. Обычно на бактериальную природу острого респираторного заболевания указывает длительная (более 3-х дней) фебрильная лихорадка, появление гнойного налета и слизисто-гнойного или гнойного отделяемого из носа, выраженная интоксикация, а также затяжной характер течения [2].
Применение большого количества лекарственных препаратов в случаях затяжного течения ОРИ не всегда успешно. Как правило, причинами безрезультативности служит несвоевременное и неадекватное этиотропное лечение. В подавляющем большинстве случаев врачам приходится назначать лечение детей «интуитивно», т. к. предположение об этиологии ОРИ ввиду схожести клинических проявлений вирусных и бактериальных инфекций на ранних этапах заболевания во многом субъективно и зависит от личного опыта врача. Для каждой локализации бактериального процесса существует относительно немного вероятных возбудителей, что позволяет сделать рациональный выбор антибиотика для стартовой терапии и предусмотреть замену в случае ее неэффективности.
Как показывают практика и данные многочисленных исследований, необоснованное назначение системных антибиотиков приводит к повышению риска побочных явлений, нарушению микробного биоценоза и способствует распространению лекарственной устойчивости возбудителя. Кроме того, при остром течении респираторных заболеваний верхних дыхательных путей системные антибиотики не предотвращают бактериальную суперинфекцию и даже могут способствовать ее развитию из-за подавления нормальной флоры дыхательных путей.
Основными факторами рациональной антибиотикотерапии вне зависимости от тяжести и локализации воспалительного процесса являются:
- степень чувствительности возбудителя к антимикробным средствам;
- степень активности антимикробного средства против конкретного возбудителя;
- достижение эффективной терапевтической концентрации антимикробных средств в поврежденных органах и тканях;
- знание особенностей фармакокинетики, фармакодинамики и возможных побочных эффектов выбранных препаратов у детей раннего возраста;
- возраст ребенка, фоновая патология, а также сопутствующая терапия.
Проведенное в 2007 г. в Италии рандомизированное исследование, включавшее более 800 пациентов, показало высокую клиническую и микробиологическую эффективность ингаляционного использования тиамфеникола глицинат ацетилцистеината для лечения инфекций верхних дыхательных путей, в том числе риносинуситов. При этом ни у одного из пациентов не были зарегистрированы нежелательные явления [5]. Также имеется опыт эффективного применения тиамфеникола глицинат ацетилцистеината при лечении риносинуситов у детей [6].
Введение тиамфеникола глицинат ацетилцистеината с помощью небулайзерной терапии в респираторный тракт при остром бронхите с затяжным течением позволяет уменьшить длительность лечения, а при нетяжелом бронхите - в ряде случаев отказаться от системного применения антибиотиков.
Препарат тиамфеникола глицинат ацетилцистеинат может назначаться в качестве стартовой антибактериальной терапии взамен неэффективного стартового системного антибактериального препарата или дополнительно к стартовому системному антибактериальному препарату при его недостаточной эффективности.
Режим дозирования препарата тиамфеникола глицинат ацетилцистеината - по 500 мг 2 раза в сутки с интервалом 12 ч. Разовая доза препарата вводится в виде ингаляций с помощью прибора ингаляционной доставки. Курс лечения составляет 7 дней в зависимости от тяжести заболевания и динамики симптомов.
На базе Университетской детской клинической больницы Первого МГМУ им. И.М. Сеченова было проведено открытое пострегистрационное проспективное исследование в параллельных группах оценки эффективности и безопасности препарата тиамфеникола глицинат ацетилцистеината (Флуимуцил-антибиотик ИТ, компании Zambon) при острых бронхитах у детей. Под наблюдением находилось 55 детей (34 мальчика и 21 девочка) в возрасте от 3-х до 14 лет, с ОРИ, протекающим с явлениями бронхита. В исследование включались пациенты на 5-7-й день болезни, у которых не отмечалось улучшение состояния на фоне симптоматической терапии. Были сформированы две группы: основная - 34 человека и контрольная - 21 человек.
Пациенты основной группы (ФА) в качестве стартовой антибактериальной монотерапии получали препарат Флуимуцил-антибиотик ИТ с помощью струйных небулайзеров в дозе 250-500 мг 2 раза в сутки в течение 7 дней. Пациенты контрольной группы в качестве стартовой антибактериальной терапии получали системный антибактериальный препарат из группы макролидов. Также пациенты контрольной группы получали дополнительно NAC перорально.
Всем больным из обеих групп по показаниям назначались жаропонижающие препараты.
Оценка клинических данных проводилась по следующим позициям:
- общее состояние больного - лихорадка, интоксикационный синдром;
- данные объективного осмотра - бронхообструкция, кашель, хрипы в легких.
- баллов - отсутствует;
- балл - слабо выражен, кратковременный, с эффективно откашливаемой мокротой, не нарушает самочувствие ребенка;
- балла - умеренно выражен в течение дня и ночью, мокрота откашливается;
- балла - выражен в течение дня и ночи, малопродуктивный или непродуктивный, существенно нарушает самочувствие ребенка.
На фоне проводимой терапии наблюдалось улучшение состояния больных в обеих группах, но в основной группе отмечалось более быстрое купирование симптомов: к 5-му дню терапии оценка основных симптомов была достоверно меньше у больных основной группы, к 8-му дню нормализация состояния отмечена в обеих группах (р<0,01) (рис. 1).
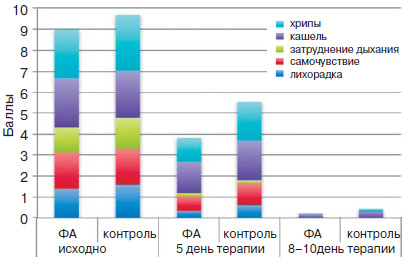
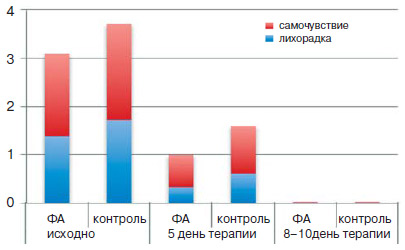
Всем пациентам также проводилась оценка основных проявлений интоксикационного синдрома (самочувствие, лихорадка). К 5-му дню лечения нормализация температуры отмечена у всех пациентов в группе ФА и у большинства пациентов группы контроля. Улучшение самочувствия достоверно выше в группе ФА по сравнению с контрольной группой (рис. 2). К 8-10-му дню наблюдения интоксикационный синдром не отмечен ни у одного из пациентов.
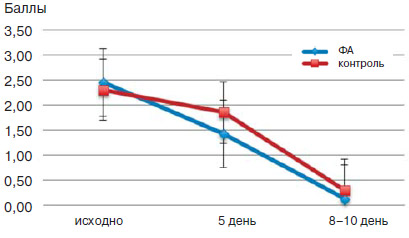
Уже к 5-му дню лечения у большинства детей (84%) в группе ФА наступило изменение характера кашля -уменьшение частоты и улучшение отхождения мокроты - и составило 1,42+0,19 балла в основной группе и 1,85+0,16 балла в группе сравнения (р<0,05) (рис. 3).
К 8-10-му дню наблюдения отмечено более эффективное снижение кашля у детей в группе ФА (с 2,45+0,3 балла до 0,12+0,11 балла, р<0,05) по сравнению с контрольной группой (с 2,3+0,16 балла до 0,3+0,2 балла).
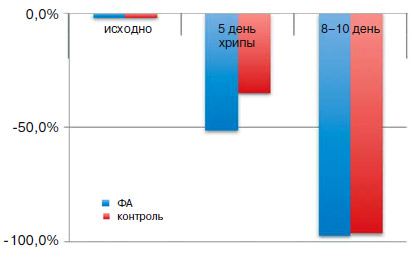
Балльная оценка хрипов показала значительное снижение выраженности симптомов у пациентов в группе ФА на 51,3% по сравнению с группой контроля (на 35,1%, р<0,05). К окончанию наблюдения хрипы купированы практически у всех пациентов в обеих группах (-97,4% и -96,5% соответственно) (рис. 4).
Анализ дополнительно выявил, что использование местной антибактериальной терапии позволило избежать назначения системных антибиотиков.
В целом наши данные показали, что использование с помощью ингаляционной доставки антибактериального препарата Флуимуцил-антибиотик ИТ в лечении детей с острым бронхитом позволяет быстрее добиться клинического улучшения, сократить сроки лечения больных и снизить частоту назначения системной антибактериальной терапии.
В ходе исследования в группе ФА не было зафиксировано каких-либо неблагоприятных побочных проявлений в процессе лечения. При назначении препарата детям с явлениями бронхообструкции ухудшение состояния не наблюдалось. Следует также отметить хорошую переносимость детьми ингаляций при самостоятельном использовании.
Таким образом, проведенное исследование продемонстрировало, что использование препарата тиамфеникола глицинат ацетилцистеината (Флуимуцил-антибиотик ИТ) в терапии острого бронхита у детей способствует ускорению процессов выздоровления ребенка, значительно уменьшая симптомы интоксикации, восстанавливая дренажную функцию бронхов. Результаты были сопоставимы с таковыми у группы сравнения, получающей системную антибактериальную терапию. Хорошая переносимость позволяет рекомендовать назначение препарата Флуимуцил-антибиотик ИТ в качестве стартовой терапии инфекции нижних дыхательных путей у детей при необходимости проведения антибактериальной терапии.
Литература