Основные подходы к лечению микрососудистых осложнений сахарного диабета
СтатьиОпубликовано в журнале:
MEDI.RU Диабетология, №1, 2011
Е.Н.Мельчинская д.м.н., врач-эндокринолог МУЗ ГКБ СМП г. Курск
Сахарный диабет (СД) - это системное заболевание, обусловленное абсолютным (тип 1) или относительным (тип 2) дефицитом инсулина, который вызывает нарушение углеводного обмена, проявляющееся хронической гипергликемией. Возникшие патологические нарушения приводят к развитию микро- и макрососудистых осложнений в различных органах (глаз, почек, нервов, сердца и кровеносных сосудов).
Несмотря на достижения современной диабетологии, проблема СД является приоритетом первого порядка среди систем здравоохранения большинства стран мира. Пандемические темпы роста СД побудили Организацию Объединенных Наций в декабре 2006 г. принять резолюцию, призывающую создавать национальные программы по предупреждению, лечению и профилактике СД. По данным Международной Федерации Диабета в настоящее время в мире насчитывается 285 млн. больных СД, а к 2030 году их количество может вырасти до 438 млн., из которых более 90% приходится на пациентов с СД 2 типа. В Российской Федерации за последние 10 лет число больных СД возросло более чем на 700 тыс. человек и на 1 января 2010 года по обращаемости зарегистрировано 3 121318 диабетических пациентов. Однако более точные данные контрольно-эпидемиологических исследований показали, что в нашей стране истинная численность больных СД в 3-4 раза превышает официально зарегистрированную и по самым скромным оценочным данным составляет 12 млн. человек: на каждого зарегистрированного пациента с диабетом приходится 3-4 человека с невыявленным нарушением углеводного обмена.
Рост распространенности СД неизбежно связ ан с развитием и прогрессированием его осложнений, что нередко представляет смертельную опасность для пациентов. Доказано уменьшение ожидаемой продолжительности жизни больного на 10 лет при установлении диагноза СД в средней возрастной группе (40-60 лет). Риск неблагоприятного исхода возрастает с увеличением длительности диабета. По данным Всемирной организации здравоохранения (ВОЗ), в мире каждые 10 сек. умирает больной СД. Летальность от сердечно-сосудистых заболеваний в 2-4 раза, а от цереброваскулярных болезней - в 2-3 раза выше у пациентов с диабетом в сопоставлении с популяцией лиц без нарушений углеводного обмена в том же возрасте. СД является самой частой причиной ампутаций нижних конечностей, исключая травму, и ежегодно на Земле производят более 1 млн. ампутаций нижних конечностей. Каждый год более 700 тысяч больных СД полностью теряют зрение и приблизительно у 500 тысяч пациентов с диабетом перестают работать почки вследствие хронической почечной недостаточности, что диктует необходимость дорогостоящей терапии. Финансовые затраты на лечение СД и его осложнений в различных странах мира составляют 10-15 % от всего бюджета здравоохранения.
Таким образом, по прогрессирующей распространенности, тяжести осложнений, дороговизне средств диагностики и лечения, которые необходимы больным на протяжении всей жизни, СД является глобальной медико-социальной проблемой современности. В связи с этим важное значение приобретают аспекты профилактики, своевременной диагностики и лечения таких осложнений диабета, как диабетическая микро- и макроангиопатия, периферическая соматическая и автономная нейропатия, являющиеся частыми причинами инвалидизации и летальности больных.
В настоящее время патогенез диабетических микроваскулярных осложнений не полностью ясен. Несомненно, первостепенной значение отводится хронической гипергликемии, включающей каскад метаболических нарушений с повреждением органов-мишеней. Хроническая гипергликемия способствует накоплению глюкозы внутри клетки и поражает эндотелий сосудов и нейронов. Поскольку глюкоза не способна проникать в клетки вне зависимости от инсулина, она в полной степени не включается в процесс гликолиза и запускаются альтернативные пути ее метаболизма: активация полиолового и гексозаминового путей обмена веществ. В результате увеличения экспрессии ключевого фермента - альдозоредуктазы -образуется большое количество внутриклеточного сорбитола, что способствует повреждению сосудов и нервов. Еще одним из патогенетических последствий накопления сорбитола является нарушение образования оксида азота. Вероятно, снижение содержания этого вазодилятирующего вещества способствует сужению сосудов. Выявлено также, что у больных СД не эффективен и пентозо-фосфатный путь утилизации глюкозы вследствие функциональной недостаточности одного из ключевых ферментов -транскетолазы. Промежуточные продукты метаболизма глюкозы, имеющие токсические свойства, накапливаются в стенках сосудов и нервной ткани, способствуя формированию диабетической ангиопатии и невропатии.
Важную роль в патогенезе диабетической ангиопатии играет накопление в тканях свободных радикалов, функциональная недостаточность антиоксидантных ферментов (каталаза, супероксиддисмутаза, глутатион) в развитием оксидативного стресса. Обычно в организме оксидантные и антиоксидантные процессы сбалансированы, поэтому постоянно образующиеся свободные радикалы нейтрализуются. У больных СД это равновесие сдвигается в сторону избыточной продукции свободных радикалов и, соответственно, ослаблению защитных механизмов. Значение свободных радикалов заключается в их способности к химическим реакциям. Из-за реакций с ненасыщенными соединениями они нарушают структуру ферментных белков, липидов клеточных мембран и ДНК, что вызывает развитие сосудистых осложнений диабета.
Кроме того, окислительный стресс усиливает процессы неферментативного гликозилирования, которые представляют важное звено в патогенезе диабетической ангиопатии. Начиная с 90-х годов прошлого века, внимание исследователей привлекло гликозилирование белков: неферментное соединение (конденсация) между альдегидной группой и аминогруппой с участием глюкозы с образованием нестабильных Шиффовых оснований. Далее, пройдя каскад реакций химических превращений (распад промежуточных метаболитов гликолиза, перекисное окисление липидов, фрагментация Шиффовых оснований), из альфа-оксоальдегидов образуются конечные продукты избыточного гликирования (КПГ). При СД КПГ усиливают трансформацию структуры белков, особенно в клубочках почек, сетчатке глаз и периферических нервов. В экспериментальных исследованиях выявлено соотношение количества КПГ со степенью поражения микроангиопатий. В качестве специфических рецепторов КПГ -модифицированных белков рассматриваются различные белки, которые расположены на поверхности клеток. Взаимодействие КПГ с рецепторами приводит к нарушению различных клеточных функций, в том числе внутриклеточной сигнальной трансдукции и экспрессии генов. Исследования последних лет выявили накопление КПГ и нарушение их взаимодействия с рецепторами уже на стадии нарушения толерантности к углеводам, что указывает на ранее формирование осложнений СД.
Таким образом, развитие диабетической ангиопатии является следствием многофакторных причин, среди которых ведущую роль играет глюкозоточность.
К диабетическим микроангиопатиям относятся:
- диабетическая нефропатия
- диабетическая ретинопатия.
Основные факторы риска диабетических микроангиопатий:
- немодифицируемые: длительность СД, генетические факторы.
- модифицируемые: гипергликемия (Hb A1c), артериальная гипертензия, дислипидемия.
Диабетическая нефропатия (ДН) - специфическое поражение почек при СД, сопровождающееся формированием узелкового или диффузного гломерулосклероза, терминальная стадия которого характеризуется развитием хронической почечной недостаточности (ХПН).
В связи с непрерывным ростом заболеваемости СД и увеличением продолжительности жизни больных проблема ДН становится все боле актуальной среди поздних осложнений. Распространенность ДН в первую очередь зависит от длительности диабета. В среднем ДН встречается у 7-10% пациентов с длительностью СД 5 лет, у 20-25% пациентов - с длительностью течения 20-25 лет и у 50-57% больных ДН фиксируется при более длительном существовании болезни. СД 2 типа развивается обычно у лиц старше 40 лет, когда специфическое поражение почек накладывается на исходно имеющиеся почечные заболевания (хронический пиелонефрит, хронический гломерулонефрит, уратная нефропатия) и на структурные и функциональные возрастные изменения почек.
Таблица 1
Стадии ХБП у больных СД
| СКФ (мл/мин/1,73 м2) | Больные сахарным диабетом | |
| С лабораторными признаками поражения почек | Без признаков поражения почек | |
| ≥90 | 1 | норма |
| 89 - 60 | 2 | норма |
| 59 - 30 | 3 | 3 |
| 29 - 15 | 4 | 4 |
| < 15 или диализ | 5 | 5 |
В России, по данным Государственного реестра больных СД, распространенность ДН при диабете 2 типа составляет 8%, что ниже мировых значений в 5 раз. При активном выявлении установлено, что истинная распространенность ДН превышает зарегистрированную в 2-8 раз. ДН, особенно при СД 2 типа - самая частая причина развития ХПН в странах Европы и США. По потребности в лечении гемодиализом и трансплантации почек больные диабетом занимают лидирующую позицию в мире.
В настоящее время в Российской Федерации используется классификация ДН 2000 г., включающая следующие формулировки:
- ДН, стадия микроальбуминурии;
- ДН, стадия протеинурии и сохраненной азотовыводительной функцией почек;
- ДН, стадия ХПН.
Принятие новой классификации хронической болезни почек (ХБП), предложенной Национальным почечным фондом США в 2002 г., требуется коррекция формулировки диагноза ДН с указание стадии ХБП, поскольку к стадиям «микроальбуминурии» и «протеинурии» могут относиться больные с различным уровнем скорости клубочковой фильтрации (СКФ). Уровень СКФ по современным представлениям является лучшим методом оценки функции почек в целом, как у здоровых лиц, так и при различных заболеваниях.
На стадии микроальбуминурии у больных СД симптомы ДН обычно отсутствуют. Возможно умеренное повышение АД. Ретинопатия отмечается у 20-50% больных, периферическая полиневропатия - у 30-50% пациентов. Анемия выявляется у 20% больных. Общий анализ мочи в норме. Повышены уровень СКФ и почечный кровоток. Диагностируется гипертрофия почек.
Отличительной особенностью этой стадии является появлении микроальбуминурии (МАУ) - состояние, которое характеризуется экскрецией с мочой альбумина (в пределах 30-300 мг/сутки или 20-200 мкг/мин). При СД 1 типа МАУ обычно появляется не ранее, чем через 3-5 лет от начала заболевания, при СД 2 типа может быть выявлена при первом обследовании больного. Если у больного СД выявляется МАУ, то при отсутствии должной терапии велика вероятность дальнейшего постоянного повышения показателя экскреции альбумина с мочой в темпе, соответствующем примерно 15 % в год, что приводит к появлению протеинурии через 8-10 лет. Поскольку эта стадия является полностью обратимой при своевременном назначении патогенетической терапии, именно она является решающей для больного СД.
Стадия протеинурии - характеризуется появлением постоянной протеинурии, что соответствует экскреции альбумина с мочой более 200 мкг/мин или 300 мг/сутки и экскреции белка в рутинных исследования мочи более 0,5 г/сутки.
АД повышено у 80-90% больных. Ретинопатия и периферическая полиневропатия -выявляются у 100% больных, диагностируется автономная нейропатия. Ишемическая болезнь сердца отмечается у 50-70% пациентов. Анемия имеет место у 30-40% больных, гиперлипидемия - у 60-80%. СКФ и почечный кровоток в норме, альбуминурия превышает 300 мг/сутки. Протеинурия при истинной ДН, как правило, носит изолированный характер и обычно выявляется через 15-20 лет от начала СД. При отсутствии лечения с момента появления протеинурии терминальная почечная недостаточность развивается в среднем через 5-7 лет.
Стадия почечной недостаточности - фильтрационная функция почек продолжает неуклонно снижаться, приводя к нарастанию концентрации токсических азотистых шлаков в крови. У всех больных сохраняется протеинурия. Артериальная гипертония выявляется у 80-90% больных. Часто развивается выраженный стойкий отечный синдром. Могут присоединиться симптомы сердечной недостаточности.
Все больные с ХПН имеют диабетическую ретинопатию, их них 80% - пролиферативную стадию с полной потерей зрения в 30-40% случаев. Периферическая и автономная полинейропатия наблюдается у 100% больных, ишемическая болезнь сердца и дислипидемия -у 80-100%. Прогрессирует нейроишемическое и ишемическое поражение нижних конечностей. Анемия диагностируется у 100% больных при повышении креатинина более 700 мкмоль/л. Развивается почечная остеодистрофия - поражение скелета и мягких тканей вследствие нарушения фосфорно-кальциевого обмена. Снижен уровень СКФ и почечный кровоток. Альбуминурия более 300 мг/сутки. Повышено содержание креатинина и мочевины крови. Нарушение электролитного обмена характеризуется гиперкалиемией, гиперфосфатемией, гиперкальцемией.
Таблица 2
Группы риска развития ДН, нуждающиеся в проведении ежегодного скрининга МАУ и СКФ
| Категории больных | Начало скрининга |
| Больные СД 1 типа, заболевание в раннем детском и постпубертатном возрасте | Через 5 лет от дебюта СД, далее - ежегодно |
| Больные СД 1 типа, заболевание в пубертатном возрасте | Сразу при постановке диагноза, далее - ежегодно |
| Больные СД 2 типа | Сразу при постановке диагноза, далее - ежегодно |
| Беременные с СД или больные гестационным СД | 1 раз в триместр |
Для предупреждения развития ДН выделены группы риска, которым необходимо ежегодное мониторирование МАУ и СКФ.
Профилактика ДН возможна только при своевременном определении и коррекции факторов риска развития и прогрессирования этого тяжелого осложнения.
В крупномасштабных исследованиях последних лет подчеркивается важность многофакторного управления всеми факторами риска микроваскулярных осложнений диабета и, прежде всего -максимально эффективного контроля гликемии, которая является основным механизмом развития ангиопатий. Однако, поздние осложнения СД развиваются и при нормализации углеводного обмена (Hb A1c менее 7%). Формирование диабетических ангиопатий на фоне нормогликемии связывают с феноменом «метаболической» или «гипергликемической» памяти, которая может сохраняться на протяжении нескольких лет. Полученные результаты указывают на актуальность поиска новых методов патологической терапии сосудистых осложнений диабета, поскольку применение только сахароснижающих средств не способно предупредить развитие и прогрессирование ангиопатий.
В комплексной терапии больных СД и его осложнений традиционно применялись витамины группы В: тиамин (B1), пиридоксин (В6), цианокобаламин (В12). В течение мног их лет использовались только водорастворимые формы витаминов группы В, которые при пероральном приеме плохо проникают через гемато-невральный барьер и не оказывают достаточный эффект. Японские ученые в 1952 году впервые синтезировали аллитиамины -группу липофильных соединений с витаминоподобной активностью, к которым относится и бенфотиамин. Высокие концентрации активного вещества, необходимые для оказания фармакологического действия, достижимы при пероральном приеме только липофильного бенфотиамина.
Преимуществами бенфотиамина в сравнении с водорастворимым тиамином являются:
- высокая биодоступность (в 5 раз выше тиамина и других аллитиаминов);
- резистентность к тиаминазе кишечника;
- низкая токсичность;
- хорошая переносимость.
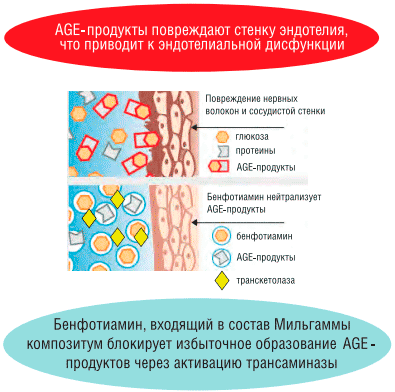
Биологически активным веществом бенфотиамина является тиаминдифосфат (ТДФ) - кофермент различных многоферментных компонентов, среди которых наиболее важное значение имеют ферменты, участвующие в обмене углеводов. Бенфотиамин, проникая внутрь клетки, повышает концентрацию ТДФ, активирует транскетолазу, включает резервный пентозофосфатный путь утилизации глюкозы, блокируя накопление КПГ и связанных с ними метаболических нарушений.
То есть, бенфотиамин подавляет процессы неферментативного гликилирования, разрывает каскад патологических реакций, включающих дисфункцию эндотелия, что предупреждает развитие микроангиопатии и диабетической нейропатии.
В экспериментальных исследованиях под влиянием бенфотиамина показано снижение развития микроальбуминурии на 70-80%, предотвращение гиперфильтрации почек при ДН и ограничение числа патологических ацеллюлярных капиллярных сегментов при ДР.
Рандомизируемое плацебо-контролируемое исследование эффективности бенфотиамина у пациентов с СД 2 типа и начальной стадией нефропатии, проведенное профессором Торнелли и ассистентом Раббани, демонстрирует способность бенфотиамина сокращать почечную экскрецию альбумина. В исследование включалось 40 пациентов с СД 2 типа и ранними признаками нефропатии. Выборочно одна группа получала по 100 мг бенфотиамина 3 раза в день, а вторая -плацебо. Результаты показали, что по истечении 3-месячного курса терапии у пациентов основной группы уровень секреции альбумина был заметно ниже (30.1 mg/24 hours), чем у группы, принимавшей плацебо (35.5 mg/24 hours). (Rabbani N, Shahzad Alam S, Riaz S et al (2008))
Таблица 3
Принципы осмотра больных СД офтальмологом
| Категории больных | Принципы осмотра |
| Больные СД 1 типа | Через 4 лет от дебюта СД |
| Больные СД 1 типа, заболевшие в припубертатном возрасте | Один раз в 2-3 года |
| Больные СД 1 типа, заболевшие в пубертатном возрасте | Не позднее, чем через 3 года от начала СД |
| Больные СД 2 типа | Сразу при постановке диагноза |
| Беременные с СД или больные гестационным СД | 1 раз в триместр |
| Больные СД после прерывания беременности | Один раз в месяц в 1-й квартал после прерывания |
| Больные СД 1 и 2 типа | Перед началом интенсивной инсулинотерапии или перевода на инсулинотерапию |
Диабетическая ретинопатия (ДР) - специфическое микрососудистое осложнение СД с поражением сосудов сетчатки (развитие микроаневризм, кровоизлияний), проявляющееся экссудативными изменениями сетчатки, макулопатией и пролиферативным ростом новообразованных сосудов.
СД 1 типа ДР крайне редко выявляется в момент постановки диагноза, но обнаруживается у 85% больных с 20-летним стажем заболевания, причем около 2/3 в пролиферативной стадии. Ретинопатию имеют 30% пациентов с диабетом 2 типа уже при установлении диагноза, примерно 50% больных - через 20 лет от начала заболевания и из них 1/5 - в пролиферативной стадии. ДР является основной причиной слепоты среди лиц трудоспособного возраста в экономически развитых странах. Слепота у больных СД наступает в 25 раз чаще, чем в популяции.
В настоящее время наиболее популярна классификация, предложенная E.Kohner и M.Porta (1991), в которой четко определена стадийность процесса диабетического поражения сетчатки:
- непролиферационная стадия;
- препролиферационная стадия;
- пролиферационная стадия.
Непролиферационная стадия - характеризуется наличием микроаневризм, мелких интраретинальных кровоизлияний, отеком сетчатки, твердыми и мягкими экссудативными очагами.
Препролиферационная стадия - сопровождается более выраженными изменениями: присоединение венозных аномалий (четкообразность, извитость, колебания калибра), множество мягких и твердых экссудатов, интраретинальная микрососудистые аномалии, более крупные ретинальные геморрагии.
Пролиферативная стадия -выявляется неоваскуляризация диска зрительного нерва и/или других отделов сетчатки, ретинальные, преретинальные и интравитреальные кровоизлияния/гемофтальм, образование фиброзной ткани в области кровоизлияний и ходу неоваскуляризации. В терминальной стадии образуются витреоретинальные шварты с тракцией, приводящее к отслойке сетчатки, возникает угроза возникновения вторичной рубеозной глаукомы.
Даже выраженные диабетические изменения со стороны глазного дна могут наблюдаться при сохраняющейся высокой остроте зрения. Поэтому пациенты с диабетом должны находится под систематическим наблюдением офтальмолога.
В крупномасштабных исследованиях последних лет подчеркивается важность многофакторного управления всеми факторами риска микроваскулярных осложнений диабета и, прежде всего - максимально эффективного контроля гликемии, которая является основным механизмом развития ангиопатий. Однако, поздние осложнения СД развиваются и при нормализации углеводного обмена (Hb A1c менее 7%). Формирование диабетических ангиопатий на фоне нормогликемии связывают с феноменом «метаболической памяти», которая может сохраняться на протяжении нескольких лет. Полученные результаты указывают на актуальность поиска новых методов патологической терапии сосудистых осложнений диабета, поскольку применение только сахароснижающих средств не способно предупредить развитие и прогрессирование ангиопатий.
В настоящее время в арсенале врачей имеются хорошо зарекомендовавшие себя препараты, содержащие комбинацию витаминов группы В (Мильгамма® композитум, Мильгамма®). Одно драже препарата Мильгамма® композитум содержит бенфотиамин (100 мг) и пиридоксин (100 мг). Мильгамма® - раствор для инъекций, содержащий тиамин (100 мг), пиридоксин (100 мг), цианкобаламин (1000 мкг) и лидокаин. Для длительного лечения целесообразно использовать пероральные формы бенфотамина, то есть Мильгамму® композитум, а не тиамин из-за его относительно низкой доступности. Форма драже имеет существенные преимущества по сравнению с таблетированной формой выпуска: благодаря послойной методике нанесения действующих веществ бенфотиамин и пиридоксин в Мильгамме® композитум не взаимодействуют между собой. Курс терапии Мильгамма® композитум по 1 драже 3 раза в сутки составляет 6-8 недель.
Препарат блокирует обусловленные хронической гипергликемией патологические пути обмена веществ, оказывает патогенетическое обоснованное действие на симптомы диабетической нефропатии, ретинопатии и невропатии. Таким образом, применение Мильгамма® композитум на ранних стадиях формирования микрососудистых осложнений СД имеет важное значение в предупреждении инвалидизации больного.
