Индивидуальный подход к лечению больных сахарным диабетом 2-го типа
Статьи Опубликовано в журнале:
«Россииский медицинский журнал» №28, 2013г.
Профессор Н.А. Петунина, к.м.н. Л.В. Трухина, Е.И. Синицына
МГМУ имени И.М. Сеченова
Быстрое распространение заболеваемости сахарным диабетом (СД) в мире приобрело характер «неинфекционной эпидемии»: так, по прогнозам экспертов ВОЗ, в 2025 г. будет зарегистрировано около 380 млн больных СД. Однако уже в 2011 г. число заболевших приблизилось к этому значению, достигнув 366 млн человек, и около 90% из них страдают СД 2-го типа.
Прогрессирование при СД макроваскулярных (ишемическая болезнь сердца, цереброваскулярная болезнь и хронические облитерирующие заболевания периферических артерий) и микроваскулярных (диабетическая ретинопатия, нефропатия и нейропатия) осложнений выводит это заболевание на 3-е место среди причин смертности после сердечно-сосудистой и онкологической патологии.
Доказано, что микроальбуминурия (МАУ) является предиктором развития пролиферативной стадии диабетической ретинопатии и высокой смертности от сердечно-сосудистых осложнений. Во многих странах диабетическая нефропатия занимает первое место среди причин развития терминальной стадии хронической почечной недостаточности, требующей назначения гемодиализа. Известно, что хроническая болезнь почек (ХБП) является независимым фактором риска поражения сердечно-сосудистой системы. Смертность от сердечно-сосудистых причин у больных СД 2-го типа в 3 раза выше, чем в популяции в целом. При этом в 80% случаев причиной смерти являются инфаркты, инсульты, сердечная недостаточность и поражение периферических сосудов. При установлении диагноза СД более 50% больных уже имеют микро- и макрососудистые осложнения этого заболевания, а стоимость амбулаторной медицинской помощи при наличии осложнений возрастает в 3–13 раз.
Ранняя эффективная многофакторная терапия СД способна обеспечить долгосрочные преимущества для пациентов.
Целью лечения СД 2-го типа является безопасное достижение метаболического контроля, т.е. поддержание оптимальных для пациента целевых значений гликемии, показателей липидного обмена и цифр артериального давления.
В завершившихся в последние годы исследованиях убедительно показано, что адекватный контроль гликемии снижает риск развития ангиопатии.
В данном руководстве мы хотим детально остановиться на индивидуальном подходе к лечению больных СД 2-го типа. В своих рассуждениях мы основывались на международных и отечественных данных, а также на собственном опыте лечения пациентов с СД. Мы учитывали рекомендации Российской ассоциации эндокринологов (РАЭ, 2011), Алгоритмы специализированной медицинской помощи больным сахарным диабетом (6–ое издание, 2013 г.), алгоритмы IDF (2011 г.), ADA/EASD (2012 г.), а также результаты международных (ADVANCE, ACCORD, VADT, UKPDS и др.) и отечественных рандомизированных клинических исследований по оценке эффективности лечения больных СД.
По современным представлениям, СД 2-го типа характеризуется двумя основными патогенетическими механизмами: снижением чувствительности периферических тканей к инсулину, или инсулинорезистентностью, и нарушением секреции инсулина. Инсулинорезистентность, как правило, предшествующая развитию СД, чрезвычайно распространена в популяции и усугубляется с возрастом. Неадекватность инсулинового ответа на начальных этапах развития заболевания характеризуется не столько недостаточностью секреции инсулина, сколько нарушением нормального ритма секреции гормона. Это проявляется снижением или отсутствием первой фазы выработки инсулина в ответ на поступление глюкозы с пищей, что, в первую очередь, отражается в увеличении постпрандиальной гликемии. При длительном повышении уровня гликемии развивается эффект «глюкозотоксично-сти», вызывающий апоптоз и гибель β-клеток и истощающий секреторные возможности инсулярного аппарата. Таким образом, постепенная смена стадий нарушения углеводного обмена от инсулинорезистентности и гипер-инсулинемии к гипергликемии натощак, нарушению толерантности к глюкозе в конце концов приводит к манифестации СД 2-го типа. При этом необходимо помнить, что повышение HbA1c всего на 1% увеличивает смертность от причин, связанных с СД, на 21%, риск развития инфаркта миокарда – на 14%, поражения периферических сосудов – на 43%, микрососудистых осложнений – на 37%, что обусловливает необходимость своевременного назначения и интенсификации терапии.
Индивидуальный подход к больному и, соответственно, определение индивидуального целевого уровня НbА1с должны являться основой выбора стратегии сахароснижающего лечения. В первую очередь следует учитывать возраст пациента, ожидаемую продолжительность жизни, наличие серьезных осложнений, риск развития тяжелых гипогликемий. Доказано, что сердечнососудистые осложнения и смертельный исход наиболее часто встречаются у пациентов с гипогликемическими эпизодами (особенно с тяжелыми гипогликемиями).
Основываясь на результатах международных исследований ACCORD, VADT, UKPDS и ADVANCE, Совет экспертов Российской ассоциации эндокринологов предложил установить индивидуальные цели сахароснижающей терапии по уровню НbА1с (рис. 1).
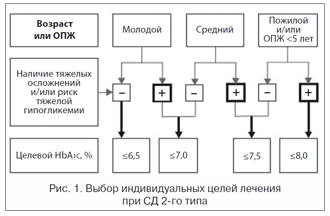
В 2011 г. был разработан алгоритм лечения СД 2-го типа в зависимости от значения гликированного гемоглобина и установленных целей лечения (рис. 2–5).
Независимо от выбора лекарственного препарата изменение образа жизни является основополагающим фактором и должно сопровождать любой вариант терапии. Изменение образа жизни и гипокалорийная диета неизбежно приведут к снижению массы тела, уменьшению инсулинорезистентности и, соответственно, улучшению гликемического контроля. Помимо положительного влияния на вышеуказанные факторы похудание и физические нагрузки улучшают прогноз в отношении сопутствующей сердечно-сосудистой патологии, уменьшая такие факторы риска, как артериальная гипертензия, атерогенный профиль липидов крови, и снижают выраженность других последствий ожирения. Немаловажным аспектом лечения является формирование у пациента навыков самоконтроля, он должен уметь распознавать и купировать гипогликемию, а также изменять терапию под руководством медицинского персонала для достижения целевого уровня гликемии и HbA1c.
Для начала лекарственной терапии СД 2-го типа госпитализация в стационар требуется в редких ситуациях, когда его манифестация сопровождается тяжелыми метаболическими нарушениями: выраженным снижением массы тела, жаждой, полиурией, диабетическим кетоацидозом, гиперосмолярностью. В остальных случаях инициацию и коррекцию терапии можно проводить амбулаторно.
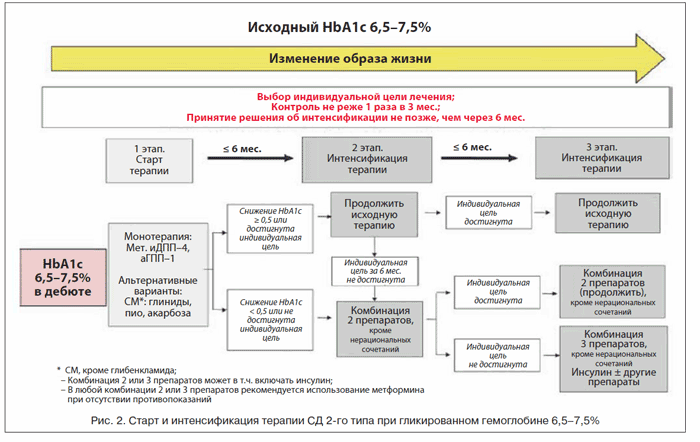
Согласно алгоритмам специализированной медицинской помощи больным СД, предложено 3 варианта стартовой терапии в зависимости от уровня гликированного гемоглобина.
При уровне гликированного гемоглобина, близком к целевым значениям (6,5–7,5%), рекомендуется начинать лечение с изменения образа жизни и монотерапии. Выбирая конкретный препарат, необходимо взвешенно учитывать потенциальную скорость снижения HbА1с, ожидаемые отдаленные преимущества, безопасность, а также возможные побочные эффекты, переносимость, приверженность пациента лечению и негликемические эффекты.
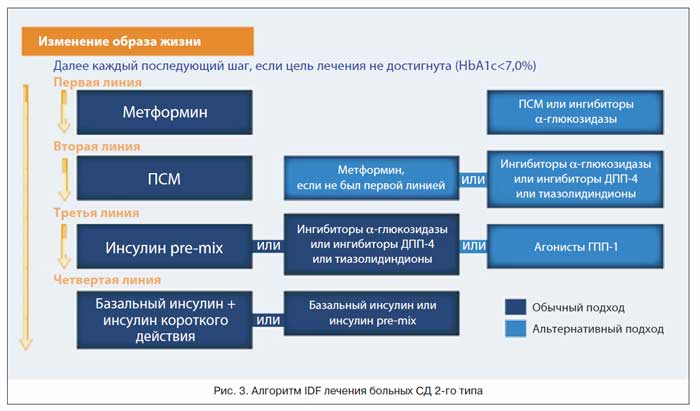
В качестве стартовой терапии многие ведущие эндокринологические и диабетологические сообщества рекомендуют бигуаниды или препараты с инкретиновым эффектом. Согласно Алгоритмам специализированной медицинской помощи больным сахарным диабетом (6-ое издание), а также алгоритмам IDF (2011 г.) и ADA/EASD (2012 г.), в качестве альтернативных вариантов рекомендовано использовать препараты сульфонилмочевины (ПСМ).
Учитывая, что СД характеризуется нарушением первой фазы секреции инсулина, их назначение может быть оправданным. С точки зрения эффективности и безопасности глибенкламид не рекомендуется для стартовой терапии, предпочтительно назначение ПСМ второго поколения – гликлазида МВ (Диабетон МВ) или глимеперида как наименее опасных с точки зрения развития гипогликемических состояний. По данным исследования GUIDE, и гликлазид МВ, и глимеперид обладают сравнимым сахароснижающим эффектом (1,2 и 1% соответственно), однако частота развития гипогликемических состояний на фоне приема Диабетона МВ была в 2 раза ниже. Интересно, что в исследовании Рамадан , показавшем в целом большие риски гипогликемии в группе пациентов, получавших ПСМ, по сравнению с инкретинами, при анализе подгруппы принимавших Диабетон МВ эти риски достоверно не отличались.
Говоря о профиле безопасности выбираемого препарата, необходимо упомянуть сердечно-сосудистые риски, т.к. в некоторых исследованиях отмечалось отрицательное влияние стимуляторов секреции инсулина на общую смертность и смертность от сердечнососудистых причин. В этом отношении показательной является работа Schramm и его коллег по анализу Датского регистра пациентов с СД с наличием и без перенесенного инфаркта миокарда. По данным этого исследования, у больных, перенесших ИМ, применение глибенкламида, глипизида и толбутамида было связано с повышенной смертностью в течение 1 года, в то время как глимепирид и гликлазид (Диабетон) продемонстрировали гораздо более низкие риски. Применение гликлазида и репаглинида, как в группе пациентов с низким, так и высоким сердечно-сосудистым риском статистически значимо не отличалось от метформина. Недавние исследования подтверждают эти данные, сообщая об уменьшении массы левого желудочка и снижении сердечно-сосудистой смертности и смертности от рака среди пациентов с СД 2-го типа, принимающих гликлазид, в сравнении с глибенкламидом.
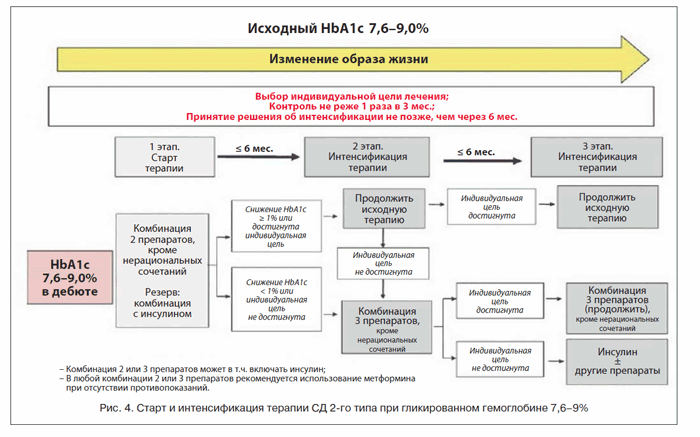
При уровне гликированного гемоглобина 7,6-9% рекомендована любая рациональная комбинация двух препаратов или комбинация с базальным инсулином. При этом стоит учитывать, что для пациентов с уровнем HbA1c >8,5% следует предпочесть препарат с наиболее выраженным сахароснижающим действием, к которым относятся ПСМ. Однако из данной группы необходимо выбирать представителей, наиболее безопасных с точки зрения развития гипогликемии. Согласно результатам исследования ADVANCE, после 5-летнего периода наблюдения в группе интенсивного контроля, где в комбинированной терапии применялся препарат Диабетон МВ, средний уровень гликированного гемоглобина составил 6,5%, что достоверно ниже показателя 7,3% в группе стандартного контроля. Исследование доказало, что терапия, основанная на гликлазиде МВ (91% пациентов в исследовании ADVANCE получали именно Диабетон МВ), улучшает исходы заболевания. Их применение сопровождалось снижением риска развития микрососудистых осложнений на 14% и достоверно уменьшило прогрессирование и риск развития нефропатии на 21%, протеинурии - на 30%.
Хотелось бы отметить, что, по данным исследования ADVANCE, Диабетон МВ одинаково эффективен в плане снижения показателей HbA1c как в группе лиц с избыточным, так и с нормальным весом. Это дает возможность назначения препарата тучным пациентам с СД 2-го типа, которые составляют около 90% всех больных СД.
Несколько позже в России было проведено исследование DIAMOND . Это программа, дизайн которой воспроизводит дизайн исследования ADVANCE, но уже в условиях ежедневной клинической практики. Ее результаты демонстрируют, что терапия Диабетоном МВ позволяет эффективно достигать целевых параметров контроля СД без увеличения риска гипогликемий и повышения массы тела. На фоне улучшения контроля гликемии, несмотря на непродолжительный период наблюдения, отмечались нефропротективные эффекты (снижение уровня альбуминурии и регресс МАУ до нормоальбуминурии у 7% пациентов) [10].
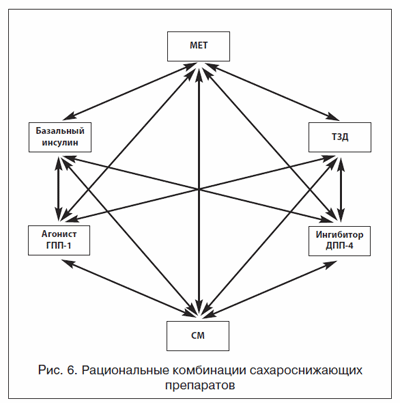
На рисунке 6 представлены рациональные комбинации сахароснижающих препаратов. При выявлении на старте лечения гликированного гемоглобина более 9% необходимо устранить эффект глюкозотоксичности. При отсутствии выраженных симптомов декомпенсации (прогрессирующая потеря массы тела, жажда, полиурия) можно начать лечение с комбинации 2–3 препаратов на основе производных СМ ввиду их выраженной инсулиносекреторной активности. Если у пациента имеет место клиника метаболической декомпенсации, требуется более интенсивное снижение гликемии, которое возможно только при применении инсулина. Режимы применения инсулина могут быть различными: комбинация пероральных сахароснижающих препаратов (СМ, метформин, ИДПП-4) с инсулином средней продолжительности или пролонгированного действия, одно- или двукратные инъекции смешанных форм инсулина или интенсивная базис-болюсная инсулинотерапия. Инсулинотерапия может носить временный характер. Если спустя короткое время удается достичь устранения токсического действия глюкозы, возможен переход на комбинированную или даже монотерапию таблетированны-ми сахароснижающими препаратами.
Если в течение 2–3 мес., но не позднее 6 мес. целевых значений достичь не удалось, следует интенсифицировать выбранный вариант терапии. Необходимо добавить сахароснижающий препарат, обладающий взаимодополняющим действием, при этом следует избегать нерациональных комбинаций (рис. 7).

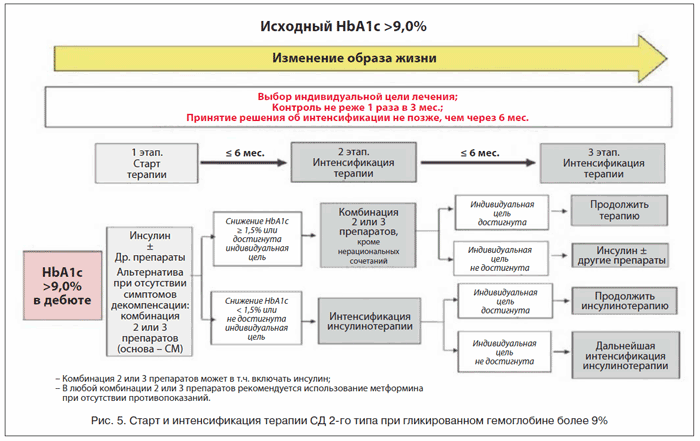
Как уже говорилось выше, около 50% пациентов при выявлении СД уже имеют какие-либо осложнения. Поэтому необходимо внимательно подходить к выбору сахароснижающего препарата, учитывая его дополнительные свойства, безопасность и цели лечения в каждом конкретном случае.
Группа производных СМ, ввиду доказанной эффективности, длительной безопасности и доступности, по-прежнему остается наиболее часто назначаемой при СД 2-го типа. При общем сходстве ее представителей существуют особенности фармакодинамики и фармакокинетики, которые реализуются в клиническом применении препаратов и определяют различия их сахароснижающей активности и безопасности. Довольно часто в литературе указывалось на то, что ПСМ могут истощать секреторный резерв β-клеток, и, так или иначе, к ним развивается нечувствительность. Следует помнить, что внутри группы ПСМ есть значимые различия по влиянию на β-клетку. Глибенкламид и глимепирид могут способствовать образованию активных форм кислорода и запускать процесс перекисного окисления, в то время как гликлазид (Диабетон МВ) не инициирует апоптоз β-клеток, а, напротив, обладает защитными свойствами благодаря его антиоксидантному действию.
СД редко протекает изолированно, не вызывая осложнений, поэтому, выбирая лечение, необходимо оценивать состояние всех органов и систем. Одним из наиболее серьезных и инвалидизирующих последствий сахарного диабета является диабетическая нефропатия. При снижении скорости клубочковой фильтрации применение метформина становится опасным из-за увеличения риска развития лактат-ацидоза. В связи с этим применение метформина при нефропатии ограничено, он противопоказан при СКФ меньше 45 мл/мин. Наиболее безопасными в условиях снижения фильтрационной способности почек являются гликлазид (Диабетон МВ), гликвидон, глимепирид и репаглинид: гликвидон и репаглинид – в связи с низкой почечной экскрецией, глимепирид – в связи с двойным путем выведения в виде неактивных метаболитов, гликлазид – благодаря его специфическим негликемическим эффектам. Гликлазид МВ оказывает ангиопротективное действие за счет снижения тромбообразования и блокады перекисного окисления. Эти свойства делают препарат не только безопасным в отношении почек, но и оказывающим нефропротективный эффект [16]. С мочой выводится 70% препарата в виде неактивных метаболитов.
Исследование ADVANСE продемонстрировало, что в группе пациентов, получавших Диабетон МВ, наблюдаются значительное уменьшение риска развития нефропатии, снижение сосудистых осложнений и тенденция к снижению сосудистой смертности. В группе интенсивного контроля гликемии регрессия нефропатии отмечалась у 62% пациентов, и у большинства из них, примерно 57% пациентов, уровень альбуминурии вернулся к норме. Однако следует помнить, что ренопротекция доказана только для пациентов с уровнем HbA1c Заключение
СД 2-го типа – весьма распространенное заболевание во всем мире. Уменьшить его отдаленные последствия и улучшить качество жизни пациентов могут только своевременная диагностика и меры, направленные на достижение оптимального уровня гликемии. Поэтому чрезвычайно важно достигать и поддерживать целевые уровни гликемии и гликированного гемоглобина с момента манифестации заболевания, а выбирая стратегию лечения, следует руководствоваться принципами персонифицированного подхода.
Литература
1. Алгоритмы специализированной медицинской помощи больным сахарным диабетом, 6-ое изд / Под ред. И.И. Дедова, М.В. Шестаковой. М., 2013.
2. International Diabetes Federation: Treatment algorithm for people with type 2 diabetes 2011.
3. Management of hyperglycaemia in type 2 diabetes: a patient-centered approach. Position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD); S. E. Inzucchi & R. M. Bergenstal & J. B. Buse & M. Diamant & E. Ferrannini & M. Nauck & A. L. Peters & A. Tsapas & R. Wender & D. R. Matthews. Diabetologia DOI 10.1007/s00125-012-2534-0
4. Patel A. et al. ADVANCE Collaborative Group // N. Engl. J. Med. 2008. Vol. 358(24). P. 2560–2572. 5. Kahn S.E. et al. ADOPT Study Group // N. Engl. J. Med. 2006. Vol. 355. P. 2427–2443.
6. Schramm T.K. et al. Danish nationwide study. Risk of death differs according to type of oral glucose-lowering therapy in patients with diabetes and a previous myocardial infarction // Eur. Heart J. 2009. Vol. 30(abstract suppl.) P. 304. Abstract 1821.
7. UKPDS Group (33) // Lancet. 1998. Vol. 352. P. 837–853.
8. Schernthaner G. et al. GUIDE study: double-blind comparison of once-daily gliclazide MR and gli-mepiride in type 2 diabetic patients // Eur. J. Clin. Invest. 2004 Vol. 34(8). P. 535–542.
9. Satoh J. et al. // Diabetes Res. Clin. Pract. 2005. Vol. 70. P. 291–297.
10. Шестакова М.В., Викулова О.К. Результаты открытой наблюдательной программы DIAMOND // Сахарный диабет. 2011. №3. Доказательная диабетология. C. 74–80, 90–96.
11. Недосугова Л.В. Диагностика и лечение сахарного диабета 2 типа. М., 2013.
12. Сахарный диабет. Острые и хронические осложнения / Под ред. И.И. Дедова, М.В. Шеста-ковой. М., 2011.
13. Сахарный диабет. Диагностика. Лечение. Профилактика. 2011.
14. Diabetes Prevention Program Research Group: Impact of intensive lifestyle and metformin therapy on cardiovascular disease risk factors in the Diabetes Prevention Program // Diabetes Care. 2005. Vol. 28(4). P. 888–894.
15. Prof. Stephen Colagiuri, Заведующий отделением эндокринологии, метаболизма и диабета, Сиднейский Университет, Председатель рабочей группы Международной Федерации Диабета (IDF) по клиническим рекомендациям, Сидней, Австралия «Сахарный диабет 2 типа: от терапевтических рекомендаций к повседневной практике» Интервью с экспертом, декабрь 2011 г.
16. O’Brien R.C., Luo M., Balazs N., Mercuri // J. Diabetes Complications. 2000. Vol. 14. P. 201–206.
