Физическое развитие недоношенных детей с бронхолегочной дисплазией в зависимости от вида вскармливания на первом году жизни
СтатьиОпубликовано в журнале:
« Практика педиатра » № 2, 2020
Г.А. Алямовская, канд. мед. наук, Е.С. Сахарова, д-р мед. наук, Е.С. Кешишян, д-р мед. наук, профессор, НИКИ педиатрии им. акад. Ю.Е. Вельтищева ФГАОУ ВО РНИМУ им. Н.И. Пирогова МЗ РФ
Ключевые слова: физическое развитие, бронхолегочная дисплазия, недоношенные дети, обогатители грудного молока, специализированная смесь для недоношенных
Keywords: growth, bronchopulmonary dysplasia, premature, breast milk fortifier, premature infant formula
Резюме. Представлены данные об особенностях прироста показателей массы и длины тела на первом году жизни у недоношенных детей с бронхолегочной дисплазией в зависимости от вида вскармливания на этапе выхаживания, а также после выписки из стационара. Показано, что длительное вскармливание обогащенным грудным молоком и специализированной смесью способствует лучшему приросту основных показателей физического развития у недоношенных детей с бронхолегочной дисплазией к 12 месяцам скорригированного возраста.
Summary. Specific features of weight and length acceleration during the first year of life in premature infants with bronchopulmonary dysplasia, depending on feeding methods, were represented. Prolonged feeding with fortified breast milk or special formula for premature infants after hospital discharge leads to the optimal growth rate to 12 months of corrected age.
Бронхолегочная дисплазия (БЛД) обнаруживается у 6,7-49% детей раннего возраста, родившихся с массой тела менее 1500 г [1-3]. Частота тяжелой БЛД находится в обратной зависимости от гестационного возраста и составляет примерно 16% для всех недоношенных детей с гестационным сроком менее 32 недель [2]. Наибольший риск формирования БЛД имеют дети, родившиеся на 23-26-й неделе гестации. Помимо хронизации болезней органов дыхания одним из последствий БЛД является отставание в физическом развитии [1, 4]. Задержка роста, выявляемая у трети больных, может быть результатом низкого стартового потенциала в неонатальном периоде вследствие энергетической недостаточности при длительно сохраняющейся дыхательной недостаточности, при проведении искусственной вентиляции легких (ИВЛ), больших затратах на минутную легочную вентиляцию на фоне высокой скорости обмена веществ [4, 5]. Более незрелые дети по сравнению со сверстниками большего гестационного возраста имеют самые низкие темпы прироста окружности головы (независимо от тяжести перинатальных поражений центральной нервной системы (ЦНС)), существенное увеличение показателя отмечается только после 18 месяцев скорригированного возраста [6].
Кроме того, дети, имеющие риск развития БЛД, нуждаются в более длительном частичном парентеральном питании в связи с низкой толерантностью к энтеральной нагрузке. По данным S. Bakewell-Sachs et al. (2009), только половина детей с очень низкой массой тела (ОНМТ), сформировавших тяжелую БЛД, находятся на полном энтеральном питании к 36 неделям постконцептуального возраста [7]. Длительная потребность в дополнительном кислороде и невозможность перехода на полное энтеральное питание при БЛД являются основными факторами, определяющими продолжительность нахождения ребенка в стационаре. Они также создают предпосылки для отставания в физическом развитии на протяжении всего периода раннего детства: показано, что у детей, родившихся ранее 26-й недели и сформировавших БЛД, низкие темпы прироста массы тела в периоде выхаживания отмечались в 48% случаев [7, 8]. Постнатальное использование кортикостероидов в лечении БЛД также способствует замедлению прибавки массы тела [8]. В связи с этим профилактика БЛД в настоящий момент является одной из первоочередных задач в педиатрии.
Детям с тяжелым течением БЛД для прогрессивного прироста массо-ростовых показателей необходим еще больший объем белка и калорий. Исследование A.R. Thelie et al. (2012), проведенное в США, показало, что применение высококалорийного питания (обогащенное грудное молоко, специализированные смеси для недоношенных) у детей с экстремально низкой массой тела при рождении, сформировавших БЛД, позволило сохранить темпы прироста показателей физического развития, близкие к внутриутробным, у 73% из них [9]. В настоящее время адекватная нутритивная поддержка является одним из основных принципов терапии БЛД, включая тяжелые формы. По данным S.H. Abman et al. (2017), принципиальным для развития легких является адекватное поступление витаминов А, D, С. В течение наиболее нестабильной фазы БЛД калорийность рациона должна составлять более 130 ккал/кг/сут, потребность в белке у таких детей составляет 3,5-4,2 г/кг/ сут [2]. Современные стандарты выхаживания создают условия для становления и пролонгирования грудного вскармливания, а появление на российском рынке обогатителей грудного молока решило проблему обеспечения адекватной калорийности питания при грудном вскармливании недоношенных детей. Обогащение грудного молока позволяет обеспечить темпы прироста массы тела как к 40 неделям постконцептуального возраста, так и далее на протяжении первых месяцев после выписки из стационара.
При невозможности грудного вскармливания необходимо использование специализированных молочных смесей, в которых уровень белка значительно выше (2,0-2,6 г/100 мл по сравнению с 1,4 г/100 мл в стандартных смесях). Повышенное содержание микроэлементов, в частности кальция и фосфора, в специализированной смеси для недоношенных обеспечивает более высокие темпы прироста показателей физического развития к 9-12 месяцам скорригированного возраста [6, 9]. Обогащение специализированных смесей для недоношенных детей полиненасыщенными жирными кислотами, являющимися эссенциальными компонентами липидов головного мозга и играющими существенную роль в структуре и функции биологических мембран, способствует снижению риска развития некротизирующего энтероколита, а также в большей степени компенсирует энергозатраты у вентилируемых детей [10].
Методология исследования
В Центре коррекции развития детей раннего возраста ОСП НИКИ педиатрии им. академика Ю.Е. Вельтищева ФГАУ ВО РНИМУ им. Н.И. Пирогова в период с 2011 по 2015 г. были обследованы 78 недоношенных детей с массой тела при рождении менее 1500г, гестационным возрастом менее 32 недель и установленным диагнозом БЛД; при этом тяжелая форма БЛД (потребность в кислороде не менее 28 дней; дыхание воздухом с содержанием кислорода 30% и более (или дыхание через назальные канюли/СРАР) в возрасте старше 36 недель постменструального возраста) отмечалась у 24 (30,8%) детей (группа 1). У 54 (69,2%) детей (группа 2) отмечалась легкая форма заболевания (потребность в кислороде не менее 28 дней; возможность дышать обычным воздухом к 36 неделям постменструального возраста) [2].
Период наблюдения продолжался с момента выписки из стационара II этапа выхаживания и до 1416 месяцев жизни (т.е. 12 месяцев скорригированного возраста).
Критериями исключения из исследования были: 1) несоответствие показателей физического развития при рождении (масса и длина тела, окружность головы) гестационному возрасту; 2) наличие врожденной генетической и/или эндокринной патологии; 3) наличие тяжелых повреждений ЦНС (внутрижелудочковых кровоизлияний III-IV степени, кистозной формы перивентрикулярной лейкомаляции, постгеморрагической гидроцефалии); 4) клинические проявления эпилепсии на первом году жизни.
После выписки из отделения патологии новорожденных всех детей наблюдали ежемесячно, при каждом осмотре оценивали соматический и неврологический статус, измеряли показатели физического развития (масса тела, длина тела, окружность головы) и оценивали их прирост за истекший месяц. Результаты оценивали с помощью центильных кривых IHDP Американской ассоциации Академии педиатрии по физическому развитию глубоко недоношенных детей, рожденных с массой тела менее 1500 г. Низкими считали показатели менее 10-й центили на соответствующий скорригированный возраст.
Для определения взаимосвязи видов вскармливания после выписки из стационара и показателей физического развития к 12 месяцам скорригированного возраста исследуемых детей распределили по следующим группам: 18 детей (из них 8 – с тяжелым течением БЛД) на этапе стационарного выхаживания и после выписки из стационара получали обогащенное грудное молоко (грудное молоко + фортификатор, средняя продолжительность – 5,5±0,5 мес.); 18 детей (из них 4 – с тяжелым течением БЛД) находились на смешанном вскармливании (грудное молоко + специализированная молочная смесь для недоношенных, продолжительность использования специализированных смесей в качестве докорма – 5,8±1,1 мес.). Остальные дети в периоде выхаживания находились на искусственном вскармливании, при этом 28 детей (из них 9 – с тяжелым течением БЛД) получали длительно, в среднем 5,4±0,7 мес., специализированную молочную смесь для недоношенных, остальные 14 детей (из них 3 – с тяжелым течением БЛД) с рождения вскармливались адаптированной молочной смесью или были переведены со специализированной смеси на стандартную сразу после выписки из стационара II этапа выхаживания. В качестве специализированной молочной смеси для недоношенных использовали смесь «Nutrilon Пре 0» на этапе стационарного выхаживания и «Nutrilon Пре 1» после выписки из стационара.
Статистический анализ полученных результатов проводили с использованием программ Microsoft Excel (версия 2010) и Statistica 10 for Windows фирмы Stat Soft. В качестве показателей вариационного ряда вычисляли среднюю величину (М), стандартное отклонение (SD). В случае нормального распределения использовали t-критерий Стьюдента для независимых выборок. В тех случаях, когда распределение отличалось от нормального, использовали непараметрический критерий Манна-Уитни. Сравнение частот бинарных признаков проводили с использованием таблицы сопряженности 2×2 с применением критерия χ². Уровень значимости во всех проводимых расчетах устанавливали не более р≤0,05.
Результаты исследования
Характеристика течения адаптационного периода у детей групп 1 и 2 представлена в таблице 1.
Таблица 1. Показатели состояния детей после рождения
| Показатель | Группа 1 (n=24) |
Группа 2 (n=54) |
Достоверность различий (р) |
| Масса тела при рождении, г* | 865,9±164,0 | 1001,6±212,2 | 0,001 |
| Гестационный возраст, нед.* | 26,3±0,8 | 27,6±1,7 | 0,007 |
| Длительность ИВЛ в жестких режимах, дни* | 31,5±26,5 | 25,7±18,2 | 0,006 |
| Потребность в дополнительном кислороде, дни* | 78,3±18,3 | 32,12±17,9 | 0,001 |
| Продолжительность парентерального питания, дни* | 52,1±20,3 | 32,5±17,0 | 0,001 |
| Продолжительность зондового вскармливания, дни* | 82,1±24,5 | 56,1±19,7 | 0,006 |
| Вскармливание в периоде выхаживания, %:
• грудное; • искусственное; • смешанное |
50 37,5 12,5 |
18,5 55,6 25,9 |
0,001 0,04 0,04 |
| Постконцептуальный возраст на момент выписки домой, нед.* | 39,7±2,7 | 37,8±2,1 | 0,004 |
Примечание: * (M±SD).
По данным медицинской документации, все дети (n=78) родились в тяжелом состоянии. У всех детей были диагностированы синдром дыхательных расстройств, синдром угнетения ЦНС на фоне глубокой недоношенности, незрелости органов и систем.
Дети с тяжелой формой БЛД (группа 1) были более маловесными, продолжительность ИВЛ, периода потребности в кислороде, а также зондового вскармливания и парентерального питания, как и общая длительность периода выхаживания, у них была достоверно больше по сравнению с детьми группы 2, что отражает неблагоприятное течение периода ранней адаптации у детей первой группы. Доля гипоксически-ишемических повреждений ЦНС (внутрижелудочковых кровоизлияний I-II степени) составила 66,7 и 53,7% соответственно (р=0,006).
К 12 месяцам скорригированного возраста показатели массы тела, соответствующие 10-й центили и выше, имели 10 (41,7%) детей группы 1 и 35 (64,8%) – группы 2. Сопоставление видов вскармливания на первом году жизни с показателями массы тела к 12 месяцам скорригированного возраста показало, что наибольший процент детей с соответствующими показателями массы тела отмечался среди детей, вскармливавшихся обогащенным грудным молоком, а также находившихся на смешанном вскармливании с добавлением специализированной смеси для недоношенных детей, причем данная тенденция отмечалась в обеих группах независимо от тяжести течения БЛД. Длительное (до 5,5 мес.) вскармливание специализированной молочной смесью для недоношенных также позволило достичь удовлетворительных показателей массы тела к концу первого года жизни у 5 (55,6%) детей с тяжелым течением БЛД и у 12 (63,1%) – с легким. Худшие показатели отмечались в группе детей, у которых стандартную молочную смесь использовали с рождения или сразу после выписки из стационара (т.е. вводили в рацион не позже 3 месяцев постменструального возраста) (рис. 1).
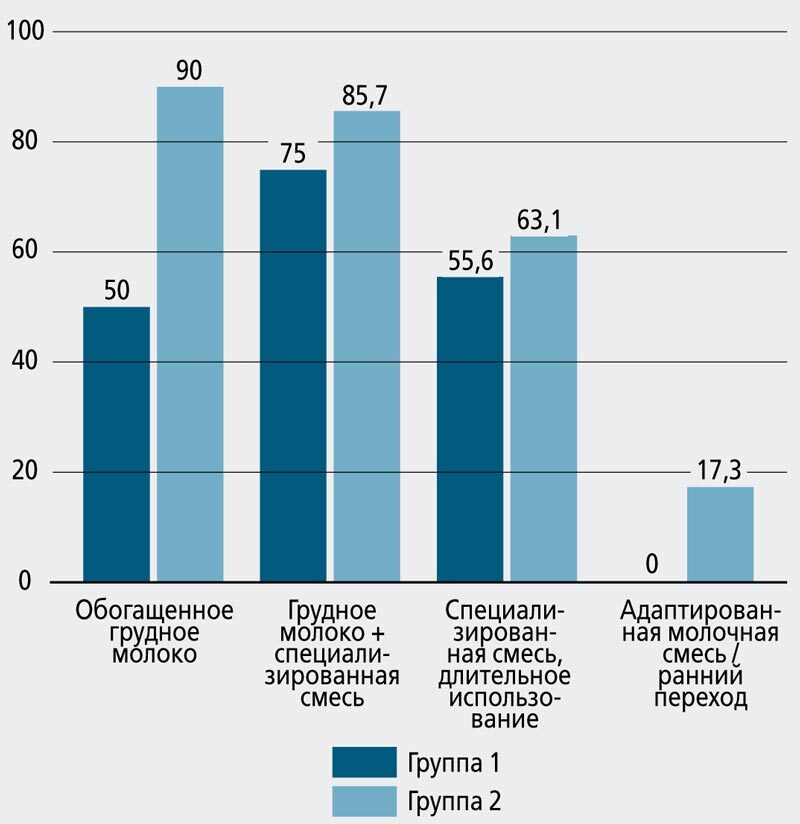
Рис. 1. Количество детей (%), достигших показателей массы тела ≥10-й центили к 12 месяцам скорригированного возраста, в зависимости от вида вскармливания
Разница в значениях роста к 12 месяцам скорригированного возраста была менее выраженной; статистически значимые низкие показатели отмечались только у детей с тяжелым течением БЛД, вскармливавшихся адаптированной молочной смесью с рождения или сразу после выписки из стационара, в сравнении с детьми других групп (рис. 2).
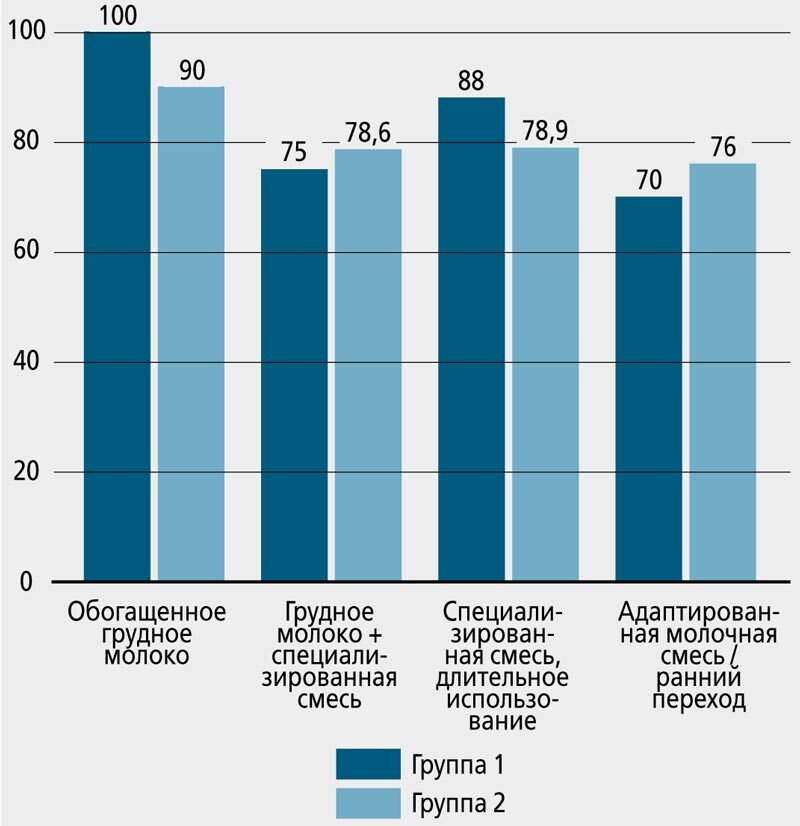
Рис. 2. Количество детей (%), достигших показателей роста ≥10-й центили к 12 месяцам скорригированного возраста, в зависимости от вида вскармливания
Таким образом, наше исследование подтверждает важность дополнительного обогащения белком и микроэлементами питания недоношенного ребенка с БЛД как в периоде стационарного выхаживания, так и на ранних этапах амбулаторного наблюдения.
Обсуждение результатов
Несмотря на значительные изменения в тактике выхаживания глубоко недоношенных детей, в частности в подходах к респираторной поддержке, процент дыхательных расстройств, формирования БЛД у детей с массой тела при рождении менее 1500 г остается практически неизменным.
Темпы физического развития у детей с ОНМТ, несмотря на сопоставимые значения массы тела и гестационного возраста, разнятся; неблагоприятное воздействие оказывают различные факторы неонатального периода, но основную роль играет тяжесть дыхательных нарушений. Длительность периода потребности в дополнительном кислороде как показатель тяжести течения синдрома дыхательных расстройств косвенно указывает и на нарушение внутриклеточного энергообмена: исследования российских авторов показали значительное снижение у таких детей функциональной активности митохондрий, что позволяет думать о митохондриальной недостаточности. Показано, что у детей с БЛД функциональная активность митохондрий снижена на 48%. Это объясняет замедление внутриклеточных энергетических процессов и создает предпосылки к формированию энергетического дефицита [11].
Результаты исследования, как и упомянутого выше, еще раз подчеркивают важность обеспечения достаточной калорийности питания у глубоко недоношенных детей с первых дней жизни. На фоне описанных в многочисленных научных работах возможных сроках реализации «догоняющего роста» в течение 3-5-го месяцев жизни становится понятной необходимость пролонгирования питания с повышенным содержанием белка (а следовательно, с повышенной калорийностью) детям с БЛД после выписки из стационара II этапа выхаживания [2, 6, 7, 12].
В настоящий момент доказана важность сохранения грудного вскармливания и применения специальных добавок – обогатителей, содержащих белок и микроэлементы. Большое внимание уделяется специализированным продуктам питания, способным удовлетворить белково-энергетические потребности недоношенных детей. Если ранее считалось целесообразным использование обогащенных смесей только до момента достижения фиксированной массы тела, то в последующие годы проведенные клинические исследования показали, что дефицит белка и калорий может сохраняться на протяжении многих месяцев, например, у детей с выраженными дыхательными нарушениями. Поэтому такие дети нуждаются в более длительном обогащенном питании – грудным молоком с добавлением фортификатора или специализированными смесями для недоношенных.
Таким образом, динамика темпов прироста основных показателей физического развития, в первую очередь массы тела, у глубоко недоношенного ребенка с сопутствующей патологией бронхолегочной системы (БЛД) позволяет задуматься об индивидуализированном подходе к ведению и вскармливанию таких детей на амбулаторном этапе выхаживания.
Литература
- Овсянников Д.Ю. Система оказания медицинской помощи детям, страдающим бронхолегочной дисплазией: Руководство для практикующих врачей. М., 2010.
- Abman S.H., Collaco J.M., Shepherd E.G. et al. Interdisciplinary care of children with severe bronchopulmonary dysplasia // Journal of Pediatrics. 2017. Vol. 181. P. 12-28.
- Padula M.A., Grover T.R., Brozanski B. et al. Therapeutic interventions and short-term outcomes for infants with severe bronchopulmonary dysplasia born at <32 weeks’ gestation // Journal of Perinatology. 2013. Vol. 33. P 877-881.
- Deulofeut R., Critz A., Adams-Chapman I. Avoiding hyperoxia in infants 1250g is associated with improved short and long-term outcomes // Journal of Perinatology. 2006. Vol. 26. No. 3. P 700-705.
- Oh W., Poindexter B.B., Peritt R. Association between fluid and weight loss during the first ten days of life and risk of bronchopulmonary dysplasia in extremely low birth weight infants // Journal of Pediatrics. 2005. Vol. 147. P 786-790.
- Powers G.C., Ramamurthy R., Schoolfield J., Matula K. Postdischarge growth and development in a predominantly Hispanic, very low birth weight population // Pediatrics. 2008. Vol. 122. No. 6. P 1258-1265.
- Bakewell-Sachs S., Medoff-Cooper B., Escobar G.J., Silber J.H. Infant functional status: The timing of physiologic maturation of premature infants // Pediatrics. 2009. Vol. 123. P. e878-886.
- Furman L., Minich N., Hack M. Correlates of lactation in mothers of very low birth weight infants // Pediatrics. 2002. Vol. 109. P e57-63.
- Theile A.R., Radmacher PG., Anschutz T.W. et al. Nutritional strategies and growth in extremely low birth weight infants with bronchopulmonary dysplasia over the past 10 years // Journal of Perinatology. 2012. Vol. 32. No. 2. P. 117-122.
- Chen C., Yin Q., Wu H. et al. Different effects of premature infant formula and breast milk on intestinal microecological development in premature infants // Frontiers in Microbiology. 2020. No. 10. P. 3020.
- Тресорукова О.В. Функциональное состояние дыхательной системы у недоношенных детей по результатам бронхографического исследования: Автореф. дисс. ... канд. мед. наук. М., 2007.
- Cristofalo E.A., Schanler R.J., Blanco C.L. et al. Randomized trial of exclusive human milk versus preterm formula diets in extremely premature infants // Journal of Pediatrics. 2013. Vol. 163. No. 6. P. 1592-1595.
