Роль времени проведения первого ультразвукового исследования в оценке расширения чашечно-лоханочной системы у новорожденных
СтатьиС.И. Бабатова1, А.Б. Сугак2, д-р мед. наук, Е.А. Филиппова2, 3, канд. мед. наук, З.Н. Батдалова1, 4, канд. мед. наук, Н.А. Пекарева2, д-р мед. наук, В.С. Павлова2, канд. мед. наук, М.В. Подгузов5, М.И. Пыков2, 3, д-р мед. наук, профессор
1 ООО Детская клиника «Кидней», г. Махачкала, Республика Дагестан
2 ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова» Минздрава России, г. Москва
3 ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, г. Москва
4 ФГБОУ ВО «Дагестанский государственный медицинский университет» Минздрава России, г. Махачкала, Республика Дагестан
5 ФГБОУ ВО «Воронежский государственный медицинский университет им. Н.Н. Бурденко» Минздрава России, г. Воронеж
Резюме.
Цель - оценить роль времени проведения первого ультразвукового исследования (УЗИ) (до и после первых двух суток жизни) в оценке расширения чашечно-лоханочной системы (ЧЛС) у новорожденных.
Материал и методы. Проведено сравнение ультразвуковой картины органов мочевыделительной системы (МВС) у детей, впервые обследованных в возрасте от 0 до 2 суток жизни (1-я группа, n = 115) и в возрасте от 3 до 10 суток жизни (2-я группа, n = 70), а также динамики ее состояния на протяжении первых двух месяцев жизни. Оценка данных УЗИ проводилась в соответствии с классификацией UTD.
Результаты. При наблюдении в течение двух месяцев у пациентов 1-й группы реже происходило уменьшение категории UTD (у 12%), реже категория оставалась прежней (у 49%) и чаще происходило ее увеличение (у 39%), чем во 2-й группе (у 23%, 63% и 14%, соответственно) (р < 0,05). Хирургическое вмешательство выполнено 22% детей из 1-й и 14% детей из 2-й группы (р > 0,05). В 1-й группе операции проведены шести пациентам с категориями UTD 0 и I (норма и низкий риск уропатий). Во 2-й группе ни одному пациенту с категориями UTD 0 и I операции не проводились.
Выводы. Из-за физиологической олигурии и дегидратации новорожденного в первые двое суток жизни возможно недооценить степень расширения ЧЛС или пропустить патологию органов МВС, в том числе тяжелую, для коррекции которой потребуется хирургическое вмешательство.
Ключевые слова: расширение чашечно-лоханочной системы, ультразвуковая диагностика, новорожденные
Summary.
Objective - to evaluate the role of the time of the first ultrasound examination (US) (before and after the first 2 days of life) in assessing the calyx-pelvic system dilation in newborns.
Material and methods. The comparison of the US picture of the urinary tract (UT) in children examined for the first time at the age of 0 to 2 days of life (group 1, n = 115) and at the age of 3 to 10 days of life (group 2, n = 70), as well as the dynamics of its condition during the first 2 months of life, was carried out. The US data was evaluated in accordance with the UTD classification.
Results. When followed up for 2 months, patients in group 1 had a decrease in the UTD category less often (in 12%), the category remained the same less often (in 49%) and its increase more often (in 39%) than in group 2 (in 23%, 63% and 14%, respectively) (p < 0.05). Surgical intervention was performed by 22% of children from group 1 and 14% of children from group 2 (p > 0.05). In group 1, operations were performed on 6 patients with UTD 0 and I (normal and low risk of uropathies). In group 2, none of the patients with UTD 0 and I underwent surgery.
Conclusion. Due to physiological oliguria and dehydration of the newborn in the first 2 days of life, it is possible to underestimate the calyx-pelvic system dilation degree or miss the UT pathology, including severe uropathies, which will require surgical intervention.
Keywords: calyx-pelvis system dilation, ultrasonography, newborns
Для цитирования: Роль времени проведения первого ультразвукового исследования в оценке расширения чашечно-лоханочной системы у новорожденных / С.И. Бабатова [и др.] // Практика педиатра. 2024. № 3. С. 11-17.
For citation: The role of the time of the first ultrasound examination in assessing the expansion of the calyx-pelvic system in newborns I S.I. Babatova [et al.] // Pediatrician's practice. 2024;(3): 11-17. (in Russ.)
Введение
Расширение почечной лоханки (пиелоэктазия) -наиболее часто встречающаяся аномалия плода, которая выявляется при проведении антенатального ультразвукового скрининга у 1-5% всех беременных [1-5]. В большинстве случаев (50-70%) пиелоэктазия является транзиторной и разрешается либо до рождения, либо в течение первых лет жизни ребенка, однако примерно в трети случаев она является признаком различных обструктивных и необструктивных уропатий [6, 7]. Цель ультразвукового исследования (УЗИ) новорожденного с антенатально выявленной пиелоэктазией - оценка наличия и степени тяжести уропатии для определения дальнейшей тактики его ведения. В большинстве отечественных и зарубежных руководств указано, что первое постнатальное УЗИ органов мочевыделительной системы (МВС) следует проводить не ранее 48 часов жизни в связи с тем, что возможна недооценка степени расширения чашечно-лоханочной системы (ЧЛС) из-за физиологической олигурии и дегидратации [1, 2, 6-8]. Однако научных исследований, посвященных влиянию времени проведения первого УЗИ на степень расширения ЧЛС крайне мало, большинство из них проведены более 25 лет назад и основаны на малом количестве наблюдений [9-12]. Более того, результаты данных работ противоречивы - некоторые авторы считают, что раннее проведение первого УЗИ не оказывает существенного влияния на результат [11, 12].
Цель исследования
Оценить роль времени первого УЗИ органов МВС (до и после первых двух суток жизни) в оценке расширения ЧЛС у новорожденных.
Материалы и методы
В рамках двуцентрового исследования клинической значимости новой классификации расширения ЧЛС у детей UTD-2014, выполненного в детской клинике «Кидней», г. Махачкала, и в НМИЦ АГиП им. академика В.И. Кулакова, г. Москва, проведен ретроспективный анализ историй развития и историй болезни 319 детей с расширением ЧЛС, которым было выполнено УЗИ органов МВС за период с 2017 по 2023 год. В часть исследования, представленную в данной статье, были отобраны 185 пациентов, соответствующих следующим критериям: возраст на момент проведения первого УЗИ от 0 до 10 дней жизни, наличие не менее двух УЗИ органов МВС в возрасте от 0 до 60 дней жизни. Критериями исключения были: наличие кистозной дисплазии почки, инфекций МВС, врожденных пороков развития других органов, помимо органов МВС.
Учитывали следующие факторы и события: пол ребенка, возраст на момент первого УЗИ, результаты анте- и постнатального УЗИ органов МВС, динамику категории UTD между первым и последним УЗИ в первые 2 месяца жизни (уменьшение категории, отсутствие изменений, увеличение категории), время клинического наблюдения в катамнезе, хирургическое вмешательство для коррекции уропатий, возраст на момент проведения операции.
Оценку органов МВС проводили в соответствии с классификацией UTD 2014 и 2022 [6, 13] на основании данных УЗИ (табл. 1, рис.1):
Таблица 1.
Классификация UTD [14, с изменениями]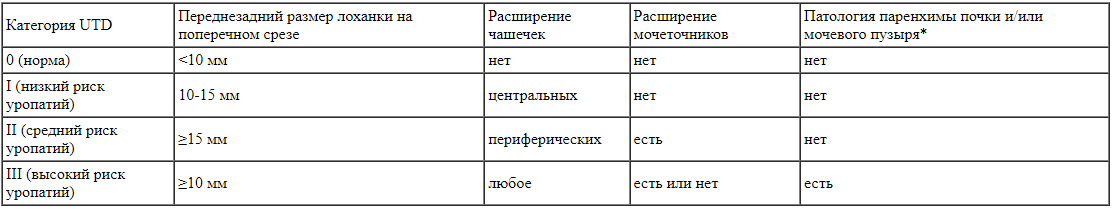 * Патология паренхимы: истончение кортикального слоя, повышение эхогенности, или кистозная дисплазия, нарушение кортикомедуллярной дифференцировки. Патология мочевого пузыря: утолщение стенок, расширение задней уретры, уретероцеле.
* Патология паренхимы: истончение кортикального слоя, повышение эхогенности, или кистозная дисплазия, нарушение кортикомедуллярной дифференцировки. Патология мочевого пузыря: утолщение стенок, расширение задней уретры, уретероцеле.
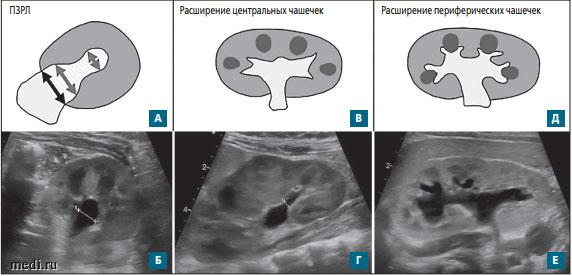 Рис. 1. Схема определения основных ультразвуковых признаков расширения чашечно-лоханочной системы в соответствии с классификацией UTD [14, с изменениями]
Рис. 1. Схема определения основных ультразвуковых признаков расширения чашечно-лоханочной системы в соответствии с классификацией UTD [14, с изменениями]
А - переднезадний размер лоханки (ПЗРЛ) - максимальный размер интраренальной части лоханки, измеренный на поперечном срезе (черная двусторонняя стрелка) (схема)
Б - эхограмма почки, поперечный срез, лоханка смешанного типа, переднезадний размер интраренальной части 8 мм
В - расширенные центральные чашечки выглядят как небольшие «выпячивания» краев почечной лоханки (схема)
Г - эхограмма почки, продольный срез, небольшое расширение лоханки и нижней центральной чашечки (3 мм)
Д - расширенные периферические чашечки охватывают сосочки медуллярных пирамид в форме «чаш» (схема)
Е - эхограмма почки, продольный срез, расширение лоханки, центральных и периферических чашечек
- UTD 0 (норма) - изолированное расширение почечной лоханки <10 мм (измеряли переднезадний размер интраренальной части лоханки на поперечном срезе), чашечки не расширены, нет патологии паренхимы почки, мочеточников и мочевого пузыря.
- UTD I (низкий риск уропатий) - расширение лоханки от 10 до 15 мм или <10 мм, но имеется расширение центральных чашечек; нет патологии паренхимы почки, мочеточников и мочевого пузыря.
- UTD II (средняя степень риска уропатий) - расширение лоханки ≥15 мм, или 10-15 мм, но имеется расширение периферических чашечек или мочеточника (≥4 мм); паренхима почки и мочевой пузырь не изменены.
- UTD III (высокий риск уропатий) - размер почечной лоханки ≥10 мм или <10 мм, но имеется расширение чашечек, а также патология паренхимы почки (истончение, изменение структуры) или патология мочевого пузыря (утолщение стенок, расширение задней уретры, уретероцеле в просвете).
Для статистического анализа данных использовали статистическое программное обеспечение IBM SPSS v.17.0 (IBM Corp, Armonk, NY). Учитывая отсутствие нормального распределения данных и малый объем выборки, использовали непараметрические методы и тесты. Для описания характеристик пациентов использовали методы описательной статистики с указанием медианы, минимального и максимального значений, межквартильного диапазона (Me (min-max) 25%о; 75%о). Для качественных данных определяли показатели частоты (%). Для сравнения данных в группах использовался метод Краскала - Уоллиса и Манна Уитни. Значимость различий между выявленными в результате исследования исходами проводилась с помощью критерия ^2. Статистически значимыми считались различия при р < 0,05.
Результаты
Дети были разделены на две группы в зависимости от возраста при проведении первого УЗИ: 1-я группа - 115 детей, которым первое УЗИ проведено в возрасте от 0 до 2 суток жизни; 2 группа -70 детей, которым первое УЗИ проведено в возрасте от 3 до 10 суток жизни. На основании результатов первого УЗИ детям была присвоена категория UTD (0, I, II или III). 112 детям (61%) УЗИ органов МВС в первые два месяца жизни было проведено дважды, 73 детям (39%) - более двух раз (от 3 до 5).
Общая характеристика обследованных детей и распределение их по группам в соответствии с категорией UTD представлены в таблицах 2 и 3.
Таблица 2.
Общая характеристика пациентов Таблица 3.
Таблица 3.
Распределение обследованных пациентов по подгруппам в соответствии с категорией UTD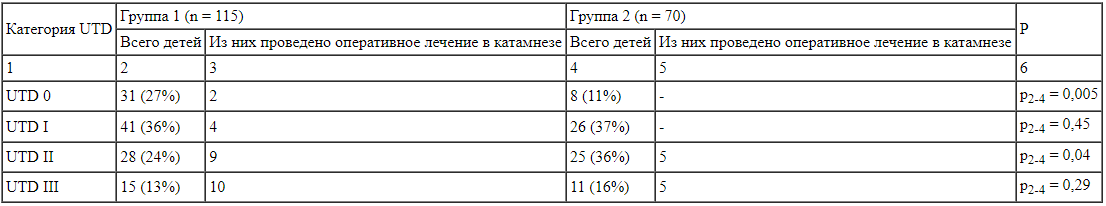 В 1-й группе оперативное лечение уропатий в катамнезе проведено двум пациентам с категорией UTD 0 (норма) и четырем пациентам с категорией UTD I (низкий риск развития уропатий). У всех шести пациентов расширение ЧЛС было выявлено антенатально. Оба ребенка, которым по данным первого УЗИ была присвоена категория UTD 0, были прооперированы в возрасте 12 дней по поводу рефлюксирующего мегауретера. Из детей, которым первоначально была присвоена категория UTD I, трое были прооперированы по поводу гидронефроза вследствие стеноза пиелоуретерального соустья в возрасте 12 дней, 2,3 и 6,5 мес, дин ребенок - по поводу пузырно-мочеточникового рефлюкса (ПМР) в возрасте 16,8 мес. Во 2-й группе пациентам, которым по данным первого УЗИ были присвоены категории UTD 0 и I, оперативное лечение за время наблюдения ни в одном случае не проводилось.
В 1-й группе оперативное лечение уропатий в катамнезе проведено двум пациентам с категорией UTD 0 (норма) и четырем пациентам с категорией UTD I (низкий риск развития уропатий). У всех шести пациентов расширение ЧЛС было выявлено антенатально. Оба ребенка, которым по данным первого УЗИ была присвоена категория UTD 0, были прооперированы в возрасте 12 дней по поводу рефлюксирующего мегауретера. Из детей, которым первоначально была присвоена категория UTD I, трое были прооперированы по поводу гидронефроза вследствие стеноза пиелоуретерального соустья в возрасте 12 дней, 2,3 и 6,5 мес, дин ребенок - по поводу пузырно-мочеточникового рефлюкса (ПМР) в возрасте 16,8 мес. Во 2-й группе пациентам, которым по данным первого УЗИ были присвоены категории UTD 0 и I, оперативное лечение за время наблюдения ни в одном случае не проводилось.
При оценке динамики категории UTD за время наблюдения установлено, что у детей 1-й группы достоверно реже происходило ее уменьшение, реже категория не изменялась и чаще происходило ее увеличение (p < 0,05) в первые два месяца жизни (табл. 4).
Таблица 4.
Динамика категории UTD у пациентов за период наблюдения
| Показатели | Группа 1 (n = 115) | Группа 2 (n = 70) | P |
| Категория UTD уменьшилась | 14 (12%) | 16 (23%) | 0,024 |
| Категория UTD не изменилась | 56 (49%) | 44 (63%) | 0,032 |
| Категория UTD увеличилась | 45 (39%) 0→I - 14 0→II - 5 I→II - 15 I→ III - 3 II→III - 8 |
10 (14%) 0→I - 2 0→II - 1 I→II - 4 I→III - 0 II→ III - 3 |
0,0002 |
Полученные данные свидетельствуют о значительном занижении оценки степени риска развития уропатий у пациентов, которым проведено первое УЗИ в возрасте от 0 до 2 суток жизни, по сравнению с детьми, которым первое УЗИ проведено в возрасте старше 2 суток жизни.
Обсуждение
Для объективной ультразвуковой оценки органов МВС чрезвычайно важна степень гидратации пациента. Известно, что гидратация увеличивает размер почечной лоханки, вероятно, из-за увеличения объема выделяемой жидкости и объема мочевого пузыря [15]. Напротив, при дегидратации размеры лоханки могут уменьшаться. Для новорожденных первых дней жизни характерна физиологическая олигурия - первое мочеиспускание у 67% здоровых детей происходит в среднем через 12 ч, у 25% -после 12 ч, у 7% - через 24 ч и примерно 0,6% новорожденных не дают мочи даже спустя 48 ч после рождения [16]. Это происходит из-за того, что во внутриутробном периоде основным выделительным органом плода является плацента, а после рождения, когда нагрузка на почки младенца резко возрастает, величины клубочковой фильтрации оказывается недостаточно для выведения осмотически активных веществ и электролитов [1, 2, 16]. Кроме того, транзиторная олигурия в первые дни жизни обусловлена относительной дегидратацией из-за малого поступления жидкости в организм в период становления лактации у матери, внепочечными потерями жидкости, увеличенной плацентарной трансфузией при осложненном течении родов и другими причинами [1, 2, 16]. Таким образом, из-за физиологической олигурии и дегидратации выполнение УЗИ в первые 48 часов жизни может приводить к недооценке степени расширения ЧЛС у новорожденного.
В нашем исследовании проведен сравнительный анализ ультразвуковой картины органов МВС у детей, впервые обследованных до (1-я группа) и после (2-я группа) первых двух суток жизни. При наблюдении в течение первых двух месяцев у пациентов 1-й группы достоверно реже происходило уменьшение категории UTD (у 12%), реже категория оставалась прежней (у 49%) и чаще происходило ее увеличение (у 39%), чем во 2-й группе (у 23%, 63% и 14%, соответственно) (p < 0,05). Увеличение категории UTD у такой большой части пациентов в 1-й группе могло быть обусловлено не только истинным нарастанием степени уропатии, но и ее недооценкой при раннем проведении УЗИ. В 1-й группе двум пациентам с категорией UTD 0 (норма) и четырем пациентам с категорией UTD I (низкий риск уропатий) впоследствии проведены хирургические вмешательства - в трех случаях по поводу обструкции пиелоуретерального соустья, в трех случаях - по поводу ПМР. Трое детей были прооперированы в неонатальном периоде, двое - позже, на первом году жизни, и один ребенок - на втором году жизни. Во 2-й группе ни одному пациенту с соответствующими категориями UTD (0 и I) операции не проводились. Полученные нами данные демонстрируют, что при выполнении УЗИ в первые 48 часов жизни из-за физиологической олигурии ЧЛС может быть не расширена даже в случаях выраженной обструкции пиелоуретерального соустья.
Впервые возможность ложноотрицательных результатов раннего УЗИ показали в 1984 г. F.C. Laing et al. на примере трех пациентов с антенатально выявленным гидронефрозом [9]. При обследовании в первые сутки жизни УЗ-картина у детей была в пределах нормы, в то время как впоследствии у них была установлена обструкция верхних отделов МВС и двум детям выполнена пиелопластика. Авторы предположили, что нормальные результаты УЗИ были обусловлены относительной дегидратацией и низкой клубочковой фильтрацией у детей в первые сутки жизни и рекомендовали проводить первое постнатальное УЗИ через несколько дней после выписки из роддома.
В исследовании S.W. Dejter и M.D. Gibbons (1989) из 35 детей с антенатально выявленным гидронефрозом в шести случаях УЗИ, проведенное в первые дни жизни, не выявило патологии [10]. УЗИ, проведенное в возрасте 2 мес, у пяти из них обнаружило умеренно выраженный гидронефроз, а дополнительные исследования - у двух обструктивную уропатию (в одном случае обструкцию пиелоуретерального соустья, в другом - уретеровезикального соустья), потребовавшую хирургического вмешательства, у одного ребенка - ПМР. Авторы подчеркнули необходимость наблюдения и проведения повторного УЗИ всем новорожденным с антенатально выявленным гидронефрозом, несмотря на отсутствие патологии на первом постнатальном обследовании.
Позже, в 1997 г., S.G. Docimo и R.I. Silver на основании наблюдения 75 детей с антенатально выявленным гидронефрозом, которым УЗИ органов МВС было выполнено в первые 48 часов жизни, сделали вывод, что раннее проведение первого постнатального УЗИ не оказывает существенного влияния на его результат [11]. Из группы пациентов с нормальными результатами первого УЗИ, а также с минимальным или небольшим расширением ЧЛС, впоследствии был прооперирован один ребенок (пиелопластика в 18 мес). Из группы пациентов с умеренным и выраженным расширением ЧЛС по данным первого УЗИ прооперировано 20 (49%) детей. Все пациенты, которым потребовалась хирургическая коррекция на первом году жизни, имели положительный результат первого УЗИ, в то время как среди детей с отрицательным результатом первого УЗИ операция потребовалась лишь одному ребенку на втором году жизни. Авторы сделали вывод, что проведение УЗИ в первый день жизни увеличивает предсказательную ценность положительного результата, сохраняя при этом чувствительность, необходимую для обнаружения патологии, требующей ранней хирургической коррекции.
К такому же заключению пришли J.S. Wiener и S.M. O’Hara на основании проспективного наблюдения 21 ребенка с антенатально выявленным гидронефрозом [12]. Первое постнатальное УЗИ выполнялось в первые 48 ч жизни, повторное - между 7 и 10 днем жизни; оценку результатов проводили в соответствии с классификацией SFU. Из 32 почек большинство изменили степень гидронефроза между первым и вторым УЗИ: у 14 почек (44%) категория SFU увеличилась, у 10 почек (31%) - не изменилась, у 8 (25%) почек - уменьшилась. УЗИ, проведенное в первые 48 часов жизни, как правило, недооценивало степень расширения ЧЛС, однако это не имело клинического значения - во всех случаях увеличения категории SFU к концу периода наблюдения пациенты имели легкую степень гидронефроза без необходимости хирургического вмешательства. Напротив, у почек с выраженным гидронефрозом категория SFU не изменилась между первым и вторым УЗИ. Авторы разработали локальные рекомендации для учреждения, в котором они работают, - проводить первое УЗИ в возрасте от 7 до 10 дней у новорожденных с односторонним или небольшим двусторонним гидронефрозом по данным антенатального скрининга; в первые сутки жизни - в случаях выявленных антенатально олигогидрамниона, обструкции уретры, мультикистозной дисплазии, двустороннего умеренного или выраженного гидронефроза, при неопределенности антенатального диагноза, а также при сомнении, что после выписки из роддома родители выполнят назначения и проведут УЗИ ребенку через неделю. В последующем данные рекомендации были одобрены многими экспертами и вошли в учебники и руководства для широкого клинического применения [1, 2, 6-8].
Данные нашего исследования согласуются с мнением, что при проведении УЗИ в первые двое суток жизни физиологическая олигурия новорожденных может маскировать или приводить к недооценке патологии органов МВС [9, 10]. В отличие от работ S.G. Docimo et al. и J.S. Wiener et al. [11, 12], основанных на результатах наблюдения малого количества пациентов и не выявивших тяжелой патологии у детей с нормальными результатами раннего УЗИ, наше исследование, основанное на гораздо более представительной группе пациентов, выявило несколько случаев тяжелых уропатий, которые не были обнаружены при раннем проведении УЗИ. У трех детей, отнесенных на основании данных раннего УЗИ к группе нормы или низкого риска уропатий, впоследствии диагностирован ПМР и выполнена его хирургическая коррекция. Известно, что ПМР - уропатия, степень выраженности которой не коррелирует с размером ЧЛС, и основным методом ее диагностики является не УЗИ, а ретроградная цистоуретерография [1, 2, 6, 7]. Это может объяснять отсутствие признаков тяжелой патологии по данным УЗИ в первые дни жизни. Еще у трех детей из нашего исследования, отнесенных на основании данных раннего УЗИ к группе нормы или низкого риска уропатий и прооперированных впоследствии, диагностирована обструкция пиелоуретерального соустья. В данных случаях, вероятнее всего, выраженная обструкция не была обнаружена в первые сутки жизни из-за олигурии новорожденных.
По мнению некоторых авторов, выполнение УЗИ органов МВС новорожденному в первые дни жизни, до выписки из роддома или перинатального центра, имеет некоторые практические преимущества: в первую очередь, это удобство для родителей -обследование будет проведено в условиях стационара и, возможно, не потребуется его повторять в ближайшие дни и специально для этого привозить младенца в медицинское учреждение, будет определена тактика ведения пациента и снята тревога, связанная с неизвестностью [11, 12]. Следует заметить, что за рубежом УЗИ органов МВС в первые недели жизни рекомендуется выполнять лишь детям с антенатально выявленным расширением ЧЛС, в то время как ультразвуковой скрининг всех детей не проводится [6, 7, 12]. По данным нашего исследования, у четверти пациентов с различной степенью расширения ЧЛС антенатально патологии МВС выявлено не было. Принятый в нашей стране ультразвуковой скрининг всех детей в возрасте 1 мес является более обоснованным для выявления патологии, в том числе органов МВС, чем обследование в первые дни жизни.
Безусловно, проведение УЗИ в первые двое суток жизни оправдано у новорожденных с антенатально выявленной тяжелой патологией органов МВС для решения вопроса о проведении операции в неонатальном периоде, однако отрицательный его результат не исключает наличие уропатии и УЗИ следует повторить через несколько дней. В случаях небольшого или умеренно выраженного расширения ЧЛС у плода первое УЗИ новорожденного следует по возможности отложить по крайней мере до 48 часов после рождения из-за риска ложноотрицательных результатов [1, 2, 6-10].
Ограничениями нашего исследования были относительно короткий период наблюдения пациентов в катамнезе, проведение исследования в одном центре с традиционными подходами к обследованию и лечению пациентов с уропатиями.
Выводы
При проведении УЗИ органов МВС в первые двое суток жизни возможно пропустить или недооценить степень выраженности уропатии из-за физиологической олигурии и дегидратации новорожденного. УЗИ, проведенное после двух суток жизни, позволяет более объективно оценить состояние органов МВС. Нормальные результаты УЗИ органов МВС, проведенного в первые двое суток жизни, не снимают настороженности в отношении врожденных уропатий и не отменяют проведение скринингового УЗИ в возрасте 1 мес всем детям, в том числе без патологии МВС по данным антенатального УЗИ.
Литература
1. Пороки развития мочевыделительной системы // Неонатальная хирургия. Глава 40 / под ред. Ю.Ф. Исакова, Н.Н. Володина, А.В. Гераськина. М. : Изд-во «Династия», 2011. С. 598-638.
2. Неонатология : национальное руководство : в 2 т. / под ред. Н.Н. Володина, Д.Н. Дегтярева. 2-е изд., перераб. и доп. М. : ГЭОТАР-Медиа, 2023. Т. 1. 752 с.
3. Natural history of fetal hydronephrosis diagnosed on mid-trimester ultrasound / S. Sairam, A. Al-Habib, S. Sasson, B. Thilag-anathan // Ultrasound in Obstetrics & Gynecology. 2001. Vol. 17, No. 3. P 191-196. DOI: org/10.1046/j.1469-0705.2001.00333.x.
4. Results of systematic screening for minor degrees of fetal renal pelvis dilatation in an unselected population / K. Ismaili [et al.] // American Journal of Obstetrics and Gynecology. 2003. Vol. 188, No. 1. P 242-246. DOI: org/10.1067/mob.2003.81.
5. The diagnostic value of routine antenatal ultrasound in screening for congenital uropathies / A.M. De Grauw, H.T. den Dekker, A.C. de Mol, S. Romboutde Weerd // Journal of Maternal-Fetal and Neonatal Medicine. 2014. Vol. 29, No. 2. P. 237-241. DOI: org/10.3109/14767058.2014.996125.
6. Multidisciplinary consensus on the classification of prenatal and postnatal urinary tract dilation (UTD classification system) / H.T. Nguyen [et al.] // Journal of Pediatric Urology. 2014. Vol. 10, No. 6. P 982-998. DOI: org/10.1016/j.jpurol.2014.10.002.
7. Herthelius M. Antenatally detected urinary tract dilatation: longterm outcome // Pediatric Nephrology. 2023. Vol. 38, No. 10. P. 3221-3227. DOI: org/10.1007/s00467-023-05907-z.
8. Врублевский С.Г., Врублевская Е.Н. Гидронефроз у детей (взгляд сквозь призму времени) // Детская хирургия. 2018. Vol. 22, No. 1. P 4-8. DOI: org/10.18821/1560-9510-2018-22-1-4-8.
9. Postpartum evaluation of fetal hydronephrosis: optimal timing for follow-up sonography / F.C. Laing [et al.] // Radiology. 1984. Vol. 152, No. 2. P 423-424. DOI: org/10.1148/radiology.152.2.6539930.
10. Dejter S.W. Jr., Gibbons M.D. The fate of infant kidneys with fetal hydronephrosis but initially normal postnatal sonography // Journal of Urology. 1989. Vol. 142. 2 Pt 2. P. 661-662. Discussion 7-8. DOI: org/10.1016/s0022-5347(17)38846-8.
11. Docimo S.G., Silver R.I. Renal ultrasonography in newborns with prenatallydetected hydronephrosis: whywait? // Journal ofUrology. 1997. Vol. 157, No. 4. P 1387-1389.
12. Wiener J.S., O'Hara S.M. Optimal timing of initial postnatal ultrasonography in newborns with prenatal hydronephrosis // Journal of Urology. 2002. Vol. 168. 4 Pt 2. P. 1826-1829; discussion 1829. DOI: org/10.1097/01.ju.0000030859.88692.dd.
13. 2021 update on the urinary tract dilation (UTD) classification system: clarifications, review of the literature, and practical suggestions / H.T. Nguyen [et al.] // Pediatric Radiology. 2022. Vol. 52, No. 4. P 740-751. DOI: org/10.1007/s00247-021-05263-w.
14. Application of the postnatal urinary tract dilation classification system to predict the need for surgical intervention among neonates and young infants / J.J. Hwang [et al.] // Ultrasonography. 2023. Vol. 42, No. 1. P 136-146. DO: org/10.14366/ usg.22035.
15. The impact of hydration on renal measurements and on cortical echogenicity in children / M. Peerboccus [et al.] // Pediatric Radiology. 2013. Vol. 43, No. 12. P 1557-1565. DOI: org/10.1007/ s00247-013-2748-4.
16. Гельдт В.Г., Кузовлева Г.И. Диагностика пороков мочевыделительной системы у новорожденных и грудных детей // Педиатрия. 2006. № 1. С. 87-94.

