Клинический случай врожденной двусторонней атрезии хоан у новорожденного ребенка с множественными пороками развития
СтатьиД.А. Морозов1, д-р мед. наук, профессор, А.И. Асманов1, канд. мед. наук, Н.Д. Пивнева1, канд. мед. наук, А.К. Федоров2, канд. мед. наук
1 ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, г. Москва
2 ГБУЗ «Детская городская клиническая больница № 9 им. Г.Н. Сперанского Департамента здравоохранения г. Москвы»
Резюме. К наиболее частым врожденным аномалиям развития, приводящим к нарушению носового дыхания, относится атрезия хоан. Диагностированная двусторонняя атрезия хоан у новорожденного требует срочных мер - наложения трахеостомы. Дети с врожденной атрезией хоан должны быть всесторонне обследованы сопутствующими специалистами. Оперативное вмешательство целесообразно проводить в многопрофильных стационарах. В статье рассмотрен клинический случай врожденной двусторонней полной атрезии хоан у ребенка в возрасте 1,5 мес. Особенность данного клинического случая в наличии у ребенка тяжелой сопутствующей патологии сердца, отсутствии трахеостомы, маловесности. Продемонстрированы результаты оперативного лечения в объеме эндоскопической двусторонней хоанопластики с применением эндоназального транссептального доступа и фиксацией лоскутов слизистой оболочки фибриновым клеем для предупреждения рестеноза просвета хоан в послеоперационном периоде.
Ключевые слова: врожденная атрезия хоан, эндоскопия, трансназальная эндоскопическая хоанотомия, инвазивный кандидоз, дети
Для цитирования: Клинический случай врожденной двусторонней атрезии хоан у новорожденного ребенка с множественными пороками развития / Д.А. Морозов [и др.] // Практика педиатра. 2021. № 1. С. 35-39.
Summary. The most common congenital malformations that lead to impaired nasal breathing include choanal atresia. Bilateral choanal atresia in a newborn requires urgent measures such as mechanical ventilation or even tracheostomy. Children with congenital choanal atresia should undergo comprehensive examination by various specialists. It is recommended to proceed with surgical intervention in multidisciplinary hospitals. In this clinical case, an example of congenital bilateral complete choanal atresia in a 20-day old newborn is described. The peculiarity of this clinical case is the presence of severe concomitant heart defect, the absence of tracheostomy, low weight. The use of the surgical treatment method such as endoscopic bilateral endonasal choanal atresia repair with transeptal approach with septal flaps and fibrin glue to prevent restenosis of the choana in postoperative period is demonstrated.
Keywords: congenital choanal atresia, endoscopy, transnasal endoscopic choanal atresia repair, invasive candidiasis, children
For citation: A clinical case of congenital bilateral hoan atresia in a newborn child with multiple malformations / D.A. Morozov [et al.] // Pediatrician's Practice. 2024;(1):35-39. (In Russ.)
Введение
К наиболее частым врожденным аномалиям развития, приводящим к нарушению носового дыхания, относится атрезия хоан, при которой двустороннее поражение при рождении проявляется тяжелой асфиксией, обычно требующей экстренной помощи. Атрезия хоан - это нарушение проходимости полости носа, вызванное ее полным или частичным недоразвитием за счет задних отделов, когда между полостью носа и носоглоткой формируется мягкотканная или костная мембрана [1, 2].
Врожденная двусторонняя полная атрезия хоан требует срочных мер, поскольку новорожденные не приспособлены к компенсаторному дыханию через рот, что ведет к неизбежной асфиксии [2, 3]. Мероприятия, направленные на восстановление дыхания, особенно при полной двусторонней атрезии, носят экстренный характер. Одно из них - экстренное наложение трахеостомы для поддержки респираторной функции. Однако нередки случаи, когда ребенку при двусторонней врожденной атрезии хоан трахеостома не накладывается, и родители прибегают к различного рода приспособлениям для поддержания дыхательной деятельности ребенка: обрезанная соска, фиксация подбородка для удержания рта младенца в открытом состоянии пластырем, дробное кормление маленькими порциями. Атрезия хоан часто не является изолированным пороком развития, а может входить в симптомокомплекс пороков, наиболее часто встречающийся из которых - CHARGE-синдром (полиморфное врожденное заболевание, которое включает в себя не менее 4 пороков развития, с обязательным включением колобомы и атрезии хоан) [4].
Ведение новорожденных пациентов с врожденными пороками осложняется высокими рисками инфицирования в послеоперационном периоде в связи с дефицитом массы тела ребенка, тяжелой сопутствующей патологией, незрелостью и недоношенностью.
В течение последних трех десятилетий заболеваемость грибковыми инфекциями у новорожденных нарастает [5]. Наиболее частый микоз в неонатологии - инвазивный кандидоз [6]. В отделении реанимации и интенсивной терапии новорожденных инвазивный кандидоз занимает 3-е место среди инфекций кровотока [7].
Инвазивный кандидоз развивается преимущественно у недоношенных новорожденных (87%), средний гестационный возраст при рождении - 29 нед с медианой массы тела при рождении 1280 г [8].
Возникновению инвазивного кандидоза способствуют недоношенность, низкая масса тела при рождении, наличие инвазивных устройств (центрального венозного катетера, других катетеров, дренажей), применение антибактериальных препаратов и длительное пребывание в отделении реанимации и интенсивной терапии новорожденных [4, 9-12]. У новорожденных инвазивный кандидоз отличается высокой общей летальностью - 20-54% [13-18].
Клиническое наблюдение
В оториноларингологическое отделение Научно-исследовательского клинического института педиатрии и детской хирургии им. акад. Ю.Е. Вельтищева поступила девочка С. в возрасте 1 мес и 13 дней.
Из анамнеза: ребенок от второй беременности (первая беременность завершилась рождением здоровой девочки), протекавшей с токсикозом до 5 мес, на сроке 20 нед мать перенесла COVID-19. Роды на сроке 37 нед, оперативные. Рост при рождении 47 см, вес 2650 г, оценка по Апгар 5/6 баллов. В связи с нарастанием дыхательной недостаточности после рождения переведена в отделение реанимации и интенсивной терапии новорожденных, диагностирована внутриутробная пневмония, врожденная двусторонняя атрезия хоан, удвоение левой почки, гипотония, гипорефлексия. Получала антибактериальную терапию (клафоран в дозе 130 мг 2 раза в день в течение 8 дней, гентамицин в дозе 10 мг 1 раз в день в течение 5 дней, меропенем в дозе 0,2 мг 2 раза в день в течение 11 дней внутривенно капельно), дотацию кислорода в течение 14 дней. В роддоме ребенку под эндоскопическим контролем выполнена хоанотомия, в результате которой сформирована хоаностома диаметром 1-3 мм. Носовое дыхание после процедуры по-прежнему отсутствовало. В возрасте 1 мес ребенок выписан домой с самостоятельным дыханием через рот.
При поступлении состояние ребенка тяжелое за счет дыхательной недостаточности. Вес 2690 г, рост 49 см. Дыхание через рот (родители фиксируют подбородок лейкопластырем к грудине). Ребенку проведено предоперационное обследование: эндоскопическое исследование полости носа и носоглотки, клинический анализ крови, биохимический анализ крови, общий анализ мочи, рентгенография грудной клетки, электрокардиография, эхокардиография, ультразвуковое исследование органов брюшной полости и почек. Ребенок осмотрен врачом-сурдологом, кардиологом, нефрологом, а также консультирован врачом-генетиком, в рамках дообследования рекомендовано проведение полного геномного секвенирования (на момент госпитализации CHARGE-синдром не подтвержден).
По результатам обследования подтвержден диагноз «двусторонняя врожденная полная атрезия хоан», при эндоскопическом исследовании в задней трети полости носа визуализируется атретическая мембрана, полностью блокирующая хоану, полость носа непроходима с обеих сторон (рис. 1).
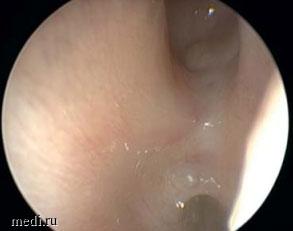 Рис. 1. Эндоскопическое исследование полости носа до лечения. В задней трети визуализируется атретическая мембрана, полностью блокирующая хоану
Рис. 1. Эндоскопическое исследование полости носа до лечения. В задней трети визуализируется атретическая мембрана, полностью блокирующая хоану В процессе дообследования также установлены следующие диагнозы: «двусторонняя смешанная тугоухость II степени, врожденный порок сердца: открытый артериальный проток 3-4 мм, множественные мелкие дефекты межпредсердной перегородки (1,5-2,0 мм), открытое овальное окно (2,0-2,5 мм), хроническая сердечная недостаточность (I функциональный класс по Ross), аномалия органов мочевыводящей системы: удвоение левой почки (?), конкремент правой почки (?), хроническая болезнь почек II ст.».
По результатам обследования противопоказаний к хоанопластике под общей анестезией не выявлено.
21.06.2022 ребенку было проведено оперативное вмешательство по авторской методике с использованием транссептального доступа под эндоскопическим контролем с фиксацией лоскутов фибриновым клеем без стентирования полости носа: под эндотрахеальным наркозом выполнен вертикальный полупроникающий разрез слизистой оболочки до премаксиллы с последующей отсепаровкой слизистой оболочки для визуализации костного компонента атрезии. Затем был выполнен переход на противоположную сторону с последующей отсепаровкой мукопериоста с противоположной разрезу стороны. Далее проведена резекция задней части сошника, эндоскопическими ножницами и шейвером сформированы верхние и нижние септальные лоскуты, которые уложены на дно полости носа и в ее свод в области клиновидной кости. Кровоточащие сосуды коагулированы. Лоскуты фиксированы медицинским фибриновым клеем, просвет хоаны на момент окончания операции свободный (рис. 2).
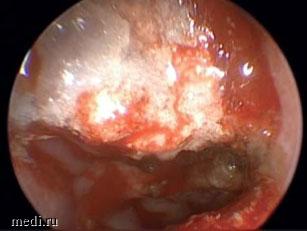 Рис. 2. Результат хоанопластики с использованием транссептального доступа. Просвет хоаны свободный
Рис. 2. Результат хоанопластики с использованием транссептального доступа. Просвет хоаны свободный После операции девочка на сутки оставлена под наблюдением в палате интенсивной терапии, был установлен центральный венозный катетер. Пациентка в послеоперационном периоде чувствовала себя удовлетворительно, проведены местная противовоспалительная терапия, туалет полости носа, системная антибактериальная терапия. Носовое дыхание с обеих сторон было свободным с первых суток после операции.
В послеоперационном периоде ребенок заочно консультирован кардиохирургом отделения кардиохирургии и интенсивной терапии Детской городской клинической больницы им. Н.Ф. Филатова. С учетом перегрузки левых камер сердца назначена хирургическая коррекция врожденного порока сердца после стабилизации носового дыхания и выписки из лор-отделения.
На 6-е сутки после оперативного вмешательства у ребенка отмечено увеличение в объеме левого коленного сустава. Ребенок был осмотрен детским хирургом, были проведены ультразвуковое исследование и рентгенография коленного сустава, взяты анализы крови на уровень С-реактивного белка, прокальцитонина. На основании обследования диагностирован гематогенный остеомиелит коленного сустава. Произведена пункция левого коленного сустава - получено гнойное отделяемое. Клиническим фармакологом рекомендована смена антибактериальной терапии (ципрофлоксацин), посев крови и пунктата коленного сустава. В дальнейшем ребенку по результатам клинического анализа крови (содержание лейкоцитов - 14,79 х 109/л, моноцитов -3,22 х 109/л (21,7%), лимфоцитов - 4,2 х 109/л (28,3%), скорость оседание эритроцитов по Вестергрену -25 мм/ч), микробиологического исследования пунктата коленного сустава - рост Candida albicans, установлен диагноз «инвазивный кандидоз» и к терапии добавлен флуконазол в дозе 12 мг/кг/сут внутривенно. С целью усиления противоинфекционного ответа проведена инфузия внутривенного иммуноглобулина человеческого (привиджен).
На фоне терапии отмечалась положительная динамика состояния коленного сустава, однако в клиническом анализе крови практически отсутствовала динамика.
Ребенок был осмотрен детским хирургом и для дальнейшего лечения переведен в инфекционное отделение Детской городской клинической больницы им. Г.Н. Сперанского, где на фоне терапии инвазивного кандидоза препаратом эхинокандина состояние ребенка стабилизировано, проявления инвазивного кандидоза купированы.
После выписки из инфекционного отделения Детской городской клинической больницы им. Г.Н. Сперанского девочка была госпитализирована в кардиохирургическое отделение Детской городской клинической больницы им. Н.Ф. Филатова, где ей было проведено оперативное вмешательство по поводу множественных дефектов межпредсердной перегородки и открытого артериального протока.
В настоящее время девочка находится под катамнестическим наблюдением в оториноларингологическом отделении Научно-исследовательского клинического института педиатрии и детской хирургии им. акад. Ю.Е. Вельтищева у оториноларинголога и сурдолога. После дообследования установлен диагноз «двусторонняя смешанная тугоухость III-IV степени». Носовое дыхание на протяжении всего периода послеоперационного наблюдения остается свободным, при эндоскопическом обследовании полости носа и носоглотки через 1 год просвет сформированных хоан остается свободным, соответствует размерам полости носа, без признаков рестеноза (рис. 3).
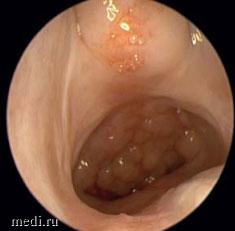 Рис. 3. Эндоскопическое исследование через 1 год после хирургического лечения. Нет признаков рестеноза
Рис. 3. Эндоскопическое исследование через 1 год после хирургического лечения. Нет признаков рестеноза Заключение
Дети с врожденной двусторонней атрезией хоан, рожденные маловесными и с сопутствующими пороками развития, должны быть всесторонне обследованы перед проведением оперативного вмешательства по поводу атрезии хоан. С целью купирования дыхательной недостаточности при двусторонней атрезии хоан данной группе детей рекомендуется наложение трахеостомы либо выполнение хоанотомии в кратчайшие сроки.
Оперативное вмешательство, проводимое по разработанной и внедренной нами методике, позволяет исключить ношение стентов в послеоперационном периоде, которые могут стать дополнительным источником инфекции для ребенка. Представленная технология бесстентовой хоанопластики с фиксацией септальных лоскутов фибриновым клеем также позволяет в значительной мере ускорить процесс реабилитации и минимизировать риски рестеноза (патент на изобретение № 2789967 от 14/02/2023).
Литература
1. Shakeel M., Ahmad Z., Nair S. Two decades to diagnose bilateral congenital choanal atresia: is this delay acceptable? // Journal of Surgery. 2017. Vol. 87, No. 12. P. 316-318.
2. Joshua B.Z., Gluck O., Puterman M. Unilateral choanal atresia: a missed diagnosis // Harefuah. 2012. Vol. 151, No. 11. P 614-616, 655.
3. Котова Е.Н. Проблемы диагностики врожденной атрезии хоан у детей // Эффективная фармакотерапия. 2019. Т. 15, № 30. C. 18-21.
4. CHD7 mutations and CHARGE syndrome: the clinical implications of an expanding phenotype / J.E. Bergman [et al.] // Journal of Medical Genetics. 2011. Vol. 48, No. 5. P. 334-342.
5. Candidemia in a reference center for maternal and infant health: clinical and epidemiological features and risk factors in premature infants weighing less than 1,500 g / A.G. Chermont [et al.] // Pan-Amazonian Journal of Health. 2015. Vol. 6, No. 4. P 35-38.
6. Quindos G. Epidemiology of invasive mycoses: A landscape in continuous change // Revista Iberoamericana de Micologia. 2018. Vol. 35, No. 4. P 171-178.
7. Risk factors and predictors for candidemia in pediatric intensive care unit patients: implications for prevention / T.E. Zaoutis [et al.] // Journal of Clinical Infectious Diseases. 2010. Vol. 51. Р 38-45.
8. Шагдилеева Е.В., Файзуллина Р.Р., Белова О.А. Инвазивный кандидоз у новорожденных в Санкт-Петербурге: описание клинического случая и результаты проспективного исследования // Проблемы медицинской микологии. 2019. Т. 21, № 4. С. 17-23.
9. Никитина И.В., Ионов О.В., Приходько Н.А. Современные подходы к диагностике, терапии и профилактике инвазивных микозов у новорожденных // Неонатология: новости, мнения, обучение. 2014. № 4. С. 64-72.
10. Особенности микробной колонизации новорожденных в отделении реанимации и интенсивной терапии / Л.А. Любасовская [и др.] // Российский. вестник перинатологии и педиатрии. 2013. № 3. С. 87-91.
11. Changes in the incidence of candidiasis in neonatal intensive care units / S. Aliaga [et al.] // Pediatrics. 2014. Vol. 133, No. 2. Р 236-242.
12. Greenberg R.G., Benjamin D.K. Neonatal candidiasis: diagnosis, prevention, and treatment // Journal of Infection. 2014. Vol. 69. P 19-22.
13. Инвазивный кандидоз у новорожденных (клинические рекомендации) / А.А. Антонов [и др.] // Неонатология: новости, мнения, обучение. 2017. № 4. С. 122-132.
14. Clinical practice guideline for the management of candidiasis: 2016 update by the Infectious Diseases Society of America / P.G. Pappas [et al.] // Journal of Clinical Infectious Diseases. 2016. Vol. 62, No. 4. P 1-50.
15. Candidemia in the neonatal intensive care unit: a retrospective, observational survey and analysis of literature data / G. Caggiano [et al.] // BioMed Research International. 2017. No. 1. P 1-12.
16. Климко Н.Н. Диагностика и лечение микозов в отделениях реанимации и интенсивной терапии : Российские рекомендации. 2-е изд., доп. и перераб. М. : Фармтек, 2015. C. 96.
17. The epidemiology of neonatal and pediatric candidemia in England and Wales, 2000-2009 / C. Oeser [et al.] // The Pediatric Infectious Disease Journal. 2013. Vol. 32. P. 23-26.
18. Candidemia in a paediatric centre and importance of central venous catheter removal / E. Karadag-Oncel [et al.] // Mycoses. 2014. Vol. 58. P 140-148.
Комментарии
ПРАКТИКА ПЕДИАТРА

