Создание банков грудного молока как перспективное направление в выхаживании недоношенных детей, родившихся с экстремально низкой и очень низкой массой тела
СтатьиА.К. Миронова, канд. мед. наук, Т.М. Юдина, канд. мед. наук, И.М. Османов, д-р мед. наук, ГБУЗ «Детская городская клиническая больница им. З.А. Башляевой Департамента здравоохранения г. Москвы»
Опубликовано в журнале:
«Практика педиатра» № 2, 2021, стр. 23-30
Ключевые слова: глубоконедоношенные дети, очень низкая и экстремально низкая масса тела, желудочно-кишечный тракт, некротизирующий энтероколит, некротический энтероколит, грудное молоко, донорское молоко, банк донорского молока
Резюме. Представлены данные об актуальности проблемы развития некротизирующего энтероколита у глубоконедоношенных детей. Подчеркнута превентивная роль грудного молока в отношении некротизирующего энтероколита а также рассмотрено перспективное направление в выхаживании глубоконедоношенных детей - создание банков грудного молока.
Для цитирования: Миронова А.К., Юдина Т.М., Османов И.М. Создание банков грудного молока как перспективное направление в выхаживании недоношенных детей, родившихся с экстремально низкой и очень низкой массой тела. Практика педиатра 2021;(2):23-30.
Keywords: premature babies, very low and extremely low body weight, gastrointestinal tract, necrotizing enterocolitis, necrotizing enterocolitis, breast milk, donor milk, donor milk bank
Summary. The article presents data on the relevance of the problem of necrotizing enterocolitis in preterm infants. The preventive role of breast milk in the development of necrotizing enterocolitis is emphasized, and a promising direction in the care of preterm infants - the creation of breast milk banks - is considered.
For citation: Mironova A.K., Yudina T.M., Osmanov I.M. Breast milk banks as a perspective line in the care of premature babies born with extremely low and very low body weight. Pediatrician's Practice 2021;(2):23-30. (In Russ.)
Известно, что примерно каждый 10-й ребенок в мире рождается раньше срока [1]. При этом более 80% таких детей - умеренно недоношенные (родившиеся на 32-34-й неделе беременности) и поздние недоношенные (родившиеся на 34-36-й неделе) [2]. Интенсивное развитие неонатологии и реаниматологии позволило успешно выхаживать глубоконедоношенных детей (родившихся ранее 32-й недели) c очень низкой (1000-1500 г) и экстремально низкой (<1000 г) массой тела, перенесших гипоксию в родах и имеющих признаки внутриутробного или интранатального инфицирования. Благодаря внедрению современных подходов к выхаживанию таких детей в последние годы существенно снизилась их летальность и частота ранней инвалидизации [3].
В настоящее время в перинатальной гастроэнтерологии по-прежнему актуальна проблема некротизирующего (некротического) энтероколита (НЭК), который представляет собой неспецифическое воспалительное заболевание, вызываемое инфекционными агентами на фоне незрелости механизмов местной защиты и гипоксически-ишемического повреждения слизистой оболочки кишечника, склонное к генерализации с развитием системной воспалительной реакции [4]. НЭК является одним из наиболее фатальных заболеваний в отделениях реанимации и интенсивной терапии новорожденных, поскольку может быстро прогрессировать от легкого вздутия живота и нарушения толерантности к энтеральному питанию до молниеносного септического шока, распространенного некроза кишечника и летального исхода [5].
Заболеваемость новорожденных НЭК, по разным данным, колеблется от 0,3 до 3 случаев на 1000 детей, а частота НЭК у новорожденных с массой тела при рождении <1500 г составляет 4-13% и продолжает расти [6]. Известно, что распространенность патологии и летальность прямо пропорциональны степени зрелости новорожденного. Подавляющее большинство (90%) этих детей - недоношенные с очень низкой и экстремально низкой массой тела при рождении, поэтому НЭК называют «болезнью выживших недоношенных» [5, 6]. Несмотря на интенсивные совместные усилия неонатологов, детских хирургов, анестезиологов-реаниматологов, а также развитие технологий выхаживания и лечения новорожденных, летальность при НЭК колеблется от 28 до 60% [7].
Факторами, предрасполагающими к развитию НЭК у недоношенных детей, являются несовершенная иннервация, низкая моторика незрелого желудочно-кишечного тракта, застой кишечного содержимого и чрезмерное размножение бактерий, низкий уровень секреторного компонента IgA и слабые защитные свойства слизистой оболочки, снижение ее регенеративных свойств и повышенная проницаемость кишечной стенки [5]. Результаты экспериментов на животных и клинические наблюдения показывают, что для развития НЭК требуется по крайней мере 3 фактора: повреждение слизистой оболочки, вскармливание искусственными смесями и наличие бактерий. Эти факторы приводят к воспалительному ответу, ишемии и некрозу. Кишечные бактерии и/или их токсичные продукты могут проникать через измененный эпителиальный барьер, активируя иммунный ответ слизистой оболочки. Грамотрицательные палочки (Escherichia coli, клебсиеллы, энтеробактерии и псевдомонады) являются наиболее частыми патогенами, ассоциированными с НЭК [8].
В зависимости от стадии заболевания лечение НЭК может быть консервативным или хирургическим. При отсутствии некроза и перфорации возможно консервативное ведение пациентов [9]. Если НЭК подозревается или доказан, ребенка переводят на полное парентеральное питание, устанавливают для декомпрессии назогастральный зонд. Зарубежные авторы упоминают о назначении ингибиторов воспалительных цитокинов при появлении признаков НЭК, в то время как в нашей стране опыта их применения нет [8]. По мнению некоторых исследователей, для восстановления поврежденной слизистой оболочки можно применять эпителиальный фактор роста, гепарин, интерлейкин 10, эритропоэтин, гранулоцитарный колониестимулирующий фактор, пробиотики. Ряд экспериментов на животных показал, что положительный эффект оказывают иммуноглобулин А, L-аргинин, нитроглицерин (как источник оксида азота), пентоксифиллин (как ингибитор фактора роста некроза опухоли). Обязательным компонентом терапии считаются антибиотики широкого спектра действия. Один из самых сложных этапов -определение необходимости хирургического лечения, самым распространенным осложнением которого является синдром короткой кишки. Практически каждый 4-й новорожденный, перенесший НЭК, страдает данным синдромом. Этот синдром встречается и у детей, которые не подвергались хирургическому лечению. У недоношенных детей, которые прошли консервативную терапию, всасывательная способность на участках, которые были вовлечены в воспалительный процесс, остается низкой, несмотря на нормальную длину кишки [10].
Наиболее безопасные и эффективные способы предотвращения НЭК - вскармливание грудным молоком, постепенное увеличение объема энтерального питания и тщательный контроль инфекции [3, 4, 11].
В связи с вышеизложенным особо остро встает проблема энтерального питания, во многом влияющего на состояние желудочно-кишечного тракта и развитие организма в целом. Проблема питания недоношенных новорожденных начала рассматриваться исследователями задолго до того, как неонатология стала самостоятельной дисциплиной [12]. C.G. Grulee в 1912 г. писал, что единственным продуктом питания недоношенных новорожденных должно быть грудное молоко, и любые попытки их искусственного вскармливания обречены на неудачу. По его словам, очевидно, что успешное кормление недоношенных чем-либо, кроме грудного молока, будет скорее результатом удачного стечения обстоятельств, чем результатом проявления здравого смысла [13].
Рандомизированное проспективное исследование, выполненное A. Lucas и T.J. Cole, было посвящено сравнению риска развития НЭК в группах детей, получавших грудное молоко, смесь или смешанное питание [14]. В исследование было включено 926 недоношенных новорожденных с массой тела <1850 г. Исследование показало, что риск развития энтероколита у детей, вскармливание которых было смешанным, в 5,5 раза превышал таковой у детей, получавших грудное молоко, а в группе детей на полностью искусственном вскармливании этот риск был выше в 10 раз. Президент Итальянской ассоциации банков донорского грудного молока проф. Гвидо Моро сообщил, что при вскармливании смесью из 1000 детей, рожденных с очень низкой массой тела, в результате развития НЭК умирает 21 ребенок. Если же таких детей кормят донорским грудным молоком, смертность от этого тяжелого заболевания составляет всего 3-6 случаев на 1000 новорожденных. Аналогичные выводы были сделаны в систематическом обзоре, выполненном W. McGuire и M.Y. Anthony: риск развития язвенного НЭК в группе детей, получавших донорское грудное молоко, был в 3 раза ниже, чем в группе детей, получавших молочную смесь [15]. Показано также, что при трофическом питании грудным молоком у детей, переживших операцию по поводу гастрошизиса, снижается частота энтероколита [16].
Известно, что грудное молоко - оптимальное питание для всех детей, оно улучшает целостность слизистой оболочки благодаря содержанию в нем защитных факторов, которые можно разделить на 3 группы [14]:
- антимикробные факторы (лизоцим, лактоферрин, олигосахариды, специфические иммуноглобулины, макрофаги, лимфоциты, нейтрофилы);
- противовоспалительные факторы (ингибиторы протеаз, эпителиальный фактор роста, антиоксиданты, растворимые рецепторы провоспалительных цитокинов, противовоспалительные цитокины);
- другие иммуномодулирующие факторы (нуклеотиды, некоторые цитокины, факторы созревания кишечника, глютамин, ацетилгидролаза фактора активации тромбоцитов и простагландин Е1 (органный вазодилататор)) [17].
Несмотря на наличие доказательств непосредственных и отдаленных благоприятных последствий грудного вскармливания для организма ребенка, на протяжении последних десятилетий в России не отмечается стабильного роста частоты грудного вскармливания. По сообщению Минздрава России, в 2014 г. количество детей на грудном вскармливании в возрасте от 3 до 6 мес составило 42%, в возрасте от 6 до 12 мес - 41,1% (данные Росстата от 14.12.2015). Однако эти показатели не отражают истинной распространенности грудного вскармливания и соответствуют международным рекомендациям Глобального банка данных Всемирной организации здравоохранения (ВОЗ) [18], не дают полного и достоверного представления о действительной практике вскармливания детей 1-го года жизни в нашей стране, а значит, не позволяют в полной мере оценить эффективность мероприятий по поддержке грудного вскармливания. В Российской Федерации разработано мало документов, отражающих основные принципы организации грудного вскармливания в лечебных учреждениях родовспоможения и детства. Кроме того, в существующих документах не описаны технологии сохранения грудного вскармливания больных детей, не прикладываемых с первых дней жизни к груди матери, не представлены основные подходы по охране грудного вскармливания детей после выписки из стационара [19, 20].
Большие сложности при поддержке грудного вскармливания в родильных домах и стационарах связаны с отсутствием в нашей стране нормативных документов, существующих во многих зарубежных странах и разрешающих применение сцеженного материнского молока в случае отсроченного кормления ребенка или донорского молока - достойной альтернативы в случае отсутствия материнского [19].
При проведении нами ретроспективного анализа медицинской документации и тщательного сбора анамнеза у 322 (100%) пациентов и их матерей, которые наблюдаются в Центре восстановительного лечения детей до 3 лет, родившихся с очень низкой и экстремально низкой массой тела (на базе ГБУЗ «Детская городская клиническая больница им. З.А. Башляевой Департамента здравоохранения г. Москвы»), было установлено, что за 2019-2020 гг. лишь у 174 (54%) матерей удалось частично или полностью сохранить лактацию до 1 мес, у 90 (28%) матерей - до 2 мес, и лишь 39 (12%) глубоконедоношенных детей получали материнское молоко в возрасте 3 мес и более. Некоторым матерям недоношенных детей по медицинским показаниям было запрещено грудное вскармливание.
К сожалению, даже современные качественные заменители грудного молока не могут в полной мере воспроизвести его уникальный состав. Белок, входящий в состав заменителей грудного молока, зачастую оказывается слишком «тяжелым» для незрелой слизистой оболочки желудочно-кишечного тракта недоношенных детей [21]. Растет количество аллергических гастроэнтероколитов, индуцированных применением искусственной смеси, которые в некоторых случаях имеют схожую с НЭК симптоматику [22]. Во многих развитых странах в случаях, когда недоступно материнское молоко, новорожденному, особенно родившемуся раньше срока, назначается донорское грудное молоко [23]. Помимо детей, родившихся раньше срока, донорское грудное молоко показано детям, имеющим врожденные нарушения обмена веществ, пищевую аллергию, кардиопатию, почечную недостаточность, иммунодефицит, перенесшим оперативное лечение. При кормлении донорским молоком сохраняются все преимущества грудного молока, что особенно важно, так как это способствует лучшему усвоению питательных веществ, в том числе у крайне незрелых младенцев, помогает существенно снизить риск развития НЭК и сепсиса. Кроме того, существуют и долговременные последствия вскармливания грудным молоком, такие как снижение риска сердечных заболеваний у подростков, склонности к ожирению во взрослом возрасте [23, 24].
Специалисты ВОЗ неоднократно подчеркивали важность грудного вскармливания для новорожденных. В 1980 г. ВОЗ и ЮНИСЕФ выпустили совместное положение, в котором заявлено: «Если биологическая мать не имеет возможности кормить грудью, то первой альтернативой должно быть использование грудного молока из других источников. Банки донорского молока должны быть доступны на случай необходимости» [25].
Банк донорского грудного молока - это специальная структура, созданная для того, чтобы собирать, проверять, обрабатывать, хранить и распределять ценное донорское грудное молоко среди тех новорожденных, которые в нем нуждаются по особым медицинским показаниям [24].
История донорства молока берет свое начало с давних времен: если женщина не имела возможности самостоятельно вскормить ребенка, она прибегала к помощи кормилицы, которой могла стать любая кормящая женщина [26]. Известно, что подобная практика существовала в Древнем Египте, Греции, Римской империи, а после XI в. услугами кормилиц пользовались аристократические и королевские семьи Европы. Переход от частных услуг к пунктам сбора и обработки молока обозначился в начале ХХ в. Первым подобным учреждением стал банк молока, открывшийся в Вене в 1909 г. при госпитале Святой Анны. Именно здесь работал известный австрийский педиатр Теодор Эшерих, активно пропагандировавший грудное вскармливание и основавший общество защиты младенчества. Еще в начале своей карьеры, в 1884 г., он заявлял, что микрофлора кишечника детей, получающих материнское молоко, существенно отличаются от микрофлоры новорожденных, получающих другое питание, и отстаивал идею о жизненно важной функции грудного молока [18].
В нашей стране в 1960-1970 гг. при детских поликлиниках работали «донорские пункты» для сбора излишков грудного молока у кормящих матерей и выдачи его нуждающимся младенцам в возрасте до 1 мес. Впоследствии эти учреждения прекратили свое существование в связи с затруднениями в контроле качества молока и развитием индустрии детских питательных смесей [24].
В 1980-1990 гг. в странах Европы и Америки были созданы многочисленные банки грудного молока при родовспомогательных учреждениях и детских госпиталях [26, 27].
Лидером в сфере развития молочных банков можно назвать Бразилию [28]. В этой стране банки грудного молока начали создаваться с 30-х гг. прошлого столетия, когда был принят специальный закон, поддерживающий их работу [29]. Сегодня в Бразилии насчитывается 217 молочных банков, 126 дополнительных пунктов сбора молока, причем банки грудного молока есть в каждом из 26 штатов страны. Ежегодно донорами грудного молока становятся около 170 тыс. бразильских женщин - при том, что платы за донорство они не получают. Система донорства молока в этой стране очень разветвленная - от специализированного интернет-портала до института, который занимается информационной поддержкой всей системы и постоянными исследованиями в данной области. Банки молока привлекают доноров тем, что в них женщины могут не только отдать молоко, но и получить консультацию педиатра, диетолога, социального работника и многих других специалистов. Фактически молочные банки тесно сотрудничают с другими учреждениями системы здравоохранения [28].
В наши дни в Европейскую ассоциацию банков молока (European Milk Bank Association) входят 202 учреждения из 24 стран. Из них наиболее развитой сетью банков обладают Франция (36), Италия (30) и Швеция (28). В некоторых странах, например в Норвегии, показатели грудного вскармливания очень высоки (99% женщин начинают кормить грудью), что обеспечено правильно организованной поддержкой кормящих матерей на всех уровнях общества [26, 27]. Такое число кормящих женщин означает, что спрос на донорское молоко удовлетворен даже при очень строгой процедуре отбора доноров. Это, в свою очередь, позволило отказаться от пастеризации донорского молока. Для большинства других стран эта возможность кажется невероятной. Еще одно отличие норвежской системы молочных банков состоит в том, что доноры получают небольшую оплату, около 20 долларов за литр. Все дети, нуждающиеся в донорском молоке, получают его бесплатно. Иногда больницы по своей инициативе привозят донорское молоко на дом, даже без запроса со стороны семьи, если считают это необходимым. Вопрос о том, необходимо ли пастеризовать донорское молоко, периодически поднимается научным сообществом страны. В Норвегии относятся к отбору доноров грудного молока так же строго, как и к отбору доноров крови. Все доноры периодически сдают анализы, ни разу не было зафиксировано случая обнаружения вирусной инфекции в процессе донорства. В целом в Норвегии очень низкий уровень распространения ВИЧ и гепатитов, что делает оправданным отказ от пастеризации. Это позволяет сохранить максимальное количество всех активных компонентов грудного молока.
Основная проблема многих европейских молочных банков - их небольшие размеры. Зачастую, когда выходит из строя единственный пастеризатор или морозильник в банке, его работа оказывается парализованной.
В США и Канаде работает хорошо организованная разветвленная Ассоциация молочных банков Северной Америки (Human Milk Banking Association of North America), но она постоянно сталкивается с нехваткой доноров из-за низкого уровня грудного вскармливания в целом по стране и короткого отпуска по уходу за ребенком. Джон Хонаман, генеральный директор ассоциации, считает, что для удовлетворения потребностей всех новорожденных в отделениях интенсивной терапии по всей Северной Америке, необходимы 60 тыс. доноров, в то время как сейчас у ассоциации их всего 4 тыс. [30].
Зачастую на состояние донорства грудного молока в стране влияет агрессивный маркетинг производителей смесей и отсутствие поддержки грудного вскармливания на государственном уровне. Например, молочные банки в Австралии немногочисленны и разрозненны. Однако еще в 40-х гг. прошлого века для австралийских женщин было обычным делом продавать излишки молока в местные больницы. Кормящие мамы до сих пор сталкиваются с медицинскими специалистами, которые не поддерживают грудное вскармливание и могут создавать дополнительные препятствия для продвижения донорства молока своими действиями.
В некоторых странах существуют сложности культурного и религиозного характера. К примеру, ислам запрещает брак между молочными братом и сестрой, так как они считаются родственниками. При опросе женщин в Турции более 90% заявили, что никогда не слышали о банках донорского молока, 36% отметили, что им эта идея не нравится по религиозным причинам, а 29% считают, что донорство молока приведет к возникновению социальных и нравственных проблем в обществе [31].
В других странах родители беспокоятся в первую очередь о безопасности донорского молока, например в ЮАР, где очень высок уровень ВИЧ-инфицирования населения. Матери, с одной стороны, не доверяют результатам скринингов, а с другой - боятся осуждения со стороны общества в случае, если обратятся за донорским молоком. Кроме того, отмечается низкий уровень общей информированности и понимания того, что такое молочное донорство [27].
В ноябре 2014 г. первый банк донорского молока открылся в России [12]. Пилотный проект нацелен на помощь новорожденным, проходящим лечение и реабилитацию в отделении для недоношенных детей и неонатальных хирургических подразделениях Научного центра здоровья детей. Банк донорского молока центра является непубличным, т. е. доступен только пациентам центра. Донорами выступают кормящие мамы, находящиеся в клинических подразделениях центра вместе со своими малышами. За 1-й год работы банка донорами стали 76 кормящих матерей, было собрано более 148 литров донорского грудного молока, а 55 младенцев получили ценное питание с самых первых дней жизни. Кроме того, аналогичные банки созданы в Уфе (при Республиканской детской клинической больнице) и Челябинске (при Областном перинатальном центре) [19].
Вопросам безопасности грудного молока в банках донорского молока уделяется самое пристальное внимание. Все начинается со строгого отбора доноров. В процессе анкетирования отбираются кормящие мамы, не имеющие в анамнезе инфекционных заболеваний, употребления наркотиков, случайных незащищенных половых контактов, переливания крови, акупунктуры, пирсинга, стоматологических вмешательств за последние 6 мес. Далее потенциальные доноры проходят тщательное медицинское обследование, направленное в первую очередь на исключение острых и хронических инфекционных заболеваний. Осматриваются кожные покровы, молочные железы. Чаще донорами становятся матери детей младше 6 мес, реже - матери детей в возрасте 6-12 мес и лишь в отдельных случаях - кормящие более 1 года. Кроме того, учитывается характер питания женщины. В Европе существуют различные рекомендации по продолжительности донорства. В Великобритании некоторые молочные банки ограничивают срок донорства и прекращают принимать молоко, когда ребенок матери-донора достигает возраста 4 мес, некоторые банки продляют срок до 6 мес, но большинство из них принимает донорское молоко на протяжении всего 1-го года жизни ребенка, а 1 молочный банк в Великобритании не устанавливает вообще никаких ограничений. В Швейцарии максимальная продолжительность донорства - 6 мес, а в Италии - 12 мес. Во многих странах ограничений нет [21-23]. Имеется мало данных о составе человеческого молока спустя 1 год после родов. Исследование 131 образца молока, полученного от кормящих матерей через 11-17 мес после родов, и 33 образцов из банка грудного молока, полученных менее чем через 12 мес после родов, показало, что грудное молоко в период между 11-м и 17-м месяцами послеродового периода обеспечивает сопоставимую или большую концентрацию макроэлементов и специфических биологически активных белков по сравнению с образцами молока, собранного в 1-й год послеродового периода. Однако концентрации цинка, кальция, железа и олигосахаридов в грудном молоке на 2-м году послеродового периода были значительно ниже (88,2 мг/мл против 9,3 мг/мл), что позволило сделать вывод о необходимости обогащения минералами такого молока для удовлетворения потребностей недоношенных детей в питательных веществах [32].
Во многих действующих банках грудного молока присутствие донора в стационаре не является обязательным: зачастую женщины самостоятельно сцеживают молоко руками, ручным или электрическим молокоотсосом в стерильные одноразовые емкости (пакеты, пластиковые контейнеры, выдаваемые банком донорского молока), которые помещаются в специальный термоконтейнер и по возможности в кратчайшие сроки доставляются курьером или самостоятельно в банк грудного молока [29]. При отсутствии возможности скорой доставки проводится замораживание в закрытой емкости при температуре -18°С. Не допускается добавление теплого сцеженного молока к уже замороженному по причине его частичного оттаивания в таких условия. Сцеженное в разное время молоко хранится в отдельных емкостях. Наиболее удобный разовый объем, позволяющий избежать отходов, -60-90 мл. В непубличных банках грудное молоко после сцеживания сразу помещается в холодильную камеру до тестирования.
Далее собранное молоко проходит бактериологическое исследование и направляется на пастеризацию. Два наиболее часто используемых типа пастеризации грудного молока - длительная низкотемпературная пастеризация и кратковременная высокотемпературная пастеризация.
Длительная низкотемпературная пастеризация подразумевает нагрев молока до 62,5°C (144,5°F) и поддержание этой температуры в течение 30 мин. Этот способ используют банки молока, выполняя пастеризацию по методу Холдера или по методу vat pasteurization, которые очень похожи.
Pretoria pasteurization - еще один способ длительной низкотемпературной пастеризации. Этот способ пока мало изучен и здесь описывается для полноты информации. Суть метода заключается в том, что закрытые баночки с грудным молоком помещаются на 20 мин в только что вскипевшую воду. При таком способе пастеризации максимальная температура молока, согласно исследованиям, достигает 63,8°С, а температура выше 57°C, необходимая для разрушения большинства бактерий и вирусов, в том числе ВИЧ - через 10-15 мин после начала процесса.
Кратковременная высокотемпературная пастеризация подразумевает быстрый нагрев молока до более высоких температур, чем длительная низкотемпературная пастеризация, и поддержание этих температур в течение нескольких секунд. Один из способов кратковременной высокотемпературной пастеризации - мгновенный нагрев (flash heating) до 72°C (161,5°F) на 15 с. Мгновенная пастеризация требует специального оборудования и поэтому считается основным способом коммерческой пастеризации [33, 34].
При щадящей пастеризации большинство полезных веществ и витаминов не разрушается. Так, на 100% сохраняются белки, жиры, углеводы, олигосахариды, линолевая и ряд других кислот, витамины A, D, E, B12. В составе молока остается 75% фолиевой кислоты, 65% витамина С, до 70% иммуноглобулина А, на 91% сохраняется общая антиоксидантная активность. При этом полностью дезактивируются все известные патогенные бактерии, в том числе возбудители сифилиса и туберкулеза, и все известные патогенные вирусы, в том числе цитомегаловирусы, вирусы гепатита В и С, ВИЧ [32].
Однако существует несколько исключений: в Норвегии и в некоторых донорских молочных банках Германии используется непастеризованное молоко [35]. Доноры проходят тестирование каждые 3 мес на ВИЧ, сифилис, гепатиты В и С и цитомегаловирус. Каждая бутылка молока проверяется на наличие бактерий. Если донорское молоко используется непастеризованным, то в молоке допускается только очень низкий уровень кожных комменсалов. Сырое молоко содержит полное количество биологически активных соединений, например соли желчных кислот, активаторы липазы, лизоцим, лактоферрин, и даже сохраняет пробиотическую активность.
После пастеризации и дополнительного бактериологического тестирования молоко гомогенизируют, исследуют его качественный состав с помощью анализатора молока, работающего на основе инфракрасной спектроскопии без применения химических реактивов. Время анализа составляет 60 с. Для определения количества белков, жиров, углеводов, энергетической ценности и сухого вещества необходимо всего 1-3 мл. Такой анализ позволяет оптимально подобрать донорское молоко для ребенка.
Далее уже маркированное молоко подвергается быстрому охлаждению и заморозке в стерильных контейнерах. В морозильной камере при температуре -18,6...-20°С молоко может храниться на протяжении 3-6 мес, до того момента, когда будет назначено ребенку-реципиенту (см. рис.).
Схема подготовки и контроля качества донорского грудного молока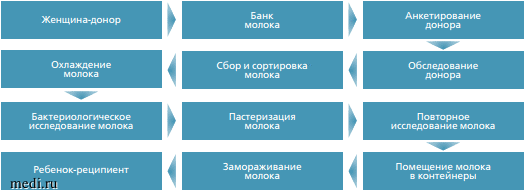
С учетом вышеизложенного можно утверждать, что донорское грудное молоко является безопасным и эффективным, сбалансированным по составу питанием.
Расходы по созданию банка незначительны в сравнении с бюджетом крупных детских стационаров: для банка молока необходим пастеризатор, камера для глубокой заморозки, небольшое помещение и обученный персонал. Желательно наличие анализатора молока для оптимального подбора донора в соответствии с потребностями ребенка-реципиента.
К сожалению, в России до сих пор не соблюдается Международный свод правил по сбыту заменителей грудного молока (International Code of Marketing of Breast-milk Substitutes), который был принят ВОЗ в 1981 г. Он запрещает рекламу смесей, сосок и бутылок матерям (хотя они остаются в продаже и матери могут обсуждать их с врачами, но отсутствует их реклама в прессе, на телевидении, на стендах). В странах, где свод правил соблюдается, частота грудного вскармливания значительно выше.
Необходимо усилить социальную поддержку кормящих женщин. Для этого важно, чтобы врачи понимали ценность материнского молока и его отличия от искусственных смесей.
Таким образом, создание банков грудного молока на базе крупных детских стационаров позволит повысить эффективность выхаживания глубоконедоношенных детей, а также снизить распространенность таких заболеваний, как НЭК, сепсис, синдром нарушенного кишечного всасывания, обусловленный непереносимостью белков коровьего молока и др.
Литература
1. Федеральные клинические рекомендации по оказанию медицинской помощи детям с аллергией к белкам коровьего молока, 2015 г.
2. Munblit D., Perkin M.R., Palmer D.J. et al. Assessment of evidence about common infant symptoms and cow's milk allergy. JAMA Pediatr 2020;174(6):599-608.
3. Elizur A., Cohen M., Goldberg M.R. et al. Mislabelled cow's milk allergy in infants: a prospective cohort study. Arch Dis Child 2013;98(6):408-12.
4. Muraro A., Werfel T., Hoffmann-Sommergruber K. et al. EAA-CI food allergy and anaphylaxis guidelines: diagnosis and management of food allergy. Allergy 2014;69(8):1008-25.
5. Петровская М.И., Макарова С.Г. Часто совершаемые ошибки в диагностике и лечении пищевой аллергии у детей раннего возраста. Практика педиатра 2015;(1):4-11.
6. Corkins M.R. Why is diagnosing pediatric malnutrition important? Nutr Clin Pract 2017;32(1):15-8.
7. Luyt D., Ball H., Makwana N. et al. BSACI guideline for the diagnosis and management of cow's milk allergy. Clin Exp Allergy 2014;44(5):642-72.
8. Flom J.D., Sicherer S.H. Epidemiology of cow's milk allergy. Nutrients 2019;11(5):1051.
9. BergmannM.M.,CaubetJ.-C.,BoguniewiczM.,EigenmannP.A. Evaluation of food allergy in patients with atopic dermatitis. J Allergy Clin Immunol Pract 2013;1(1):22-8.
10. Смолкин Ю.С., Масальский С.С., Чебуркин А.А., Горланов И.А. Роль пищевой аллергии в развитии атопического дерматита. Позиционная статья Ассоциации детских аллергологов и иммунологов России. Педиатрия. Consilium Medicum 2020;(1):26-35.
11. Werfel T., Ballmer-Weber B., Eigenmann P.A. et al. Eczematous reactions to food in atopic eczema: position paper of the EAACI and GA2LEN. Allergy 2007;62(7):723-8.
12. Vandenplas Y., Dupont C., Eigenmann P. et al. A workshop report on the development of the Cow's Milk-related Symptom Score awareness tool for young children. Acta Paediatr 2015;104(4):334-9.
13. Dellon E.S., Hirano I. Epidemiology and natural history of eosinophilic esophagitis. Gastroenterology 2018;154(2):319-32.e3.
14. Greuter T., Hirano I., Dellon E.S Emerging therapies for eosinophilic esophagitis. J Allergy Clin Immunol 2020;145(1):38-45.
15. Nowak-Wegrzyn A., Katz Y., Mehr S.S., Koletzko S. Non-IgE-me-diated gastrointestinal food allergy. J Allergy Clin Immunol 2015;135(5):1114-24.
16. Schoemaker A.A., Sprikkelman A.B., Grimshaw K.E. et al. Incidence and natural history of challenge-proven cow's milk allergy in European children - EuroPrevall birth cohort. Allergy 2015;70(8):963-72.
17. Sladkevicius E., Nagy E., Lack G., Guest J.F. Resource implications and budget impact of managing cow milk allergy in the UK. J Med Econ 2010;13(1):119-28.
18. Van den Hoogen S.C., van de Pol A.C., Meijer Y. et al. Suspected cow’s milk allergy in everyday general practice: a retrospective cohort study on health care burden and guideline adherence. BMC Res Notes 2014;7:507.
19. Vieira M.C., Morais M.B., Spolidoro J.V. et al. A survey on clinical presentation and nutritional status of infants with suspected cow’ milk allergy. BMC Pediatr 2010;10:25.
20. Koletzko S., Heine R.G. Non-IgE mediated cow's milk allergy in EuroPrevall. Allergy 2015;70(12):1679-80.
21. Venter C., Brown T., Meyer R. et al. Better recognition, diagnosis and management of non-IgE-mediated cow's milk allergy in infancy: iMAP-an international interpretation of the MAP (Milk Allergy in Primary Care) guideline. Clin Transl Allergy 2017;7:26.
22. Meyer R., Chebar Lozinsky A., Fleischer D.M. et al. Diagnosis and management of Non-IgE gastrointestinal allergies in breastfed infants-An EAACI Position Paper. Allergy 2020;75(1):14-32.
23. Venter C., Pereira B., Voigt K. et al. Prevalence and cumulative incidence of food hypersensitivity in the first 3 years of life. Allergy 2008;63(3):354-9.
24. Rona R.J., Keil T., Summers C. et al. The prevalence of food allergy: a meta-analysis. J Allergy Clin Immunol 2007;120:638-46.
25. Sampson H.A., Berin M.C., Plaut M. et al. The consortium for food allergy research (CoFAR): the first generation. J Allergy Clin Immunol 2019;143:486-93.
26. Savage J., Johns C.B. Food allergy: epidemiology and natural history. Immunol Allergy Clin N Am 2015;35:45-59.
27. Winberg A., West C.E., Strinnholm A. et al. Assessment of allergy to milk, egg, cod, and wheat in Swedish schoolchildren: a population based cohort study. PLoS ONE 2015;10:e0131804.
28. Santos A., Dias A., Pinheiro J.A. Predictive factors for the persistence of cow’s milk allergy. Pediatr Allergy Immunol 2010;21:1127-34.
29. Host A., Halken S. Cow’s milk allergy: where have we come from and where are we going? Endocr Metab. Immune Disord Drug Targets 2014;14:2-8.
30. Варламов Е.Е., Пампура А.Н., Окунева Т.С. Взаимосвязь профиля сенсибилизации к белкам коровьего молока с тяжестью клинических манифестаций атопического дерматита и наличием множественной непереносимости пищевых белков у детей раннего возраста. Педиатрия. Журнал им. Г.Н. Сперанского 2018;(2):36.
31. Hobbs C.B., Skinner A.C., Burks A.W., Vickery B.P. Food allergies affect growth in children. J Allergy Clin Immunol Pract 2015;3:133-4.
32. Строкова Т.В., Таран Н.Н., Титова О.Н., и др. Оценка пищевого статуса у детей с гастроинтестинальной формой пищевой аллергии. Вопросы детской диетологии 2020;18(2):5-14.
33. Tuokkola J., Luukkainen P., Nevalainen J. et al. Eliminating cows' milk, but not wheat, barley or rye, increases the risk of growth deceleration and nutritional inadequacies. Acta Paediatr 2017;106(7):1142-9.
34. Robbins K.A., Wood R.A., Keet C.A. Milk allergy is associated with decreased growth in US children. J Allergy Clin Immunol 2014;134(6):1466-8.e6.
35. Isolauri E., Sutas Y., Makinen-Kiljunen S. et al. Efficacy and safety of hydrolyzed cow milk and amino acid-derived formulas in infants with cow milk allergy. J Pediatr 1995;127:550-7.
36. Isolauri E., Sutas Y., Salo M.K. et al. Elimination diet in cow’s milk allergy: risk for impaired growth in young children. J Pediatr 1998;132:1004-9.
37. Hill D.J., Murch S.H., Rafferty K. et al. The efficacy of amino acid-based formulas in relieving the symptoms of cow’s milk allergy: a systematic review. Clin Exp Allergy 2007;37(6):808-22.
38. Robbins K.A., Wood R.A., Keet C.A. Persistent cow's milk allergy is associated with decreased childhood growth: A longitudinal study. J Allergy Clin Immunol 2020;145(2):713-6.e4.
39. Sinai T., Goldberg M.R., Nachshon L. et al. Reduced final height and inadequate nutritional intake in cow’s milk-allergic young adults. J Allergy Clin Immunol Pract 2019;7:509-15.

