ЛИНКОР: результаты наблюдательной программы лечения пациентов, перенесших инфаркт миокарда
Статьи Опубликовано в журнале:«КАРДИОЛОГИЯ»; № 5; 2013; стр. 74-82.
М.Г. Глезер от имени участников программы
ГБОУ ВПО Первый Московский государственный медицинский университет им. И.М. Сеченова Минздрава РФ, 119992, Москва, ул. Трубецкая, 8, стр. 2
Представлены результаты программы оценки эффективности Лечения пациентов, перенесших ИНфаркт миокарда, препаратом КОРаксан в клинической практике амбулаторного врача (ЛИНКОР), проведенной в 53 городах Российской Федерации 333 врачами. Включены 1226 пациентов (822 мужчины и 404 женщины, средний возраст 60,1 ±9,3 года). Несмотря на лечение, до включения в программу у пациентов сохранялось в среднем 8,17±8,60 (медиана 6) приступов стенокардии в неделю, повышенный уровень артериального давления (141,8±20,3/86,2±11,6 мм рт.ст.) и частоты сердечных сокращений — ЧСС (84,5±10,4 уд/мин). Добавление к терапии ивабрадина в течение 16 нед привело к достоверному (р<0,00001) снижению ЧСС (до 63,1 ±7,5 уд/мин), числа приступов стенокардии в неделю (с 8,17 до 1,27) и потребности в приеме нитроглицерина (с 7,69 до 0,89 таблетки в неделю). Уменьшилось число пациентов, вызывавших скорую медицинскую помощь (с 35,6 до 1,5%), и число госпитализаций (с 15,4 до 1,2%). Отмечено достоверное (р<0,00001) увеличение оценки эффективности терапии (с 5,4±1,8 до 8,9±1,3 балла), снижение оценки тяжести состояния пациента (с 6,1±1,5 до 4,3±2,0 балла), увеличение оценки стабильности состояния (с 5,6±1,9 до 3,7±2,2 балла) и улучшение прогноза (с 5,7±2,0 до 3,6±1,9 балла). Достоверно выраженные положительные эффекты отмечены после 1-го месяца терапии, в дальнейшем выраженность эффекта нарастала. Существенно улучшалось качество жизни по Сиэтловскому и Миннесотскому опроснику. Максимальную рекомендованную дозу кораксана 15 мг/сут получали 50% пациентов, дозу 10 мг/сут — 28%. Нежелательные эффекты отмечены у 3,3% пациентов, из них, по мнению врачей, связанные с приемом препарата — 0,82%. За время наблюдения умерли 4 пациента. Таким образом, добавление ивабрадина к терапии β-адреноблокаторами лицам, перенесшим инфаркт миокарда и испытывающим приступы стенокардии при повышенной ЧСС, является тактикой рациональной и безопасной терапии.
Ключевые слова: стенокардия, инфаркт миокарда, ивабрадин, частота сердечных сокращений, качество жизни.
Linkor: Results Of Observational Program In Patients With Myocardial Infarction
M. Glezer on behalf LINKOR investigators
I.M. Sechenov First Moscow Medical State University, ul. Trubetckay , 8, str. 2, 119992 Moscow, Russia
The results of Assessment Program effective treatment of patients with myocardiaL INfarction drug ProCORalan (ivabradine) in outpatient practice, conducted in 53 cities of the Russian Federation, 333 doctors. Included 1226 patients (822 men and 404 women, average age 60,1 ±9,3 years). Despite treatment, before inclusion in the patients maintained an average 8,17±8,60 (mediana 6) angina attacks per week, elevated blood pressure (141,8±20,3/86,2±11,6 mm Hg) and heart rate (84,5 ±10,4 beats / min). Adding to ivabradine treatment for 16 weeks resulted in significant (p<0.00001) reduction in heart rate (up to 63,1 ±7,5 beats / min), the number of angina attacks per week (from 8.17 to 1.27) and need for nitroglycerin (from 7.69 to 0.89 tablets per week). Decreased the number of patients that called ambulance assistance (from 35.6 to 1.5%), and hospitalization (from 15.4 to 1.2%). There was a significant (p<0.00001) increase in evaluating the effectiveness of treatment (from 5,4±1,8 to 8,9 ±1,3 points), reducing the risk stratification of patients (6,1±1,5 to 4 3±2,0 points), increased stability evaluation of state (from 5,6±1,9 to 3,7±2,2 points) and improved assessment of prognosis (from 5,7±2,0 to 3,6 ±1,9 points). Expressed significantly positive effects observed after 1 month of therapy, after the effect became more pronounced. Significantly improved quality of life estimated by Seattle Angina Questionnaire and Minnesota Living with Heart Failure. The maximum recommended dose ivabradine of 15 mg/day were given 50% of the patients, the dose of 10 mg/day — 28%. Adverse effects were reported in 3.3% of patients, of which, according to doctors associated with taking the drug — 0.82%. During follow up, 4 patients died. Thus, the addition of ivabradine to p-blocker therapy, persons with a history of myocardial infarction and angina experiencing elevated heart rate, are the tactics of a rational and safe therapy.
Key words: angina pectoris; myocardial infarction; ivabradine, heart rate; quality of life,
Лечение больных ишемической болезнью сердца (ИБС) имеет 2 основных стратегических направления:
1) улучшение прогноза и предупреждение осложнений;
2) снижение частоты приступов стенокардии, эпизодов ишемии миокарда и улучшение качества жизни (КЖ) [1]. С этой целью наряду с формированием приверженности к правильному (здоровому) образу жизни используют различные хирургические и медикаментозные вмешательства. За последние годы в нашей стране мало изменилось число хирургических вмешательств, направленных на улучшение прогноза, но увеличилось число вмешательств, направленных на уменьшение частоты приступов стенокардии [2]. Это привело к увеличению числа пациентов с более легкими формами стенокардии; однако число пациентов со стенокардией III—IV функционального класса остается существенным (около 30%). Таким образом, хорошо сбалансированная медикаментозная терапия не утратила своего значения. Появление в клинической практике инновационного (первого в новом классе) препарата ивабрадин (кораксан, блокатор тока по f-каналам — If) создало возможности для проведения комбинированной терапии препаратами двух классов с отрицательным хронотропным действием (β-адреноблокаторы+ивабрадин) с целью снижения частоты приступов стенокардии за счет уменьшения потребности миокарда в кислороде [3]. В зарубежных и российских исследованиях показано, что такая комбинированная терапия обеспечивает лучшие результаты лечения и является безопасной [4—7].
Известно, что у лиц, перенесших инфаркт миокарда (ИМ), число неблагоприятных исходов выше, чем у пациентов без ИМ в анамнезе [8—11]. Более того, наличие болей в грудной клетке, в частности типичных стенокардических, особенно у лиц, перенесших ИМ, значимо ухудшает их прогноз [12, 13].
В связи с этим нами было спланировано проведение программы, направленной на мониторинг клинической ситуации у пациентов, перенесших ИМ не более чем за 12 мес до начала наблюдения.
Цель программы — оценить эффективность и безопасность добавления ивабрадина для лечения пациентов, перенесших ИМ в амбулаторных условиях.
Материал и методы
В проведении программы оценки эффективности Лечения пациентов, перенесших ИНфаркт миокарда, препаратом КОРаксан в клинической практике амбулаторного врача — ЛИНКОР (с октября 2011 г. по сентябрь 2012 г.) приняли участие 333 врача из 53 городов Российской Федерации. В программу включали пациентов, которые перенесли ИМ давностью не более 12 мес и подписали информированное согласие на участие в программе, при условии, что врач считает необходимым назначить ивабрадин пациенту, ранее его не получавшему. В ходе программы было предусмотрено 5 визитов пациента к врачу: визит включения (начало терапии ивабрадином) и последующие 4 визита каждые 4 нед. Общая продолжительность наблюдения составила 16 нед.
В ходе программы оценивали анамнестические данные, объективный статус пациентов, результаты инструментального и лабораторного исследований.
Тяжесть состояния врачи оцененивали по 10-балльной шкале, где 1 балл соответствует наилучшему состоянию пациента — здоровью, а 10 баллов — наихудшему. Прогноз оценивали по 10-балльной шкале, где 1 балл соответствует малой вероятности смерти или развития тяжелых сердечно-сосудистых осложнений в ближайший год, а 10 баллов — отсутствию сомнений, что такие события в ближайший год произойдут. Субъективная оценка эффективности терапии врачами производилась по 10-балльной шкале, где 10 баллов соотвествовало наилучшим результатам.
Объективно эффективность лечения оценивали по изменению частоты приступов стенокардии в неделю; частоты приступов, потребовавших назначения короткодействующих нитратов; суммарного числа принятых таблеток короткодействующих нитратов, согласно дневникам пациентов; по изменению частоты обращений за экстренной медицинской помощью; по изменению КЖ, которое оценивали с помощью визуальной аналоговой шкалы, а также по заполненным пациентами специализированным опросникам SAQ (Seattle Angina Questionnaire) для пациентов со стабильной стенокардией [14] и MLHF (Minnesota Living with Heart Failure) для пациентов с хронической сердечной недостаточностью (ХСН) [15].
Статистическая обработка данных исследования.
Для статистической обработки полученных данных использован пакет программ SPSS 16.0. Применены методы описательной статистики: для всех количественных характеристик пациентов, распределенных по нормальному закону, приведены средние значения и стандартное отклонение. Для всех количественных характеристик пациентов, распределенных не по нормальному закону, указаны максимальное и минимальное значения, медиана, первый и третий квартили. Для всех качественных характеристик пациентов указаны абсолютная и относительная частота значений параметра. При сравнении различных групп или популяций друг с другом использованы следующие статистические критерии: для количественных характеристик, распределенных по нормальному закону, использован t-критерий для независимых выборок. Для количественных характеристик, распределенных не по нормальному закону, применен критерий Манна—Уитни, для качественных характеристик — критерий χ2. При сравнении количественных показателей до и после лечения в одной и той же популяции, распределенных не по нормальному закону, использован критерий Вилкоксона, для качественных — критерий Мак Нимара.
Результаты
Клиническая характеристика пациентов.
В программу включены 1226 пациентов, перенесших ИМ. Среди них было 822 (67%) мужчины и 404 (33%) женщины. Возраст пациентов колебался от 29 до 91 года и составил в среднем по группе 60,1±9,3 года. При этом 69,4% пациентов были в возрасте 50—69 лет и 29,46% пациентов — старше 65 лет. Из числа включенных пациентов полную трудовую занятость имели 29,9% пациентов, частичную — 16,2%, не работали — 13,3%, пенсионеры составили 33,9%.
Инвалидность установлена у 562 (45,8%) человек, у 9 пациентов группа инвалидности не была указана, среди остальных 553 пациентов I группа была у 2 (0,36%), II — у 294 (53,2%), и II — у 257 (46,6%). Курили на момент включения в программу 19,6% пациентов, никогда не куривших было 35,1%, остальные прекратили курение ранее. Индекс массы тела (ИМТ) находился в пределах нормы лишь у 18,4% пациентов, у 50% была избыточная масса тела, у 31,3% — ожирение (ИМТ >30 кг/м2).
Оценивая анамнез сердечно-сосудистых заболеваний, следует отметить, что из числа включенных пациентов у 70 не было информации о количестве перенесенных ИМ, из оставшегося числа у 86% был один ИМ, у 14% — повторные ИМ.
Коронарография выполнена 38,6% пациентов, и у 35,4% выявлены стенозы более 50%. Ранее перенесли реконструктивные операции на коронарных артериях 29,5% пациентов (из них аортокоронарное шунтирование — 64,9%, стентирование — 35,1%).
У многих пациентов сохранялись приступы стенокардии. При этом стенокардия I функционального класса (ФК) была лишь у 53 (4,32%), II ФК — у 624 (50,9%), III ФК — у 473 (38,6%), IV ФК— у 8 (0,65%); у 68 (5,6%) пациентов данные о ФК отсутствовали. Таким образом, почти 40% пациентов, включенных в наблюдение, имели стенокардию III—IV ФК. 1072 пациента (87%) имели признаки ХСН разной степени выраженности. Так, ХСН I ФК по классификации NYHA имелась у 172 (14,03%) пациентов, II ФК — у 647 (52,8%), III ФК — у 248 (20,2%), IV ФК— у 5 (0,4%). Согласно классификации Василенко и Стражеско, у 297 человек имелась недостаточность кровообращения 1-й стадии, у 584 (47,6%) — 2А стадии и у 60 (4,89%) — 2Б стадии.
Инсульт ранее перенесли 58 (4,7%) пациентов, транзиторную ишемическую атаку — 80 (6,5%). Атеросклероз артерий нижних конечностей был у 163 (13,3%) человек, тромбофлебит вен нижних конечностей — у 70 (5,71%).
Сахарный диабет (СД) имел место у 240 (19,8%) больных, причем в основном СД 2-го типа (230 — 95,8% случаев), тип не указан у 7 (2,9%) пациентов. Из других сопутствующих заболеваний следует отметить хроническую обструктивную болезнь легких у 129 (10,5%) больных, бронхиальную астму — у 61 (5%), хронические заболевания почек — у 98 (8%), хроническую почечную недостаточность — у 30 (2,5%), хронические заболевания печени — у 41 (3,3%), хроническую печеночную недостаточность — у 2 (0,16%), онкологические заболевания — у 24 (2%), ревматические заболевания — у 15 (1,2%) и переломы — у 41 (3,3%).
У большинства пациентов в анамнезе имелась артериальная гипертония (АГ), средняя продолжительность которой составляла 9,2+7,1 года. При этом признаки гипертрофии миокарда по данным электрокардиографии выявлены у 855 (69,7%) человек, по данным эхокардиографии — у 950 (77,5%).
Систолическое артериальное давление (АД) составило в среднем 141,8±20,3 мм рт.ст., диастолическое АД — 86,2±11,6 мм рт.ст. и частота сердечных сокращений (ЧСС) — 84,5±10,4 уд/мин. При этом лишь у 10 (0,8%) пациентов ЧСС была 60 уд/мин и менее, у 69 (5,6%) — в диапазоне 61-69 уд/мин, у 338 (27,6%) — 70-79 уд/мин, у 465 (38%) — 80-89 уд/мин и у 343 (28%) — 90 уд/мин и более. У всех пациентов с ЧСС более 65 уд/мин отмечено большее число приступов стенокардии (медиана 6), чем у пациентов с ЧСС менее 65 уд/мин (медиана 3).
Нами не выявлено четкой связи (по данным линейного корреляционного анализа) между исходной ЧСС и числом приступов стенокардии. Однако удалось установить, что у пациентов, исходно не имевших приступов стенокардии, были значительно более низкие значения АД и ЧСС, чем у людей, имевших хотя бы один приступ стенокардии в неделю (табл. 1). Эта закономерность сохранялась и при анализе по группам с разной частотой приступов стенокардии. Следует отметить, что в группах пациентов, у которых число приступов стенокардии в неделю превышало 5, существенных различий по уровням АД и ЧСС не выявлено.
Таблица 1
Исходные АД и ЧСС у пациентов в зависимости от наличия и числа приступов стенокардии в неделю
| Приступ стенокардии | Систолическое АД, мм рт.ст. | Диастолическое АД, мм рт.ст. | ЧСС, уд/мин |
| Нет | 133,8±18,8 | 81,2±10,1 | 80,6±11,3 |
| ≥1 приступа | 142,5±20,2 | 86,6±11,5 | 84,2±11,1 |
| р | 0,0004 | 0,0001 | 0,0085 |
| 1—4 приступа | 140,0±19,8 | 85,8±11,5 | 83,8±11,0 |
| р | 0,013 | 0,0019 | 0,027 |
| 5—9 приступов | 143,3±20,3 | 86,9±11,5 | 84,0±10,5 |
| р | 0,0004 | 0,0001 | 0,01 |
| р1 | 0,025 | 0,156 | 0,729 |
| 10—19 приступов | 143,4±20,7 | 86,5±11,5 | 84,4±10,8 |
| р | 0,0004 | 0,0005 | 0,009 |
| р1 | 0,0311 | 0,417 | 0,433 |
| р2 | 0,964 | 0,610 | 0,650 |
| ≥20 приступов | 146,7±19,5 | 89,1±11,2 | 85,8±13,9 |
| р | <0,00001 | <0,00001 | 0,0086 |
| р1 | 0,00164 | 0,0069 | 0,0971 |
| р2 | 0,123 | 0,0899 | 0,149 |
| р3 | 0,174 | 0,0650 | 0,317 |
При оценке гематологических и бихимических показателей крови в среднем по группе обследованных выявлены повышенные уровни общего холестерина — ХС (5,60± 1,21 ммоль/л), ХС липопротеинов низкой плотности (3,19±1,07 ммоль/л) и триглицеридов (1,91±0,84 ммоль/л). Остальные показатели по группе обследованных находились в среднем в пределах нормы — ХС липопротеинов высокой плотности (1,35±0,66 ммоль/л), глюкоза крови натощак (5,59±1,30 ммоль/л), креатинин (90,7±16,3 мкмоль/л), мочевина (6,55±1,78 ммоль/л), лейкоциты (6,71±1,74х109/л), гемоглобин (140,3±13,1 г/л).
Частота использования пациентами различных групп препаратов на момент включения в исследование представлена на рис. 1.
Рис.1. Частота использования различных групп препаратов для лечения срдечно-сосудистых заболеваний на момент включения в программу.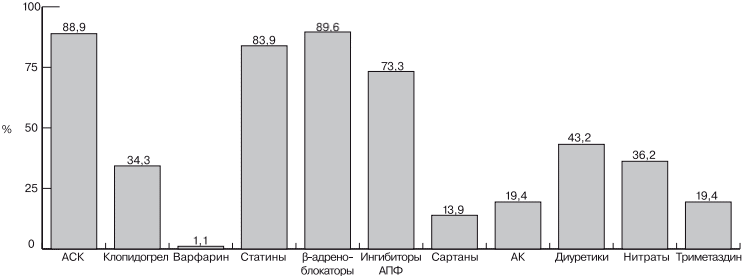
Врачебная оценка эффективности предшествующей терапии (на момент включения в наблюдение) составила в среднем 5,4±1,8 балла.
При оценке приверженности назначаемой терапии, со слов пациентов установлено, что 56,6% принимают назначенные препараты регулярно, еще 36,9% принимают препараты регулярно, но иногда пропускают, 4,7% допускают значительные перерывы в приеме лекарств.
В последние 30 дней до включения в исследование 35,6% пациентов хотя бы 1 раз вызывали скорую помощь, а 15,4% были госпитализированы за тот же период времени по причине болезни сердца и/или ишемических изменений на электрокардиограмме. Причем в 93,7% случаев это была одна госпитализация, а в 6,3% — 2 госпитализации и более.
Изменение гемодинамических параметров в процессе лечения.
Так, применение ивабрадина привело к достоверному снижению ЧСС уже через 4 нед после начала терапии, и на каждом следующем визите пациента к врачу ЧСС была статистически значимо ниже (р<0,00001), чем на предыдущем визите (рис. 2).
Рис. 2. Изменение частоты сердечных сокращений при включении ивабрадина в комбинированную терапию у пациентов с ишемической болезнью сердца 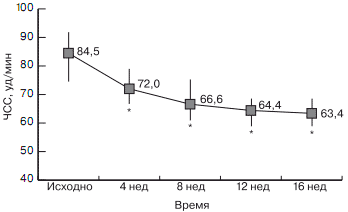
При этом следует обратить внимание, что отрицательный хронотропный эффект ивабрадина зависел от исходной ЧСС — при большей исходной ЧСС снижение было более выраженным, чем при исходно более низкой ЧСС (табл. 2).
Таблица 2
Выраженность отрицательного хронотропного эффекта ивабрадина в зависимости от исходной ЧСС
|
Группа пациентов в зависимости от исходной |
Неделя лечения | ||||||||
| 0 |
4-я |
8-я |
12-я |
16-я | |||||
| ЧСС, уд/мин | M±s | M±s | Δ% | M±s | Δ% | M±s | Δ% | M±s | Δ% |
| Все пациенты | 83,1±1,4 | 71,3±10,6 | — 14,5±11,3 | 66,3±8,5 | —20,4±11,0 | 64,2±8,1 | —22,9±11,1 | 63,1±7,5 | —24,3±11,9 |
| <70 | 66,8±3,4 | 63,7±6,3 | —4,5±9,7 | 61,7±5,7 | —8,6±13,2 | 61,3±5,7 | —9,2±13,3 | 61,3±6,8 | —8,1±11,7 |
| 71-80 | 76,9±2,6 | 68,2±7,3 | —11,4±9,3 | 64,3±6,8 | — 16,5±9,8 | 62,6±6,9 | —18,8±9,8 | 61,9±5,6 | —20,1±10,2 |
| 81-90 | 86,1±2,6 | 71,6±9,6 | —16,6±10,5 | 66,6±6,9 | —22,6±8,1 | 64,3±7,3 | —25,3±8,6 | 63,2±7,4 | —26,7±9,4 |
| 91—100 | 96,0±3,0 | 77,9±8,3 | —19,6±11,5 | 70,3±8,1 | —26,7±8,3 | 67,7±6,6 | —29,5±6,7 | 65,7±6,1 | —31,6±6,2 |
| ≥100 | 108,1±6,4 | 84,5±13,5 | —21,8±12,1 | 74,1±10,5 | —31,4±9,5 | 70,3±8,2 | —34,9±7,2 | 67,9±8,0 | —37,2±7,0 |
Изменение доз ивабрадина в ходе исследования.
На первом визите почти 2/3 пациентам была назначена начальная доза 5 мг 2 раза в день и 16,6% — максимально рекомендованная доза 7,5 мг 2 раза в день, еще 12 % получали начальную дозу 5 мг в день (рис. 3). На следующем визите в 2,5 раза увеличилось число пациентов, получающих максмальную рекомендованную дозу, и почти в 2 раза уменьшилось число пациентов, получающих начальную рекомендованную дозу. К концу периода титрации почти 50% пациентов получали максимально рекомендованную суточную дозу и почти 1/3 пациентов — дозу 10 мг/сут. Следует отметить, что около 10% пациентов использовали меньшие или большие дозы, чем рекомендованные инструкцией по применению препарата.
Рис. 3. Изменение назначенных доз ивабрадина в ходе наблюдения. 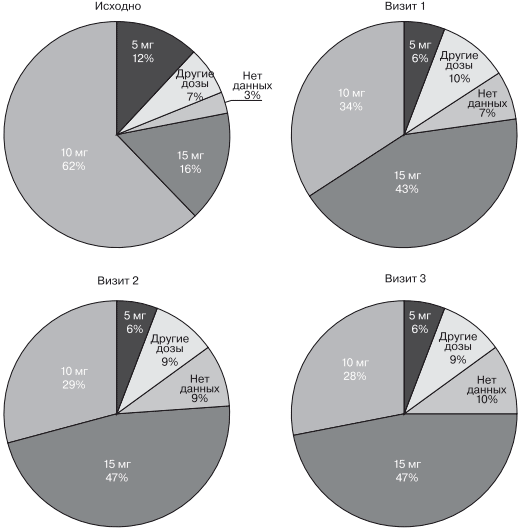
Изменение антигипертензивной терапии в ходе наблюдения.
Отмечено также, что изменения в терапии, произведенные на визите включения и по ходу наблюдения, привели также к значимому снижению АД: систолическое АД статистически значимо снижалось с 141,8±20,3 до 124,0±11,0 мм рт.ст., диастолическое АД — с 86,2±11,6 до 76,8±7,4 мм рт.ст.
Оценка эффективности лечения пациентов после включения в программу.
За 16 нед наблюдения субъективное и объективное состояние пациентов значительно улучшилось. Как видно из данных, приведенных на рис. 4, в ходе терапии отмечается достоверное снижение (по дневникам пациентов) частоты приступов стенокардии, как и приступов, потребовавших приема короткодействующих нитратов и числа употребляемых нитратов короткого действия в неделю. Важно отметить, что на каждом следующем визите снижение всех показателей было достоверно более выраженным, чем на предыдущем визите (р<0,00001).
Рис. 4. Динамика приступов стенокардии и количества принимаемых таблеток короткодействующего нитролицерина.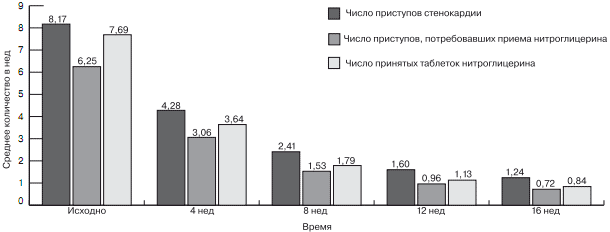
При этом максимальная тяжесть приступов стенокардии (оцененная по 10-балльной шкале) уменьшалась значительно (p<0,00001) — с 4,4±2,6 балла в 1-ю неделю терапии до 3,2±5,1 балла в 1-ю неделю после месяца терапии (р<0,00001) и до 1,2±3,0 балла в последнюю неделю 4-го месяца терапии.
Важно, что на каждом последующем визите значимо увеличивалось число пациентов, не испытывающих приступов стенокардии (рис. 5). Причем наиболее выраженный эффект отмечался в течение 1-го месяца терапии.
Рис. 5. Изменение числа пациентов, не испытывающих приступов стенокардии в ходе терапии.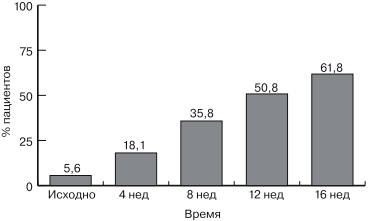
Оценка влияния терапии на КЖ пациентов.
В ходе 16 нед терапии самооценка пациентом собственного самочувствия по визуальной аналоговой шкале (0 — наилучшее состояние, которое возможно себе представить, 100 — наихудшее состояние, которое возможно себе представить) статистически значимо улучшилась с 66,8±22,3 балла до начала терапии до 29,0±23,4 балла. КЖ, оцененное по специализированному опроснику для пациентов со стабильной стенокардией SAQ, статистически значимо улучшилось (рис. 6) по всем 5 шкалам этого опросника (шкала физических нагрузок, шкала стабильности стенокардии, шкала частоты приступов стенокардии, шкала удовлетворенности лечением, шкала отношения к болезни).
Рис.6. Изменение качества жизни по опроснику SAQ.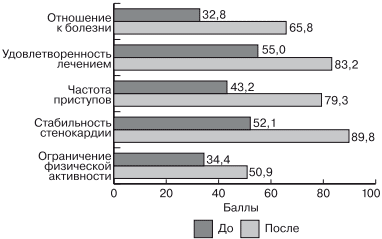
При использовании специализированного опросника MLHF суммарная оценка в результате 4-х месяцев терапии статистически значимо снизилась с 45,7±20,4 до 24,6±14,7 балла (р<0,00001), что отражает значительное улучшение. Оценка тяжести физического состояния снизилась с 20,0±8,7 до 10,1±6,4 балла (р<0,00001), так же как и эмоционального состояния — с 10,5±6,5 до 4,8±3,7 балла (р<0,00001).
Согласно записям в дневниках пациентов, их физическая активность статистически значимо увеличилась в ходе терапии (от 4,9±1,6 до 5,7±1,6 балла; p<0,00001 на 1-й неделе после месяца терапии до 6,5±1,7 балла; p<0,00001 на последней неделе 4-го месяца терапии).
Изменение врачебной оценки эффективности терапии и состояния пациентов.
В ходе терапии отмечены достоверное увеличение эффективности терапии (с 5,4±1,8 до 8,9±1,3 балла), снижение оценки тяжести состояния пациента (с 6,1±1,5 до 4,3±2,0 балла), увеличение оценки стабильности состояния (от 5,6±1,9 до 3,7±2,2 балла) и улучшение прогноза (с 5,7±2,0 до 3,6±1,9 балла) (р<0,00001 для всех сравнений).
Оценка влияния терапии на частоту обращений за экстренной помощью и госпитализаций.
За последний мес до включения в программу скорую медицинскую помощь вызывали 35,6% пациентов, в 1-й месяц терапии — 8,5%, во 2-й месяц — 4,5%, в 3-й — 1,8%, в 4-й — 1,5%. На протяжении наблюдения уменьшалось общее число вызовов скорой помощи. Так, за последний месяц до включения в программу их было 757, за 1-й месяц лечения — 137, за 2-й — 64, за 3-й — 27 и за последний месяц — 26.
Снижалась частота госпитализаций с 15,4% за месяц, предшествовавший включению в программу, до 1,7% за первые 4 недели терапии, 1,1% — в течение 2-го месяца, 0,98% — в течение 3-го и 1,2% — в течение 4-го месяца терапии. При этом средняя продолжительность пребывания больных в стационаре менялась мало: при включении — 16,7±7,7 дня, после 4-х недель терапии — 13,8±4,6 дня, после 8 нед терапии — 16,8±8,2 дня, после 12-й недели терапии — 19,4±6,6 дня, после 16-й недели терапии — 13,9±7,5 дня.
Оценка безопасности терапии.
Нетяжелые нежелательные явления врачи отмечали у 41 (3,3%) пациента, из них связанные, по оценке врача, с приемом препарата, — у 10 (0,82%). Врачи связали с приемом препарата следующие нежелательные явления: выраженную брадикардию, зуд кожи, световые блики в глазах, головокружение, крапивницу, фотопсию, мелькание белых пятен на периферии зрения, мелькание мушек перед глазами, появление блокады передневерхней ножки левой ветви пучка Гиса. Общее число нежелательных нетяжелых явлений составило 68 (5,5%), их подробное описание представлено в табл. 3.
Таблица 3
Частота возникновения нетяжелых нежелательных явлений в ходе проведения программы
|
Описание нежелательного явления |
Число пациентов | |
| абс. | % | |
| Боль за грудиной | 7 | 0,57 |
| Головокружение | 7 | 0,57 |
| Повышение АД | 6 | 0,49 |
| Одышка | 6 | 0,49 |
| Выраженная брадикардия* | 5 | 0,41 |
| Сердцебиение или усиление сердцебиения | 4 | 0,33 |
| Тошнота | 4 | 0,33 |
| Зуд кожи | 3 | 0,24 |
| Шум в голове | 2 | 0,16 |
| Боль в суставах | 2 | 0,16 |
| Понижение АД | 2 | 0,16 |
| Световые блики в глазах | 2 | 0,16 |
| Фотопсия | 1 | 0,08 |
| Мелькание белых пятен на периферии зрения | 1 | 0,08 |
| Мелькание мушек перед глазами | 1 | 0,08 |
| Появление блокады передневерхней ножки левой ветви пучка Гиса | 1 | 0,08 |
| Слабость в ногах | 1 | 0,08 |
| Горечь во рту | 1 | 0,08 |
| Головная боль | 1 | 0,08 |
| Слабость | 1 | 0,08 |
| Потливость | 1 | 0,08 |
| Плохой сон (плохо засыпает) | 1 | 0,08 |
| Пастозность голеней и стоп | 1 | 0,08 |
| Боль в эпигастрии | 1 | 0,08 |
| ОРВИ | 1 | 0,08 |
| Перелом лучевой кости | 1 | 0,08 |
| Зубная боль | 1 | 0,08 |
| Крапивница | 1 | 0,08 |
| Отеки лодыжек | 1 | 0,08 |
| Мастопатия (у мужчины) | 1 | 0,08 |
Особо следует остановиться на нежелательном явлении, которое описывали как выраженную брадикардию. Лишь у одного пациента ЧСС снизилась до 35 уд/мин, в остальных случаях врачи констатировали выраженную брадикардию при ЧСС менее 50 уд/мин и даже менее 60 уд/мин.
При анализе индивидуальных данных показано, что лишь у небольшого числа пациентов в ходе наблюдения призошло снижение ЧСС менее 50 уд/мин и лишь у 20% — менее 60 уд/мин (табл. 4).
Таблица 4
Изменение числа пациентов с ЧСС менее 60 и 50 уд/мин в ходе терапии
|
Период исследования |
ЧСС менее 60 уд/мин |
ЧСС менее 50 уд/мин | ||
|
число пациентов |
число пациентов | |||
| абс. | % | абс. | % | |
| Исходно | 2 | 0,16 | 0 | 0 |
| 4 нед | 46 | 3,75 | 2 | 0,16 |
| 8 нед | 158 | 12,89 | 1 | 0,08 |
| 12 нед | 204 | 16,64 | 2 | 0,16 |
| 16 нед | 232 | 18,92 | 2 | 0,16 |
Тяжелые нежелательные явления: 4 (0,33%) пациента умерли в ходе терапии: один — от повторного ИМ, другой — от ишемического инсульта, еще один — от сердечно-сосудистой причины, но без расшифровки этой причины, еще один умер во сне без указания причины. В ходе терапии 4,2% пациентов были по самым разным причинам госпитализированы, а 12,9% вызывали скорую медицинскую помощь. Более подробное описание приведено выше, и как видно из приведенных данных частота госпитализаций и потребность в экстренной помощи значительно снижалась в ходе программы.
Обсуждение
Результаты, полученные в данной программе, позволяют составить представление о пациентах, которые после перенесенного ИМ, несмотря на терапию, нуждаются в использовании ивабрадина (кораксана) — антиишемического антиангинального препарата отрицательного хронотропного действия [3]. Обращает внимание, что это были люди, более чем в 2/3 случаев относящиеся к лицам трудоспособного возраста, лишь 30% приходилось на старшую возрастную группу (старше 65 лет), при этом практически в 50% случаев пациенты имели группу инвалидности.
Следует отметить, что практически у всех пациентов в анамнезе имелась АГ, у каждого 4-го — СД, у каждого 10-го — поражение как минимум двух сосудистых бассейнов (у 11% в анамнезе имелся перенесенный инсульт или транзиторная ишемическая атака и у 13,3% — атеросклеротическое поражение сосудов нижних конечностей), что близко к данным о распространенности атеросклеротических поражений сосудистых бассейнов, сообщаемым в регистре REACH [16, 17].
Следует также отметить, что среди пациентов, которых врачи рассматривают в качестве кандидатов для назначения ивабрадина, было много пациентов, перенесших более одного ИМ, имевших признаки ХСН (87,8%). Частота и выраженность ХСН у пациентов, наблюдаемых в данной программе, по сути совпадают с данными, приведенными в исследовании ПРИМА, где из числа пациентов, перенесших ИМ, у 77% имелись признаки ХСН [18]. У большинства пациентов, включенных в данную программу, сохраняются высокая частота приступов стенокардии, потребность в приеме короткодействующего нитроглицерина, несмотря на то что 36,2% пациентов использовали для постоянного приема нитраты пролонгированного действия.
Как видно из данных, представленных на рис. 1, в большинстве случаев пациенты получали терапию, соответствующую рекомендациям по лечению пациентов с ИБС и АГ. Тем не менее следует отметить, что по-прежнему в недостаточной мере проводится работа, направленная на борьбу с факторами риска [1, 2]. Так, каждый 5-й пациент продолжает курить, более чем у 80% пациентов имеется избыточная масса тела или ожирение. У 66% пациентов зарегистрированы повышенные уровни АД и дислипидемия (повышенные уровни ХС >4,0 ммоль/л — у 90% пациентов, липопротеидов низкой плотности >2,0 ммоль/л — у 69,7%, триглицеридов >1,7 ммоль/л — у 51,3%). При этом статины получали 83% пациентов, включенных в программу.
Остаточный высокий риск рассматривают как фактор, несомненно, влияющий на прогноз [19, 20] и КЖ [21].
Следует отметить, что у большинства пациентов имеются значительные ограничения физической активности и сниженное КЖ. При этом, по данным J.A. Spertus и соавт. [13], снижение КЖ у пациентов с ИБС, как и у пациентов с ХСН, увеличивает риск госпитализаций и смерти.
Понимая и отчетливо представляя себе, что повышенные уровни АД и ЧСС увеличивают потребность миокарда в кислороде, особое внимание следует обратить на то, что несмотря на исходно проводимую терапию, ЧСС в среднем по группе составила 84,5±10,4 уд/мин, при рекомендованной 50—60 уд/мин [1]. При этом около у 1/3 пациентов ЧСС не менее 90 уд/мин, у 9% исходная ЧСС составила не менее 100 уд/мин. Повышенная ЧСС в настоящее время рассматривается как самостоятельный фактор риска у пациентов разных категорий, особенно с ИБС и при наличии осложнений, таких как перенесенный ИМ и ХСН [22—24]. При этом обращают внимание на то, что у многих пациентов ЧСС остается нескорригированной, несмотря на прием β-адреноблокаторов. Так, согласно регистру CLARIFY, 44% пациентов с ИБС достигает ЧСС >70 уд/мин [25], и это отчетливо связано с частотой и тяжестью приступов стенокардии, а также с прогнозом [25, 26].
Данное наблюдение подтверждает, что в реальной клинической практике велика возможность достаточно быстро скорректировать уровень АД, а также значимо снизить ЧСС, в частности при применении ивабрадина, антиангинальная, антиишемическая эффективность которого доказана в многочисленных двойных слепых рандомизированных клинических исследованиях у пациентов различных категорий [4—7, 24—26, 27]. Важно учитывать, что положительный клинический эффект ивабрадина не зависит от используемых доз β-адреноблокаторов [28].
Несмотря на то что в Российской Федерации препарат используется более 5 лет, практический опыт у многих врачей остается недостаточным. Согласно протоколу наблюдения, выбор начальной дозы, а также выбор того или иного метода изменения суточной дозы ивабрадина в ходе терапии должен был определяться лечащим врачом исходя из инструкции по медицинскому применению препарата. В соответствии с инструкцией 2/3 пациентов была назначена начальная доза 5 мг 2 раза в день, а у 16,6% без предшествующей титрации, которая рекомендована инструкцией по применению препарата, была назначена максимальная суточная доза препарата. Однако в 12% случаев начальная суточная доза составила 5 мг и менее. Действительно, такая тактика может быть использована у лиц старше 75 лет, но, как показал проведенный нами анализ, возраст пациентов, которым назначали суточную дозу менее 5 мг (61,4±10,4 года), практически не отличался от возраста тех, кому лечение проводили по рекомендованной схеме (59,7±9,9 года; р=0,056). Таким образом, при назначении более низких суточных доз ивабрадина врачи учитывали и какие-то иные факторы.
Важно, что препарат оказывал значимый отрицательный хронотропный эффект, выраженность которого четко связана с исходной ЧСС, и это обеспечивало достаточно безопасную терапию. Видно, что такая тактика лечения позволила не только снизить ЧСС, частоту приступов стенокардии и потребность в нитроглицерине, но и обеспечивала увеличение физической активности, КЖ пациентов, уменьшала тяжесть их состояния. Значимо снижались необходимость прибегать к экстренной медицинской помощи и частота госпитализаций.
Полученные результаты свидетельствуют о хорошей переносимости препарата. Нежелательные явления были невыраженными и частота их была незначительной.
Сведения об авторе:
ГБОУ ВПО Первый Московский государственный медицинский университет им. И.М. Сеченова Минздрава РФ
Кафедра профилактической и неотложной кардиологии
Глезер М.Г. - д.м.н., проф.
Выводы
1. У лиц, перенесших инфаркт миокарда, остаются нескорригированными большинство факторов риска, способствующих прогрессированию атеросклероза и ухудшающих прогноз.
2. Включение в терапию пациентов, перенесших инфаркт миокарда, ивабрадина (кораксана) позволяет достичь у большинства пациентов целевой частоты сердечных сокращений и значительно снизить частоту приступов стенокардии и потребность в нитроглицерине, улучшить качество жизни, снизить ограничения физической, психоэмоциональной активности даже при наличии симптомов хронической сердечной недостаточности.
3. Лечение ивабрадином приводит к уменьшению потребности в госпитализациях и вызовах скорой медицинской помощи.
4. Лечение ивабрадином хорошо переносится, число нежелательных эффектов незначительное
ЛИТЕРАТУРА
1. Национальные рекомендации по диагностике и лечению стабильной стенокардии Кардиоваск тер и проф 2008;6:Приложение 4.
2. Бубнова М.Г., Аронов Д.М., Оганов Р.Г. от имени исследователей Клиническая характеристика и общие подходы к лечению пациентов со стабильной стенокардией в реальной клинической практике. Российское исследование «ПЕРСПЕКТИВА» (ч. I). Кардиоваск тер и проф 2010;6:47—56.
3. Асташкин Е.И., Глезер М.Г. Кораксан: от уникального механизма действия к безусловным клиническим преимуществам. М: Медиком 2010;12.
4. Amosova E., Andrejev E., Zaderey I. et al. Efficacy of ivabradine in combination with beta-blocker versus uptitration of beta-blocker in patients with stable angina. Cardiovasc Drugs Ther 2011;6: 531—537.
5. Tardif J.C., Ponikowski P., Kahan T. ASSOCIATE Study Investigators. Efficacy of the I(f) current inhibitor ivabradine in patients with chronic stable angina receiving beta-blocker therapy: a 4-month, randomized, placebo-controlled trial. Eur Heart J 2009;5:540—548.
6. Глезер М.Г., Сайгитов Р. Т. Антиангинальная эффективность и переносимость ивабрадина в терапии пациентов со стабильной стенокардией: результаты исследования КОНТРОЛЬ. Кардиология 2010;11:65—75.
7. Карпов Ю.А., Глезер M.Г, Васюк Ю.А. и др. Антиангинальная эффективность и переносимость ивабрадина в терапии пациентов со стабильной стенокардией: результаты исследования КОНТРОЛЬ-2. Кардиоваск проф и тер 2011;8:83—89.
8. Maddox T.M., Reid K.J., Rumsfeld J.S., Spertus J.A. One-year health status outcomes of unstable angina versus myocardial infarction: a prospective, observational cohort study of ACS survivors. BMC Cardiovasc Disord 2007;7:28.
9. Spertus J.A, Dawson J, Masoudi F.A. et al. Cardiovascular Outcomes Research Consortium. Prevalence and predictors of angina pectoris one month after myocardial infarction. Am J Cardiol 2006;98:282—288.
10. Sigurdsson E., Thorgeirsson G., Sigvaldason H., Sigfusson N. Unrecognized myocardial infarction: epidemiology, clinical characteristics, and the prognostic role of angina pectoris. The Reykjavik Study. Ann Intern Med 1995;122:96—102.
11. Целуйко В.И., Яковлева Л.Н., Строкова С.А. Влияние приверженности к лечению на прогноз у больных, перенесших инфаркт миокарда. Лики Украины 2012;1—2:40—43.
12. Wilhelmsen L, Rosengren A., Hagman M., Lappas G. «Nonspecific» chest pain associated with high long-term mortality: results from the primary prevention study in Goteborg, Sweden. Clin Cardiol 1998;21:477—482.
13. Spertus J.A., Jones P., McDonell M. et al. Health status predicts long-term outcome in outpatients with coronary disease. Circulation 2002;106:43—49.
14. Spertus J.A., Winder J.A., Dewhurst T.A. et al. Development and evaluation of the Seattle Angina Questionnaire: a new functional status measure for coronary artery disease.J Am Coll Cardiol 1995;25:333—341.
15. Rector T.S., Kubo S.H., Cohn J.N. Validity of the Minnesota Living with Heart Failure questionnaire as a measure of therapeutic response to enalapril or placebo. Am J Cardiol 1993;71:1106—1107.
16. Bhatt D.L., Steg P.G., Ohman E.M. et al. REACH Registry Investigators. International prevalence, recognition, and treatment of cardiovascular risk factors in outpatients with atherothrombosis. JAMA 2006;295:180—189.
17. Тавлуева Е.В., Лебедева Н.Б., Барбараш О.Л. Частота выявления и выраженность мультифокального атеросклероза у женщин и мужчин с инфарктом миокарда с подъемом сегмента ST. Пробл женского здоровья 2013;8(1):52—56.
18. Васюк Ю.А., Шальнова С.А., Школьник Е.Л., Куликов К.Г. Исследование ПРИМА: триметазидин с модифицированным высвобождением действующего вещества в лечении пациентов со стабильной стенокардией, перенесших инфаркт миокарда. Эпидемиологический и клинический этапы. Кардиология 2012;8:1—4.
19. Целуйко В.И., Строкова С.А. Высокий остаточный риск как фактор, влияющий на прогноз больных, перенесших инфаркт миокарда. Мед неотложных состояний 2012;7—8:46—47.
20. Глебова С.А., Рямзина И.Н. Влияние факторов риска на прогноз у больных, перенесших инфаркт миокарда. НАУКИ О ЧЕЛОВЕКЕ — Сборник статей молодых ученых и специалистов. Под ред. Л.М. Огородова, Л.В. Капилевич. Томск: СГМУ 2002;254 с.
21. Gong Y., Handberg E.M., Gerhard T. et al. INVEST Investigators. Systolic blood pressure and subjective well-being in patients with coronary artery disease. Clin Cardiol 2009;32:627—632.
22. Fox K., Ford I., Steg P.G. et al. Heart rate as a prognostic risk factor in patients with coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL): a subgroup analysis of a randomized controlled trial. Lancet 2008;372:817—821.
23. Swedberg K., Komajda M., Bohm M. et al. Ivabradine and outcomes in chronic heart failure (SHIFT): a randomised placebo-controlled study. Lancet 2010;376:875—885.
24. Bohm M., Swedberg K., Komajda M. et al. Heart rate as a risk factor in chronic heart failure (SHIFT): the association between heart rate and outcomes in a randomised placebo-controlled trial. Lancet 2010;376:886—894.
25. Steg P.G., Ferrari R., Ford I. et al. CLARIFY Investigators. Heart rate and use of beta-blockers in stable outpatients with coronary artery disease. PLoS One 2012;7:e36284.
26. Andrikopoulos G., Pastromas S., Kartalis A. et al. Inadequate heart rate control is associated with worse quality of life in patients with coronary artery disease and chronic obstructive pulmonary disease. The RYTHMOS study. Hellenic J Cardiol 2012;53:118—126.
27. Tendera M., Borer J.S., Tardif J. C. Efficacy of I(f) inhibition with ivabradine in different subpopulations with stable angina pectoris. Cardiology 2009;114:116—125.
28. Swedberg K., Komajda M., Bohm M. et al. Effects on outcomes of heart rate reduction by ivabradine in patients with congestive heart failure: is there an influence of beta-blocker dose?: findings from the SHIFT (Systolic Heart failure treatment with the I(f) inhibitor ivabradine Trial) study. J Am Coll Cardiol 2012;59:1938—1945.
