Современные взгляды на антимикробную терапию мочевых путей при беременности
Статьи Опубликовано в журнале:№5 декабрь 2008
25 ноября 2008 в рамках научно-практической конференции "Репродуктивное здоровье: междисциплинарные аспекты" состоялся сателлитный симпозиум "Современные взгляды на антимикробную терапию мочевых путей при беременности", организованный итальянской фармацевтической компанией "Замбон". В работе симпозиума ведущие акушеры-гинекологи России рассмотрели основные подходы к бактериальной терапии при беременности, уделив особое внимание фосфомицину трометамолу (Монуралу) - препарату первого выбора в лечении инфекций нижних мочевых путей у беременных.
Инфекции мочевыводящих путей - это основная экстрогенитальная причина, по которой возникают осложнения у беременных женщин. Казалось бы, мы должны великолепно разбираться в этой проблеме. Однако на практике это далеко не всегда так.
По локализации МВП выделяют:
- инфекции верхних мочевых путей (острый и хронический пиелонефрит, абсцесс почек, карбункул почек);
- инфекции нижних мочевых путей (острый цистит, уретрит, бессимптомная бактериурия).
И уже на этом этапе практикующие врачи могут заметить, что у нас существуют совершенно другие диагнозы в истории болезни, которые не имеет никакого отношения, по большей части, к пиелонефриту - эти диагнозы ставятся только на основании очень незначительных изменений в общем анализе мочи. По характеру течения инфекции МВП делятся на неосложненные и осложненные. Неосложненные инфекции возникают при отсутствии обструктивных уропатий и структурных изменений в почках и МВП, а также у пациентов без серьезных сопутствующих заболеваний. Осложненные инфекции возникают у пациентов с обструктивными уропатиями, на фоне инвазивных методов обследования и лечения, серьезных сопутствующих заболеваний (сахарный диабет, почечная недостаточность, иммуносупрессия и др.).
Инфекция мочевыводящих путей во время беременности - это, безусловно, осложненная инфекция, поскольку есть элементы обструктивной уропатии и иммуносупрессивного состояния, которое сохраняется на протяжении всей беременности. Это имеет определенное значение, когда мы расцениваем длительность предлагаемой антибактериальной терапии.
Эпидемиология ИМП у беременных.
Бессимптомная бактериурия встречается по данным различных источников от 2 до 13% случаев, в среднем, это около 6% от общей популяции беременных женщин. Это значительные цифры - показатель бессимптомной бактериурии у беременных в 2-3 раза выше, чем у небеременных женщин. Острый цистит - 1-2%, острый пиелонефрит - также 1-2%. В итоге получается, что 10% беременных женщин на протяжении беременности страдают той или иной формой инфекции мочевыводящих путей, и это очень значительная и социально-экономическая, и медицинская проблема.
Патогенез ИМП у беременных.
Достаточно хорошо известно, что механическое сдавление мочевых путей происходит от растущей матки, причем, в основном это характерно для второго триместра беременности. Снижение тонуса мочеточников и мочевого пузыря за счет прогестеронного блока, и, наконец, это увеличение pH мочи, глюкозурия и иммуносупресии. В результате инфекции мочевыводящих путей у беременных приводят к очень значительным проблемам. Среди возможных осложнений следует выделить анемии, гипертензии, преждевременные роды, преждевременное излитие околоплодных вод, и, наконец, рождение детей с низкой массой тела - менее 2500 г. В результате перинатальная смертность возрастает у таких пациенток в три раза. Учитывая серьезность этой проблемы разработан стратегический подход к ведению таких пациентов. И он основывается на скрининговом обследовании всех беременных на бактериурию при первом посещение врача. В России, к сожалению, ни в одной клинике скрининг не производится. Почему же так важно скрининговое обследование? Дело в том, что при получении этого первого отрицательного результата и при отсутствии факторов риска и симптоматики инфекций мочевыводящих путей, дальнейших культуральных исследований уже не требуется. Риск развития инфекции мочевых нижних путей для таких пациентов очень низок, он составляет 1-2%, и это не требует дополнительных исследований. Чаще всего за рубежом это первое скрининговое обследование производится в 16-17 недель беременности. То есть, это примерно начало второго триместра беременности, когда матка выходит за пределы малого таза.
Этиология ИМП у беременных.
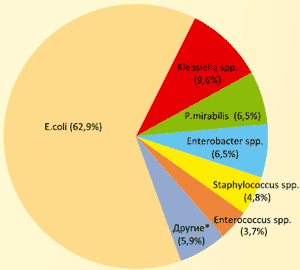
Чаще всего этиологическим фактором развитием инфекций мочевых путей у беременных является кишечная палочка - 80% Однако, в последнее время происходят значительные изменения. По данным многоцентрового исследования АРИМБ (2003), которое выполнялось в нашей стране, оказалось, что имеется тенденция к некоторому снижению количества кишечной палочки и ее этиологической роли - она составляет 63% (рисунок 1). Наблюдается увеличение других представителей микроорганизмов как грамотрицательных, так и грамположительных. Это следует учитывать, потому что, скорее всего, по истечении некоторого времени мы будем все чащи и чаще сталкиваться с проблемами антибактериальной терапии, потому что эти микроорганизмы уже гораздо менее чувствительны к тем стратегическим антибактериальным программам, к которым мы привыкли.
Рисунок 1. Этиология ИМП у беременных
ДИАГНОСТИКА ИМП
Бессимптомная бактериурия.
По международные стандартам, которые мы обязаны соблюдать, диагноз бессимптомной бактериурии ставится если:
- бактериурия ≥ 105 КОЕ/мл;
- при принадлежности микроорганизмов к одному и тому же виду;
- в двух пробах, как минимум, произведенным с интервалом более 24 часов;
- отсутствие клинических признаков инфекции;
- пиурия +/-.
Острый цистит. При диагностике острого цистита проявляется клиническая симптоматика:
- дизурии, частые императивные позывы на мочеиспускание, боль над лобком;
- пиурия при остром цистите -обязательна, то есть, в 1 мкл нецентрифугированной мочи количество лейкоцитов ≥ 10;
- бактериурия характеризуется двумя критериями - ≥ 102 КОЕ/мл (для колиформных микроорганизмов) и ≥ 105 КОЕ/мл (для других уропатогенов).
Острый пиелонефрит. При этом заболевании наблюдается яркая клиническая симптоматика:
- лихорадка (температура более 38°С, озноб, тошнота, рвота, боли в поясничной области, дизурия;
- выраженная пиурия, ≥ 10 лейкоцитов в 1 мкл нецентрифугированной мочи;
- выраженная бактериурия, ≥ 104 КОЕ/мл.
Необходимо отметить, что при остром пиелонефрите в подавляющем большинстве случаев (75%) поражается правая почка, в 10-15% случаев - левая почка или наблюдается двухсторонний процесс.
ЛЕКАРСТВЕННАЯ ТЕРАПИЯ ИМП ПРИ БЕРЕМЕННОСТИ
Основная проблема, с которой сталкиваются врачи, состоит в том, что подавляющее большинство лекарственных препаратов, которые применяются в урологии, невозможны для применения во время беременности. Сульфаниламиды вызывают ядерную желтуху и гемолитическую анемию у новорожденных. Использование триметоприма приводит к нарушению иннервации. Нитрофураны вызывают гемолитическую анемию в III триместре беременности. Аминогликозиды оказывают нефротоксическое и ототоксическое действие. Хинолоны и фторхинолоны приводят к артропатиям. Нитроксолин -препарат, который по непонятной причине до сих пор существует во врачебных прописях и в урологии, и в акушерстве, и в гинекологии, он вызывает периферические полиневриты и атрофию зрительного нерва. В подавляющем большинстве стран он просто запрещен. Он не обладает никакой эффективностью в отношении основных уропатогенов.
Что же у нас остается? FDA для лечения инфекции нижних отделов МВП у беременных рекомендует всего лишь три группы препаратов: пенициллины, и их производные, цефалоспорины и фосфомицин трометамол. Схема антибактериальной терапии инфекции нижних отделов МВП у беременных представлена на рисунке 2. Длительность терапии -семь дней. В последнее время появилось достаточно много публикаций, в которых говорится о том, что можно уменьшить длительность антибактериальной терапии до 3-5 дней. Однако, учитывая то, что инфекция мочевыводящих путей -это осложненная патологическая инфекция у беременных, во всех международных стандартах длительность терапии остается прежней - 7 дней. Единственный препарат, который назначается однократно - это фосфомицин трометамол (Монурал). Несомненными преимуществами обладает супрессивная терапия нижних отделов МВП у беременных. Рекомендуемая схема: фосфомицин трометамол 3 г каждые 10 дней до родоразрешения и 2 недели после родов.
Рисунок 2. Антибактериальная терапия инфекции нижних отделов МВП у беременных

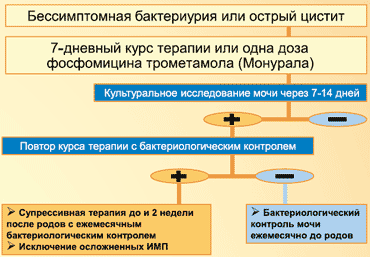
Схема ведения беременных с инфекцией нижних отделов МВП представлена на рисунке 3. При постановке диагноза бессимптомной бактериурии или острого цистита назначается семидневный курс терапии или одна доза терапии фосфомицином. Затем проводится контрольное культуральное исследование мочи через 7-14 дней. В случае удачи - терапия заканчивается. При неудаче необходим повтор курса терапии с последующим бактериологическим контролем. Если повторный курс удачен, то пациентке рекомендуется бактериологический контроль мочи ежемесячно, вплоть до родов. Если и повторный курс терапии неудачен, есть два стратегических подхода. Это супрессивная терапия до родов и 2 недели после родов с ежемесячным бактериологическим контролем. И второй момент - это исключение осложненных формы инфекции мочевыводящих путей.
Рисунок 3. Ведение беременных с инфекцией нижних отделов МВП
Терапия острого пиелонефрита у беременных. Здесь ни о какой амбулаторной терапии речи не идет. В этом случае необходима госпитализация. При остром пиелонефрите назначается И это уже парентеральное введение антибактериальных препаратов: защищенные аминопенициллины, цефуроксин, цефтриаксон или цефотаксим. Длительность терапии продолжается в течение двух недель, это тяжелое состояние. Алгоритмы ведения беременных с острым пиелонефритом:
- госпитализация;
- бактериологическое исследование крови и мочи;
- контроль выделительной функции почек;
- мониторинг жизненно-важных функций - респираторный дистресс, септический шок;
- парентеральное назначение антибиотиков;
- в случае отсутствие улучшения в течение 48-72 часов, есть два решения. Первое связано с обструкцией мочевых путей. И тогда это хирургическое лечение, т.е. катетеризация мочеточников или оперативное лечение мочекаменной болезни. Если это резистентность микроорганизмов, то необходима смена антибиотиков под постоянным бактериологическим контролем. И, наконец, это супрессивная терапия до окончания беременности и две недели после родов.
Резистентность к антибиотикам, штаммам кишечной палочки - основного уропатогена у беременных в России. По данным многоцентрового исследование АРИМБ (2003) к ампицилину устойчиво 32% штаммов, поэтому мы не должны использовать не защищенные пенициллины, т.к. это малоэффективно. Резистентность к Ко-тримоксазолу составляет 14,5%, ципрофлоксацину - 6%. Мы можем применять нитрофурантоин, устойчивость к которому составляет 4,3%, у гентамицина сохраняется чувствительность (4,3%), но его нельзя применять во время беременности. Резистентность амоксициллина, цефуроксина, цефотаксима находится в пределах 3,4-1,7%. И только у фосфомицина в России не выделено резистентных штаммов. В 13 региональных центрах от Владивостока до Смоленска было проведено исследование об антимикробной терапии инфекций нижних отделов МВП у беременных. Итак, что же назначают в нашей стране? В последнее время, часто назначают фосфомицин - в 42% случаев. Это правильно. Но на втором месте - почти 10% - это нитроксолин. Это категорически неправильно. Фторхинолоны применяется в 7% случаев, а они запрещены. В 3% случаев применяются препараты, которые запрещены. В результате, частота неправильных назначений для терапии инфекций нижних отделов мочевыводящих путей в нашей стране приближается к 50%. При антибактериальной терапии пиелонефрита у беременных в России картина еще хуже. Здесь на первом месте находятся аминопенициллины (31,5%), которые при таком тяжелом состоянии не должны применяться. Частота неправильных назначений при пиелонефрите у беременных - почти 80%. Какие же пути решения проблемы рациональной антибактериальной терапии в акушерстве и гинекологии? Это, безусловно, создание государственных стандартов и строгое их соблюдение. Кроме того, это создание экспертного совета по пересмотру стандартов, это не должны быть закостеневшие правила, потому что меняется возбудитель и появляются новые антибиотики. Я призываю врачей, которые занимаются этой проблемой, назначать диагностику и лечение этих состояний с учетом принципов доказательной медицины.
