Микоз стоп, онихомикоз: оптимальная программа лечения
Статьи Н.С.ПОТЕКАЕВ, член-коореспондент РАМН, профессор, Н.Н.ПОТЕКАЕВ, доктор медицинских наук, профессор,ММА им. И.М.Сеченова
Под термином «микоз стоп» понимают микотическое поражение кожи и ногтей стоп любой природы. Как правило, микоз стоп вызывается дерматофитами: трихофитоном красным (Tr. rubrum), трихофитоном интердигитальным (Tr. interdigitale), эпидермофитоном паховым (E. floccosum). Частота поражения стоп, обусловленная различными дерматофитами, широко варьирует: 70—95% случаев приходится на Tr. rubrum, от 7 до 34% — на Tr. interdigitale и лишь 0,5—1,5% — на E. floccosum [1].
Клинически поражения протекают однотипно. Местом первичной локализации патогенного гриба служат, за редким исключением, межпальцевые складки; при прогрессировании микотического процесса поражение выходит за их пределы. Различают несколько клинических форм микоза стоп.
Стертая форма (выделена Л.Н.Машкиллейсоном) почти всегда служит началом микоза стоп. Клиническая картина скудная: отмечаются небольшое шелушение в межпальцевых складках (нередко — в одной), иногда мелкие поверхностные трещины. Ни шелушение, ни трещины не доставляют больному никаких беспокойств, поэтому стертая форма чаще выявляется при осмотре пациента врачом.
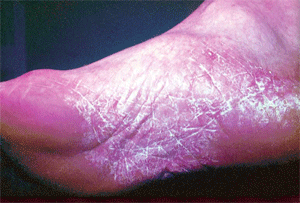
Сквамозная форма проявляется шелушением, преимущественно в межпальцевых складках и на боковых поверхностях подошв. Признаки воспаления обычно отсутствуют. Изредка присоединяется гиперемия кожи, сопровождающаяся зудом. Кожа подошв застойно гиперемирована и лихенифицирована; диффузно утолщенный роговой слой придает ей лаковый блеск; кожный рисунок усилен; поверхность сухая, покрыта (особенно в области кожных борозд) мелкими пластинчатыми чешуйками (рис. 1). Поражение может захватывать межпальцевые складки, пальцы, боковые и тыльные поверхности стопы; закономерно вовлечение в микотический процесс ногтей. Субъективно больной каких-либо беспокойств не испытывает. Данную форму предложено [2] обозначать как классическую форму руброфитии стоп.
Гиперкератотическая форма проявляется сухими плоскими папулами и слегка лихенифицированными нуммулярными бляшками синюшно-красноватого цвета, расположенными обычно на сводах стоп. Поверхность высыпаний (особенно в центре), покрыта различной толщины наслоениями чешуек серовато-белого цвета; границы их резкие; по периферии — бордюр отслаивающегося эпидермиса; при внимательном осмотре можно заметить единичные пузырьки. Высыпания, сливаясь, образуют диффузные очаги крупных размеров, которые могут распространиться на всю подошву, боковые и тыльные поверхности стоп (рис. 2). При локализации на межпальцевых складках эфлоресценции могут занимать боковые и сгибательные поверхности пальцев, покрывающий их эпидермис приобретает белесоватый цвет. Наряду с такими шелушащимися очагами встречаются гиперкератотические образования по типу ограниченных или диффузных омозолелостей желтоватого цвета с трещинами на поверхности. Клиническая картина сходна с таковой при псориазе, тилотической экземе и роговых сифилидах. Субъективно отмечаются сухость кожи, умеренный зуд, иногда болезненность. Сквамозная и гиперкератотическая формы часто сочетаются (сквамозно-гиперкератотическая форма).
 |
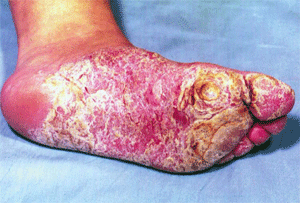 |
| Рис. 1. Сквамозная форма микоза стоп | Рис. 2. Гиперкератотическая форма микоза стоп |
Интертригинозная форма микоза стоп клинически сходна с банальной опрелостью (лат. intertrigo — «опрелость»). Чаще поражаются межпальцевые складки между III и IV, IV и V пальцами. Кожа складок насыщенно-красная, отечная, присоединяются мокнутие и мацерация, нередко — эрозии и довольно глубокие и болезненные трещины (рис. 3). От банальной опрелости интертригинозный микоз отличают округлые очертания, резкие границы и белесая бахромка по периферии отслаивающегося эпидермиса. Обнаружение мицелия при микроскопическом исследовании патологического материала помогает поставить окончательный диагноз. Субъективно отмечаются зуд, жжение, болезненность.
Дисгидротическая форма проявляется многочисленными пузырьками с толстой покрышкой. Преимущественная локализация — своды стоп. Высыпания могут захватывать обширные участки подошв, а также межпальцевые складки и кожу пальцев; сливаясь, они образуют крупные многокамерные пузыри, при вскрытии которых возникают влажные эрозии розово-красного цвета. Обычно пузырьки располагаются на неизмененной коже; при нарастании воспалительных явлений присоединяются гиперемия и отечность кожи, придавая этой разновидности микоза стоп сходство с острой дисгидротической экземой. При угасании воспаления в крупном очаге дисгидротического микоза на своде стопы формируются 3 зоны: центральная представлена гладкой кожей розово-красного цвета с синюшным оттенком и немногочисленными тонкими чешуйками, в средней зоне на гиперемированном и слегка отечном фоне превалируют многочисленные эрозии с отделением скудной серозной жидкости, а по периферии преобладают везикулы и многокамерные пузыри. Субъективно отмечается зуд.
 |
 |
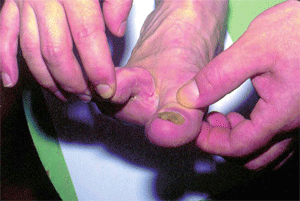
| Рис. 3. Интертригинозная форма микоза стоп | Рис. 4. Атрофическая форма онихомикоза |
Непременный спутник микоза стоп — поражение ногтей (онихомикоз). В отечественной микологии различают 3 типа онихомикоза: нормо-, гипер- и атрофический (онихолитический). В 1-м случае изменяется лишь окраска ногтей (в их латеральных отделах появляются пятна и полосы от белого до охряно-желтого цвета, постепенно весь ноготь меняет окраску, сохраняя блеск и неизмененную толщину), во 2-м присоединяется нарастающий подногтевой гиперкератоз (ноготь теряет блеск, становится тусклым, утолщается и деформируется вплоть до образования онихогрифоза, частично разрушается, особенно с боков; нередко больные испытывают боль при ходьбе). Для онихолитического типа заболевания характерны тусклая буровато-серая окраска пораженной части ногтя, ее атрофия и отторжение от ложа; обнаженный участок покрыт рыхлыми гиперкератотическими наслоениями; проксимальная часть ногтя долго остается без существенных изменений (рис. 4).
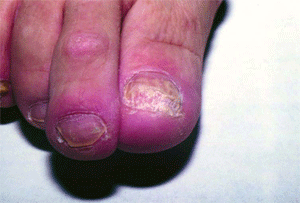
В основу принятой за рубежом классификации онихомикоза положен топический критерий — локализация микотического процесса в ногте: дистальный онихомикоз с пахионихией или онихолизисом; латеральный с онихолизисом, гипертрофией или формированием поперечных борозд; проксимальный; тотальный. Кроме того, выделяют белый поверхностный онихомикоз (микотическая лейконихия), характеризующийся опалово-белыми пятнами у заднего валика ногтя, а затем — по всей его поверхности. Подобный онихомикоз типичен для ВИЧ-инфицированных. Поражение ногтей происходит не одновременно; у одного и того же больного возможны различные варианты онихомикоза (рис. 5, 6).
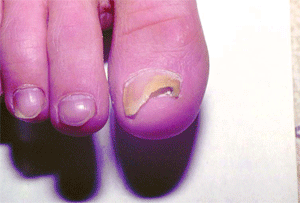 |
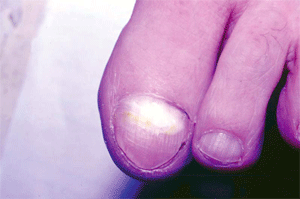 |
| Рис. 5. Дистально-латеральная форма онихомикоза | Рис. 6. Проксимальная форма онихомикоза |
Обострение экссудативного интертригинозного или дисгидротического микоза стоп способно привести (в зависимости от вида гриба) к острой эпидермофитии или острой руброфитии, которые можно рассматривать как проявления высокой сенсибилизации к грибам-возбудителям [3] и трактовать как острый микоз стоп. Заболевание начинается со стремительного прогрессирования экссудативного микоза, сочетающегося с гипертрофическим онихомикозом. Кожа стоп и голеней становится насыщенно гиперемированной и резко отечной; появляются обильные везикулы и пузыри с серозным и серозно-гнойным содержимым, вскрытие которых приводит к многочисленным эрозиям и эрозивным поверхностям; мацерация выходит за пределы межпальцевых складок, осложняется эрозиями и трещинами (рис. 7). Эритематозно-сквамозные пятна и папуловезикулезные высыпания распространяются по всему кожному покрову. Отмечаются высокая температура тела, двусторонний пахово-бедренный лимфаденит, лимфангиит, ульцерация; развиваются общая слабость, головная боль, недомогание, затруднение при ходьбе.
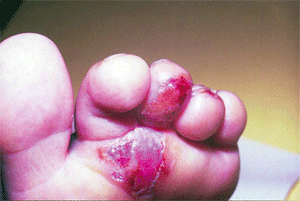
Рис. 7. Острая форма микоза стоп
Течение микоза стоп
Для микоза стоп характерно хроническое течение с частыми обострениями. Обострения и экссудативные клинические проявления присущи больным молодого и зрелого возраста, монотонное течение по «сухому типу» — пациентам пожилого и старческого возраста.
Микоз стоп у пожилых — обычно многолетний микотический процесс (заболевание, приобретенное еще в молодые годы, продолжается всю жизнь). Поражаются преимущественно подошвы и межпальцевые складки; их кожа розовато-синюшного цвета, сухая, покрыта мелкими чешуйками, особенно по бороздам. Поражение захватывает кожу пальцев, боковые (нередко — тыльные) поверхности стоп. На местах давления и трения при плохо пригнанной обуви значительно чаще, чем в молодом возрасте, возникают очаги гиперкератоза с трещинами (порой глубокими и болезненными, особенно в области пятки и ахиллова сухожилия). При микозе стоп у пожилых, особенно при руброфитии, наблюдаются множественные поражения ногтей, чаще протекающие по типу тотальной дистрофии. Этим обусловлен тот факт, что 40% больных онихомикозом — лица старше 65% лет [4].
При руброфитии (возбудитель — Tr. rubrum) поражение не всегда ограничивается пределами стоп.
Лечение микоза стоп нередко проводится в 2 этапа. Цель подготовительного этапа — регресс острого воспаления при интертригинозной и дисгидротической формах и удаление роговых наслоений при сквамозно-гиперкератотической. При обширной мацерации, обильном мокнутии и сплошных эрозивных поверхностях показаны теплые ножные ванны из слабого раствора перманганата калия и примочки из 2% раствора борной кислоты. Во время ванны следует осторожно (лучше пальцами) удалить мацерированный эпидермис и корки. Затем, осушив кожу стоп, на пораженные участки наносят крем (но не мазь!), содержащий кортикостероидные гормоны и антибиотики (экссудативный микоз богат кокковой флорой). Показаны в первую очередь кремы «Тридерм» (бетаметазона дипропионат, клотримазол, гентамицин), «Дипрогент» (бетаметазона дипропионат, гентамицин), «Целестодерм В с гарамицином» (бетаметазона валерат, гентамицин). При угасании острого воспаления (отторжение мацерированного эпидермиса, прекращение мокнутия, эпителизация эрозий) заканчивают прием ножных ванн, а перечисленные выше кремы заменяют мазями, содержащими те же компоненты и имеющими те же торговые названия. При тяжелом воспалении с обширными экссудативными проявлениями, включающими диффузную отечность стоп, назначают кортикостероидные гормоны внутрь [4]. Особенно это целесообразно, по нашему мнению, при наличии многочисленных и распространенных дерматофитидов. Наиболее эффективен дипроспан, оказывающий пролонгированное действие (бетаметазона дипропионат и бетаметазона динатрия фосфат; внутримышечно в дозе 1 мл — 1 ампула). При массе тела больного более 80 кг предпочтительно вводить двойную дозу (2 мл). Обычно остроту воспаления удается купировать 1—2 инъекциями.
При умеренном воспалении (скудное мокнутие, ограниченное эрозирование) необходимость в ножных ваннах отпадает; лечение можно начинать с применения кремов, а затем мазей. В пожилом и старческом возрасте подготовительный этап сводится к удалению роговых наслоений различными кератолитическими средствами. Так, 5—15% салициловый вазелин наносят на подошвы 1—2 раза в сутки (на ночь можно под вощаной бумагой) до полного удаления роговых масс. Более эффективна отслойка по Ариевичу (при необходимости — повторная): на подошвы (в стационаре — на 2 сут, а амбулаторно — на ночь в течение 4—5 сут) под компресс наносят мазь, содержащую салициловую (12,0), молочную (6,0) кислоту и вазелин (82,0). Хороший эффект дает молочно-салициловый коллодий (молочной и салициловой кислоты — по 10,0, коллодия — 80,0), которым смазывают подошвы утром и вечером в течение 6—8 дней, затем на ночь под компресс наносят 5% салициловый вазелин, после чего назначают ножные мыльно-содовые ванны; отслаивающийся эпидермис удаляют поскабливанием пемзой. Размягчение утолщенного (особенно при руброфитии) рогового слоя эпидермиса способствует проникновению в пораженные ткани наружных противогрибковых средств.
На основном этапе лечения микоза стоп применяются многочисленные противогрибковые препараты местного действия (клотримазол, экзодерил, микоспор, низорал, батрафен и др.), однако препаратом выбора является Ламизил ®. Его действующее вещество (тербинафин) наиболее эффективно в отношении основных возбудителей заболевания — дерматофитов. Противогрибковые мази (кремы) применяют 2 раза в день (ламизил — 1 раз), слегка втирая в пораженную кожу и прилегающие участки. Применение местных форм Ламизил® 1 раз в сутки обеспечивает более точное соблюдение пациентом рекомендаций врача. Местное лечение проводится при интактных ногтевых пластинках; в случае вовлечения в процесс ногтей проводится терапия системными антимикотиками.
Лечение онихомикоза сопряжено с определенными трудностями, особенно у пожилых и престарелых больных, обремененных нередко различными заболеваниями. С этих позиций в первую очередь показан Ламизил®, обладающий очень высокой активностью против дерматофитов, хорошей переносимостью и минимальным риском развития побочных действий.
ОСНОВНЫЕ ХАРАКТЕРИСТИКИ ПРЕПАРАТА ЛАМИЗИЛ ®
| Механизм действия | Фунгицидный. Действие осуществляется путем ингибирования фермента скваленэпоксидазы, расположенного на клеточной мембране гриба. Это ведет к дефициту эргостерола и внутриклеточному накоплению сквалена, что обусловливает гибель гриба. |
| Спектр действия | Широкий. Эффективность в отношении дрожжей меньше, чем у азолов (60—70%). Эффективность в отношении плесеней сопоставима с азолами. Эффективность в отношении дерматофитов очень высока и составляет 80—96%. |
| Безопасность |
|
| Персистенция в тканях и органах | В крови — 12—14 нед, в ногтевой пластинке — 36—48 нед. При местном применении остается в фунгицидной концентрации в роговом слое эпидермиса как минимум еще в течение 7—10 дней, что снижает вероятность возникновения рецидивов дерматофитий. |
| Применение в детской практике | Прием пероральных форм разрешен с 2 лет. Опыт применения местных форм у детей недостаточен, в связи с чем их использование у детей не рекомендуется. |
| Противопоказания | Индивидуальная непереносимость препарата |
| Зависимость от алиментарных факторов | Уровень препарата в крови не зависит:
|
Помимо противогрибкового эффекта, местные формы Ламизила® оказывают антибактериальное и противовосполительное действие.
Особое внимание следует обратить на две формы препарата: Ламизил® Дермгель, который быстро впитывается в кожу, не оставляет жирных пятен, обладает охлаждающим и эпителизирующим эффектом, и Ламизил® спрей, наносить который можно, не касаясь пораженных грибковой инфекцией участков кожи.
При онихомикозе стоп и кистей Ламизил® применяют по 250 мг/сут в течение соответственно 12 и 6 нед. В ногтях и плазме крови препарат долгое время сохраняется в терапевтической концентрации после окончания его приема. Микологическое излечение наступает раньше, чем клиническое, так как Ламизил® диффундирует в ноготь из ногтевого ложа, вызывая гибель гриба; для клинического излечения при тотальном и проксимальном онихомикозе необходима полная смена ногтевой пластины, что занимает 12—18 мес на ногах и до 6 мес — на руках. Микологическое излечение непосредственно по окончании курса Ламизила® отмечается в 80% случаев, а через 6 мес эффект, постепенно нарастая, достигает 94% [6].
При лечении дерматофитий кожных покровов (ограниченные варианты) без поражения ногтей Ламизил® принимают по 1 таблетке в сутки в течение 2 нед. Препараты Ламизил® для наружного применения (крем, Дермгель, спрей) наносят на очаги поражения 1 раз в сутки в течение 7 дней, что обеспечивает терапевтический эффект. При генерализации дерматофитий кожи и поражении длинных волос (что, впрочем, при отсутствии поражения ногтей встречается редко) необходим пероральный прием Ламизила® по 250 мг/сут в течение не менее 4 нед. Стремясь добиться 100% излечения онихомикоза, мы составили терапевтическую программу, в основу которой легли результаты исследований, опубликованных в последние годы, а также нашего собственного многолетнего опыта лечения дерматофитий и, в частности, онихомикоза. Предлагаемая тактика включает следующие положения:
- диагноз онихомикоза должен быть подтвержден микроскопически;
- необходимо тщательно собрать аллергологический анамнез, касающийся лекарственной и алиментарной переносимости;
- произвести общеклинический и биохимический анализ крови;
- ограничить прием лекарственных препаратов, за исключением жизненно необходимых;
- придерживаться гипоаллергенной диеты;
- исключить из пищи продукты, вызывающие метеоризм;
- провести лечение Ламизилом® по 250 мг/сут в течение 12 нед при онихомикозе стоп и 6 нед — при онихомикозе кистей (возможно дополнительное применение кератолитических средств);
- осуществлять клинический контроль в виде осмотра больного: 1-й раз — через 2 нед, затем 1 раз в месяц;
- микроскопия — через 6 мес после окончания лечения; при выявлении мицелия патогенных грибов необходимы хирургическое удаление пораженных ногтей и повторный курс Ламизила®.
- подбор удобной обуви.
Подобная тактика позволяет усилить терапевтический эффект Ламизила®, сократить его побочные действия, своевременно выявить возможные отклонения в состоянии пациента и во всех случаях добиться успеха.
ЛИТЕРАТУРА
1. Рукавишникова В.М. Микозы стоп. — М: МСД. — 1999. — 317 с.2. Рахманов В.Α., Потекаев Н.С., Иванов О.Л. Современные аспекты клиники и лечения руброфитии //Cов. медицина. — 1966. — №11. — С.117—122.
3. Рахманов В.Α., Потекаев Н.С., Иванов О.Л. Острая руброфития — новый клинический вариант руброфитии. Материалы II конференции дерматовенерологов Кузбасса. — Новокузнецк, 1966.
4. Фицпатрик Т., Джонсон Р., Вульф К. и др. Дерматология. с. 700. «Практика», 1999, 1044.
5. Drake Lynn A., Shear Richard. Onychomycosis: a significant and important disease. Proceedings of the II International Symposium on Onychomycosis, Florence. — 1995. — Р.3—6.
6. Roberts D.T. The clinical efficacy of terbinafine in the treatment of fungal infections of the nails // Rev. in Contemporasy Pharmacoth. — 1997; 8, LAS 787: 299—312.
