Фармакоэкономический анализ «стоимость—эффективность» в оценке результативности лечения эпилепсии у взрослых
СтатьиП.Н. Власов1, Н.В. Орехова1, М.В. Леонова2
1МГМСУ; 2РГМУ, Москва
Наблюдающийся во всем мире рост расходов на здравоохранение, обусловленный увеличением ожидаемой продолжительности жизни и внедрением новых медицинских технологий, заставляет вести поиск путей повышения эффективности использования ресурсов в системе здравоохранения. Применение альтернативных методов лечения эпилепсии (хирургическое лечение, стимуляция блуждающего нерва, кетогенная диета) в России ограничено не только показаниями к их использованию, но их малой доступностью (единичные наблюдения). По мнению ведущих мировых эпилептологов, профилактических мер, позволяющих предотвратить развитие эпилепсии, не существует [1—4]. Такая постановка вопроса предусматривает определенные затраты на лечение эпилепсии с учетом постоянно растущего спроса и, как следствие, роста количества предлагаемых различными фармацевтическими компаниями противоэпилептических препаратов. Это разнообразие, с одной стороны, расширяет возможности терапии, а с другой — затрудняет выбор препарата, что диктует необходимость исследования противоэпилептических препаратов с позиции эффективности, переносимости и доступности.
В последние годы наблюдается стремительный рост интереса к проблеме комплексного клинико-экономического анализа в России. Целью экономической оценки является сравнение экономической и медицинской эффективности терапии.
Принимая во внимание ограниченность ресурсов системы здравоохранения, что также учитывается при определении относительной эффективности альтернативных способов лечения наряду с терапевтической эффективностью, предпочтение должно быть отдано такому лечению, которое даст возможность достичь максимальных положительных клинических и экономических результатов.
На сегодняшний день арсенал противоэпилептических средств достаточно велик. Тем не менее вопрос о том, с какого препарата стоит начинать лечение, всегда стоит перед врачом. Чтобы сделать правильный выбор, необходимо соблюдать ряд условий (ILAE, 2006):
- учитывать тип приступа и форму эпилепсии;
- соблюдать адекватные дозировки противоэпилептического препарата, при необходимости применяя терапевтический лекарственный мониторинг;
- начинать лечение с малых доз, постепенно их увеличивая до достижения полного контроля над приступами, не забывая об индивидуальном подходе к терапии;
- начинать лечение с монотерапии;
- избегать частой смены противоэпилептических препаратов;
- устанавливать длительность лечения в соответствии со сроками, рекомендованными для лечения каждой формы эпилепсии;
- разъяснить пациенту принципы терапии, учитывая при выборе препарата социальные факторы и сопутствующую патологию.
Следует также учитывать основной принцип лечения эпилепсии: достижение максимальной терапевтической эффективности при минимуме побочных эффектов [1, 5, 6].
Важным аспектом терапевтической эффективности являются социально-экономические факторы, определяющие доступность назначаемого препарата для пациента. К сожалению, для многих пациентов фактор стоимости может иметь решающее значение, а эффективность и переносимость препарата играют второстепенную роль.
Цель настоящего исследования — оптимизация медикаментозной терапии у пациентов с эпилепсией и оценка клинико-экономической эффективности терапии эпилепсии на амбулаторном приеме у эпилептолога.
Материал и методы исследования
Исследование проводилось на базе консультативно-диагностического центра городской поликлиники № 180 и кафедры нервных болезней МГМСУ. Набор пациентов осуществлялся с 2005 по 2008 г. из числа больных, направленных на консультацию к эпилептологу из районных поликлиник Москвы, и пациентов, самостоятельно обратившихся за консультацией к эпилептологу на кафедру нервных болезней МГМСУ.
Все пациенты ранее наблюдались у неврологов районных поликлиник или психоневрологических диспансеров, получали противоэпилептическую терапию не менее 1 года, и ни один из них не достиг медикаментозной ремиссии на момент обращения к эпилептологу.
В ходе исследования оценивалась клинико-экономическая эффективность терапии эпилепсии на этапе районного невролога и на амбулаторном приеме у эпилептолога.
Изучены данные обследования и наблюдения 1678 пациентов, проконсультированных амбулаторно эпилептологами, у 1152 из которых диагноз эпилепсия был подтвержден. Для основного ретро- и проспективного исследования было отобрано 310 человек, соответствующих критериям включения и имеющих минимум двукратную явку на прием к эпилептологу. Среди них было 96 (30,97%) мужчин и 214 (69,03%) женщин.
Для удобства проведения фармакоэкономического анализа все больные были разделены на группы в зависимости от типа приступов (табл.1).
Таблица 1. Исходное количество пациентов с различными типами приступов
| ПГП | Изолированные ВГП |
Парциальные приступы | Полиморфные и недифференцированные приступы |
Всего | |
| простые | сложные | ||||
| 61 | 64 | 9 | 27 | 149 | 310 |
Примечание. ПГП — первично-генерализованные приступы, ВГП — вторично-генерализованные приступы.
Для каждой из 4 групп в соответствии с типом приступов был рассчитан процент уменьшения количества приступов (т.е. клиническая эффективность лечения) до и после оптимизации терапии (табл. 2).
Таблица 2. Процент уменьшения количества приступов в год до и после оптимизации терапии
| Момент оценки |
ПГП | Изолированные ВГП | Парциальные приступы | Полиморфные приступы | |
| простые | сложные | ||||
| До оптимизации | 35,72 | 33,94 | 32,83 | 34,03 | 32,97 |
| После оптимизации | 96,18 | 91,27 | 88,28 | 91,50 | 88,65 |
Фармакоэкономический анализ «стоимость—эффективность» проводился по формуле:
CEA=C/Ef=(DC+IC)/Ef,
где CEA — соотношение «стоимость—эффективность»; DC — прямые затраты, за которые принята годовая стоимость противоэпилептических средств, принимаемых каждым больным соответственно до и после оптимизации терапии, на основании тарифов Государственного регистра лекарственных средств на июнь 2008 г.; IC — непрямые затраты до и после оптимизации терапии; Ef — эффективность лечения, за которую принят процент уменьшения количества приступов.
Результаты исследования и их обсуждение
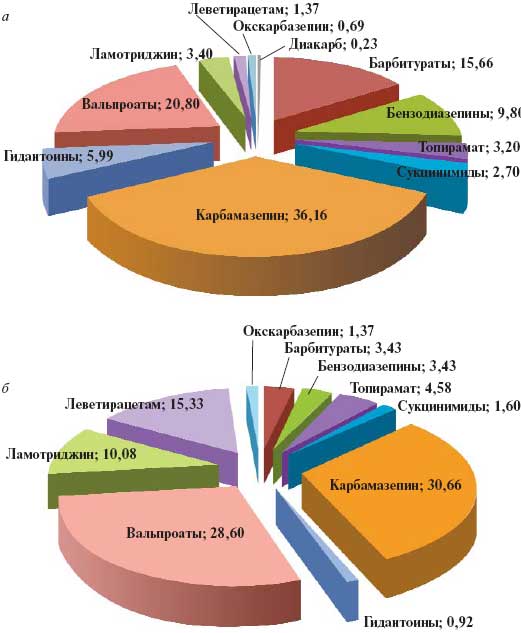
В целом частота приступов в год до и после оптимизации составила соответственно 255,6±999,6 и 19,4±75,9. Анализ терапии, назначенной неврологами/психиатрами в районных поликлиниках и ПНД, показал, что 48,36% (n=103) всех больных получали антиэпилептические препараты (АЭП) группы карбамазепина, 20,66% (n=44) — вальпроаты, 2,58% (n=8) — «новые» АЭП. Количественное распределение АЭП до и после оптимизации лечения представлено в табл. 3.
Таблица 3. Количественное распределение противоэпилептических средств до и после оптимизации лечения
| Препарат | ПГП | ВГП | Типы приступов парциальные (простые и сложные) |
полиморфные | недифференцированные | |||||
| до | после | до | после | до | после | до | после | до | после | |
| Карбамазепин | 22 | 0 | 38 | 28 | 20 | 23 | 78 | 78 | 3 | |
| Вальпроаты | 25 | 45 | 14 | 24 | 3 | 10 | 48 | 46 | 1 | |
| Барбитураты | 10 | 12 | 3 | 11 | 2 | 35 | 10 | |||
| Бензодиазепины | 8 | 4 | 3 | 1 | 10 | 2 | 22 | 8 | ||
| Гидантоины | 2 | 6 | 2 | 5 | 1 | 13 | 1 | |||
| Суксилеп | 9 | 6 | 1 | 3 | ||||||
| Топирамат | 4 | 2 | 3 | 4 | 4 | 7 | 10 | |||
| Ламотриджин | 3 | 10 | 3 | 9 | 1 | 9 | 21 | |||
| Леветирацетам | 2 | 14 | 2 | 13 | 3 | 2 | 36 | |||
| Окскарбазепин | 1 | 3 | 5 | |||||||
Структура терапии до и после ее оптимизации эпилептологом показана на рис. 1.
Рис. 1. Соотношение (в %) назначаемых противоэпилептических средств до (а) и после (б) оптимизации терапии
При вычислении прямых затрат рассчитывались средняя стоимость каждого из противоэпилептических средств по международным непатентованным названиям на основе тарифов Государственного регистра лекарственных средств и стоимость противоэпилептической терапии для каждого пациента с учетом принимаемой дозы препарата в год. Полученные данные свидетельствуют, что прямые затраты (закупки АЭП) на одного пациента в день при оптимизации терапии значительно возросли, составив в среднем 74,41 руб. в сравнении с исходными 32,22 руб. до коррекции лечения. Соответственно, если ранее они составляли 11 760,3± 25 721,5 руб. в год, то после коррекции составили 27 159,65±32 918,98 руб. в год.
При подсчете стоимости медицинских услуг учитывалось, что первичный больной с эпилепсией должен обязательно пройти полное обследование, включая проведение неоднократных диагностических процедур и инструментальных исследований в условиях оснащенного медицинского учреждения, и этап подбора терапии. Нередко к этому перечню присоединяются терапевтический лекарственный мониторинг и стационарное лечение.
Практика показала, что даже электроэнцефалография проводится в рутинной практике менее чем в 40% случаев. Мы принимали во внимание также тот факт, что, согласно приказу Комитета здравоохранения г. Москвы № 16 «О рациональном использовании лекарственных средств» от 20.02.2000, врачи выписывают пациентам противоэпилептические средства не более чем на 1 мес лечения, что означает необходимость посещения пациентом врача-невролога не менее 12 раз в год, учитывая специфику патологии.
В подгруппе пациентов с неэффективностью либо частичной эффективностью (от 50 до 100%) терапии возникает необходимость в дополнительных методах обследования и повторных (двукратных) госпитализациях с применением дополнительной терапии. Минимальный набор услуг в данном случае обойдется в 54 755 руб. на человека, при том, что в расчет принимались самые низкие тарифы.
При достижении стойкой ремиссии у больных с эпилепсией необходимый набор исследований значительно сокращается и даже с учетом обязательных инструментальных исследований и однократной госпитализации при том же тарифе составляет всего 22 495 руб. на человека, что объясняется изменением структуры затрат.
Проведенные расчеты включали только прямые затраты, однако общеизвестно, что косвенные затраты, связанные со снижением производительности труда или преждевременной смертью, несоизмеримо больше, чем прямые затраты на лечение.
В качестве непрямых затрат при оценке стоимости эпилепсии рассматривались расходы общества в связи с болезнью: производственные потери и оплата по листам нетрудоспособности членам семьи, ухаживающим за больным, социальные выплаты пенсий по инвалидности.
1. Оплату дней нетрудоспособности определяли, исходя из 100% компенсации листа нетрудоспособности с учетом данных Росстата, согласно которым на момент окончания исследования средняя заработная плата в РФ составила 23,3 тыс. руб. Общая сумма рассчитывалась на 21 день (средняя длительность нахождения на больничном листе пациентов с эпилепсией), что составило 15 783,87 руб. на человека. При этом потеря ВВП за 21 день нетрудоспособности при 8-часовом рабочем дне составила 56 365,68 руб.
2. Затраты на выплату пенсий по инвалидности рассчитывались с учетом того, что пациенты, включенные в исследование, являлись инвалидами III (89%) и II (11%) групп. Размер ежемесячной выплаты составил в среднем 1642,242 руб. Соответственно в год эта сумма составила 19 706,9 руб. на одного пациента.
3. Стоимость производственных потерь, обусловленных временным отсутствием на работе в связи с амбулаторными визитами (включая поездки, ожидание, прием врача, амбулаторное обследование), определялась из расчета 4 ч рабочего времени. Количество часов рабочего времени, не отработанных в связи с амбулаторными посещениями, умножали на стоимость продукции, вырабатываемой за 1 ч среднестатистическим работающим жителем (335,51 руб.). С учетом того, что за последний год до окончания исследования ВВП РФ составил 35, 296 трлн. руб., а количество работающего населения в РФ — 52,6 млн., при 250 рабочих днях в году производственные потери за 12 амбулаторных визитов в год составили 16 104,64 руб.
Таким образом, непрямые расходы для работающих пациентов с эпилепсией составили 31 888,51 руб. в год, что сопоставимо с самыми высокими годовыми затратами на противоэпилептические средства.
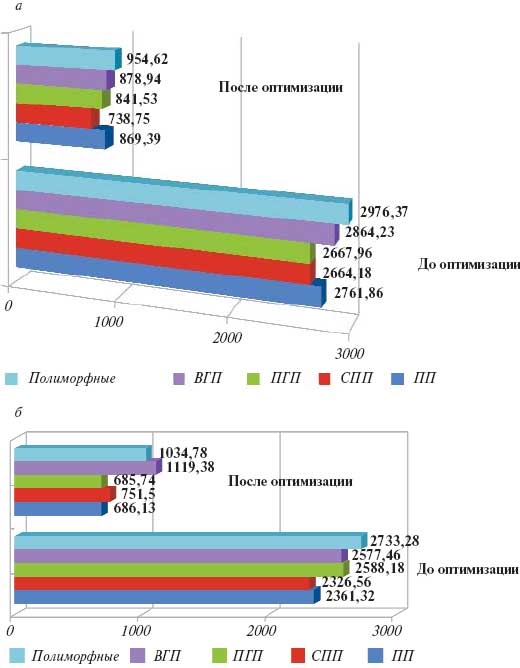
Средние значения соотношения «стоимость—эффективность» до и после оптимизации терапии составили: в группе больных с ПГП для работающих пациентов соответственно 2667,96 и 841,53 (pРис. 2. Показатель «стоимость—эффективность» в группах работающих (а) неработающих (б) пациентов
Эффективность противоэпилептической терапии через 1 год после коррекции исходной терапии эпилептологом позволила достигнуть медикаментозной ремиссии у 159 (51,2%) пациентов. При этом общее количество приступов в год уменьшилось в 13,16 раза. Эффективной (урежение приступов более чем на 50%) терапия оказалась у 132 (42,58%) пациентов.
Терапия оказалась неэффективна всего в 19 (6,1%) случаях, при том, что на фоне исходного лечения приступы продолжали регистрироваться с прежней частотой у 197 (63,55%) из общего количества пациентов.
Фармакоэкономический показатель «стоимость—эффективность» напрямую зависит от рационального выбора противоэпилептического средства и адекватного подбора дозы (23,2%; n=72).
Даже при значительном росте прямых затрат при адекватно назначаемой противоэпилептической терапии показатель стоимости ведения пациентов снижается в среднем в 2—3 раза независимо от типа эпилептических припадков.
Полученные результаты фармакоэкономического анализа терапии, проводимой эпилептологами, могут быть использованы для рационального профильного распределения финансовых ресурсов структурами здравоохранения.
ЛИТЕРАТУРА
1. Карлов В.А. Эпилепсия. М.: Медицина, 1990.
2. Devinsky O., Westbrook L., Cramer J. et al. Risk factors for poor health-related quality of life in adolescents with epilepsy. Epilepsia 1999;40:1715—20.
3. Brodie M.J., Mohanraj R. Response to treatment in newly diagnosed epilepsy. Epilepsia 2003;44(Suppl. 9):14.
4. Гехт А.Б. Эпидемиология и фармакоэко-номические аспекты эпилепсии. Журн нев-рол и психиатр им. С.С.Корсакова 2005;105(8):63—5.
5. Мухин К.Ю., Петрухин А.С. Идиопатические формы эпилепсии: систематика, диагностика, терапия. М.: Арт-Бизнесс-центр, 2000. 6. Власов П.Н. Алгоритмы диагностики и терапии эпилепсии у взрослых в поликлинических условиях. Фарматека 2006; (7):96—104.
