Оценка эффективности и безопасности применения нестероидных противовоспалительных препаратов для купирования болевого синдрома в практике дежурного врача в многопрофильном стационаре
СтатьиОпубликовано в журнале:
«Лекарственное обеспечение и фармакоэкономика», 2011, № 5, с. 76-84
А.Л. Верткин, д-р мед. наук, проф., заслуженный деятель науки РФ, зав. кафедрой,
ММ. Шамуилова, канд. мед. наук, доцент кафедры,
А.В. Наумов, д-р мед. наук, доцент кафедры
Кафедра клинической фармакологии, фармакотерапии и скорой медицинской помощи Московского государственного медико-стоматологического университета
Болевой синдром является одним из наиболее распространенных патологических состояний в современной клинической практике. Отдельную категорию пациентов представляют стационарные больные, поступившие экстренно по поводу обострения хронических соматических заболеваний. В данной ситуации медицинская помощь, как правило, концентрируется на ведущем клиническом синдроме, например повышенном артериальном давлении (АД), пневмонии, острой задержке мочеиспускания и пр. При этом часть пациентов испытывают боль, которая является непосредственной причиной дестабилизации основной соматической патологии1, а обезболивающая терапия либо не назначается, либо включается в комплексную плановую терапию после компенсации основного заболевания2.
1 McLean S.A., Maio R.F., DomeierR.M. The epidemiology of pain in the prehospital setting // Prehosp Emerg Care. 2002. Vol. 6, № 4. P. 402-405.
2 Насонов Е.Л. Нестероидные противовоспалительные препараты (перспективы применения в медицине). М.: Анко, 2000, 143 с.
Вместе с тем хорошо известно, что нестероидные противовоспалительные препараты (далее - НПВП) обеспечивают достаточный обезболивающий эффекту большинства больных. Однако их применение сопровождается целым рядом нежелательных побочных реакций (далее - НПР). Среди них гастропатия, аллергия, повышение АД и пр.3
3Верткин А.Л., Наумов А.В., Шарина Н.П. и др. Оценка безопасности применения лорноксикама и диклофенака натрия в общемеди цинской практике // Клиническая геронтология. 2009. № 2. С. 21-26.
При стратификации известных факторов риска НПР у больных с соматической патологией вследствие лечения НПВП J.T. Fries,4 выделяет: возраст более 65-70 лет, анамнез язвенной болезни или желудочно-кишечного кровотечения (ЖКК), первые три месяца приема НПВП, курение, фоновые кардиоваскулярные или обструктивные заболевания легких с дыхательной недостаточностью, одновременная терапия стероидами или антикоагулянтами, прием более двух НПВП одновременно. Эти данные согласуются с исследованием Ю.В. Фроловой и А.Л. Верткина1, которые у пациентов многопрофильного стационара скорой медицинской помощи констатировали при применении НПВП сочетание двух факторов риска НПР в 55% случаев и трех факторов - в 45% случаев.
4 Fries J.F., Carey С, McShane D.J. Patient education in arthritis: randomized controlled trial of a mail-delivered program//J Rheumatol. 1997; 24(7):1378-83.
1Верткин А.Л., Зотова Л.А., Фролова Ю.В. и др. Клинико-морфологические сопоставления как форма мониторинга ятрогений в современной клинической практике //Терапевт. 2006. № 7. С. 40-54.
Перечисленные факты свидетельствуют, что выбор адекватного и безопасного обезболивания в неотложных состояниях представляет определенную трудность.
Материал исследования и методы оценки эффективности обезболивания
В исследование было включено 627 пациентов в возрасте от 45 до 75 лет (384 женщины, 243 мужчины; средний возраст составил 56,7 ± 6,3 лет) с болевым синдромом, находившихся на стационарном лечении в многопрофильном стационаре скорой медицинской помощи. Из них 434 чел. (69,2%) наблюдались в терапевтической клинике, 81 (12,9%) - в неврологической и 112 (17,9%) - в отделениях хирургического профиля. У всех пациентов болевой синдром послужил причиной вызова дежурного врача.
Критериями включения были: острая боль или рецидив хронической боли у пациента, находящегося на госпитальном лечении.
Критерии исключения: головная боль как проявление гипертонического криза; боли коронарного происхождения; заболевания крови; наличие лихорадки более 38 °С; наличие аллергии на НПВП в анамнезе; беременность; анамнестические указания на тяжелые нарушения функции печени и почек.
Как видно из табл. 1, в терапевтическом отделении пациенты наблюдались преимущественно по поводу ишемической болезни сердца (ИБС), артериальной гипертензии (АГ) и хронической обструктивной болезни легких (ХОБЛ), в хирургии - по поводу острого или обострения хронического холецистита и онкологических заболеваний, в неврологическом отделении - с дорсопатиями.
Таблица 1. Структура основной патологии пациентов, распределение по отделениям
| Профиль отделения | Диагноз | Количество пациентов (абс.) | Доля от общего числа пациентов отделения, включенных в исследование, % |
| Терапия | Ишемическая болезнь сердца (постинфарктный кардиосклероз и хроническая сердечная недостаточность) | 237 | 54,6 |
| Артериальная гипертензия | 116 | 26,8 | |
| Хроническая обструктивная болезнь легких | 34 | 7,8 | |
| Онкологические заболевания (метастатические плевриты, рак легкого, рак толстого кишечника) | 47 | 10,8 | |
| Хирургия | Холецистит | 53 | 47,3 |
| Паховая грыжа | 13 | 11,7 | |
| Рак желудка | 21 | 18,6 | |
| Рак толстой кишки | 25 | 22,4 | |
| Неврология | Дорсопатия | 47 | 58,0 |
| Неврит лицевого нерва | 13 | 16,1 | |
| Межреберная невралгия | 21 | 25,9 |
В терапевтических отделениях наиболее часто отмечался болевой синдром в нижней части спины - он выявлен у 209 пациентов, средний возраст которых составил 58,9 ± ± 3,2 лет, а интенсивность боли по визуально-аналоговой шкале (ВАШ) - 63,4 ± 9,1 балла. У 83 пациентов наблюдалась головная боль без подъема АД, а у 142 - боли в суставах (верифицирован остеоартроз). Средний возраст, интенсивность боли у этих больных составили соответственно 56,3 ± 3,4 лет и 62,3 ± 8,7 балла, 59,1 ± 4,3 лет и 58,4 ± 8,9 балла.
В хирургическом отделении у 53 пациентов болевой синдром был обусловлен острым или обострением хронического холецистита, а у 59 пациентов болевой синдром возник в послеоперационном периоде; средний возраст пациентов составил соответственно 54,8 ± 6,3 и 57,2 ± 5,8 лет, а интенсивность боли - 73,4 ± ±8,1 и 76,7 ± 10,2 балла.
В отделении неврологии причиной болевого синдрома у 47 больных была дорсопатия, у 13 - неврит лицевого нерва, у 21 - межреберная невралгия, средний возраст больных составил соответственно 56,6 ± 5,2 лет, 54,3 ± ± 4,9 года, 55,8 ± 6,1 лет, а интенсивность боли -65,8 ± 7,4; 67,3 ± 7,6; 64,8 ± 8,2 балла (табл. 2).
Таблица 2. Генез и интенсивность болевого синдрома у пациентов
| Профиль отделения | Генез боли | Количество пациентов (абс); количество мужчин/ женщин | Доля от общего числа пациентов отделения, включенных в исследование, % | Средний возраст, лет | Интенсивность боли по визуально-аналоговой шкале, баллы |
| Терапия | Головная боль без повышения артериального давления | 83 34/49 |
19,1 | 56,3 ± 3,4 | 62,3 ± 8,7 |
| Боли в спине | 209 81/128 |
48,2 | 58,9 ±3,2 | 63,4 ±9,1 | |
| Боли в суставах | 142 42/100 |
32,7 | 59,1 ±4,3 | 58,4 ±8,9 | |
| Хирургия | Боль вследствие холецистита | 53 4/49 |
47,3 | 54,8 ± 6,3 | 73,4 ±8,1 |
| Послеоперационный болевой синдром | 59 45/14 |
52,7 | 57,2 ± 5,8 | 76,7 ±10,2 | |
| Неврология | Дорсопатия | 47 23/24 |
58 | 56,6 ±5,2 | 65,8 ±7,4 |
| Неврит лицевого нерва | 13 9/4 |
16,1 | 54,3 ± 4,9 | 67,3 ± 7,6 | |
| Межреберная невралгия | 21 5/16 |
25,9 | 55,8 ±6,1 | 64,8 ± 8,2 |
В среднем у каждого пациента было выявлено 3,2 ± 1,1 заболевания, что свидетельствует о наличии коморбидности у пациентов с болевым синдромом (табл. 3). В ее структуре наиболее часто отмечались: кардиоваскулярная патология, в т. ч. различные формы ИБС, -у 298 пациентов (47,5%), артериальная гипертензия - 225 (33,9%), сахарный диабет (СД) - 187 (29,8%), ожирение - 99 (15,8%), ХОБЛ - у 60 пациентов (9,6%).
Таблица 3. Коморбидность пациентов с болевым синдромом
| Профиль отделения | Генез боли | ИБС | АГ | СД 2-го типа | ИМТ > 25 кг/м2 | ХОБЛ | Прочие |
| Терапия | Головная боль, n = 83 | 68 | 29 | 26 | 54 | 13 | 83 |
| Боли в спине, n =209 | 124 | 54 | 74 | 117 | 12 | 124 | |
| Боли в суставах, n = 142 | 45 | 33 | 41 | 87 | 9 | 96 | |
| Хирургия | Боль вследствие холецистита, n = 53 | 24 | 27 | 18 | 39 | 7 | 42 |
| Послеоперационный болевой синдром, n = 59 | 17 | 28 | 12 | 23 | 6 | 39 | |
| Неврология | Дорсопатия, n = 47 | 12 | 31 | 9 | 26 | 8 | 28 |
| Неврит лицевого нерва, n = 13 | 2 | 7 | 2 | 4 | 2 | 13 | |
| Межреберная невралгия, n = 21 | 6 | 16 | 5 | 8 | 3 | 16 | |
| Всего, n = 627 | 298 | 225 | 187 | 99 | 60 | 441 | |
Анализ распределения патологий по отделениям показал, что сопутствующее ожирение выявлялось равномерно, составляя, соответственно, в терапии, хирургии и неврологии - 59,5, 55,3 и 46,9%, АГ - у большинства больных в хирургии (49,1 %) и неврологии (66,7%), а ИБС - более чем у половины больных в терапии (54,7%). Другие состояния (СД, ХОБЛ) диагностировались значительно реже.
Традиционно большая часть стационарной закупки НПВП приходится на диклофенак натрия, метамизол натрия и комбинированные препараты метамизола со спазмолитиками. Однако в условиях оказания скорой медицинской помощи наиболее эффективными и безопасными НПВП являются кеторолак и лорноксикам1. При этом, в соответствии с известными клиническими рекомендациями по ведению пациентов с болевыми синдромами2, препаратом первой линии является парацетамол. Эти факты и обусловили выбор препаратов сравнения в нашем исследовании (табл. 4). Были проанализированы 496 случаев применения НПВП.
Таблица 4. Частота использования различных нестероидных противовоспалительных препаратов
| Отделение | Характеристика пациентов | Используемые препараты | ||||||
| Количество | Пол | Средний возраст, лет | Комбинированный препарат, содержащий метамизол натрия, спазмолитик и ходиноблокатор | Диклофенак натрия | Кеторолак | Парацетамол | ||
| Мужчины | Женщины | |||||||
| Терапевтическое | 347 | 157 (36,2%) | 277 (63,8%) |
57,6 ± 4,8 | 85 (24,5%) | 85 (24,5%) | 90 (25,9%) | 87(25,1%) |
| Общей хирургии | 87 | 49 (43,8%) | 63 (56,2%) | 56,4 ± 6,2 | 24 (27,6%) | 20 (23,0%) | 27(31,0%) | 16(18,4%) |
| Неврологии | 62 | 37 (45,7%) | 44 (54,3%) | 55,3 ± 5,8 | 13 (21,0%) | 17 (27,4%) | 21 (33,8%) | 11 (17,8%) |
1Верткин А.Л., Тополянский А.В., Гирель ОМ. Сравнительная эффективность и безопасность нестероидных противовоспалительных препаратов на догоспитальном этапе //Лечащий врач. 2004. № 7. С. 35-37; Верткин А.Л., Наумов А.В., Шарина Н.П. и др. Оценка безопасности применения лорноксикама и диклофенака натрия в общемедицинской практике // Клиническая геронтология. 2009. № 2. С. 21-26.
2Practice Guidelines for Chronic Pain Management // Anesthesiology 2010 Apr; 112(4): 810-33.
Как видно из табл. 4, выбранные лекарственные препараты были назначены сопоставимому количеству больных.
Комбинированный препарат, содержащий метамизол натрия, спазмолитик и холиноблокатор (баралгин), назначался пациентам в дозе 5,0 мл внутримышечно; диклофенак натрия (вольтарен) - в дозе 75 мг внутримышечно; кеторолак (кеторол) - в дозе 10 мг внутримышечно; парацетамол (перфалган) - в дозе 500 мг внутривенно капельно.
Использовались следующие методы оценки эффективности обезболивания:
- визуально-аналоговая шкала (пациент отмечает балл (от 0 до 100), который соответствует субъективному ощущению интенсивности болевого синдрома - до назначения препарата, через 30 мин, 60 мин, 180 мин после введения препарата);
- время наступления начала обезболивания; время наступления эффективного обезболивания от момента введения препарата;
- специальная шкала для данного исследования - оценка качества обезболивания: через 12 ч после назначения препарата: пациенту предлагалось оценить качество анальгезии по пятибалльной шкале, где 0 -"очень плохо", 5 -"очень хорошо";
- необходимость в дополнительном обезболивании.
В рамках исследования безопасности НПВП была проведена оценка роли адекватного купирования боли в течение гипертонического криза (ГК), для чего из группы пациентов с артериальной гипертензией, получавших лечение в терапевтическом отделении, было выделено 80 пациентов, рандомизированных методом случайных чисел на две сопоставимые по численности, возрасту и полу группы.
В первой группе пациенты получали 30 мг кеторолака внутримышечно, при снижении интенсивности болевого синдрома пациентов переводили на пероральный его прием в дозе 10 мг, но не более 5 дней. Во второй группе в большинстве случаев - у 29 пациентов (72,5%) - в качестве обезболивающего препарата был использован диклофенак натрия в дозе 75 мг внутримышечно; еще в 9 случаях назначен комбинированный препарат в дозе 5,0 мл внутримышечно; в 2 случаях - метамизол натрия 2 мл внутримышечно. При снижении интенсивности болевого синдрома пациентов переводили на пероральный прием соответствующего лекарственного средства.
В первой группе средний возраст пациентов составил 64,8 ± 3,7 года (16 мужчин, 24 женщины), во второй - 65,2 ± 4,5 лет (17 мужчин, 23 женщины), длительность артериальной гипертонии - 12,3 ± 4,7 и 14,4 ± 5,6 лет соответственно.
В первой группе у 26 (65%) пациентов отмечались боли в коленном суставе, связанные с деформирующим остеоартрозом II стадии, у 14 (35%) - боли в нижней части спины, во II группе аналогичные боли имели место у 23 (57,5%) и 17 (42,5%) больных соответственно.
Интенсивность болевого синдрома была сопоставима в группах. Пациенты подбирались таким образом, что исходное среднее значение АД не имело достоверных отличий в группах: так, в первой группе систолическое АД (САД) составило 194,3 ± 10,2 мм рт. ст., диастолическое АД (ДАД) - 111,3 ± 5,2 мм рт. ст.; во второй группе - 189,7 ± 11,4 и 109,8 ± 4,3 2 мм рт. ст. соответственно.
В первой группе для купирования гипертонического криза в 31 случае был назначен нифедипин в дозе 10 мг (в среднем 2,3 назначения у 1 пациента), в 9 - каптоприл в средней дозе 58,4 ± 17,8 мг; во второй группе данные препараты были назначены соответственно в 29 (в среднем 3,1 назначения у пациента) и в 11 (в средней дозе 64,6 ± 24,5 мг) случаях. Контроль АД осуществлялся через 1,3,6 ч и в конце первых суток стационарного лечения.
Результаты исследования
Снижение интенсивности боли
Наиболее эффективным у пациентов в терапевтических отделениях оказался кеторолак. Так, при исходном уровне интенсивности болевого синдрома 62,7 балла через 60 мин после применения кеторолака было отмечено купирование боли в два раза (31,4 балла, р Рис. 1. Динамика интенсивности боли по визуально-аналоговой шкале у пациентов в терапевтическом отделении

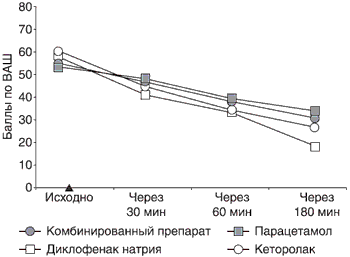
В хирургической практике также наиболее эффективным оказался кеторолак, разница между исходным уровнем боли и спустя 180 мин после введения препарата составила 58,8 балла; наименее эффективным был парацетамол, хотя разница между исходным уровнем интенсивности болевого синдрома и через 180 мин достоверна (рис. 2).
Рис. 2. Динамика интенсивности боли по визуально-аналоговой шкале у пациентов в хирургическом отделении
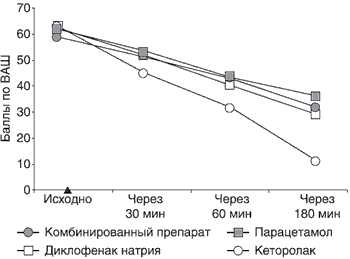
В неврологическом отделении лидерами по степени анальгетической активности стали диклофенак натрия и кеторолак, наименее эффективными - парацетамол и комбинированный препарат, при назначении последних в течение 180 мин не удалось снизить болевые ощущения на 50% от исходного уровня боли (рис.3).
Рис. 3. Динамика интенсивности боли по визуально-аналоговой шкале у пациентов в неврологическом отделении
Оценивая анальгетический потенциал препаратов по всем отделениям, следует признать, что наиболее эффективным оказался кеторолак, наименее эффективным - комбинированный препарат (табл. 5).
Таблица 5. Общая оценка (по всем отделениям) эффективности лекарственных препаратов
| Препарат | Разница между исходным уровнем интенсивности боли и спустя 180 мин после введения препарата, баллы | Достоверность (р) между исходным уровнем интенсивности боли и спустя 180 мин после введения препарата |
| Комбинированный препарат | 25,4 | р < 0,05 |
| Диклофенак натрия | 33,6 | р < 0,05 |
| Кеторолак | 42,6 | р < 0,05 |
| Парацетамол | 24,7 | р < 0,05 |
Время наступления обезболивающего эффекта, необходимость дополнительного обезболивания
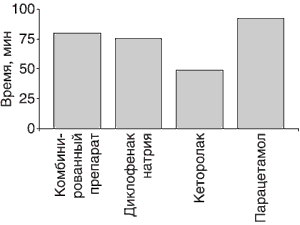
Наиболее быстро обезболивающий эффект ощутили пациенты, которым был назначен кеторолак (48,7 мин). Как видно из рис. 4, время наступления значимого обезболивания при назначении комбинированного препарата, диклофенака натрия и парацетамола достоверно не отличалось и составило от 79,4 до 91,3 мин (р> 0,05).
Рис. 4. Время наступления значимого обезболивания у пациентов в терапевтическом отделении
Через 12 ч пациенты оценили качество обезболивания по пятибалльной шкале. Так, пациенты, которым был назначен кеторолак, в среднем отметили отличное обезболивание - 4,6 балла. Пациенты, которым был назначен диклофенак натрия, оценили обезболивание на 4,1 балла. Пациенты, получившие комбинированный препарат и парацетамол, охарактеризовали качество обезболивания как среднее (дали оценку в 3,2 и 3,7 балла).
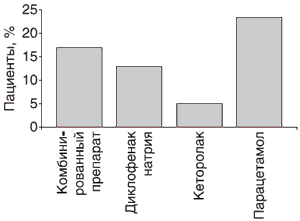
Данные сведения были подтверждены при анализе дополнительных назначений обезболивающих препаратов. Лишь в 7 случаях (5,1 %) на фоне применения кеторолака потребовалось дополнительное назначение обезболивающих. При назначении других лекарственных средств количество пациентов, которым потребовалось дополнительное обезболивание, превышало 10%. Наибольшее количество повторных назначений (23,7%) отмечено у пациентов, которым назначен парацетамол (рис.5).
Рис. 5. Количество пациентов, которым потребовалось дополнительное обезболивание
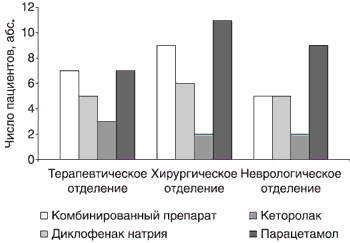
Распределение пациентов, потребовавших повторного назначения обезболивающих препаратов, по отделениям представлено на рис. 6. В терапевтическом отделении равное количество пациентов потребовали повторного обезболивания при назначении парацетамола и комбинированного препарата, в неврологическом отделении - большинство больных, которым был назначен парацетамол, в хирургическом - не было отмечено достоверной разницы между количеством больных, потребовавших дополнительного обезболивания, из тех, кому изначально были назначены парацетамол и комбинированный препарат.
Рис. 6. Распределение пациентов, потребовавших повторного назначения обезболивающих препаратов, по отделениям и лекарственным средствам
Нежелательные эффекты
При назначении комбинированного препарата в 13 (10,7%) случаях констатирована аллергическая реакция в виде крапивницы. При назначении диклофенака натрия похожая аллергическая реакция наблюдалась у 7 (5,7%) пациентов, при этом у 14 (11,5%) пациентов констатирована диспепсия, в среднем на 3,6 балла (суммарный средний балл всех симптомов диспепсии по пятибалльной шкале). При применении кеторолака в 4 (2,9%) случаях отмечена крапивница и в 13 (9,4%) - диспепсия, в среднем на 3,8 балла.
Местные реакции в виде покраснения места инъекции были отмечены в 13 (10,7%) случаях при назначении комбинированного препарата и в 3 (2,5%) - диклофенака натрия. Из данных местных реакций в 3 случаях назначения комбинированного препарата и в 1 случае назначения диклофенака натрия имели место постинъекционные абсцессы.
При назначении парацетамола нежелательных эффектов отмечено не было.
Следует заметить, что ни у одного из пациентов, включенных в исследование, не было кровотечений, а появившиеся симптомы диспепсии были купированы в течение 48 ч (табл. 6).
Таблица 6. Нежелательные эффекты при назначении обезболивающих препаратов
| Лекарственный препарат | Доля больных, у которых обнаружена аллергическая реакция, % | |||
| Крапивница | Диспепсия | Местные реакции | Всего | |
| Комбинированный препарат | 10,7 | - | 10,7 | 21,4 |
| Диклофенак натрия | 5,7 | 11,5 | 2,5 | 19,7 |
| Кеторолак | 2,9 | 9,4 | - | 12,3 |
| Парацетамол | - | - | - | - |
Анализ эффективности применения лекарственных средств у пациентов с гипертоническим кризом
Поскольку кеторолак явился адекватным лекарственным средством для купирования болевого синдрома у пациентов терапевтической клиники, мы выбрали его для решения вопроса: насколько адекватное обезболивание может облегчить купирование гипертонического криза в комплексной терапии. Так, начальная интенсивность болевого синдрома по ВАШ в первой группе пациентов соответствовала 83,4 ± 7,1 балла, во второй группе - 79,6 ± 8,4 балла (рис. 7). Нивелирование болевого синдрома в обеих группах отмечено через 30 мин (первая группа -47,8 ± 5,7; вторая группа - 56,3 ± 7,2, р Рис. 7. Динамика интенсивности боли по визуально-аналоговой шкале у пациентов с гипертоническим кризом в группах
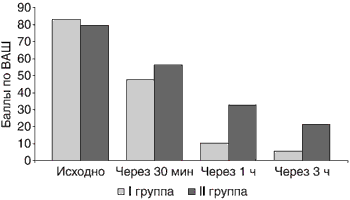
Следует отметить, что лишь у 2 (5%) пациентов первой группы разница между исходным уровнем боли и уровнем боли через 3 ч не превысила 20 баллов, тогда как во второй группе таких пациентов было 11 (27,5%). Именно этим пациентам потребовалось повторное введение обезболивающих препаратов, соответственно 5 и 27,5%.
В первые сутки госпитализации за повторным обезболиванием обратились 13 (32,5%) пациентов первой группы и 29 (72,5%) - второй группы.
На фоне стандартной гипотензивной терапии у пациентов первой группы мы наблюдали большую скорость снижения АД: к концу первых суток среднее значение АД в первой группе составило 136,4 и 84,3 мм рт. ст., во второй группе - 151,2 и 91,8 мм рт. ст. (табл. 7). Анализируя представленные данные, можно предположить, что адекватное купирование имеющегося болевого синдрома может явиться дополнительным фактором стабилизации АД при гипертоническом кризе.
Таблица 7. Динамика артериального давления в группах
| Время | АД | Первая группа | Вторая группа |
| Исходно | САД, мм рт. ст. | 194,3 ±10,2 | 189,7 ±11,4 |
| ДАД, мм рт. ст. | 111,3 ±5,2 | 109,8 ±4,3 | |
| Через 1 ч | САД, мм рт. ст. | 167,8 ±9,2 | 174,3 ±12,2 |
| ДАД, мм рт. ст. | 104,6 ±4,7 | 105,2 ±6,3 | |
| Через 3 ч | САД, мм рт. ст. | 156,8 ±8,3 | 168,5 ±10,4 |
| ДАД, мм рт. ст. | 97,8 ±7,1 | 101,3 ±4,8 | |
| Через б ч | САД, мм рт. ст. | 148,6 ±9,4 | 159,3±8,41 |
| ДАД, мм рт. ст. | 87,6 ±5,3 | 94,5 ± 6,11 | |
| Конец первых суток | САД, мм рт. ст. | 136,4 ±7,4 | 151,2 ± 10,8 |
| ДАД, мм рт. ст. | 84,3 ± 4,2 | 91,8 ±5,4 |
1 р
Выводы
Выбор обезболивания в экстренных условиях дежурства в многопрофильном стационаре скорой медицинской помощи имеет свои особенности. Среди них: высокая частота коморбидных состояний, вынужденная полипрагмазия и создание дополнительных механизмов, повышающих результативность лечения основного заболевания.
По субъективной оценке эффективности обезболивания по шкале ВАШ, лучшим препаратом для экстренного обезболивания является кеторолак, наименее эффективными - парацетамол и комбинированный препарат, содержащий метамизол натрия, спазмолитик и холиноблокатор (баралгин).
По соотношению эффективности и безопасности преимуществом при выборе обезболивания в практике дежурного врача многопрофильного стационара является кеторолак.
Адекватное купирование кеторолаком болевого синдрома является важным дополнительным фактором стабилизации артериального давления у больных гипертоническим кризом.
