Оптимизация терапии больного с ишемической болезнью сердца в клинической практике: доказанная эффективность селективного ингибитора If-каналов ивабрадина
Статьи Опубликовано в журнале:«КАРДИОСОМАТИКА»; ТОМ 4; № 2; 2013; стр. 21-30.
М.Г.Бубнова
ФГБУ Государственный научно-исследовательский центр профилактической медицины
Минздрава РФ, Москва
Резюме
В статье представлен клинический случай развития ишемической болезни сердца у молодого мужчины с анализом особенностей заболевания и проводимой терапией. Обсуждается вопрос ведения такого пациента с позиции современных рекомендаций и доказательной медицины. В статье приводятся доказательства важности контроля частоты сердечных сокращений у больных со стенокардией. Обсуждаются наиболее рациональные комбинации антиишемических препаратов для применения в клинической практике. Особый акцент сделан на селективном ингибиторе If-каналов и его клинических эффектах - хорошей антиангинальной активности и способности снижать риск сердечно-сосудистых осложнений.
Ключевые слова: частота сердечных сокращений, стенокардия, инфаркт миокарда, β-адреноблокаторы, ивабрадин.
Ишемическая болезнь сердца (ИБС) - одна из важных проблем современной медицины, несмотря на внедрение в клиническую практику современных лекарственных средств и высокотехнологичных хирургических методов реваскуляризации миокарда. В США более 17 млн человек страдают ИБС, около 10 млн пациентов имеют стенокардию напряжения и более 1,5 млн пациентов перенесли инфаркт миокарда (ИМ) [1]. В России в 2010 г. общая заболеваемость ИБС составила 6360,3 случая на 100 тыс. населения, возросли частота впервые выявленных случаев ИБС (на 7,0%) и смертность от ИБС (на 12,7 тыс. пациентов в расчете на 100 тыс. населения) [2]. Такая динамика наблюдалась на фоне увеличения (в среднем на 16%) объема оперативной (эндоваскулярной и хирургической) помощи больным с ИБС.
По данным российского исследования ПЕРСПЕКТИВА (Перспектива антиангинальной тЕрапии в РосСии. Предуктал МВ в комплЕксной вторичной профилаКтике у пациенТов с ИБС и сопутствующими заболевАниями), включавшего 2768 пациентов со стабильной стенокардией, среднее число приступов стенокардии в неделю составляло 5,02±0,16, а у пациентов с ИМ в анамнезе достоверно больше (6,31±0,19; p<0,05) [3]. При этом в течение последнего года (перед включением в исследование) 98,7% пациентов посещали врача в поликлинике, из них 41,7% более 7 раз, 50% хотя бы один раз были госпитализированы в медицинское учреждение по причине обострения ИБС. В то же время у большинства больных со стабильной стенокардией в исследовании ПЕРСПЕКТИВА уровни кардиоваскулярных факторов риска (ФР) превышали целевые значения: уровень артериального давления (АД) 140/90 мм рт. ст. и более был у 68,3% пациентов, холестерин (ХС) липопротеидов низкой плотности (ЛПНП) более 1,8 ммоль/л у 96,1% пациентов и индекс массы тела 30 кг/м2 и более у 64,8% пациентов. При этом подавляющее большинство (99,5%) больных со стабильной стенокардией получали медикаментозную терапию: 2 и более препарата антиангинального действия принимали 68,5% больных, антигипертензивного влияния - 61,6%, статин назначен 71,8%.
Как показали результаты Российского исследования ПЕРСПЕКТИВА, с одной стороны, больные со стабильной стенокардией не остаются без врачебного наблюдения и большинству из них поводится медикаментозное лечение, но, с другой стороны, частота визитов больного к врачу и количество выписанных лекарственных форм не всегда соотносятся с качественным ведением больного. Почему так происходит? Рассмотрим случай из клинической практики.
Клинический случай
Мужчина 32 лет, работает электромонтером (ночная работа 1 раз в месяц, суточные дежурства на дому 1 раз в неделю), предъявлял жалобы на сжимающие боли в области сердца и эпигастрии, которые развивались при физической нагрузке (ФН) - ускоренном темпе ходьбы, подъеме на лестницу (более чем на один пролет в обычном темпе) или эмоциональном напряжении. Болевой синдром сопровождался учащенным сердцебиением и купировался прекращением ФН или приемом нитроглицерина.
Факторы риска. Курил с 17 лет, но 2 года назад отказался от курения, алкоголь употребляет в умеренном количестве (в дозе до 150 мг 3 раза в месяц), в последнее время после приема алкоголя отмечает появление сердцебиения. Семейный анамнез: мать в 50 лет перенесла ИМ, а также страдает артериальной гипертонией (АГ) и сахарным диабетом (СД), у отца также АГ. Пациент не женат.
История заболевания.
В 1999 г. диагностирована язвенная болезнь двенадцатиперстной кишки с грубой рубцовой деформацией луковицы по передней стенке без явлений стенозирования; в 2006 г. выявлены множественные эрозии антрального отдела желудка; 2009 г. - впервые обратили внимание на повышенный уровень общего ХС (6,7 ммоль/л); ноябрь 2010 г. - у пациента впервые появился дискомфорт за грудиной, провоцируемый подъемом тяжестей и сопровождающийся изжогой, что расценивалось как сезонное обострение язвенной болезни двенадцатиперстной кишки, при гастродуоденоскопии обнаружены катаральный антральный гастрит и недостаточность кардии. Изменения в липидном спектре крови характеризовались как гиперлипидемия типа IIb (по Фредриксону): уровень общего ХС - 7,7 ммоль/л, триглицеридов (ТГ) - 2,53 ммоль/л, ХС ЛПНП - 3,34 ммоль/л и ХС липопротеидов высокой плотности (ЛПВП) - 1,33 ммоль/л.
Настоящее заболевание.
В январе 2011 г. появились интенсивные боли в эпигастральной области и нижней трети грудины, на снятой бригадой скорой медицинской помощи (СМП) электрокардиограмме (ЭКГ) изменений ишемического характера не выявлено, этиология болевого синдрома была интерпретирована врачом как обострение остеохондроза. Пациенту рекомендовано продолжить ежедневный прием нестероидного противовоспалительного препарата.
Госпитализация.
8 июня 2011 г. пациент отметил резкое ухудшение состояния - на фоне небольшой ФН развились приступ сильных болей и жжение за грудиной, которые нарастали по интенсивности, появилось онемение рук и обильное потоотделение. Больной (по совету диспетчера СМП) вместе с родственниками самостоятельно приехал в ближайшее медучреждение. На снятой ЭКГ регистрировались изменения, характерные для острого ИМ нижней локализации. Время от начала развития ангинозного приступа до госпитализации пациента составило более 2,5 ч.
Данные обследования.
Индекс массы тела - 22 кг/м2, АД - 118/75 мм рт. ст, частота сердечных сокращений (ЧСС) - 74 уд/мин; тоны сердца ритмичные, в легких хрипов не выявлено, живот мягкий, безболезненный; пульсация на периферических артериях сохранена. ЭКГ в покое: картина острого ИМ нижней локализации. ЭКГ-мониторирование: синусовый ритм с ЧСС - 64-139 уд/мин (средняя ЧСС - 78 уд/мин); единичная суправентрикулярная экстрасистолия; сегмент ST без существенных особенностей и колебания зубца Т (+). Эхокардиография - гипокинез базального отдела нижнего сегмента, размер левого предсердия - 3,9 см, конечно-диастолический размер левого желудочка (ЛЖ) - 5,3 см, конечно-систолический размер ЛЖ - 3,3 см, толщина межжелудочковой перегородки - 0,9 см и задней стенки ЛЖ - 0,8 см, фракция выброса ЛЖ - 67%, уплотнение корня аорты, пролапс митрального клапана (митральная регургитация 1-2-й степени). Лабораторные анализы: на фоне приема 20 мг симвастатина (через 2 нед) уровень общего ХС - 4,7 ммоль/л, ХС ЛПНП - 2,58 ммоль/л, ТГ - 1,8 ммоль/л и ХС ЛПВП - 1,3 ммоль/л.
Клинический диагноз.
ИБС. Острый Q-образующий ИМ нижней локализации от 8 июня 2011 г. Атеросклероз аорты, коронарных артерий (КА). Хроническая сердечная недостаточность (СН) I функционального класса (ФК). Гиперлипидемия типа IIb. Язвенная болезнь двенадцатиперстной кишки в анамнезе. Проводимое лечение: гепаринотерапия, течение ИМ без осложнений, период пребывания пациента в стационаре 22 дня. Больному не проводились кардиореабилитационные мероприятия, и его двигательная активность при выписке из стационара ограничивалась выходом в коридор и осторожным спуском по лестнице. Рекомендуемое лечение при выписке из стационара: ацетилсалициловая кислота - 100 мг/сут, клопидогрел - 75 мг/сут, симвастатин - 20 мг/сут, изосорбид-5-мононитрат - 80 мг/сут, метопролол тартрат - 50 мг/сут, эналаприл -5 мг/сут. После выписки из стационара пациент был направлен в санаторий для прохождения кардиореабилитации.
Дополнительное обследование после выписки из стационара пациент прошел в сентябре 2011 г. После выписки из стационара пациент стал отмечать развитие приступов стенокардии при ФН, которые купировались приемом нитроглицерина. Дуплексное сканирование брахиоцефальных артерий - в устье внутренней сонной артерии (СА) справа стеноз 20% с толщиной комплекса интима-медиа 1,6 см, стеноз в наружной СА 35% с толщиной комплекса интима-медиа - 1,6 см, толщиной комплекса интима-медиа в области бифуркации общей СА - 1,2 см. Велоэргометрическая проба - средняя толерантность к ФН. Критериями прекращения пробы было развитие приступа стенокардии с ишемическими изменениями на ЭКГ, у больного стенокардия напряжения II ФК (по Канадской классификации). Лабораторные анализы: повышение уровня фибриногена - 3,9 г/л, высокий уровень высокочувствительного С-реактивного белка - 3,11 мг/л (цель - менее 1,0 мг/л); общий ХС - 4,2 ммоль/л (цель - менее 4,0 ммоль/л), ТГ - 2,7 ммоль/л (цель - менее 1,7 ммоль/л); ХС ЛПНП - 2,1 ммоль/л (цель - менее 1,8 ммоль/л); ХС ЛПВП - 0,84 ммоль/л (цель - более 1,0 ммоль/л), липопротеин -ЛП(а) - 75,9 мг/дл (норма - менее 30 мг/дл).
Медикаментозная терапия через 4 мес после острого ИМ: ацетилсалициловая кислота - 100 мг/сут, клопидогрел - 75 мг/сут, аторвастатин - 20 мг/сут (переведен с симвастатина 20 мг), изосорбид-5-мононитрат - 60 мг/сут, метопролола тартрат - 50 мг/сут, лозартан - 25 мг/сут (переведен с эналаприла 5 мг).
Анализ представленного клинического случая обнажает некоторые проблемы диагностики ИМ в молодом возрасте и ведения таких пациентов на постстационарном этапе в реальной клинической практике. На этапе доклинического развития болезни наш пациент обращался к врачу неоднократно, но у него, очевидно в виду молодого возраста, не рассчитывалась величина сердечно-сосудистого риска, не обращалось внимание на повышенный уровень ХС в крови и необходимость его контроля, не учитывался факт наличия отягощенного семейного анамнеза (развитие ИМ у матери в 50 лет), не проводился поиск субклинических маркеров атеросклероза. Такая недооценка модифицируемых и немодифируемых ФР пациента и отсутствие должных мероприятий по первичной профилактике завершилась развитием ИМ в 32 года. В то же время у пациента имелись предвестники ИБС в виде дискомфорта за грудиной при ФН, но они не расценивались врачом-терапевтом как первые проявления болезни (пациент не был осмотрен кардиологом, в том числе с целью проведения теста с ФН). Кроме того, длительный «язвенный анамнез» пациента и ежегодные обострения болезни отчасти маскировали начало серьезного сердечнососудистого заболевания.
Клинический этап заболевания у пациента проявился развитием типичного ангинозного статуса, но отсутствие у работников СМП клинической настороженности в отношении появления ИМ в молодом возрасте вынуждает людей (как сделал наш пациент) добираться до лечебного учреждения на личном транспорте. Известно, что в Российской Федерации дома, на даче, работе, в общественных и других местах умирают 35-40% всех заболевших ИМ и более 80% всех умирающих от ИМ [4]. По данным В.В.Гафарова и М.Ю.Благининой, из всех жителей Новосибирска в возрасте 25-64 лет, умерших от ИМ, 80% мужчин и 69,5% женщин погибли вне стационара. Причем 71,8% мужчин и 64,5% женщин умирают без какой-либо медицинской помощи, а у 50% умерших мужчин и 1/3 женщин в анамнезе нет сердечно-сосудистой патологии [5]. Наш пациент был госпитализирован в «неинвазивный» стационар более чем через 150 мин от момента начала болевого приступа, и перевод его в другое лечебное учреждение для выполнения чрескожного вмешательства (ЧКВ) не представлялся возможным. За время пребывания в стационаре, начиная с блока интенсивной терапии, пациенту не была предоставлена реабилитационная помощь, поэтому темп его двигательной активизации был неоптимальным. После выписки из стационара пациент был направлен (на 21 день) в санаторий, где ему проводилась лечебная гимнастика и назначалась дозированная ходьба. Молодой пациент после перенесенного острого ИМ оказался неподготовленным к повседневной жизни. Решения требовали и вопросы его социальной адаптации.
Данный клинический случай иллюстрирует, насколько важно относиться серьезно к любым жалобам больных молодого возраста, дополняя их результатами объективного обследования. Молодой возраст не служит защитой от развития атеросклероза, поэтому молодых людей с доказанной ИБС или подозрением на нее следует активно направлять на диагностическое обследование. Имеется достаточное количество случаев, когда приступы стенокардии или иные продромальные явления, предшествующие ИМ, ввиду новизны ощущения или неопределенности болевого синдрома не принимаются во внимание как больным, так и врачом [6]. По данным литературы, у молодых людей, перенесших острый ИМ, выявляется небольшое количество ФР, из которых самые существенные - это курение и отягощенный семейный анамнез (что было и у нашего пациента) [7]. У молодых людей в 80% случаев морфологическая основа ИМ - это стенозирующий коронарный атеросклероз [6, 7]. По данным патологоанатомических исследований, у лиц молодого возраста коронарный атеросклероз, как правило, изолированный, т.е. в процесс вовлекается одна из магистральных КА, и в ней обнаруживается лишь одна крупная бляшка [6]. Чаще поражается передняя нисходящая ветвь левой КА, реже - правая КА. Особенностью молодых людей является незначительное развитие коллатералей - налицо феномен обеднения сосудистого рисунка. Это во многом объясняет частый дебют ИМ у молодых внезапной смертью вследствие тромбоза устья одной из крупных КА. Подобные особенности коронарного русла наблюдались и у нашего пациента. В начале 2012 г. ему было выполнено коронароангиографическое исследование, при котором выявлен правый тип кровоснабжения и сужение (на 75%) правой КА в проксимальном отделе. В дальнейшем в место сужения правой КА был имплантирован стент Promus, выделяющий эверолимус, с восстановлением кровотока в сосуде.
Существенное значение в раннем развитии ИБС имеют нарушения липидного обмена. У нашего пациента был обнаружен высокий уровень генетически детерминированного ЛП(а), представляющего собой связующее звено между процессами атеросклероза и тромбоза. Результаты многочисленных ретроспективных и ряда крупных проспективных исследований указывают на связь повышенного уровня ЛП(а) с ранним развитием ИБС, риском ее осложнений и степенью стенозирования КА [8, 9]. У лиц с высоким уровнем ЛП(а) ИМ встречался в 2,8 раза чаще, чем у лиц с нормальным уровнем, что объясняется вовлеченностью ЛП(а) в формирование тромбоза [10].
По данным литературы, 5-летняя выживаемость после острого ИМ лиц в возрасте до 40 лет составляет 86-94%, 7-летняя - 83-84% и 10-летняя - около 80% [7]. Прогноз нашего пациента, перенесшего ИМ в 32 года, будет определяться рядом факторов (рекомендации Европейского общества по ведения пациента после ИМ с подъемом сегмента ST, 2012):
1) активной коррекцией модифицируемых ФР - пациент уже отказался от курения (класс рекомендаций I, уровень доказательности А), он должен перейти на «антиатеросклеротическое» питание, контролировать уровни липидов крови, АД и ЧСС, следить за своей массой тела;
2) заниматься лечебной физкультурой и быть вовлеченным в программу систематических физических тренировок (I, В);
3) пройти обучение в образовательной Школе для пациента, перенесшего ИМ;
4) ему должна быть оказана психологическая помощь (консультация клинического психолога);
5) необходимо постоянно принимать медикаментозные препараты;
6) наблюдаться у кардиолога [11].
Рассмотрим более подробно алгоритм ведения представленного пациента, перенесшего острый ИМ, с учетом международных рекомендаций [11].
А. Стратегическая терапия.
Ее цель - улучшение прогноза и увеличение продолжительности жизни за счет предотвращения серьезных сердечно-сосудистых осложнений (ССО) после перенесенного ИМ (профилактика развития СН, повторного ИМ, мозгового инсульта и внезапной сердечной смерти, а также снижение потребности в реваскуляризации миокарда):
1. Назначенная пациенту двойная антиагрегационная терапия обоснована (I, А); продолжительность ее до 1 года у пациентов IIа, уровень доказательности С), минимум 1 мес после имплантации металлического стента (I, С) и 6 мес после постановки стента с лекарственным покрытием (II6, В), но в обоих случаях лучше продолжать принимать ее до 12 мес (I, С).
У конкретного пациента двойная антиагрегационная терапия требует активного контроля из-за язвенной болезни двенадцатиперстной кишки и эрозивного гастрита в анамнезе, в связи с этим пациенту можно рекомендовать назначение ингибиторов протонового насоса - пантопрозол, эзомепрозол (IIа, С).
2. Пациенту с ИМ рекомендуется принимать высокие дозы статинов в острый, подострый и поддерживающий периоды (I, А). В нашем случае пациенту статин был назначен на 2-й неделе пребывания в стационаре, но доза его оказалась неадекватной. Следует увеличить дозу аторвастатина до 80 мг/сут и принимать ее минимум 24 нед, в дальнейшем продолжить прием аторвастатина в этой дозе (предпочтительно!) или перейти на дозу 40 мг/сут (заключение Совета экспертов российских обществ) [12].
Прием статина очень важен для конкретного пациента, поскольку у него атеросклеротический процесс носит распространенный характер (поражены КА и брахиоцефальные артерии), уровни ХС ЛПНП и высокочувствительного С-реактивного белка превышают целевые значения. К сожалению, статины не снижают высокий уровень ЛП(а), и в будущем следует решать вопрос о комбинации статина с никотиновой кислотой или прибегнуть к ЛП(а)-аферезу, при котором возможно добиться максимального (на 80%) снижения ЛП(а).
3. Пациенту после ИМ рекомендуется назначить ингибитор ангиотензинпревращающего фермента с целью вторичной профилактики (IIа, А); у конкретного пациента с ИБС без СН и дисфункции ЛЖ при сохранении приступов стенокардии препаратом выбора могут быть два ингибитора ангиотензин-превращающего фермента: периндоприл или рамиприл, доза которых подбирается с учетом уровня АД (рекомендации Европейского общества по управлению стабильной стенокардией, 2006) [13].
Б.Антиангинальная/антиишемическая терапия -ее цель улучшение качества жизни, предупреждение приступов стенокардии и ишемии миокарда:
1. Пациент принимает высокую дозу пролонгированного нитрата (изосорбид-5-мононитрат - 60 мг/сут). Вопрос: насколько оправданно его использование в качестве антиангинального препарата первого выбора у пациента? Известно, что терапия пролонгированными нитратами имеет свои ограничения: с течением времени к ней развивается толерантность, которую можно преодолеть только постоянным увеличением доз, но без существенного нарастания антиангинального эффекта. Она не улучшает прогноз жизни пациента, ее задача - контролировать только симптомы стенокардии [13]. В последних (2012 г.) рекомендациях американских медицинских обществ указывается, что длительная терапия нитратами провоцирует развитие эндотелиальной дисфункции через аккумуляцию свободных радикалов кислорода (О2), что увеличивает чувствительность КА к вазоконстрикторам (например, ангиотензину II) и является неблагоприятным фактором для пациента со стенокардией [1].
2. Алгоритм ведения пациента со стабильной стенокардией указывает на то, что начинать целесообразно с антиишемических препаратов, урежающих ЧСС. В первую очередь речь идет о назначении β-адреноблокаторов (БАБ), улучшающих как прогноз (после ИМ, I, А), так и устраняющих симптомы стенокардии и/или ишемии миокарда (I, А); предпочтение имеют высокоселективные пролонгированные БАБ (бисопролол, атенолол, метопролол), антиангинальная эффективность которых не вызывает сомнений, но их следует назначать в целевой дозе, обеспечивающей 24-часовую антиишемическую защиту (доза титруется до максимальной) [13]. У нашего пациента приступы стенокардии сохранялись на фоне ЧСС 78 уд/мин (цель 55-60 уд/мин), но достичь эффективной дозы БАБ у него не представляется возможным из-за низкого уровня АД (118-120/70 мм рт. ст.); также следует учитывать факт невысокой приверженности молодых мужчин к терапии БАБ (боязнь развития сексуальных расстройств). Лимитируют активное использование БАБ в клинической практике и другие побочные явления: возможное развитие бронхоспазма, слабости, депрессии, желудочно-кишечных расстройств, нарушение атриовентрикулярной (АВ) проводимости, утяжеление течения заболеваний периферических артерий, негативное влияние на метаболические процессы.
Альтернативой БАБ с точки зрения снижения ЧСС служат недигидропиридиновые антагонисты кальция (АК) - верапамил и дилтиазем (I, А) [13]. В фармакодинамике данных препаратов преобладают отрицательный хронотропный и инотропный эффекты, способность замедлять АВ-проводимость, что сближает их с БАБ. Но влияние недигидропиридиновых АК на ЧСС не всегда можно предсказать, данные о клинических преимуществах этих средств при стенокардии ограничены, как и после ИМ - только в двух исследованиях показано улучшение прогноза жизни пациента при снижении ЧСС АК: исследование DAVIT II (Danish Verapamil Infarction Trial II) с верапамилом и анализ в подгруппе больных без признаков СН в исследовании MDPIT (Multicenter Diltiazem Post-Infarction Trial) с дилтиаземом.
Новый подход в снижении ЧСС и профилактике приступов стенокардии - назначение препарата ивабрадина (Кораксан®, Лаборатории Сервье, Франция), действующего на уровне синусового узла через специфическое связывание с f-каналами и избирательное подавление ионных If-токов, обеспечивающих изолированное снижение ЧСС (IIa, В) [13].
ЧСС - новая терапевтическая цель
С учетом современных доказательств ЧСС рассматривается как самостоятельная терапевтическая стратегия ведения больных с ИБС. ЧСС - важный показатель не только гемодинамики, но и независимый ФР развития ССО, а также предиктор продолжительности жизни. Почему так важно контролировать ЧСС при стенокардии?
ЧСС и ишемия миокарда.
Доказано, что рост ЧСС в покое и особенно при ФН:
S.Patel и соавт. обнаружили интересный факт: повышение ЧСС≥60 уд/мин у больных с ИБС ассоциируется с достоверно (р<0,001) меньшим развитием коллатеральных сосудов в сердце, чем у пациентов с ЧСС≤50 уд/мин (по данным коронароангиографического исследования) [14].
ЧСС и прогноз.
Установлено, что высокая ЧСС -неблагоприятный прогностический фактор. Повышение ЧСС от 60 до 80 уд/мин у больных с ИБС (большинство врачей считают это нормой для пациента со стабильной стенокардией) увеличивает в 2 раза риск развития ишемии миокарда - исследование ACIP (Asymptomatic Cardiac Ischemia Pilot study) и сердечно-сосудистую смерть (ССС) - исследование INVEST (International VErapamil-SR/trandalopril Study, n=22 576) [15, 16].
Для больного с ИБС «граница запрета» начинается с ЧСС≥70 уд/мин, перешагнув через которую он попадает в опасную зону, где, по данным исследования BEAUTIFUL (morBidity-mortality EvaLUation of The If inhibitor ivabradine in patients with CAD and left ventricular dysfunction), резко возрастает риск ССС (на 34%, р=0,0041), госпитализаций из-за ИМ (на 46%, р=0,0066) и СН (на 53%, р=0001), потребность в коронарной реваскуляризации (на 38%, р=0,037); рис. 1 [17]. Рассчитано, что повышение ЧСС на 5 уд/мин при ИБС сопряжено с ростом ССС на 8% (р=0,0005), число госпитализацией по поводу фатального/нефатального ИМ - 7% (р=0,052) и СН - 16% (р<0,0001), потребности в коронарной реваскуляризации - 8% (р=0,034), исследование BEAUTIFUL.
Рис. 1. Исследование BEAUTIFUL: ЧСС как предиктор риска ССО у пациентов с ИБС и дисфункцией ЛЖ.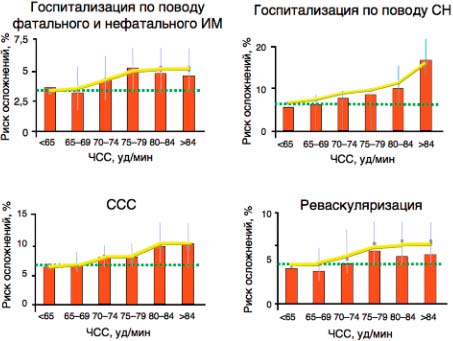
С.А.Шальнова и соавт., анализирующие влияние ЧСС на продолжительность жизни в выборке российских мужчин (n=10 109) и женщин (n=4668) в возрасте 35 лет и старше (продолжительность наблюдения 18 и 16 лет соответственно), показали, что мужчины с ЧСС>80 уд/мин жили на 7 лет меньше, чем мужчины с ЧСС<60 уд/мин, а женщины (аналогично) на 3,2 года [18].
ЧСС и атеросклероз.
ЧСС может выступать в качестве предиктора разрыва атеросклеротических бляшек в КА, особенно у молодых мужчин, перенесших ИМ [19]. При ЧСС>80 уд/мин вероятность разрыва атеромы увеличивается в 3 раза [20]! Напротив, в эксперименте снижение ЧСС посредством хирургической аблации синоатриального узла у обезьян рода Cynomolgus уменьшало степень поражения КА атеросклерозом (рис. 2) [21]. Развитие атеросклероза при повышенной ЧСС может быть следствием как механических, так и метаболических факторов, негативно воздействующих на сосудистую стенку и повреждающих ее эндотелий - первичное звено в каскаде реакций, ведущих к атерогенезу.
Рис. 2. ЧСС и развитие коронарного атеросклероза у обезьян после аблации синоатриального узла. 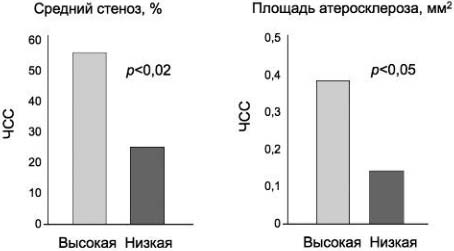
Можно полагать, что препараты, снижающие ЧСС, могут замедлять прогрессирование атеросклероза. Это было показано в ряде исследований с БАБ, а также с ивабрадином. F.Custodis и соавт. у мышей с дефицитом аполипопротеина Е, кормленных атерогенной пищей, обнаружили, что прием ивабрадина не только селективно снижал ЧСС, но и уменьшал маркеры оксидативного стресса, улучшал функцию эндотелия, избирательно подавлял экспрессию провоспалительного моноцитарного хемоаттрактанта-1 (МСР-1), стимулирующего миграцию лейкоцитов в интиму и модификацию ЛПНП [22]. В результате под влиянием ивабрадина уменьшался размер атеромы в аортальном синусе аорты (на 40%, р<0,05) и восходящем отделе аорты (на 70%, р<0,05) даже без влияния на уровни АД и липидов крови.
ЧСС и ИМ.
Пациенты, перенесшие ИМ с повышенной ЧСС (особенно 90 уд/мин и более), чаще умирали как в период госпитализации, так и последующий год наблюдения [23]. Это подтвердили и результаты исследования GISSI-3 (n=11 020): пациенты с острым ИМ, выписанные из стационара с ЧСС<60 уд/мин, через 6 мес умирали в 2 раза реже (1,9%), чем пациенты, выписанные с ЧСС 60-80 уд/мин (3,9%) [24]. Чаще других умирали пациенты с ЧСС 81-100 уд/мин (9,3%) и ЧСС>100 уд/мин (20,2%). Эти данные указывают на важность тщательного подбора терапии, корригирующей ЧСС, у пациентов с острым ИМ еще в стационаре и активного ее контроля в последующий период наблюдения.
Подтверждает данную позицию и данные метаанализа, включавшего 25 рандомизированных контролируемых исследований с применением БАБ и недигидропиридиновых АК у пациентов (n=30 904), которые перенесли ИМ. Показано, что снижая ЧСС в покое на 10 уд/мин, можно ожидать уменьшение относительного риска (ОР) ССС на 30% (р<0,001), внезапной смерти - 39% (р=0,016), всех случаев смерти -20% (р=0,008) и повторного нефатального ИМ - 21% (р=0,020) [25]. Оказалось, что ЧСС может выступать в качестве независимого предсказателя риска смерти у пациентов с ИМ с подъемом сегмента ST, подвергнутых ЧКВ: при ЧСС≥80 уд/мин риск смерти возрастает в 2 раза (n=2477, наблюдение 6 мес) [26].
Таким образом, ЧСС в покое должна быть использована в качестве важной детерминанты клинических исходов. Учитывая такое неблагоприятное влияние повышенной ЧСС на прогноз больных ИБС, особенно после ИМ, возникает необходимость достаточно жесткого контроля ЧСС.
ЧСС в российской популяции.
Средняя ЧСС в исследовании ПЕРСПЕКТИВА у больных со стабильной стенокардией составила 73,8±0,9 уд/мин: только у 11,5% больных ЧСС находилась в пределах целевого значения (60 уд/мин и менее), у 43,2% больных была в пределах 61-70 уд/мин и у 45,3% 70 уд/мин и более [3]. При этом 87,7% больных получали ЧСС-урежающие препараты: БАБ - 78,5% пациентов, недигидропиридиновые АК - 9,1% больных и ингибитор If-каналов (ивабрадин) - 2,5% больных. Отсутствие достижения целевой ЧСС на фоне приема препаратов, направленных на ее урежение, у больных со стабильной стенокардией можно объяснить назначением их неадекватных доз (табл. 1).
Таблица 1
Средние дозы препаратов, снижающих ЧСС и назначаемых больным со стабильной стенокардией, в реальной клинической практике: исследования ПЕРСПЕКТИВА и BEAUTIFUL
| Название препарата |
Средние дозы, мг |
Максимально рекомендуемая доза, % |
Максимальные дозы, разрешенные к применению, мг | ||
| БАБ | ПЕРСПЕКТИВА | BEAUTIFUL | ПЕРСПЕКТИВА | BEAUTIFUL | |
| Метопролол | 63 | 69,9 | 32 | 35 | 200 |
| Атенолол | 55 | 51 | 55 | 51 | 100 |
| Бисопролол | 6 | 4,8 | 29 | 24 | 20 |
| Небиволол | 4,9 | - | 49 | - | 10 |
| Карведилол | 22 | 22,1 | 29,3 | 29,5 | 75 |
|
АК недигидропиридинового ряда (исследование ПЕРСПЕКТИВА) | |||||
| Верапамил |
146,8 |
61,2 | 240 | ||
| Дилтиазем |
214 |
89,2 | 360 | ||
|
Ингибиторы If-каналов (исследование ПЕРСПЕКТИВА) | |||||
| Ивабрадин |
6,25 |
41,7 | 15 | ||
Ситуация с дозировками БАБ в исследовании ПЕРСПЕКТИВА была сходной с данными исследования BEAUTIFUL (см. табл. 1) [27]. Средние дозы БАБ в исследовании BEAUTIFUL составили 34,8% от рекомендованных, что было связано в первую очередь с побочными эффектами терапии, а в исследовании ПЕРСПЕКТИВА - 38,9% от рекомендуемых. Причем в исследовании BEAUTIFUL БАБ получали 87% пациентов, и средняя ЧСС у них составила 71,1 уд/мин (n=9460) против 74,6 уд/мин у пациентов (n=1457) без БАБ (в общей группе пациентов (n=10 917), средняя ЧСС была 71,6 уд/мин. С учетом таких совпадений можно ожидать, что добавление ивабрадина к терапии пациентов со стабильной стенокардией, включенных в исследование ПЕРСПЕКТИВА, позволит достичь того позитивного клинического эффекта, который был продемонстрирован в исследовании BEAUTIFUL.
Ивабрадин: особенности действия и преимущества
Препарат ивабрадин является хорошей альтернативой БАБ, в первую очередь при наличии к ним противопоказаний, плохой переносимости и невозможности достичь максимально рекомендуемой дозы. Селективное и специфическое снижение ЧСС (через ингибирование If-каналов) под влиянием ивабрадина сопряжено с уменьшением потребности миокарда в О2 и повышением его доставки к миокарду (снижается скорость медленной спонтанной диастолической деполяризации миокарда). Известно, что кровонаполнение КА, главным образом, происходит во время диастолы желудочков, поэтому любое увеличение ее продолжительности увеличивает коронарный кровоток, что и делает ивабрадин [28].
Выполненные исследования по применению ивабрадина показали определенные его преимущества [28-30]:
Эффективность ивабрадина возрастает с ростом ЧСС, т.е. именно тогда, когда ее снижение особенно необходимо (предотвращает развитие выраженной брадикардии). Снижение ЧСС в покое и при ФН дозозависимо. При этом частота развития синусовой брадикардии сопоставима с плацебо, т.е. 2-4% при назначении ивабрадина 10 и 15 мг/сут. Выраженная синусовая брадикардия (менее 40 уд/мин) наблюдалась в 0,5% случаев только на дозе 15 мг/сут, что в 3 раза ниже, чем при приеме БАБ.
Ивабрадин и клиническая эффективность
В исследовании INTIATIVE (International Trial on the Treatment of angina with Ivabradine versus Atenolol, длительность 4 мес) у больных (n=939) со стабильной стенокардией сравнивали антиишемическую эффективность ивабрадина (доза 5 мг 2 раза в сутки - 7,5 мг 2 раза в сутки) с атенололом (50 мг/сут - 100 мг/сут): при сопоставимом снижении ЧСС переносимость ФН в пересчете на один удар снижения ЧСС была в 2 раза больше на фоне ивабрадина [31]. Итак, ивабрадин обладает не меньшей антиишемической активностью, чем БАБ.
В 3-месячном двойном слепом рандомизированном исследовании было обнаружено, что ивабрадин (в дозе 7,5 мг 2 раза в сутки) по сравнению с амлодипином (10 мг/сут) в большей степени (на 27,6 с, p<0,001) увеличивал общую продолжительность ФН на фоне более низкой ЧСС и величины двойного произведения [32]. Это указывает на более экономичную работу сердца (более низкую потребность миокарда в О2) в условиях возросшей нагрузки на фоне приема ивабрадина и расценивается как благоприятный и важный фактор для больного со стенокардией В обеих группах отмечалось уменьшение количества приступов стенокардии (на 2/3) и потребности в приеме нитроглицерина (в 2 раза).
В 2009 г. M.Tendera и соавт. выполнили метаанализ, оценивающий антиангинальную эффективность ивабрадина у 2,5 тыс. пациентов (средний возраст 60,1±8,8 года) со стенокардией (65,9% больных II ФК и 14,4% III ФК) с разными сопутствующими заболеваниями, из которых 50,1% перенесли ИМ и 32,7% реваскуляризацию миокарда [33]. При этом 88,1% больных принимали нитраты, 59,1% - БАБ и 27,4% - АК. Метаанализ показал способность ивабрадина через 3-4 мес уменьшать количество приступов стенокардии на 59,4% (от 51 до 70%) и потребность в приеме нитроглицерина на 53,7% при среднем снижении ЧСС на 14,5% (от 12,4 до 16,3%); рис. 3.
Рис. 3. Метаанализ: влияние ивабрадина на частоту приступов стенокардии у пациентов с ИБС (2,5 тыс.) разных групп.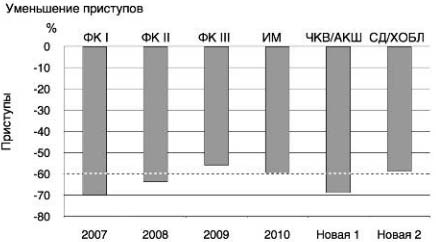
Крупномасштабное исследование BEAUTIFUL как по числу пациентов, так и полученным результатам показало, что у больных с ИБС и фракцией выброса ЛЖ<40%, имеющих ЧСС≥70 уд/мин (т.е. больше «границы запрета» согласно эпидемиологическим данным), замедлением ЧСС (на 13 уд/мин) на терапии ивабрадином против плацебо можно добиться значимого снижения риска серьезных ССО: госпитализаций по поводу фатального/нефатального ИМ (на 36%, p=0,001) и потребности в коронарной реваскуляризации (на 30%, р=0,016) [27]. Итак, если ивабрадин (средняя доза 6,64 мг 2 раза в сутки) включить в схему стандартной терапии пациента ИБС с ЧСС≥70 уд/мин, то можно предотвратить развитие ИМ у одного из 3 пациентов в течение 2 лет лечения!
Выделение в исследовании BEAUTIFUL пациентов с симптомлимитирующей стенокардией и ЧСС≥70 уд/мин (n=712) показало еще более существенное снижение риска госпитализации по поводу ИМ (на 73%, p=0,002 против плацебо), в то же время снижение данного показателя у пациентов без симптомов стенокардии и ЧСС≥70 уд/мин составило 28% (p=0,025 против плацебо), а в общей группе пациентов (n=1507) с симптомами стенокардии при любой ЧСС - 42% (p=0,021 против плацебо); рис. 4 [34].
Рис. 4. Исследование BEAUTIFUL: снижение госпитализации по поводу ИМ у пациентов с симптомами стенокардии.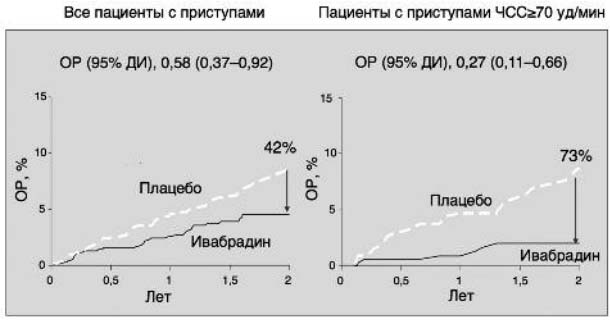
У 88% пациентов, включенных в исследование BEAUTIFUL, в анамнезе был ИМ. Полученные в BEAUTIFUL результаты обеспечивают потенциальные возможности для включения ивабрадина в терапию больных после перенесенного ИМ. Особенно это актуально для пациентов с сохраняющимися приступами стенокардии или ишемией миокарда, даже после проведенного ЧКВ, а также для больных с противопоказаниями к БАБ или плохой переносимостью [35]. Нельзя забывать и о вазоспаснической стенокардии, где ивабрадин может быть эффективно применен, поскольку он не увеличивает коронарный вазомоторный тонус [35]. У большинства пациентов с ИБС, особенно имеющих симптомы ХСН, следует более активно рассматривать применение комбинированной терапии - ивабрадина с БАБ для достижения терапевтического эффекта.
Комбинированная антиишемическая терапия
Рациональность комбинации любых классов препаратов определяется клинической эффективностью, безопасностью и конкретной клинической ситуацией. В реальной практике врачи, как правило, отдают предпочтение комбинации препаратов гемодинамического действия. По данным исследования ПЕРСПЕКТИВА, при лечении больных со стабильной стенокардией чаще других используется комбинация БАБ + нитраты (ее получали 71% пациентов), на втором месте - комбинация БАБ+АК (11% пациентов) и комбинация АК + нитраты (11% пациентов); рис. 5. Ранее выполненные клинические исследования показывали, что, применение таких комбинаций препаратов ограничено в возможности повышения антиангинальной эффективности монотерапии, а в ряде случаев дает нейтральный эффект (табл. 2) [36-40].
Таблица 2
Эффекты комбинированной терапии в рандомизированных клинических исследованиях
| Исследование | Комбинации препаратов | Результаты |
|
TIBET [36] | Атенолол |
Нет преимущества комбинированной терапии перед монотерапией |
| Нифедипин ретард | ||
| Атенолол + нифедипин ретард | ||
|
IMAGE [37] | Метопролол |
Добавление 2-го препарата при неэффективности 1-го не дает заметного эффекта |
| Нифедипин ретард | ||
| Метопролол + нифедипин ретард | ||
|
Метаанализ (22 исследования) [38] | БАБ |
Умеренное улучшение показателей нагрузочного теста на максимуме действия комбинированной терапии, сохраняющегося только 6 ч |
| АК | ||
| БАБ + АК | ||
|
CESAR [39] | Амлодипин + атенолол |
Комбинирование препаратов не улучшает показателей пробы с ФН нет преимуществ комбинированной терапии |
| Дилтиазем + атенолол | ||
|
S.Pehrsson и соавт. [40] | Атенолол, амлодипин | |
| Атенолол + амлодипин |
Рис. 5. Распределение пациентов (n=2768) по типу антиангинальных препаратов при проведении двухкомпонентной терапии в исследовании ПЕРСПЕКТИВА, %.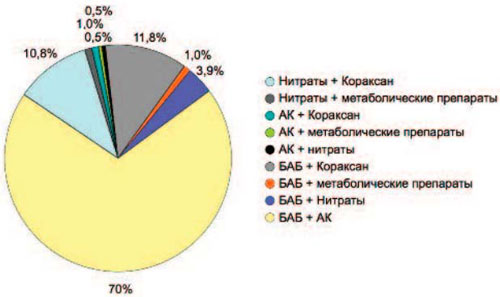
Современные пути оптимизации ведения больного со стабильной стенокардией указывают на целесообразность комбинировать препараты гемодинамического типа действия (БАБ, нитраты, АК) с средствами, не обладающим таковым влиянием, например препаратом специфического действия ивабрадином (Кораксан®) или метаболического типа действия - препаратом триметазидином (Предуктал МВ® - единственный цитопротектор с достаточной доказательной базой для использования в качестве антиангинального препарата, который может назначаться на любом этапе терапии стенокардии) [1, 13].
Разный механизм действия ивабрадина и БАБ позволяет их комбинировать и ожидать хороший аддитивный эффект в предупреждении приступов стенокардии и развития нежелательных эффектов. Доказательства клинической успешности и абсолютной безопасности данной комбинации были продемонстрированы в рандомизированном двойном слепом плацебо-контролируемом исследовании ASSOCIATE у больных (n=889) с подтвержденной ИБС (стенокардией) и положительными результатами тестов с ФН [41]. Присоединение ивабрадина в дозе 7,5 мг 2 раза в сутки (у 87% пациентов) или 5 мг 2 раза в сутки (у 13% пациентов) к терапии БАБ - атенололом в дозе 50мг/сут через 4 мес - сопровождалось 3-кратным повышением переносимости ФН и 2-кратным уменьшением частоты приступов стенокардии в неделю (табл. 3). Что это дает больному со стенокардией? Расширение режима двигательной активности - вместо одного лестничного пролета он сможет подняться на три и пройти в 3 раза большее расстояние, чем он проходил, принимая БАБ в монотерапии. Комбинация ивабрадина + БАБ хорошо переносилась, нежелательные явления - 1,1%.
Таблица 3
Динамика изменений (от исходного) показателей физической работоспособности и ишемии миокарда за период лечения (исследование ASSOCIATE*)
| Показатели, М±SD | Ивабрадин + атенолол (n=441) | Плацебо + атенолол (n=434) | Достоверность, p |
| Общая продолжительность ФН | 24,3±65,3 | 7,7±63,8 | <0,001 |
| Время до начала стенокардии | 49,1±83,3 | 22,7±79,1 | <0,001 |
| Время до лимитирующей стенокардии | 26,0±65,7 | 9,4±63,8 | <0,001 |
| Время до депрессии сегмента ST на 1 мм | 45,7±93,0 | 15,4±86,6 | <0,001 |
Российское исследование КОНТРОЛЬ продемонстрировало, что добавление ивабрадина к терапии БАБ по сравнению с произвольной коррекцией терапии (включая титрацию доз БАБ у 13% пациентов), произведенной врачом, приводило к 2-кратному снижению ЧСС и количества приступов стенокардии (рис. 6) [42]. Очевидно, что комбинация ивабрадин + БАБ более целесообразна и рациональна у больных со стенокардией, чем БАБ с нитратами или АК. Очень важно, что ивабрадин способен в определенной степени нивелировать некоторые отрицательные эффекты БАБ, например увеличение резистентности КА и лимитирование повышения коронарного кровотока в период ФН.
Рис. 6. Исследование КОНТРОЛЬ: динамика приступов стенокардии через 12 нед терапии.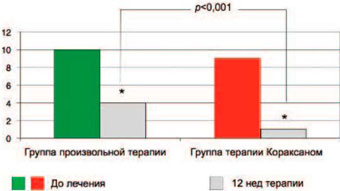
В реальной клинической практике терапевтические преимущества комбинации ивабрадина с БАБ или другими препаратами гемодинамического действия недооценены, о чем свидетельствуют результаты исследования ПЕРСПЕКТИВА: получали комбинацию ивабрадин + БАБ только 1% пациентов, ивабрадин + нитраты - 1% и ивабрадин +АК - 0,5% (см. рис. 5). Но если практикующий врач при ведении пациента со стенокардией ставит перед собой задачу поиска наиболее оптимальной схемы антиангинальной терапии, результатом которой должно быть полное устранение симптомов стенокардии (согласно рекомендациям [1, 13]), он обязан постоянно совершенствовать проводимую терапию (в том числе учитывая условия ее хорошей переносимости).
Возвращаясь к представленному клиническому случаю, нашему пациенту стоит рекомендовать добавить к терапии, включающей бАб, препарат ивабрадин (Кораксан®). Это даст возможность добиться снижения ЧСС до целевого значения без ущерба безопасности, уменьшить количество приступов стенокардии и улучшить прогноз. Если сегодня мы понимаем важность измерения ЧСС у больного ИБС, то мы должны понимать важность снижения ЧСС до целевого значения и у больного со стенокардией с ЧСС≥70 уд/мин всегда обсуждать вопрос введения в терапию ивабрадина.
Сведения об авторе
Бубнова Марина Геннадьевна - д-р мед. наук, проф., рук. отд. реабилитации и вторичной профилактики сочетанной патологии с лабораторией профилактики атеросклероза и тромбоза ФГБУ ГНИЦ.
ЛИТЕРАТУРА
1. Fihn SD, Gardin JM, Abrams J et al. 2012 ACCF/AHA/ACP/AATS/PCNA/SCAI/STS Guideline for the Diagnosis and Management of Patients with Stable Ischemic Heart Disease. JACC 2012; 60 (24): e44-164-
2. Бокерия ЛА, Гудкова РГ. Сердечно-сосудистая хирургия. М.: Изд-во НЦССХ им. АН Бакулева РАМН, 2010.
3. Бубнова МГ, Аронов ДМ., Оганов РГ. и др. Клиническая характеристика и общие подходы к лечению пациентов со стабильной стенокардией в реальной практике. Российское исследование «ПЕРСПЕКТИВА» (часть I). Кардиоваскуляр. терапия и профилактика. 2010; 6:47-56.
4. Ипатов ПВ, Кротов АВ., Бойцов С.А. Первая помощь при неотложных состояниях с использованием карманных аптечек. Медицина неотложных состояний. 2009; 3-4:22-3.
5. Гафаров ВВ., Благинина МЮ. Смертность от острого инфаркта миокарда (эпидемиологическое исследование на основе программ ВОЗ «Регистр острого инфаркта миокарда, МОНИКА»). Кардиология 2005; 5:49-51.
6. Аронов ДМ.. Коронарная недостаточность у молодых. М.: Медицина, 1974.
7. Карпов Ю.А., Сорокин ЕВ. Стабильная ишемическая болезнь сердца. Медицинское информационное агентство. 3-е изд. М., 2012; с.208-2012.
8. Dahlen GH, Guyton JR, Attar M et al. Association of levels of lipoprotein (a), plasma lipids, and other lipoproteins with coronary artery disease documented by angiography. Circulation 1986; 74: 758-65.
9. Assman G, Schulte H, von Eckardstein A Hypertriglyceridemia and elevated lipoprotein (a) are risk factors for major coronary events in middle-aged men. Am J Cardiol 1996; 77:1179-84.
10. Dahlen GH. Lp(a) lipoprotein in cardiovascular disease. Review and new point. Atherosclerosis 1994; 108:111 -26.
11. Steg PhG, James SK, Atar D et al. ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J; doi:10.1093/eurheart/ehs 215.
12. Заключение Совета экспертов российских обществ. Оптимизация терапии статинами пациентов высокого и очень высокого сердечно-сосудистого риска. CardioCоматика 2011; 4:87.
13. Fox K, Garcia MAA Ardissino D et al. Guidelines on the management of stable angina pectoris: executive summary. The Task Force on the Management of Stable Angina Pectoris of the European Society of Cardiology. Eur Heart J 2006; 27:1334-81.
14. Patel SR, Breall JA, Diver DJ, Levy AP. Bradycardia is associated with development of coronary collateral vessels in humans. Coron Artery Dis 2000; 11:467-71.
15. Pratt CM, Mc Mahon RP, Goldstein S et al. Comparison of subgroups assigned to medical regimens used to suppress cardiac ischemia [the Asymptomatic Cardiac Ischemia Pilot (ACTP) study]. Am J Cardiol 1996; 77:1302-9.
16. Kolloch R, Legler UF, Champion A et al. Impact of resting heart rate on outcomes in hypertensive patients with coronary artery disease findings from the International Verapamil-SR/trandalopril Study (INVEST). Eur Heart J 2008; 29:1327-34.
17. Fox K, Ford L, Steg P G et al. On behalf of the BEAUTIFUL Investigators. Heart rate a prognostic risk factor in patients with coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL): a subgroup analysis of a randomized, controlled trial. Lancet 2008; doi:10.1016/S-140-6736(08)61171-X.
18. Шальнова СА, Деев АД., Оганов РГ. Частота пульса и смертность от сердечно-сосудистых заболеваний у российских мужчин и женщин. Результаты эпидемиологического исследования. Кардиология. 2005; 10:45-50.
19. Persky A, Olsson G, Laudou C et al. Minimum heart rate and coronary atherosclerosis: independent relations to global severity and rate of progression of angiographic lesions in men with myocardial infarction at a young age. Am Heart J 1992; 123:606-16.
20. Heidland UE, Strauer BE. Left ventricular muscle mass and elevated heart rate are associated with coronary plaque disruption. Circulation 2001; 104 (13): 1477-82.
21. Beere P, Glagov S, Zarins C. Retarding effect of lowered heart rate on coronary atherosclerosis. Science 1984; 226:180-2.
22. Custodis F, Baumhaekel M, Schlimmer N et al. Heart rate reduction by ivabradine reduces oxidative stress, improves endothelial function, and prevents atherosclerosis in apolipoprotein E-deficient mice. Circulation 2008; 117:2377-87. 23. Hjalmarson A, Gilpin E, Kjekshus J et al. Influence of heart rate on mortality after acute myocardial infection. Am J Cardiol 1990; 65: 547-53.
24. Zuanetti G, Hernandez-Bernal F, Rossi A et al. Relevance of heart rate as a prognostic factor in patients with acute myocardial infarction the GISSI experience. Eur Heart J 1999; 1 (Suppl. H): H52-H57.
25. Cucherat M. Quantitative relationship between resting heart rate reduction and magnitude of clinical benefits in post-myocardial infarction: a meta-regression of randomized clinical trials. Eur Heart J 2007; 28:3012-9. 26. Parodi G, Bellandi B, Valenti R et al. Heart rate as an independent prognostic risk factor in patients with acute myocardial infarction undergoing primary percutaneous coronary intervention. Atherosclerosis 2010; 211:255-9.
27. Fox K, Ford L, Steg PG et al. On behalf of the BEAUTIFUL Investigators. Ivabradine for patients with stable coronary artery disease and left-ventricular systolic dysfunction (BEAUTIFUL): a randomized, double-blind, placebo-controlled trial. Lancet 2008; 37:807-16.
28. Colin P, Ghaleh B, Monnet X et al. Contributions of heart and contractility to myocardial oxygen balance during exercise. Am J Physiol Heart Circ Physiol 2003; 284: H676-H682.
29. Simon L, Gheleh B, Puybasset L et al. Coronary and hemodynamic effects of S 16257, a new bradycardiac agent, in resting and exercising conscious dog. J Pharmacol Exp Ther 1995; 2 75:659-66.
30. Vilaine JP, Thollon C, Villeneuve N et al. Procoralan, a new selective If current inhibitor. Eur Heart J 2003; 5 (Suppl. G): G26-35.
31. TardifJC, Ford I, Tendera M, Bourassa MG. Efficacy of ivabradine, a new selective If inhibitor, compared with atenolol in patients with stable angina. Eur Heart J 2005; 26:2529-36.
32. Ruzyllo W, Ford I, Tendera M et al. Antianginal and anti-ischemic effects of ivabradine compared to amlodipine in patients with stable effort angina: a 3-month randomized, double-blind, multicentre, noninferiority trial. Drugs 2007; 67:393-405.
33. Tendera M, Bores J, TardifJC. Efficacy of If Inhibition with Ivabradine in Different Subpopulations with Stable Angina Pectoris. Cardiology 2009; 114:116-25.
34. Fox K, Ford L, Steg PG et al. On behalf of the BEAUTIFUL Investigators. Relationship between ivabradine and cardiovascular outcomes in patients with stable coronary artery disease and left-ventricular systolic dysfunction with limiting angina: a subgroup analysis of a randomized, controlled BEAUTIFUL trial. Eur Heart J; doi:10.1093/eurheart/ehp358.
35. TardifJC, Berry C. From coronary artery disease to heart failure: potential benefits of ivabradine. Eur Heart J 2006; 8 (Suppl. D): D24-D29.
36. Fox KM, Mulcahy D, Findlay I et al. TIBET Study Group The Total Ischaemic Burden European Trial (TIBET): effects of atenolol, nifedipine SR, and their combination on the exercise test and the total ischaemic burden in 608 patients with stable angina. Eur Heart J 1996; 17:96-103.
37. Savonitto S, Ardission D, Egstrup K et al. Combination therapy with metoprolol and nifedipine versus monotherapy in patients with stable angina pectoris. Results of international multicenter angina exercise (IMAGE) study.J Am Coll Cardiol 1996; 27:311 -6.
38. Klein WW, Jackson G, Tavazzi L. Efficacy of monotherapy compared with combined antianginal drugs in the treatment of chronic stable angina pectoris. Coron Artery Dis 2002; 13:427-36.
39. Knight C, Fox KM. Amlodipine versus diltiazem as additional antianginal treatment to atenolol. Centralised European Study in Angina Research (CESAR) Investigators. Am J Cardiol 1998; 81:133-6.
40. Pehrsson SK, Ringqvist I, Ekdahl S et al. Monotherapy with amlodipine or atenolol versus their combination in stable angina pectoris. Clin Cardiol 2000;23: 763-70.
41. TardifJC, Ponikowski P, Kahan T. For the ASSOCIATE. Efficacy of the If current inhibitor ivabradine in patients with chronic stable angina receiving beta-bloker therapy: a 4-month, randomized, placebo-controlled trial. Eur Heart J 2009; 30:440-8.
42. Глезер МГ, Сайгитов Р.Т. от имени участников исследования КОНТРОЛЬ. Антиангинальная эффективнсть и переносимость ивабрадина в терапии пациентов со стабильной стенокардией: результаты исследования КОНТРОЛЬ (Кораксан в комбинированной терапии с бета-адреноблокаторами у пациентов со стабильной стенокардией. Антиангинальная эффективность и переносимость). Кардиология. 2010; 11: 65-75.
