Неспецифическая боль в нижней части спины: от симптоматического лечения к патогенетическому
Статьи Опубликовано в журнале:
« ЖУРНАЛ НЕВРОЛОГИИ И ПСИХИАТРИИ » №2, 2014г. В.В. Алексеев1, А.В. Алексеев1, Г.Д. Гольдзон2
1 Первый Московский государственный медицинский университет им. И.М. Сеченова;
2 Поликлиника №3 Центральной клинической больницы РАН, Москва
Цель исследования: изучение эффективности и переносимости комбинации артрозилена и пиаскледина у пациентов с болью в нижней части спины. Лечили 60 пациентов, 42 женщины и 18 мужчин (средний возраст — 53,6±10,4 года), страдающих хронической неспецифической болью в нижней части спины, комбинацией артрозилена (лизиновая соль кетопрофена) и хондропротектора пиаскледина (неомыляемые соединения экстрактов масел плодов сои и авокадо). На фоне терапии отмечены стойкое снижение интенсивности болевого синдрома, выраженности вертебрального синдрома и повышение качества жизни больных. Сделан вывод о целесообразности применения указанных препаратов при болевых состояниях. Обсуждаются вопросы оптимизации ведения пациентов с хронической неспецифической болью в нижней части спины на фоне дегенеративно-дистрофических изменений позвоночника.
Ключевые слова: неспецифическая боль в нижней части спины, артрозилен, пиаскледин.
Более половины трудоспособного населения когда-либо испытывали боль в нижней части спины (БНС), у 13,8% за последние 6 мес длительность болей достигала 2 нед, у 17% боли в спине стали хроническими, 11% испытывают социальную дезадаптацию из-за болевого синдрома. Стойкий болевой синдром ведет не только к ограничению трудовой деятельности, но и к существенному снижению качества жизни, нарушению привычной двигательной активности, расстройству двигательного стереотипа.
Существующие условия трудовой деятельности часто ведут к гиподинамии с редкими занятиями спортом, зачастую с явлениями перегрузки без должного контроля со стороны специалистов по спортивной медицине или инструкторов ЛФК, имеющих соответствующее образование. Фактором риска развития БНС является лишняя масса тела вследствие неоптимального питания, неправильного распределения кратности приема пищи по времени суток, свойственного активному трудоспособному населению.
Одной из основных задач современной медицины является повышение качества жизни пациентов, что в применении к БНС означает скорейшее купирование или снижение интенсивности болевого синдрома с применением максимально эффективных и безопасных методов лечения. При терапии БНС необходимо назначение таких средств, как нестероидные противовоспалительные препараты (НПВП), миорелаксанты, антидепрессанты, местно действующих средств, немедикаменотозных методов лечения (когнитивно-поведенческая терапия, обучение пациента правильным приемам лечебной гимнастики, мануальная терапия, массаж, физиотерапия).
Механизм действия НПВП связан с блокированием фермента циклооксигеназы (ЦОГ), регулирующего образование простагландинов (ПГ). Изоформа ЦОГ-1 обладает функциональной активностью структурного фермента, экспрессируется в большинстве клеток, регулирует продукцию ПГ, участвующих в обеспечении нормальной (физиологической) функциональной активности клеток. Изоформа ЦОГ-2 в норме отсутствует в большинстве тканей, однако ее экспрессия существенно увеличивается на фоне воспаления, главным образом под влиянием провоспалительных цитокинов, и подавляется противовоспалительными медиаторами (кортизол) и цитокинами (иитерлейкин-4). Терапевтические эффекты НПВП (противовоспалительное, анальгетическое и жаропонижающее действие) связаны с их способностью ингибировать ЦОГ-2, в то время как наиболее часто встречающиеся побочные эффекты (поражение желудочно-кишечного тракта, почек, нарушение агрегации тромбоцитов) — с подавлением активности ЦОГ-1.
Нежелательные эффекты, опосредуемые через ЦОГ-1, не ограничиваются слизистой органов желудочно-кишечного тракта; известно, что применение аспирина может приводить к бронхообструкции, снижение ПГ Е2 и ПЦ в почках может вести к ухудшению почечного кровотока, ишемии и снижению скорости клубочковой фильтрации. Длительное применение НПВП может вызывать ускорение дегенерации хрящевой ткани. Применение высокоселективных ингибиторов ЦОГ-2, действие которых ограничивается очагом воспаления, приводит к риску развития кардиоваскулярных осложнений.
Группа НПВП состоит из большого количества препаратов, в том числе оказывающих несколько эффектов. Одно из производных пропионовой кислоты — кетопрофен — обладает выраженным обезболивающим, противовоспалительным и жаропонижающим действием [1—7]. Препарат состоит из рацемической смеси изомеров, которые ингибируют ЦОГ. Лизиновая соль кетопрофена (артрозилен) имеет лучшие фармакокинетические и фармакодинамические характеристики, в том числе обладает большей растворимостью, что способствует ускоренной и более быстрой абсорбции препарата. При пероральном приеме артрозилена пиковая концентрация кетопрофена в сыворотке крови достигается через 15 мин, а не через 60 мин, как после приема других солей кетопрофена. Достоверное снижение выраженности болевого синдрома в сравнении с плацебо возникает через 30 мин после перорального приема, инъекционная форма препарата оказывает действие уже через 15 мин. Особенностью артрози-лена является высокая растворимость, позволяющая создавать инъекционные формы с физиологическим уровнем рН, что обеспечивает достижение минимальных повреждений в месте введения препарата. Артрозилен имеет несколько форм выпуска: капсулы по 320 мг (прием 1 раз в сутки), свечи по 160 мг (1—2 раза в сутки), ампулы с раствором для внутримышечного или внутривенного введения по 160 мг (1—2 раза в сутки), местные формы — 5% гель и 15% спрей [8—13].
В терапии хронической БНС применяются хондропротекторы, действие которых связано с восстановлением или замедлением распада структурных элементов хрящевой ткани. Хондропротекторы относят к препаратам с патогенетическим действием на дегенеративно-дистрофические процессы в суставах. Однако структурно-модифицирующий эффект доказан только для хондроитина сульфата, глюкозамина, неомыляемых соединений экстрактов масел бобов сои и авокадо, диацереина, гиалуроновой кислоты [14—18]. Одним из препаратов, имеющих доказанную эффективность, является пиаскледин — неомыляемые соединения бобов сои и авокадо, полученные из экстрактов этих продуктов после гидролиза [18—24]. Пиаскледин ингибирует интерлейкин-1, стимулирует синтез коллагена и протеогликанов. В хондроцитах человека пиаскледин угнетает синтез коллагеназы, стромелизина, интерлейкинов-6 и 8, ПГ Е2. Помимо стимуляции синтеза протеогликанов и коллагеновых волокон гиалинового хряща, пиаскледин повышает экспрессию трансформирующего фактора роста (ТФР) β-1 и β-2, а также ингибитора активатора плазминогена-1. С одной стороны, ТФР β-1 является одним из самых мощных стимуляторов синтеза макромолекул хряща, с другой — тормозит их деградацию. Ингибитор активатора плазминогена-1 угнетает его продукцию и участие в повреждении хряща, которое осуществляется как через стимуляцию металло-протеиназ, так и вследствие прямого воздействия на хрящ путем активации деградации протеогликанов [25, 26]. Пиаскледин выпускается в капсулах по 300 мг, в которых содержится 2/3 экстракта масла плодов сои и 1/3 экстракта авокадо. Пиаскледин принимают по 1 капсуле в день в течение 6 мес, через 6 мес курс лечения повторяют.
Эффективность пиаскледина была доказана в клинических исследованиях у пациентов с коксартрозом и гонартрозом [14—17]. Вывод о наличии структурно-модифицирующего действия был сделан на основании динамики ширины суставной щели тазобедренных суставов, замедления дегенерации суставного хряща у пациентов, принимавших пиаскледин. Препарат включен в рекомендации Ассоциации европейских ревматологов (EULAR) для терапии гонартроза и коксартроза. При сравнении эффективности пиаскледина и препаратов хондроитина сульфата достоверных различий в выраженности положительного эффекта выявлено не было [19]; постмаркетинговые исследования безопасности применения пиаскледина подтвердили его хорошую переносимость и безопасность [23].
Цель настоящего исследования — изучение эффективности и переносимости комбинации артрозилена и пиаскледина у больных с БНС .
Материал и методы
Исследование проведено на базе поликлиники №3 Центральной клинической больницы РАН. В него были включены 60 пациентов, 42 женщины и 18 мужчин (средний возраст — 53,6±10,4 года) с БНС, продолжительность заболевания составила 4 года, продолжительность обострения на момент включения в исследование была от 8 дней.
Проводилась оценка выраженности болевого синдрома по визуальной аналоговой шкале (ВАШ) в покое и при движении, инвалидизации по шкале Освестри, верте-брального и мышечно-тонического синдрома, степени удовлетворенности лечением по 5-балльной шкале, выраженности тревожных нарушений по шкале Спилбергера— Ханина. Пациентов осматривали 4 раза за 6 мес наблюдения. Скрининговый осмотр проводился до включения в исследование, 2-й визит — в течение 1 мес после включения в исследование, 3-й визит проходил в течение 3 мес после включения в исследование, заключительный 4-й визит осуществлялся в течение полугода после включения в исследование.
Все пациенты начиная с 1-го визита получали пиаскледин в дозе 300 мг 1 раз в день. Из 60 пациентов, включенных в исследование, 44 при 1-м визите был назначен артрозилен (только капсулы 320 мг — 35 пациентов или капсулы совместно с местными формами — гель или спрей — еще 9 пациентов), который они получали на протяжении 13±4 дней.
Исходная интенсивность болевого синдрома в покое составляла 5,96±1,27 балла, при движении — 7,61±1,27 балла по ВАШ, выраженность инвалидизации по шкале Освестри была 45,28±18,57 балла. Выраженность мышечно-тонического синдрома составляла 9,2±1,99 балла.
Материал обработан статистически с использованием стандартного пакета программ. За достоверные принимали различия при p Результаты и обсуждение
После 2-го визита 27 пациентов продолжали принимать артрозилен на протяжении еще 11,9±4,9 дней. Интенсивность болевого синдрома в покое составила 3,05±1,25 (pПосле 3-го визите только 2 больных периодически принимали артрозилен на протяжении 10 дней. Интенсивность болевого синдрома в покое составила 1,13±1,71 балла (pК 4-му визиту интенсивность болевого синдрома в покое составила 1,03±0,8 балла (p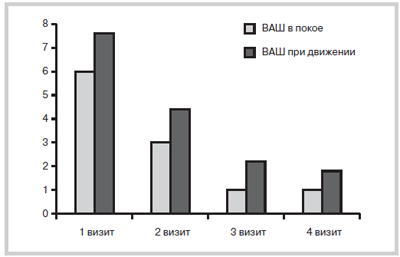
Рис. 1. Изменение интенсивности боли по ВАШ (баллы)
на фоне лечения пиаскледином.
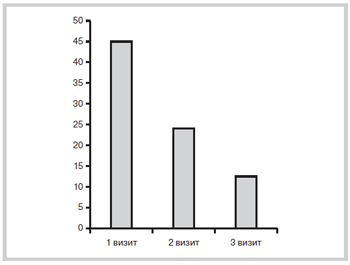
Рис. 2. Выраженность инвалидизации по шкале Освестри (баллы)
на фоне лечения пиаскледином.
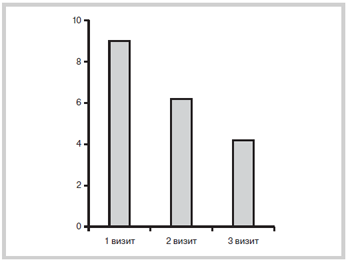
Рис. 3. Изменение выраженности вертебрального синдрома (баллы)
на фоне лечения пиаскледином.
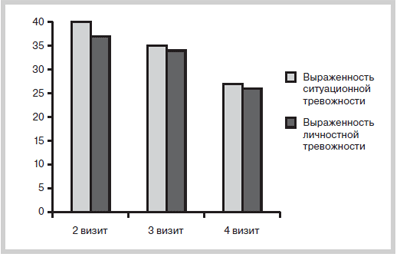
Рис.4. Изменение ситуационной и личностной тревожности
по Спилбергеру—Ханину (баллы) на фоне лечения пиаскледином.
На всех этапах наблюдения удовлетворенность пациентов лечением составляла от 4,08±0,60 до 4,56±0,54 балла.
Оценка выраженности ситуационной и личностной тревожности показала достоверное снижение как первой, так и второй, возможно, связанное как с уменьшением общего уровня социальной дезадаптации вследствие болевого синдрома, так и с другими механизмами. Проведенное обследование показало эффективность терапии неспецифических болевых синдромов с сочетанным применением НПВП и хондропротекторов, что в настоящее время является новой комбинацией в терапии такой частой нозологии, как неспецифическая боль в нижней части спины, еще относительно мало знакомая как специалистам, так и пациентам.
Боль в нижней части спины, кодируемая международной классификацией болезней (МКБ10) как М54.5, включена не как нозологический диагноз, а как частое, высоко распространенное состояние, нозологическую причину которого установить сложно.
В российской терминологии принято обозначение синдромологического диагноза в латинских терминах, не дающих представления пациенту о причинах формирования болевого синдрома. Таким образом, термин «люмбалгия» является всего лишь переводом вербализированной жалобы пациента на латинский язык. В англоязычных странах в подобных ситуациях применяется термин «low back pain». Осознание терминологических сложностей необходимо как минимум для возможности объяснения пациенту основных постулатов, необходимых для понимания как врачом, так и пациентом:
— боль в нижней части спины является не болезнью, а синдромом;
— боль в нижней части спины встречается при большом количестве заболеваний, вероятность установления точного нозологического диагноза при первичном обращении пациента не превышает 10—15%
— одной из основных диагностических задач врача, осуществляющего прием пациента с болью в нижней части спины, является исключение серьезной патологии, требующей незамедлительного диагностического поиска.
Исторически имеющиеся традиции упрощения причин возникновения неспецифических болей в нижней части спины до общей нозологической «шапки», в том числе с общим диагнозом, всем пациентам, страдающим острой или хронической болью в любой анатомической области с постановкой им диагноза «остеохондроз», в настоящее время по мере повышения уровня общего образования, в том числе и среди врачей, обнажает имеющиеся в этой традиции терминологические и фактологические ошибки.
В настоящее время используется методологический подход, выделяющий специфические, неспецифические болевые синдромы в нижней части спины и радикуляр-ную боль. По разным данным, от 75 до 85% пациентов с болевыми синдромами в нижней части спины, хроническими, интенсивными, приводящими к дезадаптации и нетрудоспособности являются, неспецифическими.
Для определения тактики ведения пациентов с хроническими неспецифическим болевыми синдромами в спине проводились неоднократные исследования, результатом которых было формирование общих постулатов в виде клинических рекомендаций для врачей общей практики по неспецифическим болевым синдромам в нижней части спины. Международные и российские профессиональные сообщества (International Association for the Study of Pain сокр. IASP, Российское Межрегиональное
Общество по Изучению Боли, сокр. РОИБ) сформировали ряд постулатов на основании множества клинических случаев, исследований, положений доказательной медицины для попытки стандартизации оказания медицинской помощи, в том числе для уменьшения возможности оказания недостаточно эффективной помощи.
Из описанных постулатов следует, что одной из основных задач терапии неспецифического болевого синдрома в нижней части спины является скорейшее купирование боли и восстановление привычных функциональных возможностей, а также предупреждение хронизации или рецидива болевого синдрома. При наличии хронического болевого синдрома помимо снижения интенсивности болевого синдрома и уменьшения количества обострений отдельной задачей стоит повышение качества жизни, с максимальным восстановлением функциональных возможностей.
Важную роль в терапии острой неспецифической боли в нижней части спины играет сочетание информирования пациента о причинах возникновения болевого синдрома, прогнозе и достаточности проведенных методов обследования с применением и обучением пациента приемам лечебной гимнастики, избеганию гиподинамии и сохранению повседневной активности, из лекарственной терапии на данном этапе возможно назначение НПВП, для проведения максимально быстрого обезболивания и возвращения пациента к нормальной повседневной активности, до начала формирования у пациента болевых поведенческих реакций. По той же причине в период до 12 нед (острая боль) не рекомендовано применение в виде монотерапии методов физиотерапии, массажа, мануальной терапии.
Таким образом, нами было показано, что сочетанное применение короткого курса артрозилена (320 мг в сутки) и пиаскледина (300 мг в сутки в течение 3—6 мес) приводит к стойкому, достоверному снижению интенсивности болевого синдрома и улучшению качества жизни пациентов с наличием неспецифической БНС. Помимо снижения интенсивности БНС и выраженности вертебрального синдрома уменьшалась необходимость в приеме НПВП. Механизм действия указанной комбинации, по-видимому, связан не только с обезболивающим действием артрозилена, но и с симптом-модифицирующим влиянием пиаскледина. Данную лекарственную схему можно рекомендовать для назначения пациентам с хроническими неспецифическими болевыми синдромами в нижней части спины и частыми обострениями.
Проведенное исследование показало эффективность терапии неспецифических болевых синдромов при сочетанном применении НПВП и хондропротектора, что является новой комбинацией при лечении такой частой патологии, как неспецифическая БНС. ЛИТЕРАТУРА 1. Bizzarria C., Paglieib S., Brandolinib L. et al. Selective inhibition of interleu-kin-8-induced neutrophil chemotaxis by ketoprofen isomers. Biochem Pharmacol 2001; 61: 11: 1429—1437.
2. Moore R., Barden J. Systematic review of ketoprofen in acute and chronic pain. BMC Clin Pharmacol 2008; 8: 11—16.
3. Cabre F. , Fernandez M. Analgesic, antiinflammatory, and antipyretic effects of S(+)-ketoprofen in vivo. J Clin Pharmacol 1998; 38: 3—10.
4. Marmo E., Ottavo R., Giordano L. et al. Experimental assessment of some pharmacodynamic features of ketoprofen lysine. Arch Sci Med 1980; 137: 387—404.
5. D’arienzo M., Pennisi M., Zanolo G. Ketoprofen lysine: ketoprofen serum levels and analgesic activity. Drugs Exp Clin Res 1984; 10: 863—866.
6. Blotman F. , Maheu E., Wulwik A. et al. Efficacy and safety of avocado/soybean unsaponifiables in the treatment of symptomatic osteoarthritis of the knee and hip. A prospective, multicenter, three-month, randomized, double-blind, placebo-controlled trial. Rev Rhum Engl Ed 1997; 64: 825—834.
7. Maheu E., Mazieres B., Valat J. et al. Symptomatic efficacy of avocado/soybean unsaponifiables in the treatment of osteoarthritis of the knee and hip. Arthritis Rheum 1998; 41: 81—91.
8. Heinecke L., Grzanna M., Au A. et al. Inhibition of cyclooxygenase-2 expression and prostaglandin E2 production in chondrocytes by avocado soybean unsaponifiables in gallate. Osteoarthr Cartilage 2010; 12: 2: 220—227.
9. Boileau C., Martel-Pelletier J., Caron J. et al. Protective effects of total fraction of avocado/soybean unsaponifiables on the structural changes in ex- perimental dog osteoarthritis: inhibition of nitric oxide synthase and matrix metalloproteinase-13. Arthritis Res Ther 2009; 11: 2: 41—46.
10. Christensen R., Bartels E., Astrup A. Symptomatic efficacy of avocado-soybean unsaponifiables in osteoarthritis patients: a meta-analysis of randomized controlled trials. Osteoarthr Cartilage 2008; 16: 4: 399—408.
11 . Henrotin Y., Deberg M., Crielaard J. et al. Avocado/soybean unsaponifiables prevent the inhibitory effect of osteoarthritic subchondral osteoblasts on ag-grecan and type II collagen synthesis by chondrocytes. Rheumatol 2006; 33: 8: 1668—1678.
12. Шостак Н.А., Правдюк Н.Г. Дегенеративное поражение позвоночника — новый взгляд на проблему. Совр ревмат 2008; 3: 30—36.
13. Lequesne M. Structural effect of avocado/soybean unsaponifiables on joint space loss in osteoarthritis of the hip. Arthritis, Rheumatism 2002; 47: 50— 58.
14. Maheu E., Cadet M., Moyse D. et al. ERADIAS — a double-blind placebo-controlled trial in 345 patients-indicates a structure-modulating effect of ASU Ann Rheum Dis 2013; 23: 34—38.
15. Цурко В.В., Малшева Н.В., Иванова Т.Б. Роль и место пиаскледина в комплексном лечении дорсопатии. Практикующий врач сегодня 2011; 2: 52—57.
16. Алексеева Л.И., Чичасова Н.В., Кашеварова Н.Г. и др. Применение пи-аскледина при остеоартрозе суставов кистей. Фарматека 2010; 10: 48—44.
17. Каратеев А.Е. Лечение остеоартроза с точки зрения безопасности фармакотерапии. Совр ревматол 2009; 1: 51—57.
18. Бадокин В.В. Пиаскледин — новый структурно-модифицирующий препарат в лечении остеоартроза. Фарматека 2004; 7: 17—21.
19. Anacardio R., Perilli O., Bartolini S. et al. Physicochemical compatibility between ketoprofen lysine salt injections and pharmaceutical products used for combined therapy. Boll Chim Farm 2002; 141: 2: 122—127.
20. Borsa M., Tonon G., Ronchi C. et al. Pharmacokinetics of a slow-release preparation of ketoprofen lysine in man. Arzneimittelforschung 1983; 33: 10: 1497—1500.
21. Olivier P. , Montastruc J. Post-marketing safety profile of avocado-soybean unsaponifiables 2010; 39: 10: 211—216.
22. Pavelka K., Coste P. , Géher P. , Krejci G. Efficacy and safety of piascledine 300 versus chondroitin sulfate in a 6 months treatment in patients with os-teoarthritis of the knee. Clin Rheumatol 2010; 29: 6: 659—670.
23. Cinelli M., Guiducci S., Del Rosso A. et al. Piascledine modulates the production of VEGF and TIMP-1 and reduces the invasiveness of rheumatoid arthritis synoviocytes. Scand J Rheumatol 2006; 35: 5: 346—350.
24. Henrotin Y., Labasse A., Jaspar J. et al. Effects of three avocado/soybean unsaponifiable mixtures on metalloproteinases, cytokines and prostaglan-din E2 production by human articular chondrocytes. Clin Rheumatol 1998; 17: 1: 31—39.
25. Mauviel A., Loyau G., Pujol J. Effect of unsaponifiable extracts of avocado and soybean (Piasclédine) on the collagenolytic action of cultures of human rheumatoid synoviocytes and rabbit articular chondrocytes treated with in-terleukin-1Rev Rhum Mal Osteoartic 1991; 58: 4: 241—245.
26. Jordan K., Arden N., Doherty M. et al. EULAR recommendations 2003: an evidence-based approach to the management of knee osteoarthritis: report of a task force of the Standing Committee for International Clinical Studies Including Therapeutic Trials (ESCISIT). Ann Rheum Dis 2003; 62: 1145— 1155.
