Амтолметин гуацил - новое средство для купирования острой боли
Статьи Опубликовано в журнале:«ХИРУРГИЯ» №2 2013
А.Е.Каратеев
ФГБУ НИИ ревматологии им. В.А.Насоновой РАМН, Москва
Нестероидные противовоспалительные препараты (НПВП) - удобный и эффективный инструмент, широко используемый в клинической практике для контроля острой и хронической боли. Сочетание анальгетического, противовоспалительного и жаропонижающего действия определяет преимущество НПВП в сравнении с другими обезболивающими средствами, такими как парацетамол и опиоиды. НПВП востребованы во всех отраслях медицины, где врачу приходится бороться с болью - основным и наиболее тягостным проявлением многих заболеваний и патологических состояний [1].
Особое значение имеет применение НПВП для ургентной аналгезии. Их действие связано с важнейшим механизмом развития боли. Повреждение живой ткани сопровождается выбросом биологически активных субстанций, возбуждающих болевые рецепторы; центральное место среди медиаторов боли и воспаления занимают простагландины, синтез которых происходит благодаря ферменту циклооксигеназы (ЦОГ)-2. Именно этот фермент - главная «мишень» для любых НПВП, которые по своей природе являются селективными (с) или неселективными (н) ингибиторами ЦОГ-2 [1-3].
Однако эффект НПВП не исчерпывается лишь снижением активности периферических ноцицепторов. Не меньшее значение для развития обезболивающего действия НПВП может иметь их влияние на центральные механизмы передачи болевого импульса. Прохождение мощного афферентного болевого импульса и стойкая активация нейронов, расположенных в задних рогах спинного мозга, вызывают реакцию со стороны глиальных клеток, что сопровождается выбросом провоспалительных субстанций, и прежде всего простагландина Е2 (ПГЕ2). Этот процесс, с которым связывают феномен «взвинчивания» (нарастающее повышение чувствительности спинальных нейронов), хорошо известен, как одно из важнейших звеньев патогенеза синдрома хронической боли. Синтез ПГЕ2 - ЦОГ-2-зависимый процесс, а следовательно может подавляться НПВП [1-3].
Экспериментальные данные
В настоящее время имеются четкие лабораторные и клинические данные, показывающие, что НПВП способны проникать в ткань центральной нервной системы. Как показали исследования, проведенные с участием здоровых добровольцев, концентрация этих препаратов в цереброспинальной жидкости после перорального приема или парентерального введения вполне достаточна для блокады ЦОГ-2 [4, 5].
Подтверждение центрального действия НПВП - экспериментальные данные, полученные M.Bianchi и соавт. Исследователи оценивали концентрацию ПГЕ2 и фактор некроза опухоли a (ФНО-α) в ликворе крыс после периферической болевой стимуляции. Концентрация двух субстанций при развитии боли резко возрастала: ПГЕ2 с 30 до 180 пг/мл и ФНО-α с 12 до 40 пг/мл. Однако если до появления боли животному вводился НПВП (в эксперименте был использован нимесулид) или парацетамол, концентрация ПГЕ2 не повышалась в сравнении с контролем; аналогичный эффект, правда, несколько менее выраженный, давал трамадол. В отношении ФНО-α ситуация была иной: лишь прием НПВП и комбинации парацетамол + трамадол снижали концентрацию этого вещества до уровня контроля; ни парацетамол, ни трамадол по отдельности такого эффекта не обеспечивали [6].
Таким образом, НПВП влияют как на периферические, так и на центральные механизмы появления и развития острой боли. Именно поэтому применение НПВП - патогенетическая противоболевая терапия - она должна рассматриваться, как необходимый компонент рациональной аналгезии при острых болевых синдромах в терапии, при травмах, а также после хирургических операций.
Патогенетическое влияние НПВП открывает уникальную возможность не только подавлять уже возникшую боль, но и проводить активную профилактику ее развития. Так, назначение «нагрузочной» дозы препарата непосредственно перед операцией («предоперационной аналгезия») позволяет достичь значимого снижения интенсивности боли, развивающейся после хирургического повреждения ткани, и существенно снижать потребность в анальгетиках в послеоперационном периоде [7, 8].
Оценивая в целом применение этих препаратов в качестве ургентного обезболивающего средства, можно утверждать, что прием адекватной дозы НПВП в качестве монотерапии позволяет достичь приемлемого уровня аналгезии при умеренно выраженной боли, связанной с острой терапевтической патологией (например, при боли в нижней части спины, дисменорее, почечной колике и т.д.). Монотерапия НПВП обеспечивает успешный контроль боли при небольших хирургических вмешательствах, таких как удаление зуба, болезненных манипуляциях (репозиция перелома), особенно если эти препараты применяются в качестве «предоперационной аналгезии», а также при небольших травмах. При выраженной боли, связанной с серьезными хирургическими операциями или тяжелыми травмами, применение НПВП в программе комплексного обезболивания позволяет достичь лучших результатов аналгезии, обеспечивая большее снижение интенсивности боли и улучшение качества жизни, а главное - снижая потребность в наркотических анальгетиках («опиоидсберегающее» действие) [1, 7-9].
Применение НПВП в послеоперационном периоде
Один из наиболее популярных НПВП, используемых для купирования острой хирургической боли, - кеторолак. За почти 25-летний период практического применения этот препарат завоевал прочное доверие анестезиологов и специалистов, занимающихся экстренной медицинской помощью. Достоинства кеторолака были подробно представлены в методическом обзоре P.White и соавт., опубликованном в 2012 г. Так, в программе мультимодальной аналгезии кеторолак, который назначают в до- и послеоперационном периоде, существенно снижает выраженность послеоперационной боли и на 20-30% уменьшает потребность в опиоидах (следовательно, и число связанных с опиоидами осложнений) [10].
Эффективность кеторолака при использовании в режиме «предоперационной аналгезии» подтверждают результаты G.DeOliveira и соавт., полученные при метаанализе данных 13 рандомизированных контролируемых исследований (РКИ), включавших суммарно 782 пациента. Однократное внутримышечное или внутривенное введение обеспечивало значимое (хотя и небольшое) отличие от плацебо по уровню снижения ранней послеоперационной боли; гораздо более существенным было снижение опиоидзависимых побочных эффектов (отношение шансов - ОШ 0,49) [11].
Имеются данные, что применение кеторолака в послеоперационном периоде способно улучшить выживаемость пациентов - вероятно, за счет лучшего обезболивания и снижения опиоидзависимых побочных эффектов. Так, в работе американских ученых L.Oliveri и соавт., опубликованной в ноябре 2013 г., оценивалась частота опасных осложнений у 1309 больных, перенесших операции на сердце (шунтирование и пластика клапанов). Кеторолак в периоперационном периоде получали 488 больных. Оказалось, что число погибших было отчетливо меньше среди тех, кто получал кеторолак, чем среди тех, кому этот препарат не назначался: 0,4 и 5,8% (р<0,0001). Интересно отметить, что применение кеторолака в периоперационном периоде не сопровождалось повышением частоты желудочно-кишечных кровотечений, кардиоваскулярных катастроф и почечной недостаточности [12]. Американские хирурги-ортопеды A.Maheshwari и соавт., представившие свой опыт ведения больных после эндопротезирования крупных суставов, считают необходимым включение в схему послеоперационного обезболивания, внутривенное введение кеторолака 15-30 мг 3 раза в день как метода, позволяющего минимизировать применение наркотических анальгетиков [13].
К сожалению, этот мощный анальгетик, как и все другие НПВП, способен вызывать развитие серьезных побочных эффектов, как со стороны желудочно-кишечного тракта (ЖКТ), так и сердечно-сосудистой системы. Именно поэтому врач, назначающий такие препараты, должен уделить серьезное внимание оценке риска и профилактике возможных лекарственных осложнений [1, 7, 8].
Очевидно, что для ургентного обезболивания, когда НПВП используются в течение короткого или относительно короткого времени, в большей степени важен контроль побочных эффектов, связанных с ЖКТ. Хорошо известно, что опасная патология ЖКТ (язвы, кровотечение, перфорация) может возникать в первые дни или даже часы после парентерального введения или перорального приема НПВП. В этом плане очень показательны данные финских исследователей A.Helin-Salmi-vaara и соавт., которые оценили зависимость риска развития ЖКТ-осложнений от длительности приема НПВП. Материалом для анализа стало популяционное исследование по типу «случай-контроль», в котором основную группу составили 9191 больных, у которых были отмечены ЖКТ-кровотечение, язва или перфорация, а контроль - 41780 лиц без данной патологии. Оказалось, что опасность развития данных осложнений была максимальной в первые 2 нед приема НПВП (ОШ 3,2), а затем существенно снижалась [14].
На протяжении многих десятилетий фармакологи пытаются создать «совершенный» НПВП - препарат, который обладал бы анальгетической и противовоспалительной активностью традиционных представителей этой лекарственной группы, но не имел бы при этом свойственных им специфических недостатков. К сожалению, ни одно из предложенных на сегодня решений этой проблемы нельзя признать идеальным [15].
Серьезные ожидания были связаны с высокоселективными ЦОГ-2-ингибиторами, так называемыми «коксибами». Эти препараты, лишь в минимальной степени влияющие на работу «хорошего» фермента ЦОГ-1, как предполагалось, не должны вызвать повреждения слизистой оболочки (СО) ЖКТ. Это положение отчасти подтвердилось, но результаты ряда клинических испытаний, а также опыт реальной работы показывают, что считать «коксибы» полностью безопасными в отношении ЖКТ нельзя. Как известно, наиболее селективный ЦОГ-2-ингибитор - эторикоксиб, для которого соотношение блокирующих концентраций ЦОГ-1/ЦОГ-2 составляет около 100. Четким доказательством его преимущества стали 2 масштабных 12-недельных исследования, в которых безопасность эторикоксиба в дозе 120 мг сравнивалась с напроксеном, ибупрофеном и плацебо (суммарно 1422 больных) на основании результатов динамического эндоскопического контроля ЖКТ. Количество язв желудка и двенадцатиперстной кишки, возникших на фоне приема лекарств, составило 7,4% vs 25,3% и 8,1% vs 17,0% соответственно, т.е. «коксиб» вызывал серьезные осложнения в 2 и 3 раза реже, чем «традиционные» НПВП. Такой результат мог бы считаться идеальным, но у принимавших плацебо пациентов язвы были выявлены лишь в 1,9 и 1,4% случаев - значительно меньше, чем у получавших эторикоксиб [16].
Проблема заключается в том, что активность ЦОГ-2 не всегда носит негативный характер - в ряде случаев работа этого фермента необходима как раз для восстановления поврежденной ткани. Именно поэтому высокая экспрессия ЦОГ-2 определяется в СО, окружающей эрозии и язвы желудка, ведь образующиеся здесь простагландин и простациклин играют важную роль в процессах естественной репарации. Как не удивительно, но «коксибы», блокируя ЦОГ-2, способны замедлять процессы заживления и тем самым способствовать развитию серьезных ЖКТ-осложнений. Можно предположить, именно с этим патогенетическим механизмом связано выявление язв ЖКТ у большего числа пациентов, получавших «коксибы» в сравнении с плацебо [3].
Программа MEDAL
Репутации «коксибов» серьезно пострадала после анализа результатов программы MEDAL - самого большого на сегодняшний день исследования безопасности НПВП. В этом исследовании 34 700 пациентов с ревматоидным артритом и остеоартрозом в течение не менее 1,5 года получали эторикоксиб 60 или 90 мг, а в качестве контроля - диклофенак в дозе 150 мг/сут. Суммарное количество побочных эффектов со стороны ЖКТ у больных, получавших эторикоксиб, оказалось значительно меньшим. Однако опасные осложнения, такие как кровотечения, были отмечены у равного числа больных, получавших «коксиб» и «традиционный» препарат: 0,3 и 0,32 на 100 пациенто-лет [17].
Главным же недостатком «коксибов» следует считать повышение риска кардиоваскулярных катастроф. Ведь именно «благодаря» рофекоксибу, одному из представителей этой лекарственной группы, использование которого было запрещено из-за опасности развития инфаркта миокарда, мировое сообщество признало кардиоваскулярные осложнения НПВП как одну из наиболее актуальных проблем здравоохранения. Конечно, сегодня известно, что все НПВП способны оказывать негативное влияние на состояние сердечно-сосудистой системы, причем некоторые н-НПВП (диклофенак) - даже в большей степени, чем «коксибы». Однако именно последние традиционно ассоциируются многими врачами с риском кардиоваскулярных осложнений [1, 18].
Комбинированные препараты
Другим подходом для улучшения НПВП стало создание комбинаций «традиционных» НПВП и гастропротекторов. В 1990-х годах прошлого века широкое распространение получил комбинированный препарат, содержащий диклофенак и синтетический аналог простагландина мизопростол (Артротек®). Мизопростол доказал свою высокую эффективность в качестве средства для профилактики развития НПВП-ассоциированной патологии ЖКТ [19, 20]. Однако он имеет серьезный недостаток - его использование нередко сопровождается неприятными побочными эффектами прежде всего гастралгиями и диареей. После появления с-НПВП и ингибиторов протонной помпы (ИПП) Артротек® утратил свое значение и практически не применяется в настоящее время.
Существенно больший интерес в качестве защитного компонента комбинированных лекарств вызывают антисекреторные противоязвенные средства, такие как ИПП. Эти лекарства весьма эффективны для защиты верхних отделов ЖКТ и достаточно хорошо переносятся. Так, в последние годы в клиническую практику вошли препараты, содержащие напроксен и эзомепразол (Вимово™), а также кетопрофен и омепразол (Аксорид®). Кроме этого, в США зарегистрировано лекарство, содержащее ибупрофен и Н2-блокатор фамотидин (Дуэксис®); при условии 3-кратного приема доза последнего составляет 80 мг/сут, что позволяет добиться существенного снижения частоты ЖКТ-осложнений [21-23].
Но комбинация с ИПП и Н2-блокаторами в качестве метода повышения безопасности НПВП имеет свои (и достаточно серьезные) недостатки. Хорошо известно, что антисекреторные препараты защищают лишь верхние отделы ЖКТ, но не предохраняют от повреждения нижележащие отделы; а ведь НПВП могут вызывать осложнения и со стороны тонкой кишки («НПВП-энтеропатия»), клиническое значение которых очень существенно. Кроме этого, антисекреторные средства сами могут вызывать серьезные побочные эффекты - длительный прием ИПП ассоциируется с повышением риска развития кишечных инфекций, негативным фармакологическим взаимодействием с рядом важных лекарств и прогрессированием остеопороза и др.
Еще один вариант «улучшения» НПВП был реализован при создании ликофелона. Этот препарат способен блокировать не только ЦОГ-2, но и липооксигеназу (ЛОГ)-5 - фермент, отвечающий за синтез лейкотриенов, играющих важную роль в развитии повреждения СО ЖКТ. Некоторые эксперты считают, что ликофелон обладает заметным преимуществом по переносимости в сравнении с «традиционными» НПВП -прежде всего в отношении ЖКТ [24]. Однако отсутствие реального опыта работы с этим препаратом и крупных исследований, подтверждающих его безопасность, не позволяет делать слишком оптимистичных выводов в отношении ликофелона.
Донаторы NO-группы
Другим методом повышения безопасности НПВП стала работа по созданию молекул действующих веществ, содержащих NO-группу (ClNOD) [25, 26].
Маленькая молекула оксида азота (NO) - один из главных «передатчиков» биологических сигналов, принимающий участие в регуляции разнообразных физиологических процессов. С действием NO связывают замедление агрегации тромбоцитов и миграции нейтрофилов через сосудистую стенку, расслабление гладкомышечных клеток интимы сосудов, неоангиогенез, неонейрогенез и др. Подобно простагландинам в области воспаления и повреждения ткани NO способен выступать в «негативной» роли медиатора боли, вызывающего сенситизацию и прямую стимуляцию ноцицепторов. Синтез этой молекулы происходит при помощи фермента NO-синтетазы (NOS), которая отщепляет NO от аминокислоты L-аргинина с образованием L-цитруллина. Известны несколько NOS. Одни из них являются «структурными» - это эндотелиальная (e-NOS) и нейрональная (n-NOS). В области патологического процесса синтез NO определяется i-NOS - индуцируемой изоформой данного фермента - экспрессия которой происходит под влиянием провоспалительных цитокинов [25, 26].
Повышение концентрации NO в слизистой ЖКТ сопровождается усилением кровотока, ускорением репарации эпителиоцитов, торможением воспаления (во многом благодаря замедлению хемотаксиса нейтрофилов) и подавлением свободнорадикальных процессов. Основное количество этого вещества в СО образуется при участии i-NOS, экспрессируемой в ответ на повреждение эпителиальных клеток под воздействием разных факторов агрессии - НПВП, соляной кислоты и инфекции Helicobacter pylori [25, 26].
Возможно предположить, что экзогенное насыщение слизистой ЖКТ NO может повысить ее устойчивость к повреждению. Имеются весьма любопытные популяционные данные, подтверждающие это предположение. Так, испанские исследователи A.Lanas и соавт. провели анализ влияния НПВП и разных гастропротективных препаратов на риск развития ЖКТ-кровотечений; исследуемой группой стали 2777 больных, у которых развивилось данное осложнение, а 5532 пациента, не имевшие подобных проблем, составили соответствующий контроль. Прием НПВП сам по себе резко повышал опасность кровотечения - ОШ составило 5,6. В то же время сопутствующий прием ИПП и Н2-блокаторов снижал данный риск: ОШ 0,33 и 0,65 соответственно. Такое же уменьшение риска (ОШ 0,48) для осложнений со стороны ЖКТ отмечалось, если больные регулярно использовали нитропрепараты для лечения заболеваний сердечно-сосудистой системы. Была выдвинута гипотеза, что эти препараты, способные при своей биотрансформации выделять NO, могут выступать в роли «гастропротективного» средства [27].
Первым представителем CINOD стал напроксинод, представлявший напроксен с донатором NO-группы. Создатели этого препарата надеялись добиться существенного повышения безопасности препарата - причем как желудочно-кишечной, так и кардиоваскулярной. К сожалению, эти надежды в полной мере не оправдались. В 2005 г. были опубликованы результаты шестимесячного РКИ, в котором проводилось сравнение напроксинода 1500 мг/сут и обычного напроксена 1000 мг/сут у 970 пациентов с остеоартрозом. Количество язв верхних отделов ЖКТ, возникших на фоне приема напроксинода, было несколько меньшим, чем в контрольной группе - 9,7 и 13,7%, однако различие это оказалось статистически незначимым [28]. В итоге, поскольку результаты клинических испытаний не показали явного преимущества напроксинода, это лекарство не было зарегистрировано и не используется в реальной практике.
«Защищенные» НПВП
Донаторы NO-группы - не единственный подход к использованию гастропротективного потенциала NO для повышения безопасности НПВП. Совсем недавно на фармакологическом рынке нашей страны появился новый «защищенный» НПВП, амтолметин гуацил - АМГ, (НайзилатR), преимущества которого связывают с влиянием на активность NO в СО ЖКТ.
Это лекарство представляет модификацию хорошо известного на Западе «традиционного» НПВП толметина, который уже более 40 лет применяется в медицинской практике. Это надежный, действенный анальгетик с выраженными противовоспалительными свойствами, доказавший хороший терапевтический потенциал как для купирования острой боли, так и лечения хронических ревматических заболеваний. Следует заметить, что в США толметин может использоваться в педиатрической практике у детей, страдающих ювенильным артритом, начиная с 2-летнего возраста [29, 30].
АМГ отличается от своего предшественника присутствием в своей структуре аминокислоты ванилина, что привело к существенному изменению его фармакологических свойств. Благодаря данной модификации он приобрел отчетливые гастропротективные свойства, связанные, в первую очередь, с подавлением активности ингибиторов i-NOS, что приводит к существенному повышению концентрации NO в СО ЖКТ [31, 32].
Так, в исследовании G.Coruzzi и соавт. было отмечено значительное нарастание активности i-NOS в СО лабораторных животных, получавших АМГ [31]. Кроме этого, новый препарат стимулирует рецепторы капсаицина, усиливает синтез кальцитонин-генсвязанного пептида, подавляет перикисное окисление липидов, что приводит к снижению секреции соляной кислоты и ускорению репарации эпителиоцитов [32, 33].
Результаты экспериментальных работ показывают явный гастропротективный потенциал АМГ. Так, E. Tubaro и соавт. показали дозозависимое подавление стимулированной желудочной секреции под влиянием АМГ, т.е. он оказался достаточно эффективным антисекреторным средством (рис.1).
Кроме этого, АМГ отчетливо усиливал секрецию бикарбоната, являющегося основой щелочного «буфера» СО желудка. Самое интересное, что АМГ, будучи НПВП, снижал повреждающее действие других НПВП. По сравнению с плацебо или толметином, а также на фоне введения АМГ у лабораторных животных было выявлено достоверное дозозависимое уменьшение количества и глубины эрозивно-язвенных изменений, спровоцированных введением индометацина [32].
Интересные результаты были получены G.Morini и соавт., которые исследовали морфологию СО желудка крыс, получавших АМГ, толметин или целекоксиб. Оказалось, что в группе животных, получавших АМГ, не было отмечено повреждения эндотелиальных клеток и провоспалительных изменений в стенке желудка в отличие от препаратов сравнения; особенно интересно, что элементы воспаления возникали даже при использовании целекоксиба, который ведущие эксперты считают наиболее безопасным для ЖКТ представителем группы НПВП [33].
Интересные данные были получены G.Riezzo и соавт. Они показали, что прием АМГ устраняет функциональные расстройства пищеварения у здоровых добровольцев, получивших в ходе эксперимента 40-80 мг чистого этилового спирта. В этом плане АМГ был столь же действенным средством, как известный гастропротектор мизопростол. При этом прием диклофенака на фоне пробы с алкоголем однозначно усиливал функциональные расстройства ЖКТ [34].
Достоинства нового препарата подтверждает серия хорошо организованных РКИ, в которых его эффективность и безопасность сравнивалась с несколькими другими НПВП.
Например, A.Tavella и G.Ursini сопоставили лечебное действие АМГ и диклофенака у 50 больных с выраженной мышечно-скелетной болью. Выраженность боли оценивалась по 5-балльной шкале (от 0 до 4). Было показано, что АМГ не уступал, а по ряду параметров даже превосходил препарат контроля. Так, боль в покое, при движении и выраженность нарушения функции через 4 нед терапии составила в исследуемых группах 0,5 и 1,2; 0,7 и 0,8; 0,4 и 1,1 баллов соответственно [35].
Данные метаанализа
Серьезное изучение безопасности АМГ было проведено в ходе метаанализа 18 РКИ (n=780) продолжительностью от 4 нед до 6 мес, в которых изучалась частота развития побочных эффектов при использовании АМГ и «традиционных» НПВП (диклофенак, толметин, пироксикам, индометацин). Какие-либо осложнения на фоне приема нового препарата возникали гораздо реже, чем в контрольных группах - ОШ для их развития составило 0,2 (0,1-0,3); риск появления осложнений со стороны ЖКТ был меньше более чем в 3 раза - ОШ 0,3 (0,1-0,7). В 3 РКИ (суммарно 92 больных) безопасность АМГ оценивалась по результатам оценки эндоскопической картины верхних отделов ЖКТ. Препаратами сравнения здесь были индометацин, толметин и диклофенак (рис. 2).
Можно видеть, что лишь у нескольких больных, получавших АМГ, развились небольшие изменения СО - единичные геморрагии или эрозии. В то же время, почти у 1/2 участников исследования использование обычных НПВП привело к развитию эрозий и язв ЖКТ [36].
Рис.1. АМГ дозозависимо снижает индекс повреждения СО желудка, вызванного введением индометацина (лабораторные данные на животных) [32].
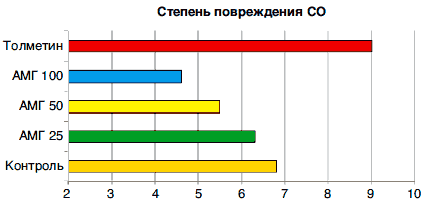
Рис. 2 Сравнение влияния АМГ и н-НПВП на верхние отделы ЖКТ: эндоскопическая картина (по результатам 3 РКИ) [36].
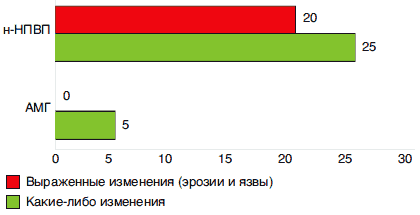
Рис. 3 Сравнение безопасности АМГ и целекоксиба (180 больных, 6 мес): эндоскопическая картина [37].
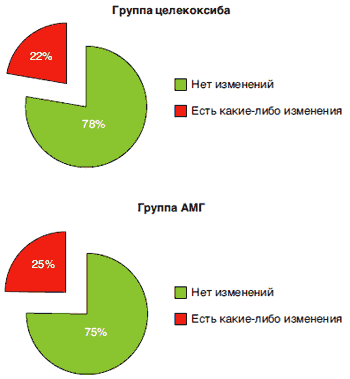
Весьма интересные данные были получены при сравнении АМГ с целекоксибом, который, как было отмечено выше, по праву считается стандартом гастродуоденальной переносимости среди всех современных НПВП. Это исследование было проведено группой хорватских ученых, причем продолжительность его составила 6 мес, а исследуемая группа - 180 пациентов с ревматоидным артритом. Пациенты получали АМГ в дозе 1200 мг или целекоксиб в дозе 400 мг, причем всем до- и после курса лечения проводилось эндоскопическое исследование ЖКТ. Результаты работы показаны на рис. 3.
Как видно, АМГ по уровню ЖКТ-переносимости нисколько не уступал целекоксибу, причем у подавляющего большинства пациентов не было отмечено развития каких-либо изменений СО [37].
Преимущество АМГ также определяется и снижением затрат на лечение. Как известно, стоимость лекарственной терапии определяется не только номинальной ценой препарата; она включает оплату диагностических и лечебных мероприятий, связанных с предупреждением и терапией возможных побочных эффектов. Исходя из этого, суммарные экономические потери, связанные с применением НПВП, могут в десятки раз превышать затраты на покупку препарата.
Этот аспект применения нового препарата был рассмотрен в работе A.Belisari и L.Mantovani, которые сравнили затраты при лечении АМГ и популярными «традиционными» НПВП. Согласно проведенным расчетам АМГ суммарно обходился значительно дешевле, чем «традиционные» НПВП, которые гораздо чаще вызывали те или иные осложнения. Так, лечение пироксикамом (на 100 человеко-лет) оказалось дороже на 150-1077 евро, диклофенаком - 380-1705 евро, толметином - на 410-2190 евро, а индометацином -1046-3132 евро [38].
В заключении можно сказать, что в распоряжении российских врачей появился новый анальгетик, обладающим серьезными преимуществами по сравнению с «традиционными» НПВП. Предшественник АМГ - толметин хорошо знаком западным врачам как эффективное обезболивающее и противовоспалительное средство. АМГ нисколько не уступает по терапевтическому потенциалу своему «прародителю», что было доказано в ходе серии клинических испытаний. АМГ имеет выраженный гастропротективный потенциал, который связан с рядом биологических эффектов этого препарата, и прежде всего - нарастанием концентрации NO в слизистой оболочке ЖКТ. Клинические исследования определенно подтверждают большую безопасность АМГ для ЖКТ в сравнении со многими н-НПВП, в частности, диклофенаком. По данным одного РКИ, АМГ не уступает целекоксибу по своей переносимости и частоте развития эрозивно-язвенных изменений ЖКТ. Нельзя не отметить, что размеры работ, доказывающих достоинства АМГ, относительно невелики; не все параметры его безопасности - например, влияние на сердечно-сосудистую систему, достаточно изучены. Это диктует необходимость дальнейших исследований клинических свойств АМГ. Тем не менее имеющихся на сегодняшний день данных достаточно, чтобы считать АМГ весьма перспективным средством для лечения острой боли и более безопасной альтернативой «традиционным» НПВП.
Вывод
НПВП широко используются для купирования боли, связанной с травмами и хирургическими вмешательствами. Однако эти препараты могут вызывать серьезные осложнения со стороны ЖКТ и сердечно-сосудистой системы. В последние десятилетия неоднократно предпринимались попытки «улучшить» НПВП, снизив их негативное влияние на ЖКТ. Это создание высокоселективных ЦОГ-2-ингибиторов, комбинации НПВП с гастропротекторами (мизопростол, Н2-блокаторы, ИПП), ЦОГ-2/ЛОГ-2-ингибиторы, CINOD. К сожалению, все эти лекарства обладают определенными недостатками, ограничивающими их терапевтическую ценность. Некоторые из этих разработок используются в практике, другие остались на уровне экспериментальных работ или уже покинули фармакологический рынок. Амтолметин гуацил - новый представитель НПВП, созданный на основе хорошо известного на Западе «традиционного» НПВП толметина. Новое лекарство имеет комплекс гастропротективных свойств, наиболее важные из которых - способность повышать концентрации NO в слизистой оболочке ЖКТ. В настоящем обзоре представлен механизм действия нового препарата, результаты его лабораторных и клинических исследований.
Литература
