Остро прогрессирующий туберкулез легких
СтатьиОпубликовано в журнале:
Большой Целевой Журнал о туберкулезе »» №6 1999 Вниманию специалистов Г.С. Баласанянц
Изменение общественно-политического строя России привело не только к серьезному ухудшению эпидемиологической ситуации по туберкулезу, но и к резкому ухудшению структуры впервые выявленного туберкулеза легких. В клиническую классификацию туберкулеза в 1994 году вновь внесены тяжелые его формы, многие годы не встречавшиеся среди населения. Это казеозная пневмония и миллиарный туберкулез легких, характеризующиеся остропрогрессирующим течением и неблагоприятным прогнозом. Среди различных факторов, обуславливающих появление таких форм, наряду со снижением общей реактивности организма и изменением биологических свойств микобактерий туберкулеза, определенную роль играет снижение объема профилактических мероприятий и выполнения целевых флюорографических осмотров населения. Последнее способствовало значительному увеличению числа больных туберкулезом, выявляемых по обращаемости в лечебно-профилактические учреждения с разнообразными жалобами, свидетельствующими о значительной давности заболевания. Следует обратить особое внимание на выявление остропрогрессирующих форм туберкулеза, так как подавляющее большинство больных первоначально госпитализируются в соматические больницы по поводу различных острых респираторных заболеваний или пневмонии. Несвоевременная диагностика туберкулеза у них создает неблагоприятные эпидемиологические условия для окружающих больных, что может привести к госпитальной вспышке туберкулеза и требует проведения противотуберкулезных мероприятий в отделениях, где выявляются больные туберкулезом, а также детального анализа причин несвоевременной диагностики заболевания. Контроль за выполнением этих необходимых мер должны осуществлять участковые фтизиатры и служба СЭС. Одновременно необходимо постоянно повышать уровень знаний среди врачей общей лечебной сети об основных принципах диагностики туберкулеза.
(Профессор М.С. Греймер Кафедра фтизиатрии медицинской академии последипломного образования, г. Санкт-Петербург)
Концепция туберкулеза как исчезающей болезни оказалась глубоко ошибочной как в России, так и во многих зарубежных странах. В конце века туберкулез встал как тень прошлого и вновь сохраняет за собой лидерство среди инфекционных болезней, представляя опасность многим миллионам людей. 1/3 населения земного шара инфицирована туберкулезом. Ежегодно у 8-10 миллионов людей (по некоторым данным - у 20 миллионов) инфицированность переходит в заболевание, причем 75% больных составляют лица трудоспособного возраста.
В России с конца 80-х - начала 90-х годов отмечается неуклонный рост основных показателей по туберкулезу. Изменение социально-экономического курса в стране, повсеместное снижение качества жизни привело к прогрессирующему распространению инфекции. Заболеваемость среди взрослого населения за период 1991-1997 гг. увеличилась в 1,9 раза, смертность - в 2 раза. Инфицированность среди детей возросла в 15 раз, и как следствие растет детская заболеваемость. Ежегодно 12 тысяч детей болеют туберкулезом.
Эти новые реалии жизни послужили основой для отрицательного патоморфоза туберкулезного процесса, когда казеозный вариант воспаления стал доминировать в течении туберкулеза. Вновь, как много лет назад, регистрируются распространенные, острые, генерализованные формы, т.е. клинически тяжелый и трудно излечиваемый туберкулез. Частота выявления подобных форм туберкулеза колеблется от 60 до 81%.
Такое течение процесса стали диагностировать не только при классических острых формах туберкулеза (миллиарном туберкулезе и казеозной пневмонии), которые спустя 20 лет (в 1994 г.) были повторно включены в клиническую классификацию туберкулеза, но и при других формах. Это послужило основанием для объединения больных с подобным течением туберкулезного процесса под единым названием "остропрогрессирующий туберкулез легких" (ОПТЛ).
Прогрессирующее течение туберкулеза стало основной причиной смерти больных. Смерть в течение первого года выявления болезни, в основном, происходит по причине развития остропрогрессирующего процесса. Среди больных ОПТЛ показатели смертности также высоки - 67%.
Постепенно термин "остропрогрессирующий туберкулез" стал как бы размываться, рамки остротекущего процесса стали искусственно расширяться. Поэтому возникла необходимость определить границы и признаки, по которым туберкулезный процесс можно считать остропрогрессирующим, дать четкое определение ОПТЛ.
"Остропрогрессирующий туберкулез легких - это понятие, объединяющее различные клинические формы туберкулеза органов дыхания, характеризующиеся острым началом заболевания и тяжелым прогрессирующим течением с резко выраженным интоксикационным синдромом, преобладанием эксудативно-казеозной тканевой реакции, обширными поражениями и быстрым образованием деструкций".
Социально-эпидемиологическая оценка ОПТЛ отражает все негативные тенденции нашей современной общественной жизни. Болеют ОПТЛ в основном мужчины (7:1), социально-дезадаптированные лица, лица-БОМЖ, прибывшие из мест лишения свободы. Только 31,2% больных имеют трудовую занятость, 53,5% страдают алкоголизмом или бытовым пьянством и т.д.
Остропрогреесирующее течение туберкулеза обуславливает развитие целого ряда патогенетических нарушений (рис. 1).
Это в первую очередь - интоксикационный синдром. Проявления интоксикации доминируют в клинической картине. Интоксикация приводит к тяжелым расстройствам гомеостаза и является основной причиной летального исхода. Эндотоксины активизируют множественные биологические системы с инициированием освобождения биологически активных веществ, что образно названо в литературе "метаболической анархией". Это приводит к дезорганизации организма как единого целого с развитием полиорганной недостаточности.
ОПТЛ сопровождается нарушениями коагуляции. Гиперкоагуляция провоцирует нарушения микроциркуляции. Возникает тромбоз сосудов, и развивается ДВС-синдром.
Синдром дыхательных расстройств проявляется кашлем с мокротой, зачастую гнойного характера, одышкой, цианозом, болями в грудной клетке, нарушениями внешнего дыхания, газообмена. В зависимости от выраженности изменений у больных регистрируется респираторный синдром, дыхательная или легочно-сердечная недостаточность.
ОПТЛ сопровождается выраженными нарушениями иммунитета. Иммунодефицит проявляется в виде глубоких структурно-метаболических и функциональных нарушений и повышенной гибели иммунокомпетентных клеток (ИКК). Развиваются разнообразные нарушения цитокинового комплекса.
Важным аспектом патогенеза ОПТЛ является бактериовыделение. У половины больных бактериовыделение массивное; микробы быстрорастущие, вирулентные, жизнеспособные. При ОПТЛ выделяют типичные и резистентные МВТ, причем лекарственная устойчивость (ЛУ) является как причиной, так и следствием развития туберкулезного процесса по остропрогрессирующему варианту. Первичная ЛУ регистрируется у 20-35% больных, вторичная - у 25,4-41,5%. МВТ обнаруживают не только традиционно в мокроте, промывных водах бронхов, но и в крови. Бактериемия составляет от 48 до 63%.
В последнее время появилась тенденция считать всех больных ОПТЛ больными одной клинической формой с едиными однотипными нарушениями. В то же время это понятие объединяет различные клинические формы туберкулеза: казеозную пневмонию, варианты диссеминированного туберкулеза, включая милиарный, остротекущий инфильтративный туберкулез, фиброзно-кавернозный туберкулез при развитии казеозной пневмонии в интактных участках легочной ткани (рис. 2).
Несмотря на то, что казеозное воспаление доминирует у больных ОПТЛ, не следует все случаи остротекушего туберкулеза считать казеозной пневмонией. Как показали углубленные клинико-рентгенологические, биохимические и иммунологические исследования, каждая из форм, входящая в ОПТЛ, имеет наряду со сходством определенные различия, которые необходимо учитывать в оценке патогенеза и при назначении терапии.
Казеозная пневмония (КП) - пожалуй, самая яркая форма ОПТЛ.
Частота регистрации такого диагноза отражает тенденции, указанные выше - от 4,7% до 45%. КП - одна из наиболее тяжелых форм ОПТЛ. Она может возникать самостоятельно и как финал прогрессирования при других формах. Это, так сказать, признак злокачественного течения туберкулезного процесса. КП, как правило, двухсторонняя, в 32% - тотальная.
Процесс характеризуется наличием многообразных разноплановых патогенетических сдвигов. При КП отмечается выраженный интоксикационный синдром, развивается дыхательная и легочно-сердечная недостаточность, ДВС-синдром. 54%-82% больных выделяют лекарственно устойчивые МБТ. Исследование иммунного статуса выявило глубокие нарушения иммунитета как по количеству ИКК, так и их функциональной активности. Кроме того, у больных этой группы отмечается наиболее низкий уровень иммунных комплексов.
Объяснить это явление можно, вспомнив предположение М.М. Авербаха, что именно фиксация циркулирующих иммунных комплексов (ЦИК) в легочной ткани обуславливает развитие туберкулезного процесса по казеозному варианту, гибель больных КП составляет от 15,3 до 30%, у остальных больных процесс переходит в фиброзно-кавернозный туберкулез.
Диссеминированный туберкулез (ДТ), по данным некоторых авторов, составляет от 16 до 34,5% ОПТЛ. В условиях снижения иммунитета ДТ приобретает острое прогрессирующее течение. Классической острой формой ДТ является острый гематогенный диссеминированный туберкулез, т.е. милиарный туберкулез. Изучение клинической картины современного МТ выявило некоторые особенности, отличающие его от классических описаний 40-50-х годов. Заболевание протекает не классически остро, а с постепенным в течение 1-3 месяцев ухудшением состояния, после чего появляется острая вспышка болезни. Интоксикационный синдром, будучи ярко выраженным, не манифестирует по тифоидному варианту. Процесс протекает в основном генерализованно с внелегочными проявлениями, иногда множественными. Причем внелегочные симптомы поражения приводят к ошибкам в диагностике МТ.
Все чаще диагностируется лимфобронхогенный вариант ДТ, ранее почти не определяемый. ДТ в условиях снижения иммунитета развивается по варианту экссудативно-некротического воспаления с образованием ацинозно-лобулярных, сливных лобулярных и сегментарных фокусов КП с расплавлением и образованием пневмониогенных каверн. При несвоевременной и неадекватной терапии процесс переходит в КП.
Остропрогрессирующий инфильтративный туберкулез легких (ИТ) - это, как правило, лобит с очагами и фокусами бронхогенного обсеменения. ИТ - наиболее благоприятная форма ОПТЛ, при длительной химиотерапии у 84,3% больных наступает клиническое излечение в виде прекращения бактериовыделения и закрытия полостей распада.
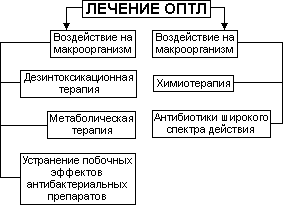
Существует несправедливое мнение, что лечение больных ОПТЛ бесперспективно, такие больные некурабельны. Безусловно, лечение этих пациентов представляет большие сложности. С одной стороны, ОПТЛ обусловлен существенными изменениями характеристик микроба (МВТ вирулентные полирезистентные, популяция массивна, часто присоединяется сопутствующая инфекция), а с другой стороны - остропрогрессирующее течение туберкулезного процесса провоцируется изменениями в макроорганизме (иммунодефицит, разрегулирование дезинтоксикационной системы, метаболические нарушения). Поэтому лечение должно быть обязательно комплексным этиопатогенетическим, основанным на клинико-лабораторных и рентгенологических данных и предусматривающим особенности каждой клинической формы ОПТЛ (рис. 3).
Основой лечения является химиотерапия. Терапия должна проводиться не менее 8-10 месяцев: первые 2 месяца, когда лечение наиболее эффективно, - 5 препаратами, далее - 4 препаратами. Более длительное лечение, как предупреждал Л.К. Богуш (1978 г.), неэффективно, т.к. насыщение антибактериальными препаратами подавляет естественные иммунные реакции, при этом активизируется неспицифическая флора. Следует выбирать не только адекватные противотуберкулезные препараты, но и наиболее эффективные методы введения лекарств. Для больных ОПТЛ особенно важно определение степени активации ГИНК, т.к. при выраженной интоксикации быстрая активация ГИНК требует альтернативных методов введения (минуя печень).
Химиотерапия назначается с учетом ЛУ, т.к. именно ЛУ - одна из причин не успеха в лечении больных ОПТЛ. Учитывая высокую частоту выявления полирезистентных МВТ, показано применение резервных антибиотиков широкого спектра действия, часть из которых действует непосредственно на микроб, часть - потенцирует действие противотуберкулезных препаратов. Терапия ЛУ ОПТЛ осложняется низкой БАК крови. Резервные антибиотики повышают БАК.
Патогенетическое лечение должно заключаться в проведении в первую очередь дезинтоксикационной терапии, которая помогает снять напряженность интоксикационного синдрома, устранить мультиорганные нарушения, обусловленные интоксикацией, и предупредить развитие синдрома Ляриша. Дезинтоксикационная терапия включает в себя инфузионные методы, внутривенную лазеро-терапию, плазмаферез, УФО крови.
Учитывая глубокие нарушения метаболизма при ОПТЛ, важным разделом лечения следует считать метаболическую патогенетическую терапию, включающую: витамины, антигипоксанты, антиоксиданты.
Одной из серьезных проблем химиотерапии у больных ОПТЛ является быстрое появление токсических побочных реакций, причем у 7,7% больных они становятся неустранимыми и требуют отмены препарата навсегда. Побочные реакции провоцируются в значительной мере интоксикацией, а также методами введения противотуберкулезных препаратов. Учитывая нежелательность их развития (необходимость отмены препарата, риск развития ЛУ и ауто-инфекций), патогенетическая терапия должна предусматривать профилактику побочных реакций и их быстрое устранения.
Излечение при ОПТЛ зависит от целого комплекса факторов, в первую очередь от того, какой клинической формой представлен ОПТЛ. При ИТ излечение составляет 88,9%, ДТ - 76,5%, КП - 30-45%. У 20-28% больных химиотерапия неэффективна.
Таким образом, характерной особенностью патоморфоза туберкулеза в последние годы можно считать возвращение остропрогрессирующих форм туберкулеза легких. В рамках остропрогрессирующего процесса ведущим является казеозный тип воспаления с быстрым распространением инфекции, расплавлением легочной ткани и образованием множественных деструкций. Это приводит к развитию целого каскада патогенетических нарушений, основополагающими из которых является интоксикация и иммунодефицит. В то же время каждая форма ОПТЛ сохраняет свои особенности, что обуславливает разноплановые биохимические и иммунные сдвиги.
Лечение больных ОПТЛ должно учитывать все эти нюансы, однако в первую очередь оно должно основываться на необходимости элиминации микробной популяции и устранения интоксикационных и метаболических нарушений.
Рисунок 1.
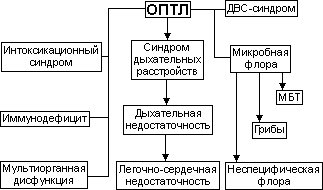
Рисунок 2.
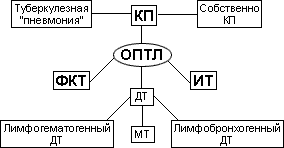
Рисунок 3.