Диагностика и рациональная терапия дерматозов сочетанной этиологии
СтатьиОпубликовано в журнале:
Дерматология No 4, 2010, приложение consilium medicum: с. 6-11
Л.П.Котрехова НИИ медицинской микологии им. П.Н.Кашкина, Санкт-Петербург Кафедра дерматовенерологии СПбМАПО
В патогенезе наиболее распространенных заболеваний кожи возбудители бактериальных и грибковых инфекций играют важную роль. Реальность сегодняшнего дня такова, что врач-дерматолог ежедневно сталкивается с проявлениями бактериальных, грибковых и бактериально-грибковых инфекций у больных разными дерматозами.
За 12 мес 2009 г. в дерматологическом отделении НИИ медицинской микологии им. Н.П.Кашкина прошли обследование и лечение 1362 больных кожными заболеваниями. Большую часть пролеченных больных (31%) составили больные псориазом, их было 428 человек. Атопический дерматит стал причиной госпитализации у 231 (17%) больного. Экзема была диагностирована у 207 (15%) больных, дерматомикозы – у 89 (7%), пиодермии – у 64 (5%), прочие дерматозы – у 105 (8%). Обратило на себя внимание то, что на долю дерматозов сочетанной этиологии (ДСЭ) пришлось 17% (238 больных). Большинство больных, страдавших ДСЭ, прошли долгий путь с момента возникновения заболевания или его обострения до получения необходимой эффективной медицинской помощи. Можно выделить две группы причин развития этой ситуации: стечение неблагоприятных обстоятельств и врачебные ошибки. К стечениям обстоятельств следует отнести неизбежные результаты самого дерматоза. Например, тяжелое течение псориаза или атопического дерматита, как правило, сопровождалось присоединением вторичной инфекции, как бактериальной, так и грибковой. Присоединение вторичной инфекции изменяло клиническую картину и характер течения дерматоза, что в свою очередь мешало его своевременной диагностике и назначению рационального лечения. Также к стечениям обстоятельств относятся нежелательные явления, возникшие в результате проведения патогенетической терапии заболеваний кожи иммуносупрессивными препаратами. Основными причинами врачебных ошибок были незнание данной патологии и/или неумение применить знания на практике. Все это привело к тому, что ДСЭ долго оставались нераспознанными, а больные не получали необходимого лечения. Часто назначенное до поступления в стационар лечение было недостаточно эффективным. Ошибки в выборе терапии заключались в назначении монотерапии топического глюкокортикостероида (ГКС), или антибиотика, или противогрибкового препарата. Часто применялись препараты с заведомо низкой эффективностью и биодоступностью. При назначении терапии не учитывался этиологический фактор, способствовавший развитию ДСЭ, не проводился анализ причинно-следственных связей, назначались короткие, прерывистые курсы терапии.
В связи с этим было проведено исследование, целью которого стали: оценка особенностей этиологии, патогенеза, клинических проявлений, характера течения ДСЭ; изучение эффективности и безопасности комбинированного препарата Травокорт, содержащего антимикотик изоконазол и топический ГКС дифлукортолон, в терапии больных ДСЭ.
Материалы и методы
Под наблюдением находились 238 больных ДСЭ: 112 (47%) мужчин в возрасте от 24 до 82 лет (медиана – 57 лет), 126 (53%) женщин в возрасте от 25 до 80 лет (медиана – 56 лет). По полу и возрасту различий выявлено не было (p<0,05).
На I этапе исследования всем больным с подозрением на ДСЭ были проведены микробиологические исследования: бактериологический посев патологического материала (гной, кожные чешуйки, экссудат) с поверхности очагов; микроскопическое исследование и посев на среду Сабуро для выявления микромицетов – возбудителей грибковых заболеваний кожи. Далее были оценены факторы риска ДСЭ, проанализированы патогенетические механизмы развития ДСЭ и оценены клинические проявления ДСЭ.
На II этапе исследования 30 больным ДСЭ назначили Травокорт по стандартной схеме 2 раза в день на 14 дней. Эффективность терапии оценивали по скорости и степени разрешения очагов поражения, микологической, клинической эффективности. Критериями включения больных в исследование являлись: возраст от 18 лет; наличие ДСЭ, подтвержденное, микроскопическим и/или культуральным методами исследования; поражение кожного покрова не более чем на 30% по площади, отсутствие проявлений общей интоксикации. Критерии исключения: беременность; прием системных антифунгальных препаратов не позднее 1 мес до начала лечения изоконазолом; применение антимикотиков наружного действия не позднее 2 нед до начала лечения изоконазолом; непереносимость изоконазола. Безопасность Травокорта оценивали по наличию или отсутствию нежелательных явлений.
Результаты исследования
В результате обследования больных ДСЭ было установлено, что нозологические формы дерматозов у них были представлены атопическим дерматитом – 48% (115 больных); псориазом – 20% (48); экземой – 30% (70); красным плоским лишаем – 1% (3); очаговой склеродермией 1% (2). Из 238 больных ДСЭ большую часть (42%, 98 человек) составили больные, у которых течение дерматоза было осложнено присоединением пиококковой инфекции. Осложнение дерматоза присоединением грибковой инфекции наблюдали у 17% (41 человек) больных ДСЭ. У 16% (39 человек) выявили осложнение дерматоза бактериально-грибковой инфекцией, у 13% (32) длительное течение пиодермии и нерациональная ее терапия привели к развитию микробной экземы и появлению пиоаллергидов. Развитие микотической экземы вследствие длительного течения микоза кожи установили у 41 (12%) больного ДСЭ. Интересно отметить, что возбудители микозов были обнаружены у 45% (108 человек) из числа всех больных ДСЭ. Результаты проведенного обследования больных позволили установить факторы риска ДСЭ. Эндокринные заболевания, в том числе сахарный диабет, наблюдались у 25% больных, ожирение – у 37%, гипотиреоз – 5%. Заболевания сердечнососудистой системы были выявлены у 20% больных, метаболический синдром – у 18%, иммунодефицитные состояния – у 7%.
Лабораторные исследования показали, что основными возбудителями микозов кожи у больных ДСЭ являются дерматомицеты. Их выявляли в 45% случаев; Candida spp. – в 31%, Malassezia spp. – в 24%. Видовую идентификацию дерматомицетов установили в 48 случаях. Среди дерматомицетов доминировал Trichophyton rubrum. Его выделяли в 76% случаев, Trichophyton mentagrophytes – в 16%, Epidermophyton floccosum – в 8%.Индукторами гнойного процесса при ДСЭ являлись: Staphylococcus aureus – 48% случаев, Streptococcus pyogenes – 24%, Corynebacterium minutissimum – 20%, Pseudomonas aeruginosa – 8%.
Анализ причинно-следственных связей позволил выделить три варианта патогенеза ДСЭ. При первом варианте развития ДСЭ (25%, 60 случаев) инфекционные агенты (бактерии и/или грибы) являлись первичными возбудителями заболеваний кожи и ее придатков. В случае длительного или осложненного течения пиодермии (микоза) у больных в результате сенсибилизации развивались пиоаллергиды, микиды, микробная (микотическая) экзема. Второй вариант патогенеза ДСЭ (56%, 134 случая) предусматривал развитие вторичных инфекционных осложнений у больных с заболеваниями кожи (атопический дерматит, псориаз, красный плоский лишай и т.д.). При третьем варианте (19%, 44 случая) бактерии и грибы выступали в качестве триггеров. Изменение биоценоза кожи, колонизация патогенных и условно-патогенных возбудителей на кожном покрове, а также контаминация бактерий и грибов – все это в конечном итоге приводило к появлению специфических высыпаний на коже у больных атопическим дерматитом, псориазом (феномен Köbner) и прогрессированию этих дерматозов.
При первичном осмотре пациентов обращало на себя внимание то, что у большого числа больных (33%, 79 человек) клиническая картина дерматозов была нетипичной. Невозможно было с первого раза определить нозологическую принадлежность этих дерматозов. Только после проведения лабораторных, а в некоторых случаях и гистологических исследований удавалось поставить диагноз.
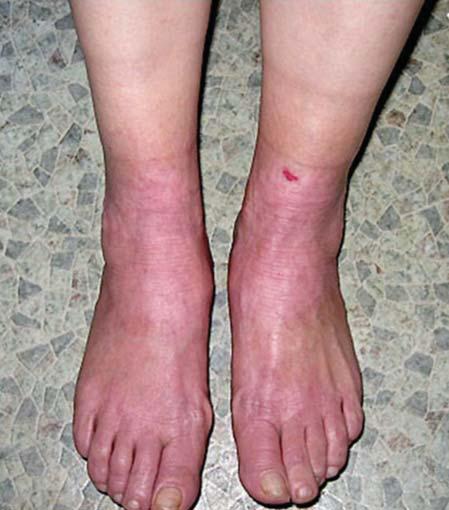
Так, больная П. 56 лет поступила на лечение с диагнозом «распространенный псориаз». На момент поступления в стационар она предъявляла жалобы на зудящие красного цвета высыпания на коже стоп и области голеностопных суставов. Больная характеризовала зуд как мучительный, приступообразный, усиливающийся при контакте с водой и в вечерне-ночное время суток. При сборе анамнеза заболевания удалось установить, что высыпания на коже существуют более 5 лет, больная неоднократно обращалась к дерматологу. При первом обращении ей был выставлен диагноз «псориаз», по поводу которого она ежегодно проходила стационарное лечение по месту своего проживания. Больной назначались дезинтоксикационные и десенсибилизирующие препараты, витамины группы В, топические стероиды (бетаметазон, мометазон) с добавлением салициловой кислоты. Лечение редко приносило кратковременное улучшение, чаще эффекта от терапии больная не отмечала.При осмотре обратил на себя внимание характер высыпаний. Очаги воспалительного процесса охватывали кожу обеих стоп и область голеностопных суставов по типу «носков». Кожный покров в очагах поражения был гиперемирован и инфильтрирован. На тыльной поверхности стоп имелись участки выраженной лихенификации. Границы очагов были не везде четко выражены. Шелушение было выражено незначительно, и кожные чешуйки плотно прилегали к поверхности кожи. Псориатическую триаду выявить не удалось. Кроме того, обратил на себя внимание стойкий выраженный белый дермографизм в очагах поражения (рис. 1).
 |
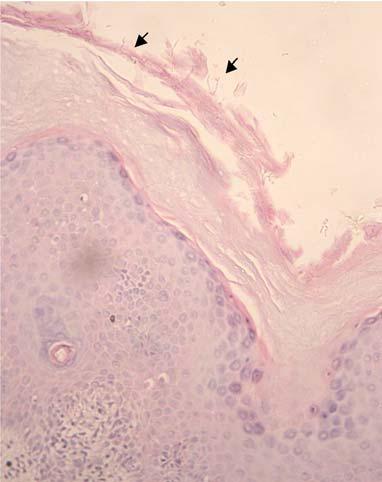
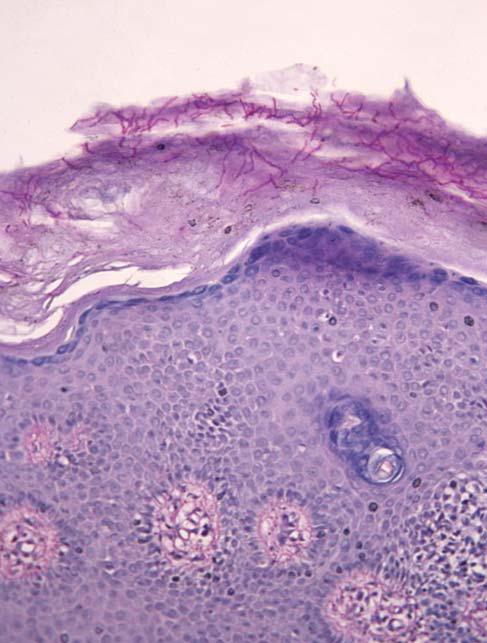
Для верификации диагноза больной было выполнено гистологическое исследование кожи. В гистологическом препарате (окраска гематоксилин, эозин) были выявлены следующие изменения: в эпидермисе – массивный пластинчатый ортокератоз, гипергранулез, равномерный акантоз, очаговый спонгиоз, экзоцитоз небольшого числа нейтрофилов и лимфоцитов, с образованием единичной субкорнеальной полости; в дерме – умеренно выраженный отек, периваскулярные лимфогистиоцитарные инфильтраты. При большом увеличении в роговом слое визуализировались еле заметные разветвляющиеся образования (рис. 2). После проведения дополнительной окраски препарата ПАС-методом удалось выявить мицелий гриба (рис. 3). Последующее микологическое исследование позволило идентифицировать гриб. Им оказался T. rubrum.
 |
 |
По результатам обследования больной был выставлен диагноз «очаговый нейродермит, осложненный микотической инфекцией». Больной была назначена комплексная терапия основного заболевания и для наружного применения – препарат Травокорт. После 2-недельного применения 2 раза в день Травокорта гиперемия, шелушение разрешились, инфильтрация и лихенификация значительно уменьшились. Результаты микологического исследования больной после окончания лечения трижды были отрицательными. Приведенный пример показывает, насколько нетипичными бывают проявления ДСЭ, и это затрудняет их своевременную диагностику.
Но все-таки некоторые признаки позволяют заподозрить наличие ДСЭ. Так, наши наблюдения показали, что патологический процесс часто локализовывался в складках кожи (пахово-бедренных, межпальцевых промежутках, межягодичной, под молочными железами, в углах рта). У большинства больных отмечали выраженную местную воспалительную реакцию, проявлявшуюся экссудацией, мокнутием, образованием эрозий, корок и яркой гиперемией кожи вокруг патологического очага. У 27% больных течение ДСЭ было с развитием бактериально-грибковой инфекции и сопровождалось общей реакцией организма с интоксикацией, лихорадкой. У 7 больных течение ДСЭ осложнилось лимфаденитом, у 3 – лимфангоитом, у 2 – рожистым воспалением нижних конечностей, а у 1 пациентки развилась тромбогеморрагическая пурпура.
На II этапе исследования в соответствии с критериями включения были отобраны 30 больных ДСЭ (15 женщин и 15 мужчин). Все больные получали Травокорт 2 раза в день в течение 14 дней. Эффект применения Травокорта был заметен к концу 1-х суток: уменьшились зуд, отек, гиперемия, затихали явления экссудации. К концу 2-х суток у всех больных полностью прекращалось мокнутие, а к концу 3-х – происходила эпителизация эрозий. В результате проведенного лечения у всех 30 больных было отмечено микологическое выздоровление. Клиническое выздоровление было отмечено у 21 больного. У 9 больных к 12–14-м суткам полностью разрешились мокнутие и везикуляция, однако продолжали сохраняться гиперемия и шелушение, поэтому дальнейшее лечение проводилось симптоматическими индифферентными препаратами. Все больные отмечали хорошую переносимость препарата Травокорт. Нежелательных явлений ни у кого из больных не развилось.
На рис. 4 представлен случай применения Травокорта у больной М. атопическим дерматитом. В клинику НИИ ММ им. П.Н.Кашкина обратилась больная М. 14 лет с жалобами на сильный зуд, жжение, высыпания, шелушение на коже задней поверхности шеи, волосистой части головы. При опросе больной и ее матери было установлено, что девочка с 3-месячного возраста болеет атопическим дерматитом. Первоначально заболевание проявлялось зудящими красными мокнущими и шелушащимися пятнами, бляшками и везикулами на щеках, ягодицах, бедрах. Появление высыпаний связывали с введением прикорма и употреблением ребенком фруктов и сладких продуктов. Девочка все годы находилась под наблюдением педиатра. Обострения заболевания носили сезонный характер и, как правило, возникали весной и осенью. В терапии ребенка использовали антигистаминные препараты, топические ГКС, увлажняющие кремы и мази, содержащие мочевину. Последние 4 года заболевание протекало более благоприятно: обострения были редкими и связаны в основном с нарушением диеты. Однако за полгода до обращения в НИИ ММ у больной течение заболевания изменилось: на волосистой части головы появилось мелкопластинчатое шелушение, а на задней поверхности шеи – очаг лихенификации с выраженным шелушением. Появление высыпаний сопровождалось сильным приступообразным зудом и жжением. К врачам мать больной не обращалась, девочку лечила самостоятельно антигистаминными препаратами и кремом, содержащим бетаметазон. Первоначально лечение приносило кратковременное улучшение: высыпания бледнели, шелушение уменьшалось. Однако сразу после окончания применения препаратов зуд усиливался и выраженность высыпаний становилась прежней.
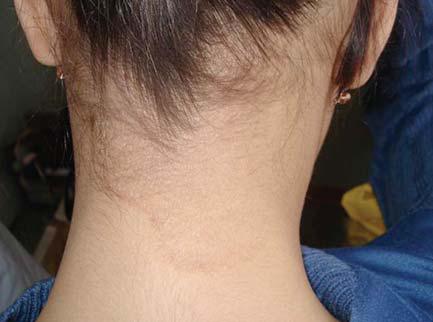 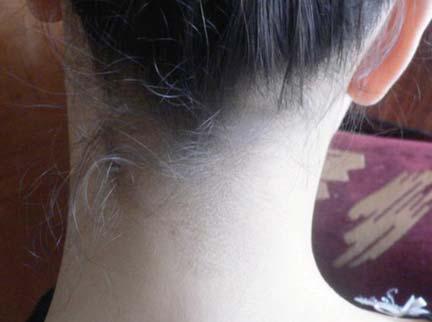 |
При осмотре у больной было выявлено поражение кожи волосистой части головы и задней поверхности шеи. На волосистой части головы кожа была диффузно гиперемирована, на задней поверхности шеи располагался очаг лихенификации. Кожа в очаге была розовато-синюшного цвета, инфильтрирована, с подчеркнуто выраженным кожным рисунком. Края очага были четко очерчены и местами имели валикообразную форму. В результате проведенного микологического исследования при прямой микроскопии кожных чешуек с КОН было выявлено большое количество крупных дрожжеподобных клеток. При культуральном исследовании получен рост Malassezia spp.
У больной при обследовании было выявлено повышенное содержание в крови общего иммуноглобулина Е. По данным анамнеза заболевания, объективного осмотра больной и результатов микологического и иммунологического исследований был поставлен диагноз: атопический дерматит, течение легкой степени тяжести, осложненный микотической инфекцией, обусловленной грибами рода Malassezia spp. Для терапии пациентки был выбран комбинированный препарат Травокорт, содержащий антимикотик – изоконазол и ГКС – дифлукортолон. Нанесение Травокорта на кожу очага поражения 2 раза в день в течение 14 дней. Для санации кожи волосистой части головы был назначен шампунь с цинк перитионом и низоралом. Эффект от применения Травокорта отмечался уже после 1-х суток терапии. Больная отметила уменьшение зуда и жжения через 24 ч от начала применения, полное исчезновение зуда и жжения – через 48 ч после начала лечения. Интенсивность эритемы уменьшилась через 12 ч от начала применения Травокорта и полностью разрешилась на 9-е сутки от начала применения. Лихенификация и шелушение уменьшились через 48 ч, разрешились полностью через 12 сут после начала терапии. Процесс разрешился полностью. После окончания лечения было проведено трижды с промежутками 24 ч микроскопическое и культуральное исследования. Грибы обнаружены не были, рост культуры отсутствовал.
Обсуждение
За последнее 10-летие не только дерматологами [1] отмечается рост числа заболеваний сочетанной этиологии. Чаще всего развитие подобной патологии наблюдается у онкологических больных и у больных, получающих иммуносупрессивную терапию [2]. Все авторы едины во мнении, что своевременная диагностика заболеваний сочетанной этиологии затруднена. Для диагностики необходимо использовать прежде всего микробиологические методы, позволяющие произвести видовую идентификацию возбудителей (бактерии, грибы) и определить их чувствительность к антибактериальным и противогрибковым препаратам [3, 4].
Существует несколько подходов к выбору метода терапии заболеваний сочетанной этиологии, в том числе и ДСЭ. Во-первых, это применение комбинированной терапии с одномоментным назначением препаратов разных фармакологических групп и разным механизмом действия. Во-вторых назначение комбинированных местных препаратов, содержащих несколько действующих веществ. Однако у этих методов есть свои недостатки. Чем больше компонентов включают эти методы терапии, тем больше вероятность развития нежелательных явлений, таких как сенсибилизация и аллергические реакции. К тому же, многие официнальные комбинированные средства для местного применения не всегда эффективны, так как содержат такие действующие вещества, как гентамицин, тетрациклин и клотримазол, к которым многие возбудители инфекционных процессов оказываются нечувствительными. В случаях, когда не требуется проведения системной антибактериальной или противогрибковой терапии, Травокорт является хорошей альтернативой, так как этот препарат содержит сильный фторированный ГКС дифлукортолон и антимикотик широкого спектра действия с выраженным антибактериальным действием. Механизм действия изоконазола, как и других антимикотических препаратов из группы производных имидазола, связан с нарушением синтеза эргостерола в плазматических мембранах микробной клетки, что обеспечивает фунгистатический и фунгицидный эффекты. Антибактериальное действие изоконазола связано с блокированием синтеза парааминобензойной кислоты, участвующей в синтезе протеинов бактерий [5, 6].
Высокую эффективность и хорошую переносимость препарата Травокорт отмечают ряд отечественных и зарубежных авторов [7, 8]. Также этими авторами было отмечено, что проявления острого воспаления, такие как гиперемия, отек, экссудация, при применении препарата Травокорт разрешаются в 2 раза быстрее, чем при применении препаратов, содержащих только антимикотик. Благодаря этому свойству применение Травокорта необходимо в случаях развития ДСЭ, например, микотической экземы, и у больных хроническими кожными заболеваниями с присоединением вторичной бактериальной или грибковой инфекции.
Выводы
- По данным наших наблюдений, частота встречаемости ДСЭ составила 17%.
- Бактериально-грибковые инфекции способствуют развитию ДСЭ.
- Отсутствие специфических клинических проявлений при ДСЭ приводят к их поздней диагностике и проведению нерациональной терапии.
- Препарат Травокорт обладает выраженной противогрибковой, антибактериальной и противовоспалительной активностью.
- Травокорт является высокоэффективным препаратом и может применяться в терапии ДСЭ.
Литература
1. Сергеев Ю.В., Кудрявцева Е.В., Чернявская М.Г. Экзодерил в терапии оппортунистических инфекций кожи и инфекционно-воспалительных дерматозов. Вестн. дерматол. и венерол. 2004; 6.
2. Смолянская А.З., Дмитриева Н.В., Кулага Е.В., Петухова И.Н. Грибковая инфекция в онкологической клинике. nature.web.ru
3. Егорова Е.А., Солопова И.А. Бактериально-грибковые инфекции кожи у раненых лиц. Проблемы медицинской микологии. 2006; 8 (2): 37–8.
4. Арзуманян В.Г., Зайцева Е.В., Кабаева Т.И., Темпер Р.М. Оценка стафилококковой и нелипофильной дрожжевой микрофлоры кожи у больных с кожной патологией при контактном способе посева. Вестн. дерматол. и венерол. 2004; 6.
5. Склянова Е.Ю. Рациональная местная терапия микозов. Тезисы II Конгресса акушеров-гинекологов, дерматовенерологов и урологов. Новосибирск, 2009; с. 25–6.
6. Кириченко И.М. Современные подходы к терапии инфекционных заболеваний кожи. Cons. Med. 2006; 8 (1): 8–10.
7. Лыкова С.Г., Немчанинова О.Б., Петренко О.С., Боровицкая О.Н. Рациональная антимикотическая терапия микозов стоп у пациентов с метаболическим синдромом. Рос. журн. кожн. и венерич. бол. 2005; 6: 58–60.
8. Dogan B, Karabudak O. Treatment of candidal intertrigo with a topical combination of isoconazole nitrate and diflucortolone valerate. Mycoses 2008
