Tуманность малого таза. Тазовая веноконгестия как одна из ведущих причин хронической тазовой боли
Статьи Опубликовано в журнале:
« StatusPraesens » №42 Авторы: Наталья Владимировна Артымук, проф., докт. мед. наук, зав. кафедрой акушерства и гинекологии №2 Кемеровской государственной медицинской академии,
президент Кемеровской региональной общественной организации «Ассоциация акушеров-гинекологов» (Кемерово);
Ольга Дмитриевна Руднева, аспирант кафедры акушерства и гинекологии с курсом перинатологии РУДН (Москва)
Синдром хронической тазовой боли — одна из наиболее таинственных проблем современной акушерско-гинекологической науки. Сегодня известно около 40 причин этой боли: и заболевания непосредственно внутренних половых органов (а также их пороки развития и травмы), и поражение органов мочевыделительной системы, и патологические состояния кишечника, и даже психосоматические расстройства.
Столь сложная дифференциальная диагностика обусловливает отсутствие диагноза у 60% предъявляющих жалобы пациенток. Тем временем примерно у трети женщин, испытывающих постоянную — на протяжении не менее 6 мес — боль в нижних отделах живота, рано или поздно (чаще, к сожалению, поздно) диагностируют тазовое венозное полнокровие, или, иначе, тазовую веноконгестию, которую многие врачи считают мифической и не уделяют ей должного внимания. При этом чрезвычайно важно, что своевременная адекватная терапия приносит облегчение в подавляющем большинстве случаев (70–90%)1, поскольку тазовое венозное полнокровие — такая же реальность, как миома и эндометриоз.
Варикозная болезнь вен малого таза всё ещё остаётся недостаточно изученной проблемой, несмотря на то что в современной литературе можно найти несколько сотен наблюдений успешной диагностики и результативного лечения этого заболевания. Полиморфизм и неспецифичность клинических проявлений варикозной болезни вен малого таза обусловливают грубые диагностические ошибки, имеющие зачастую самые печальные последствия.
* Конгестия (congestia; лат. congestus — полный, набитый) — прилив и ненормальное накопление крови в каком-нибудь органе.
Российский приоритет?
Как в отечественной, так и в зарубежной литературе первые описания венозного полнокровия как причины тазовой боли датированы XIX веком. Так, ещё в 1831 году американский врач Р. Гуч (R. Gooch) перечислил в своей публикации характерные симптомы заболевания, но лишь через 26 лет французский исследователь М.А. Рише (M.A. Richet) указал на их причину — тубоовариальное варикоцеле1,2. В 1888 году в «Нью-Йоркском медицинском журнале» А.П. Дадли (A.P. Dudley) опубликовал наблюдения о связи варикоцеле с работой за новинкой того времени: швейной машиной с механическим ножным приводом в виде велосипедных педалей. Оказалось, что нарушение венозного оттока провоцировал давящий корсет, который носила швея, как и большинство её современниц3.
В детальной расшифровке патогенетических механизмов важную роль сыграли российские исследователи. Одним из первых учёных, предположивших, что венозная система оказывает значительное влияние на формирование хронического болевого синдрома в нижних отделах живота у женщин, был врач Владимир Фёдорович Снегирёв (1907), один из основоположников в России гинекологии как научной дисциплины. Он описал полнокровные венозные сплетения в виде плотных болезненных опухолей — «плетор» (мн.ч.), которые и дали название характерным «плеторическим болям».
В середине XX века интерес к варикозному расширению вен как этиологическому фактору тазовой боли возобновился. Тогда же были впервые отмечены психоэмоциональные последствия перманентной тазовой боли, обусловленной венозным застоем4. Эта ассоциация до сих пор не потеряла актуальности — болевые ощущения, испытываемые хронически на протяжении многих месяцев, совершенно логично могут развиться в стойкое расстройство настроения, вплоть до «большой» депрессии5.
В 1954 году Дж. Гильем (J. Guilhem) и Г. Бо (H. Baux), разрабатывая методику тазовой флебографии, первыми в мире описали извитые и расширенные гонадные вены. Сходные изменения обнаружили шведские специалисты в 1965–1968 годах. К сожалению, несмотря на очевидную варикозную трансформацию гонадных вен, никто из авторов не соотнёс её с симптомами нарушения оттока из вен малого таза.
В 1970-х годах благодаря венографическим исследованиям вазодилатация у пациенток с соответствующей симптоматикой была наконец окончательно визуализирована; таким образом, все точки над «i» были расставлены6.
Откуда вены растут
Маточные и яичниковые вены — основные сосуды, забирающие венозную кровь от внутренних половых органов и промежности. Как и все вены, они в большинстве случаев снабжены клапанным аппаратом, недостаточность которого и обусловливает первичную тазовую вазоконгестию.
* Плетора (лат. plethora, греч. plethore — наполнение, переполнение кровью; син. гиперволемия) — наличие в сосудистом русле увеличенного объёма циркулирующей крови.
| Дренаж вен малого таза обеспечивают маточные вены, впадающие в подчревную вену, и вены яичников, впадающие несимметрично: справа — в нижнюю полую вену, а слева — в почечную вену. |
В целом, дренаж вен промежности и внутренних половых органов обеспечивают преимущественно маточные вены, впадающие в подчревную вену, снабжённую клапанами (точно так же, как и общая подвздошная вена), и дополнительно через вены яичника (с частичным клапанным аппаратом) впадающие несимметрично: справа — в нижнюю полую вену, а слева — в почечную вену (рис. 1). Мощное маточное венозное сплетение широко анастомозирует с мочепузырным и прямокишечным венозными сплетениями, а также c гроздевидным сплетением яичника (см. рис. 2): именно эта особенность и обусловливает специфическую симптоматику, возникающую при венозном застое в малом тазу.
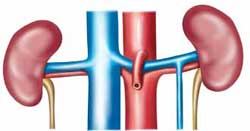
Рис. 1. Важное клиническое значение имеет артериовенозное взаиморасположение:
если верхняя мезентериальная артерия отходит от аорты под острым углом,
левая почечная вена оказывается в так называемом «аорто-мезентериальном пинцете»
и из-за сдавления провоцирует тазовую веноконгестию.
Расположение яичниковых вен: 1 — левая почка, 2 — правая почка, 3 — нижняя полая вена, 4 — аорта, 5 — левая яичниковая вена, 6 — левый мочеточник, 7 — правая почечная артерия, 8 — верхняя мезентериальная артерия, 9 — левая почечная вена, 10 — правая почечная вена.
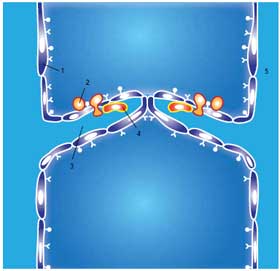
Рис. 2. Маточное венозное сплетение: широко анастомозирует с гроздьевидными сплетениями яичников,
создавая основу для тазовой веноконгестии.
1 — маточная вена, 2 — яичниковая вена, 3 — внутренняя подвздошная вена, 4 — нижняя полая вена.
Почему возникает веноконгестия?
Объём венозного оттока из органов малого таза регулируется сосудосуживающим тонусом вен, изменением внутрибрюшного давления, артериальным давлением, торакоабдоминальной помпой и другими механизмами. В связи с анатомическими и физиологическими особенностями расширение тазовых венозных сплетений может быть обусловлено двумя причинами.
1. Вследствие нарушения путей оттока венозной крови или из-за непроходимости какой-либо вены яичника развивается варикозное расширение вен, свидетельствующее о наличии тазовой веноконгестии.
2. В случае закупорки венозного ствола развивается коллатеральное кровообращение, которое поддерживает необходимую активную циркуляцию крови в противовес нарушенному оттоку. Любое увеличение внутрисосудистого давления, не контролируемое венозным тонусом на уровне таза, может быть причиной варикозного расширения вен.
| У 6–15% женщин тазовые вены вообще лишены клапанов, а их адвентиция слабо прикреплена к окружаю щей соединительной ткани. |
Причинами венозного стаза могут быть изменение давления на вены промежности, помеха венозному оттоку либо воздействие других факторов, влекущих за собой увеличение внутрисосудистого давления:
- компрессия коллекторных стволов, в частности, изменение положения матки (ретрофлексия — «загиб матки»);
- развитие дополнительных коллатералей (обструктивный «постфлебитический» синдром или врождённое недоразвитие венозной системы);
- отток в отсутствующую или непроходимую систему вен яичников;
- ранее не выявленный тазовый флебит;
- артериовенозная ангиодисплазия.
Здесь следует отметить, что у 6–15% женщин тазовые вены вообще лишены клапанов, а их адвентиция слабо прикреплена к окружающей соединительной ткани7. Однако, несмотря на такое отличающееся от остальных вен строение, варикозное расширение здесь происходит с аналогичными гистологическими изменениями: фиброзом интимы и медии сосудов, мышечной гипертрофией и пролиферацией эндотелия.
Кстати, в патогенезе заболевания в последнее время особое внимание уделяют воспалению как возможному триггерному фактору ремоделирования венозной стенки и клапана (рис. 3). При этом первопричина столь мощной веноконгестии в целом пока остаётся до конца не выясненной8.

Рис. 3. Воспалительный компонент в патогенезе веноконгестии.
Начальное звено — экспрессия генов воспаления в эндотелии вен (под влиянием повышенного гидростатического давления)
и синтез провоспалительных факторов. Лейкоциты (моноциты и лимфоциты) крови активируются
и мигрируют в тканевое пространство, что приводит к образованию свободных радикалов,
апоптозу и некрозу тканей.
1 — эпителиоциты, продуцирующие молекулы клеточной адгезии; 2 — лейкоциты; 3 — венозный клапан; 4 — макрофаг; 5 — венозная стенка.
Мучительное полнокровие
Основные клинические проявления варикозного расширения вен малого таза — боли в нижней части живота и повышенная секреция из половых путей (за счёт расширения вен и увеличения в них давления нарастает объём тканевой жидкости) 9. Наиболее типичны ноющие боли с иррадиацией в пояснично-крестцовую и паховую области.
Болевой синдром может усиливаться в ситуациях, связанных с увеличением венозного давления, — при физической нагрузке, длительном вынужденном положении сидя или стоя, половом акте. Возможна связь болевого синдрома с гормональными колебаниями, то есть его усиление в периоды повышенной продукции простагландинов перед овуляцией и прогестерона перед менструацией либо во время беременности10,11.
Чрезвычайно важный диагностический признак: при тазовой веноконгестии боль длится не менее 6 мес, имеет волнообразный характер с периодическими обострениями. Следует учитывать, что чем больше ярких определений даёт пациентка испытываемым неприятным ощущениям, тем более вероятен психогенный характер происходящего.
Восприятие боли пациенткой в целом зависит как от плотности нервных окончаний и порога болевой чувствительности, так и от индивидуальных психологических черт личности. Именно поэтому выраженный и подтверждённый дополнительными методами исследования варикоз может протекать абсолютно безболезненно10.
Помимо относительно характерной боли, тазовую веноконгестию могут сопровождать расстройства менструации (мено- и метроррагия, межменструальные кровотечения, дисменорея), глубокая диспареуния и посткоитальные боли, вздутие живота, тошнота и спастическая энтералгия, поллакиурия, а также головная боль, усталость и бессонница.
Нарушения функции соседних органов можно объяснить полнокровием мочепузырного и прямокишечного венозных сплетений, передачей нервных импульсов от внутренних половых органов вверх по симпатическим волокнам, распространением трофических расстройств в восходящем направлении13.
Не только малый таз...
Нарушение венозного оттока от органов малого таза вполне может оказаться следствием хронической венозной недостаточности (ХВН). Этот синдром, зашифрованный в МКБ кодом I87.2, объединяет события, развивающиеся вследствие застоя крови в поверхностных и/или глубоких венах нижних конечностей. Чаще всего ХВН связывают с варикозной или посттромбофлебической болезнью, реже — с врождёнными аномалиями, например с отсутствием клапанного аппарата, и травматическими повреждениями.
Значимыми факторами риска выступают малоподвижный образ жизни, избыточная масса тела и курение. Определённую роль равным образом играют гормональные изменения, подтверждением чему служат нередкая манифестация венозной недостаточности во время беременности* и резкий всплеск частоты установления диагноза женщинам в возрасте 40–49 лет.
Ведущим клиническим проявлением здесь также выступает боль, часто спастического характера, усиливающаяся после ходьбы. Помимо боли пациентку могут беспокоить отёки, чувство тяжести в ногах, кожный зуд и даже гиперпигментация. Запущенная венозная недостаточность нередко осложняется трофическими язвами, тромбозами и кровотечением, которое может стать фатальным.
На ранних стадиях успешной терапевтической стратегией — в том числе во время беременности — признана модификация образа жизни (регулярная ходьба, отдых в положении с приподнятыми ногами и тонизирующие обливания ног холодной водой) в сочетании с ношением компрессионного трикотажа и медикаментозной терапией12.
Трудности МКБ-10
Зачастую у врачей-практиков возникают сложности при кодировании выявленного заболевания в соответствии с МКБ-10. Ниже мы приводим все имеющиеся в МКБ-10 коды, связанные с застоем в нижних конечностях и малом тазу.
- I86.2 Варикозное расширение вен таза (дальнейшей детализации в МКБ-10 нет).
- I86.3 Варикозное расширение вен вульвы.
- I83 Варикозное расширение вен нижних конечностей.
– I83.0 Варикозное расширение вен нижних конечностей с язвой.
– I83.1 Варикозное расширение вен нижних конечностей с воспалением.
– I83.2 Варикозное расширение вен нижних конечностей с язвой и воспалением.
– I83.9 Варикозное расширение вен нижних конечностей без язвы или воспаления. - I84 Геморрой (с дальнейшей детализацией от I84.0 до I84.9).
| Чрезвычайно важный диагностический признак: при тазовой веноконгестии боль длится не менее 6 мес, имеет волнообразный характер с периодическими обострениями. |
С чем дифференцировать?
По специфике болевых ощущений бывает действительно возможно предположить их причину. Так, наиболее сильные боли чаще беспокоят женщин с нарушением развития половых органов и оттока менструальной крови, а также с синдромом Аллена–Мастерса. При хронических ВЗОМТ, эндометриозе, тазовом полнокровии описание ощущений обычно более сдержанно, фигурируют определения дискомфорта, слабой или умеренной боли. Интересно, что диспареуния нередко указывает на поражение половых органов: эндометриоз, ретродевиацию матки, хронический сальпингоофорит, спаечный процесс.
Полный перечень диагнозов, подлежащих дифференциации, представлен в табл. 1. При этом нужно чётко осознавать, что задача врача — не отличить одно состояние от другого, а найти реальную причину хронической тазовой боли.
Таблица 1.
Дифференциальная диагностика синдрома тазового венозного полнокровия5
| Область поражения | Возможный диагноз |
|---|---|
| Заболевания половых органов | Эндометриоз Злокачественное новообразование ВЗОМТ Синдром оставшегося яичника Спаечный процесс Миома Цервикальный стеноз и гематометра Дисменорея Овуляторная боль Анатомические аномалии (добавочный яичник, удвоение матки) |
| Болезни мочевыводящей системы | Интерстициальный цистит Уретральный синдром Онкологические заболевания Функциональные расстройства мочеиспускания Хронические воспалительные заболевания мочевого тракта Мочекаменная болезнь |
| Заболевания ЖКТ | Синдром раздражённой кишки Хронический запор Хронические воспалительные заболевания кишечника Злокачественные новообразования Стеноз тонкой или толстой кишки Синдром хронической интестинальной псевдообструкции |
| Болезни костно- мышечной системы и соединительной ткани | Фибромиалгия Миофасциальная боль Хроническая поясничная боль Невралгия или нейропатический болевой синдром Несостоятельность мышц тазового дна Боль в области рубца Злокачественные образования костной, мышечной или соединительной ткани Синдром сдавления нерва Грыжа |
| Психические нарушения | Соматоформное расстройство, в том числе болевое Расстройства адаптации Шизофренические, шизотипические и бредовые расстройства |
Иголка в стоге сена
При всех — довольно широких — возможностях современной медицины подтвердить варикозное расширение вен малого таза бывает весьма непросто, хотя эта задача, в целом, осуществимая, тем более что речь, повторимся, идёт о трети всех пациенток с хронической тазовой болью, длящейся 6 мес и более.
Физический осмотр в ряде случаев позволяет обнаружить видимое расширение вен промежности, ягодиц, бёдер, а также болезненность при пальпации в правой и левой подчревных областях (в точках проекции яичников) и при тракциях шейки матки10. При влагалищном исследовании у большинства пациенток можно заметить болезненность при пальпации внутренних стенок малого таза, выявить тяжи и узелки вен, цианоз стенок влагалища.
Поскольку УЗИ (в нашем случае — ультразвуковое ангиосканирование, УЗАС) наименее инвазивно и широко доступно, именно с него чаще всего начинают диагностический поиск, признавая его «золотым стандартом» диагностики варикозной болезни вен малого таза (рис. 4). Методики ультразвукового дуплексного сканирования и цветного допплеровского картирования потоков10,14 позволяют выявить следующие критерии заболевания.
1. Увеличение диаметра яичниковых вен до 4–6 мм и более.
2. Наличие тазового варикоцеле более 5 мм в диаметре с ретроградным током крови.
3. Замедление кровотока в венах малого таза до 3 см/сек.
4. Расширение дугообразных вен миометрия более 5 мм в диаметре.
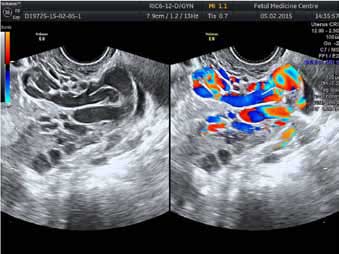
Рис. 4. Ангиосканирование вен малого таза.
Заметны существенное расширение вен и турбулентность потоков крови.
Важное примечание — диаметр вен может значительно изменяться в зависимости от положения тела, особенностей водно-солевого обмена и даже эмоционального состояния пациентки. К тому же у рожавших возможно наличие физиологической веноэктазии без клапанной недостаточности.
Лапароскопия неизменно выступает оптимальным методом дифференциальной диагностики, поскольку позволяет с высокой результативностью визуализировать очаги эндометриоза и новообразования.
В ходе как ультразвукового, так и лапароскопического исследования желательно, чтобы верхняя часть туловища пациентки была несколько выше нижней: это позволит сократить количество ложноотрицательных результатов исследования, обусловленных спадением вен при увеличении венозного притока крови по нижней полой вене в положении Тренделенбурга10. Ещё одна практически значимая возможность — лапароскопический осмотр органов малого таза до инсуффляции CO2, что также повышает вероятность «поймать» расширенные вены14.
Тем не менее даже при соблюдении всех рекомендаций чувствительность вышеперечисленных методов, равно как КТ и МРТ, в диагностике варикозного расширения вен малого таза достаточно низка и составляет 59% для МРТ, 40% для лапароскопии, 20% для УЗИ и 13% для КТ15.
Таким образом, отрицательные результаты указанного диагностического поиска не означают достоверного отсутствия тазовой веноконгестии. В этом случае на помощь может прийти проверенный десятилетиями метод флебографии (в том числе чрезматочной, когда контраст вводят непосредственно в миометрий). Ожидаемыми находками здесь будут расширенные до 5 мм и более овариальные вены с ретроградным током крови в них при проведении пробы Вальсальвы (задержка дыхания на вдохе), замедленное выведение контраста и дилатация вульвоперинеальных и бедренных вен10.
Ценность чрезматочной флебографии заключается в возможности изучить состояние венозной системы матки и придатков, установить функциональную способность клапанной системы, выявить особенности венозного кровотока на серийных флебограммах, определить месторасположение тромбов при тромбофлебитах и флеботромбозах, оценить состояние венозных сплетений, изучить анатомо-топографические особенности конгестии, оценить протяжённость и состояние венозных анастомозов.
Ослабевшие вены: поддержать или перекрыть?
Терапевтических стратегий, доказавших свою эффективность в борьбе с нарушениями венозного оттока от органов малого таза, на сегодняшний день не очень много. Флебопротекторы возглавляют фланг консервативного лечения варикозной болезни; их рассматривают как препараты первого выбора и применяют в качестве самостоятельной терапии в отсутствие признаков тромбоза и флебита независимо от локализации поражения, то есть при варикозной болезни как вен таза, так и нижних конечностей.
Наиболее перспективными и действенными из их числа оказались полусинтетические аналоги природных флавоноидов, химически именуемые γ-бензопиронами, — диосмин, диосметин, гидросмин, кемпферол, квертцетин, гесперидин. Согласно клиническим практическим рекомендациям Общества сосудистых хирургов и Американского венозного форума, степень рекомендаций и уровень доказательности для этих препаратов составляет 2В16. Другие крупные классы флеботоников представлены α-бензопиронами (в России не зарегистрированы), сапонинами и растительными экстрактами (антоцианы, экстракты гингко, тритерпены) и синтетическими кальция добезилатом, бензароном и нафлазоном8. По показаниям к лекарственной терапии подключают антикоагулянты и НПВС.
| Диаметр вен может значительно изменяться в зависимости от положения тела, водно-солевого обмена и даже эмоционального состояния пациентки. |
В отечественной практике разрешены к применению, убедительно доказали свои лечебные способности и обладают наилучшей переносимостью препараты на основе диосмина. Эти средства демонстрируют многонаправленное действие17,18.
- Повышение венозного тонуса за счёт увеличения продолжительности действия эндогенного норадреналина.
- Увеличение резистентности капилляров и снижение их проницаемости, в том числе за счёт негативного влияния на способность лейкоцитов к адгезии.
- Облегчение дренажа лимфы и увеличение количества лимфатических капилляров.
- Улучшение реологических свойств крови: снижение вязкости и увеличение СОЭ.
- Противовоспалительное действие за счёт снижения концентрации медиаторов воспаления.
Общая проблема всех средств, производимых на основе натурального диосмина, — низкая абсорбция в ЖКТ и, как следствие, отсроченный клинический эффект и необходимость назначения высоких доз препарата. Создание фармацевтической промышленностью высокоочищенного диосмина (без примесей предшественника диосмина — гесперидина) с улучшенной биодоступностью (например, «Флебодиа 600») позволило существенно сократить суточную дозировку до 600 мг и общую продолжительность курса терапии до 2 мес. Такие изменения закономерно положительно сказываются на комплаентности пациенток к назначенному лечению, поскольку уменьшают кратность приёма до 1 таблетки в сутки и сокращают общую стоимость лечения.
| Ожидаемыми находками флебографии будут расширенные до 5 мм и более овариальные вены с ретроградным током крови в них при проведении пробы Вальсальвы (задержка дыхания на вдохе), замедленное выведение контраста и дилатация вульвоперинеальных и бедренных вен. |
Эффективность в облегчении симптомов венозной недостаточности при применении препарата «Флебодиа 600» продемонстрирована комплексом исследований с уровнем доказательности Ib–III, в том числе у беременных19,20. Консервативная терапия средствами на основе высокоочищенного диосмина позволяет значимо уменьшить интенсивность болевого синдрома и улучшить состояние венозной системы малого таза по данным УЗИ21–24.
С учётом представленных ранее выкладок о гестации как о триггерном факторе тазовой веноконгестии немаловажно, что «Флебодиа 600» разрешён к применению во II и III триместрах. В июне 2015 года в международном журнале «Флебология» были опубликованы результаты весьма масштабной работы, в ходе которой определяли возможные негативные последствия приёма венотоников во время гестации. В исследовании приняли участие 27 963 женщины, не получавшие указанную терапию, и 8898 принимавших препараты (наиболее часто это были гесперидин, диосмин и троксерутин), причём 1200 из них — в период органогенеза. По итогам работы повышения риска каких-либо нежелательных явлений отмечено не было25.
Что касается периода грудного вскармливания, нужно сказать, что официальная аннотация указывает на отсутствие данных о проникновении препарата в грудное молоко. В то же время известно, во-первых, что флавоноиды в норме проникают в грудное молоко в концентрациях, обусловленных диетой кормящей26, а во-вторых, особенности фармакокинетики — молекула препарата имеет массу 609 Да*— не позволяют большим его количествам попасть в грудное молоко, что подтверждено экспериментально 27. Именно поэтому зарубежные базы данных о совместимости препаратов с грудным вскармливанием индексируют диосмин как безопасное вещество**.
В рамках хирургического лечения тазовой веноконгестии сегодня чаще прибегают к эмболизации или склерозированию поражённых вен. Более глобальное лечение заключается в перевязке яичниковой вены, удалении поражённой вены или даже в гистерэктомии с двусторонней овариэктомией или без таковой — дело может зайти действительно далеко28–30. К сожалению, только перевязка яичниковой вены не эффективна почти у 50% пациенток; изолированная гистерэктомия без двустронней овариэктомии также не даёт желаемого эффекта 203,204.
Важно при этом, что консервативная поддерживающая терапия после оперативного лечения хронической венозной недостаточности улучшает результат, что выражается в том числе в сокращении количества послеоперационных койко-дней в 1,5–2 раза32,33.
...И не только вены!
Флавоноиды — масштабнейший класс растительных полифенолов, участвующих в фотосинтезе, окраске цветов и листьев, защите от инвазии паразитов, регуляции прорастания семян. Известные человеку вначале лишь как природные красители и дубильные вещества, со временем флавоноиды зарекомендовали себя как вазопротекторы, антисептики и мощные антиоксиданты.
Первые работы со статистически достоверными результатами, доказывающие действенность применения некоторых флавоноидов, а именно диосмина и гесперидина, в лечении варикозной болезни вен, стали появляться начиная с середины 70-х годов XX века. В дальнейшем свойствам этих природных веществ, обнаруживаемых в наиболее высоких концентрациях в цитрусовых, и их синтетических аналогов стали уделять всё больше внимания.
Выяснилось, что диосмин способен стабилизировать белковые структуры человеческого организма31 и оказывать влияние на процессы экспрессии некоторых цитокинов и провоспалительных ферментов32. Именно этими свойствами можно объяснить впечатляющие данные об антипролиферативной, антиинвазивной и проапоптотической активности обсуждаемых флавоноидов в отношении злокачественно перерождённых клеток — речь идёт об экспериментальных моделях рака языка, лёгких, печени, простаты и толстой кишки32–34.
Кроме того, описаны результаты экспериментов, доказывающие способность диосмина корригировать гипоальбуминемию, защищать ткани головного мозга и сердца от ишемии, а также бороться с её последствиями35–37.
| Консервативная поддерживающая терапия после оперативного лечения хронической венозной недостаточности сокращает количество послеоперационных койко-дней в 1,5–2 раза. |
Предупредить рецидив
Профилактика подразумевает нормализацию условий труда и отдыха с исключением значительных физических нагрузок и длительного пребывания в вертикальном положении.
Чрезвычайно важна коррекция рациона: в него следует включить большое количество овощей, фруктов и растительного масла. Необходим полный отказ от острой пищи, алкоголя и курения.
Крайне полезны ежедневный восходящий контрастный душ на область промежности и комплекс разгрузочных упражнений, выполняемых лёжа («берёзка», «велосипед», «ножницы» и др.). Эвакуацию крови из венозных сплетений малого таза также улучшает дыхательная гимнастика — медленные глубокие вдох и выдох с включением мышц передней брюшной стенки. Обязательно ношение лечебных колготок II компрессионного класса, улучшающих отток крови из вен нижних конечностей, венозных сплетений промежности и ягодиц.
Возможно профилактическое назначение венотоников курсами через 2–4 мес. В этом отношении препарат «Флебодиа 600» действительно удобен, поскольку его можно принимать 1 раз в течение суток.
Женщина, в отличие от мужчины, «расплачивается» варикозной болезнью вен не только за способность передвигаться на двух ногах, отличающую человека от животных, но и за возможность деторождения. И пусть современная медицина пока не располагает всеохватывающими и доказавшими свою действенность алгоритмами превентивного влияния на состояние стенки вены и её клапанного аппарата. Большим достижением следует считать уже то, что у нас есть способ облегчить тяжесть бремени венодилатации в том числе средствами, данными самой природой.
Главное в разговоре о варикозной болезни вен таза — суметь выявить это заболевание, обоснованно предполагая его у каждой третьей женщины с хронической тазовой болью, продолжающейся 6 мес и дольше. Сохранение болевого синдрома после неудачной попытки консервативного лечения — показание к операции .
* - Молекулы с массой более 800 Да не проникают в грудное молоко39.
