Применение метронидазола, тинидазола, ниморазола, тенонитрозола, орнидазола в лечении больных с хроническим урогенитальным трихомониазом
СтатьиОпубликовано в журнале:
«ЗДОРОВЬЕ МУЖЧИНЫ», 2008, №1, с. 26-30
В.М. Kрасовский
Институт урологии АМН Украины (Kиев)
Изучена сравнительная эффективность использования препаратов Метронидазола, Тинидазола, Ниморазола, Тенонитрозола, Орнидазола в лечении 126 больных урогенитальным трихомониазом. Эффективность Метронидазола составила 40,4%, Тинидазола – 44,1%, Ниморазола – 85,7%, Тенонитрозола – 89,7%, Орнидазола – 93,3%, Орнидазола + Тенонитрозола – 97,7%. Препараты отличаются различной переносимостью и количеством побочных эффектов: Метронидазол – 23,3%, Тинидазол – 25%, Нимора-зол – 12,5%, Тенонитрозол – 12%, Орнидазол – 9,1%, Орнидазол + Тенонитрозол – 9,1%. Лучшие результаты получены в группах пациентов, которые получали: Орнидазол (93,3%), Тенонитрозол (89,7%), а также комбинация их последовательного применения Орнидазол + Тенонитрозол (97,7%). Результаты исследования можно использовать в клинической практике.
Kлючевые слова: хронический урогенитальный трихомониаз, лечение, Метронидазол, Тинидазол, Ниморазол, Тенонитрозол, Орнидазол.
Research of comparative efficiency of application of metronidazolum, tinidazolum, nimorazolum, tenonitrazolum, ornidazolum in treatment of patients with chronic urogenital trichmoniasis. V.M. Krasovsky
The comparative is studied efficiency of the use of preparations of Metronidazolum, Tinidazolum, Nimorazolum, Tenonitrazolum, Ornidazolum in treatment of patients with chronic urogenital trichmoniasis for 126 patients. Efficiency of Metronidazolum was 40,4%, Tinidazolum – 44,1%, Nimorazolum - 85,7%, Tenonitrazolum - 89,7%, Ornidazolum - 93,3%, Ornidazolum + Tenonitrazolum - 97,7%. Preparations differ different bearableness and amount of side effects: Metronidazolum - 23,3%, Tinidazolum - 25%, Nimorazolum - 12,5%, Tenonitrazolum - 12%, Ornidazolum - 9,1%, Ornidazolum + Tenonitrazolum - 9,1%. The best results are got in groups which got: Ornidazolum (93,3%), Tenonitrazolum (89,7%), and also combi nation of their successive application of Ornidazolum + Tenonitrazolum (97,7%). Research results can be recommended for the use in clinical practice.
Keywords: chronic urogenital trichmoniasis, treatment, Metronidazolum, Tinidazolum, Nimorazolum, Tenonitrazolum, Ornidazolum.
В последние десятилетия трихомониаз получил широкое распространение. Чаще всего это заболевание диагностируют у мужчин и женщин молодого возраста – от 16 до 35 лет, из которых большой процент больных составляют лица с другими венерическими заболеваниями и те, кто часто меняют половых партнеров [1, 34].
Заражение трихомониазом происходит в основном половым путем, бытовым путем (плавая в бассейне или реке, в душе, в сауне) заразиться практически невозможно. Однако в сперме, моче и воде возбудитель остается жизнеспособным в течение 24 ч. У больных или у тех, кто перенес эту инфекцию, вырабатываются сывороточные и секреторные антитела, которые указывают на возбудителя, но иммунитет в отношении трихомонадной инфекции не развивается [1–5, 8, 11].
К главным особенностям заболевания следует отнести то, что возбудитель очень легко передается человеку, имевшему половую связь с инфицированным; наличие на поверхности микроорганизмов гиалуронидазы, каталазы, амилазы; способность повторять рельеф эпителиальной клетки и проникать в клетку хозяина; способность защититься от разрушительного действия организма с помощью фиксации на своей поверхности антитрипсина; наличие прямой зависимости вирулентности урогенитальных трихомонад от их гемолитической активности; способность прикрепляться к лейкоцитам, эритроцитам, эпителиальным клеткам за счет гликопротеида.
Выделяют несколько форм трихомониаза: свежая острая, подострая, торпидная; хроническая; трихомонадоносительство. Хроническая форма заболевания характеризуется малосимптомным течением, когда с момента заражения прошло более 2 мес. Периодические обострения могут быть спровоцированы снижением сопротивляемости организма, чрезмерным употреблением алкоголя, изменением рН содержимого мочеиспускательного канала. Трихомонадоносительство – форма заболевания, при которой отсутствуют какие-либо симптомы [2, 4, 5–10, 13].
Трихомониаз – многоочаговое заболевание. По данным Всемирной организации здравоохранения (1995), только у 10,5% больных трихомониаз протекает как моноинфекция, в 89,5% случаев выявляются смешанные трихомонадные инфекции в различных комбинациях: с микоплазмами – 47,3%; с гонококками – 29,1%; с гарднереллой – 31,4%; с уреаплазмой – 20,9%; с хламидиями – 20%; с грибами – 15%.
Диагностика трихомониаза осуществляется на основании клинических признаков и результатов лабораторных исследований. Для получения более точного результата используют сразу несколько методов, а материал для изучения берут из различных очагов воспаления. Применяют следующие лабораторные методы: латекс-агглютинация (используют для выявления трихомонадоносительства); культуральные (используют для диагностики атипичных форм); иммунологические; микроскопия нативного препарата (позволяет по грушевидной или овальной форме, а также характерным движениям микроорганизма определить наличие трихомонады); микроскопия окрашенного препарата (дает возможность проводить исследования, когда материал взят достаточно давно); люминесцентная микроскопия (основан на свечении микроорганизма в ультрафиолетовых лучах). Самый точный и современный метод – ДНK (ПЦР)-диагностика. Для ее проведения из биологического материала извлекают генетически уникальный кусочек ДНK микроорганизма. Все возможные ошибки данного метода составляют 5%. Этот метод отличается не только точностью, но и скоростью выполнения (1–2 дня) [2, 3, 5, 8–10, 12].
Лечение трихомониаза назначают обязательно после осмотра и лабораторного обследования с учетом количества очагов инфекции, тяжести заболевания и индивидуальных особенностей пациента. Кроме того, лечение трихомониаза по требованиям ВОЗ проводят всем половым партнерам, если у одного из них обнаружена инфекция (трихомонада). Особенностью заболевания является наличие множества очагов инфекции. Учитывая этот факт, больным назначают комплексную терапию, включающую: прротивопротозойные препараты; антибактериальные препараты; местное лечение; этиотропные методы; витамины; биостимуляторы; иммунокоррегирующие методы; симптоматическое лечение; гепатопротекторы; противогрибковые препараты. На фоне лечения половая жизнь и прием алкоголя не рекомендуются [2, 6–10,12, 13]. Выбор тактики лечения следует осуществлять индивидуально, с учетом клинико-анамнестических данных.
Лечение острой формы: этиотропная терапия; антибактериальные препараты по индивидуальным показаниям; ферменты, улучшающие пищеварение; витаминотерапия; противотрихомонадные препараты для местного применения в очагах воспаления. По окончании этиотропной терапии рекомендуется провести курс антиоксидантной терапии (перорально и местно) в сочетании с гепатопротекторными средствами.
Лечение хронической формы:
- Подготовительный этап: лекарственные средства, повышающие общий и/или местный иммунитет (по показаниям); витаминотерапия; антиоксиданты; местное лечение очагов поражения.
- Базисная терапия: противотрихомонадные препараты; антибактериальные препараты по показаниям; иммуномодулирующие препараты по показаниям; ферменты, улучшающие пищеварение; протеолитические ферменты; гормонзаместительные препараты (внутрь или местно) по показаниям; антиоксиданты.
- Восстановительная терапия: гепатопротекторы; антиоксиданты — местно; физиотерапевтические процедуры; витаминотерапия.
Первое контрольное обследование у мужчин проводят на 7–10-й день после окончания лечения трихомониаза: пальпаторное обследование предстательной железы и семенных пузырьков, микроскопическое исследование их секрета. Через 1 нед назначают провокацию. Если после провокации трихомонадная инфекция не обнаружена, то на последнее контрольное обследование пациент приходит через 1 мес.
Kритерии излеченности
Различают этиологическое и клиническое выздоровление от трихомониаза. Этиологическое выздоровление: при контрольных обследованиях после курса лечения трихомонады не обнаружены в течение 1–2 мес. у мужчин. Для контрольных обследований применяют культуральные и бактериоскопические лабораторные методы. Kлиническое выздоровление: исчезновение симптомов болезни. Нередко у мужчин после наступления этиологического выздоровления симптомы трихомониаза сохраняются. Посттрихомонадные воспалительные процессы бывают у пациентов с осложненными или хроническими формами болезни [9–13].
Этиотропную терапию трихомониаза проводят несколькими препаратами: это метронидазол, тинидазол, ниморазол, тенонитрозол, орнидазол, секнидазол, флюнидазол, карнидазол. Первых пять препаратов зарегистрированы и их применяют в Украине.
Лекарственная резистентность, ее механизмы и клиническое значение
В последние годы у микроорганизмов все чаще вырабатывается лекарственная резистентность к различными препаратам в связи с неконтролируемым, недостаточно интенсивным или длительным лечением, самолечением. Частота развития резистентности и уровень устойчивости существенно различаются в зависимости от вида микроорганизма, химического состава препарата, эффективности применяемых доз и схем лечения.
Развитие устойчивости связано в первую очередь со снижением активности нитроредуктаз микробной клетки и соответственно со снижением внутриклеточной биотрансформации препаратов. В результате уменьшается образование комплексов с ДНK, снижаются процессы образования свободных радикалов и концентрация цитотоксических продуктов метаболизма. Развитие устойчивости может быть обусловлено также нарушением транспортных систем клетки (снижение проницаемости клеточной стенки у анаэробов и микроаэрофилов и клеточной оболочки у простейших), включая феномен выброса.
Kроме того, главной проблемой в лечении трихомониаза сегодня выступает всевозрастающая резистентность трихомонады к антипротозойным препаратам. Так, согласно исследованиям, проведенным авторами в 1999 г., всего 35% штаммов трихомонад чувствительны к метронидазолу [4]. Согласно другим исследованиям, всего 55% трихомонад чувствительны к тинидазолу [5]. Соответственно изучение изменяющейся чувствительности трихомонад к современным антипротозойным препаратам является актуальной проблемой лечения трихомониаза и микст-инфекций половых путей.
В связи с этим была сделана попытка провести исследование сравнительной эффективности различных противотрихомонадных препаратов.
МАТЕРИАЛЫ И МЕТОДЫ
В отделении сексопатологии и андрологии Института урологии АМН Украины изучали клиническую эффективность различных противотрихомонадных препаратов: Метронидазола, Тинидазола, Ниморазола, Тенонитрозола, Орнидазола у больных хроническим урогенитальным трихомониазом. Кроме того, проводили ретроспективный анализ чувствительности влагалищной трихомонады к различным противопротозойным препаратам и оценивали их эффективность и безопасность.
Под наблюдением находились 370 пациентов с хроническим урогенитальным трихомониазом в возрасте от 21 до 48 лет и длительностью заболевания от 3 мес. до 8 лет. Диагноз урогенитального трихомониаза устанавливали на основании общепринятых принципов с выявлением трихомонад, что подтверждено микроскопией окрашенных мазков, исследованием нативного препарата, культуральным методом, а также методом ПЦР.
Все больные были разделены на группы:
1-я группа (52 пациента) получала в качестве противотрихомонадного препарата Метронидазол в стандартной дозе на протяжении 10 дней.
2-я группа (43 пациента) – Тинидазол по 0,5 г 4 раза в день с интервалом 15 мин 2 дня.
3-я группа (49 мужчин) – Орнидазол по 0,5 г 2 раза в день на протяжении 10 дней.
4-я группа (56 мужчин) – Ниморазол по 0,5 г 2 раза в день на протяжении 6 дней.
5-я группа (126 мужчин) – Тенонитрозол по 0,25 г 2 раза в день на протяжении 8 дней.
6-я группа (44 мужчин) – Орнидазол по 0,5 г 2 раза в день на протяжении 10 дней и Тенонитрозол по 0,25 г 2 раза в день на протяжении 8 дней.
С целью коррекции иммунного статуса назначали индуктор интерферона растительного происхождения кагоцел; как гепатопротектор использовали препарат легалон – 140 мг в день стандартных доз на курс лечения. Для получения антибактериального эффекта (ввиду наличия TANK-функции у трихомонады) назначали препарат группы макролидов кларитромицин в дозе по 500 мг 2 раза в сутки на протяжении 10 дней; пациенты также получали симптоматическое и физиотерапевтическое лечение.
РЕЗУЛЬТАТЫ ИССЛЕДОВАНИЙ И ИХ ОБСУЖДЕНИЕ
Результаты комплексного курсового лечения пациентов в номинации «клиническое выздоровление» через 30 дней после окончания лечения приведено в табл. 1.
Таблица 1. Эффективность этиотропной терапии урогенитального трихомониаза различными препаратами
| Клиническая группа | Препарат | Количество больных | Клиническое выздоровление (абс. число) | Клиническое выздоровление, % |
| 1-я | Метронидазол | 52 | 21 | 40,4 |
| 2-я | Тинидазол | 43 | 19 | 44,1 |
| 3-я | Орнидазол | 49 | 45 | 93,3 |
| 4-я | Ниморазол | 56 | 48 | 85,7 |
| 5-я | Тенонитрозол | 126 | 113 | 89,7 |
| 6-я | Орнидазол + Тенонитрозол | 44 | 43 | 97,7 |
Результаты микроскопии секрета предстательной железы и молекулярно-генетического исследования соскоба слизистой оболочки мочеиспускательного канала мужчин в динамике приведено в табл. 3.
Таблица 3. Результаты микроскопии секрета предстательной железы при этиотропной терапии урогенитального трихомониаза различными препаратами
| Клиническая группа | Препарат | Количество больных | Микроскопия секрета ПЖ | ПЦР |
| 1-я | Метронидазол | 52 | 18 (34,6%) | 21 (40,4%) |
| 2-я | Тинидазол | 43 | 16 (37,2%) | 19 (44,1%) |
| 3-я | Орнидазол | 49 | 44 (89,8) | 45 (93,3%) |
| 4-я | Ниморазол | 56 | 44 (78,5%) | 48 (85,7%) |
| 5-я | Тенонитрозол | 126 | 121 (88,0%) | 113 (89,7%) |
| 6-я | Орнидазол + Тенонитрозол | 44 | 43 (97,7%) | 43 (97,7%) |
Kак видно из приведенных данных, лучшие результаты получены при использовании метода ПЦР в группах пациентов, которые получали: Орнидазол (93,3%), Тенонитрозол (89,7%), а также их комбинацию последовательного применения Орнидазол + Тенонитрозол (97,7%). Метод микроскопии показал несколько худшие результаты по всем группам пациентов, что обусловлено субъективностью самого метода и свойством мимикрии трихомонады. Но эффективность лечения в тех же группах была выше.
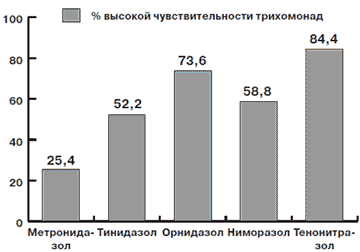
При проведении ретроспективного анализа чувствительности влагалищной трихомонады к различным противопротозойным препаратам оценивали их эффективность. Был проведен анализ культуральных посевов трихомонад с подбором чувствительности к антипротозойным средствам у 243 пациентов, которую определяли по проценту выявления высокой чувствительности к препарату (чистая зона 20 мм и более вокруг диска или отсутствие возбудителя в чашке с препаратом). Высокой чувствительностью обладал препарат в случае наличия этих показателей в более чем 75% культуральных посевах, средний - от 50 до 75%, низкий - менее 50%. Результаты представлены на рис. 1.
Рис 1. Процент высокой чувствительности трихомонады к различным препаратам
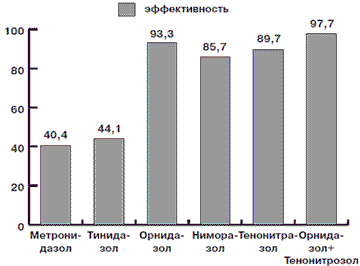
Кроме того, нами была оценена эффективность лечения различными препаратами больных, основываясь на полной эрадикации возбудителя, на что указывает молекулярно-генетический метод. Данные приведены на рис. 2.
Рис. 2. Эффективность терапии трихомониаза различными препаратами
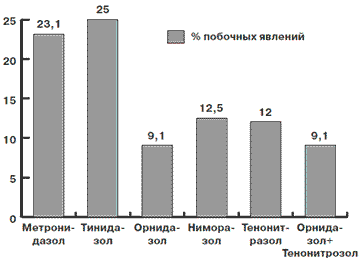
При определении количества побочных явлений при использовании различных противопротозойных препаратов выявлены результаты, которые приведены на рис. 3.
Рис. 3. Количество побочных явлений при использовании различных противопротозойных препаратов
ВЫВОДЫ
1. При изучении клинической эффективности различных противотрихомонадных препаратов у больных хроническим урогенитальным трихомониазом выявлено, что эффективность (по критерию эрадикации трихомонады) Метронидазола составила 40,4%, Тинидазола - 44,1%, Ниморазола -85,7%, Тенонитрозола - 89,7%, Орнидазола - 93,3%, Орнидазола + Тенонитрозола - 97,7%. ЛИТЕРАТУРА
2. Препараты отличаются различной переносимостью количеством побочных эффектов: Метронидазол - 23,3%, Тинидазол - 25%, Ниморазол - 12,5%, Тенонитрозол - 12%, Орнидазол - 9,1%, Орнидазол + Тенонитрозол - 9,1%.
3. Наиболее высокую чувствительность трихомонады выявили к препаратам Орнидазол (73,6%) и Атрикан (84,4%).
4. Лучшие результаты получены в группах пациентов, которые получали: Орнидазол (93,3%), Тенонитрозол (89,7%), а также комбинация их последовательного применения Орнидазол + Тенонитрозол (97,7%). Результаты исследования можно использовать в клинической практике.
1. Адаскевич В.П. Инфекции, передаваемые половым путем. Руководство для врачей. – М.: Медицинская книга, 1999. – 416 с.
2. Иванов О.Л., Ломоносов K.М., Алленов С.Н., Изюмова И.М. Опыт лечения острого трихомонадного уретрита // Российский журнал кожных и венерических болезней. – 1999. – № 3. – С. 57.
3. Ильин И.И. Негонококковые уретриты у мужчин. М.: Медицина, 1991. – 228 с.
4. Kлименко Б.В. Трихомониаз. М.: Медицина. – 1987. – 158 с.
5. Kривошеев Б.Н., Ермаков М.Н., Kриницына Ю.М. Тиберал в терапии урогенитального трихомоноза // Вести дерматол. венерол., 1997. – № 1. – С. 63–65.
6. Мавров И.И. Половые болезни. Руководство для врачей, интернов и студентов. Харьков: Факт. – 2002. – 789 с.
7. Молочков В.А. Урогенитальный трихомониаз и ассоциированные уретрогенные инфекции (эпидемиология, клиника, диагностика, лечение, профилактика). Российский журнал кожных и венерических болезней, 2000. – № 3. – С. 48–56.
8. Скрипкин Ю.K., Шарапова Г.Я., Селисский Г.Д. Болезни, передающиеся при половых контактах. М.: Медицина. – 1985. – 284 с.
9. Arroyo R., Gonzalez-Robles A., Martinez-Palomo A., Alderete J.F. (1993). Signalling of Trichomonas vaginalis for amoeboid transformation and adhesion synthesis follows cytoadherence. Mol. Microbiol., 7: 299–309.
10. Honigberg B. Trihomonads parasitic in humans. Springer – Verl, New York etc, 1990. – 424 p.
11. Kulda J., Vojtechovska M., Tachezy J. et al. Metronidazole resistance of Trichornonas vaginalis as a cause of treatment failure in trichomoni-asis. – A case report // Br. J. Vener. Dis. – 1982. – V. 58. – P. 394–399.
12. van Laarhoven P.H. Trichornonas vagi-nalis, a pathogen of prostatitis // Arch. Chir. Neerl. – 1967. – V. 19. – P. 263–273.
13. Saultz J.W., Toffler W.L. Trichornonas infections in men // Am. Fam. Physician. – 1989. – V. 39. – P. 177–180.
