Болевые синдромы как междисциплинарная проблема
Статьи Опубликовано в журнале:РМЖ »» БОЛЕВЫЕ СИНДРОМЫ
Профессор В.В. Бадокин
РМАПО
Основными клиническими проявлениями большинства воспалительных и дегенеративных заболеваний позвоночника и суставов являются боль, мышечный спазм, ригидность и ограничение подвижности. Все эти проявления находятся в тесной взаимосвязи и активно воздействуют друг на друга. В частности, на функциональную недостаточность опорно–двигательного аппарата (во всяком случае, в ранний период развития этих заболеваний) значительное воздействие оказывает выраженность не только боли, но также и утренней скованности. Боль и ригидность наиболее присущи ревматоидному артриту, анкилозирующему спондилиту (АС) и другим серонегативным спондилоартритам, включая псориатический и реактивный артриты, поражению суставов и позвоночника при воспалительных заболеваниях кишечника (неспецифическом язвенном колите и терминальном илеите), недифференцированном спондилоартрите. Эти же проявления присущи и многим другим заболеваниям, которые составляют содержание дорсопатий.
Боль и ригидность прежде всего имеют большое значение в полиморфной картине АС и других спондилоартропатий. Известно, что боль воспалительного типа в позвоночнике входит в диагностические критерии АС. Модифицированные критерии воспалительной боли в спине включают: утреннюю скованность более 30 мин., улучшение после выполнения физических упражнений, пробуждение во второй половине ночи из–за перемежающей боли в ягодицах [1]. Боль в спине считается воспалительной при наличии как минимум 2 из 4 перечисленных признаков, при этом чувствительность этих критериев составляет 70,3% и специфичность – 81,2%.
Динамика интенсивности боли является одним из показателей ответа на проводимую терапию и критерием ремиссии при этом заболевании (ASAS response criteria и ASAS remission criteria) [2]. Что касается ригидности или скованности, то этот симптом, также как и при ревматоидном артрите, адекватно отображает активность воспалительного процесса при анкилозирующем спондилоартрите (АС), причем в большей степени, чем такие лабораторные тесты, как СОЭ и уровень С–реактивного белка. Динамика выраженности и продолжительности утренней скованности также позволяет судить об эффективности проводимой терапии. Для анкилозирующего спондилоартрита и других спондилоартритов это тем более важно, что при этой группе заболеваний наблюдается диссонанс между клиническими и лабораторными показателями активности заболевания и нередко выраженный воспалительный процесс может протекать с нормальными или субнормальными лабораторными показателями в течение длительного периода, а подчас и всего заболевания.
В дебюте АС ригидность или скованность наблюдается преимущественно в поясничном отделе позвоночника и постепенно распространяется по всему осевому скелету. Она обычно более выражена в ранние утренние часы, но у некоторых больных с высокой активностью воспалительного процесса держится на протяжении всего дня. Интенсивность и длительность ригидности соответствует интенсивности болей в позвоночнике, подчеркивая их единый генез. Наличие воспалительного процесса в осевом скелете вызывает рефлекторное напряжение мышц спины, что, в свою очередь, приводит к изменению осанки и деформации позвоночника(нивелируется физиологический лордоз в поясничном отделе позвоночника, подчеркивается кифоз в грудном и развивается гиперлордоз в шейном отделе). В далеко зашедших случаях формируется характерная для больных АС поза «просителя» с положительным симптомом Форестье, высокими значениями теста Томайера и значительным нарушением функциональной способности позвоночника, причем ограничение подвижности и деформация позвоночника поддерживаются не только структурными изменениями в суставах и связках позвоночника, но и гипертонусом мышц.
Причинами болевого синдрома при АС являются воспалительные изменения в периферических, корневых и крестцово–подвздошных суставах, а также в позвоночнике. Как известно, все структуры позвоночного столба, за исключением костной ткани, содержат нервные окончания и могут быть причиной появления боли [3]. Свободные нервные окончания, выполняющие функцию болевых рецепторов, выявлены в капсулах межпозвонковых суставов, задней продольной и межостистой связках, периосте позвонков, стенках артериол и вен, сосудах паравертебральных мышц, наружной трети фиброзного кольца межпозвоночных дисков. Боли в позвоночнике при этом заболевании могут быть проявлением вертеброгенного корешкового синдрома (радикулопатии) или рефлекторных болевых синдромов.
При АС возможно формирование рефлекторных (мышечно–тонических) синдромов, которые обусловлены раздражением рецепторов в ответ на изменения в дисках, связках и суставах позвоночника. Импульсы от рецепторов достигают двигательных нейронов спинного мозга, что приводит к повышению тонуса соответствующих мышц. Спазмированные мышцы, в свою очередь, способствуют ограничению подвижности определенного сегмента позвоночника, а также становятся вторичным источником боли, который запускает порочный круг «боль – мышечный спазм – боль». Такие изменения сохраняются в течение длительного времени и способствуют формированию миофасциального синдрома [3]. Следует отметить, что в генезе развития контрактур и тугоподвижности позвоночника принимает участие гипертонус поперечно–полосатой мускулатуры.
Одним из клинических проявлений такого гипертонуса является симптом «вожжей», который обусловлен заинтересованностью длинных мышц спины. Некоторые авторы рассматривают повышение мышечного тонуса как фактор риска неблагоприятного прогноза АС.
Среди отдельных болевых синдромов, которые встречаются в практике врача–ревматолога, болевой синдром в области позвоночника является наиболее распространенным вариантом, связанным с патологией опорно–двигательного аппарата. Известно, что боли в позвоночнике занимают 5 место среди всех причин обращений к врачу и 2 среди причин утраты трудоспособности. С ними связано примерно 25% от общих потерь рабочего времени. Важным обстоятельством является тот факт, что наибольшая распространенность болей в позвоночнике падает на молодой возраст (от 30 до 50 лет).
Боль и/или ригидность являются типичными симптомами не только воспалительных, но и дегенеративных заболеваний позвоночника. Большое значение придается боли, которая локализуется между 12–й парой ребер и ягодичной складкой. Она обозначается как поясничная боль или боль в нижней части спины (low back pain) [4]. Все заболевания, сопровождающиеся неспецифической болью в позвоночнике, в настоящее время объединены термином дорсопатии и включают в себя синдромы вертеброгенного и невертеброгенного генеза [5]. К заболеваниям вертеброгенного генеза относятся прежде всего дегенеративные заболевания позвоночника, а именно межпозвонковый остеохондроз и деформирующий спондилоартроз, а также нестабильность позвоночника с формированием спондилолистеза или грыжи диска, являющиеся, как правило, производными межпозвонкового остеохондроза. К этой группе относятся также спинальный стеноз, патологические переломы при остеопорозе, травматические повреждения позвоночника и наиболее частое поражение – мышечно–тонический синдром. Что же касается невертеброгенных причин, то они вызваны патологией мышц и связок спины, поражением внутренних органов, забрюшинного пространства, психическими расстройствами и т.д.
Мышечно–тонический (миофасциальный) синдром имеет четко очерченную клиническую картину. Он встречается у 30–85% больных со скелетно–мышечными болями. Основными причинами его развития являются аномалии развития костно–мышечного скелета, длительная иммобилизация мышцы и ее непосредственное сдавление, переохлаждение мышц, психические факторы и болезни внутренних органов и суставов.
Этот симптомокомплекс характеризуется наличием триггерных точек, которые представляют собой ограниченные очаги локальной болезненности, расположенные в пучках напряженных мышечных волокон. Надавливание на такую точку обычно индуцирует не только локальную болезненность, но и боль в отдаленном участке. Активная триггерная точка является источником спонтанных болевых ощущений в покое и при движении, а также способствует нарушению функции мышцы и чаще локализуются в шее, плечевом и тазовом поясе, трапециевидной мышце, квадратной мышце поясницы. Диагностические критерии миофасциального синдрома включают спазмированную, болезненную мышцу, наличие болезненного мышечного уплотнения и активные триггерные точки.
Дорсопатия может быть связана с компрессией спинальных корешков и их ишемией (невропатическая или радикулярная боль). При компрессии корешков, которые обычно сопровождаются их отеком, наблюдается диссонанс между клинической картиной и выраженностью дегенеративных изменений, выявляемых рентгенографически. Сегментарная нестабильность позвоночника характерна для женщин среднего возраста с ожирением. Боль в спине при этом усиливается при нагрузке, ограничение подвижности позвоночника выражено незначительно, редко наблюдается и неврологическая симптоматика. Следует иметь в виду и наличие психогенной боли с локализацией в нижней части спины, которая возникает на фоне актуальной или хронической психотравмы. Для нее типичны тревожно–депрессивные расстройства, умеренно выраженный мышечно–тонический синдром, боль в пояснице при аксиальной нагрузке, несоответствие сенсорных расстройств зоне иннервации корешка.
При остеопорозе боль в позвоночнике является следствием имеющегося компрессионного перелома тел позвонков. Их диагностика ставится на основании снижения высоты тел позвонков или их клиновидной деформации. Для диагностики остеопороза важны также такие симптомы, как уменьшение роста, «круглая» спина, изменение осанки, эпизоды болей в спине, утомляемость и ноющие боли в спине после вынужденного пребывания в одном положении или длительной ходьбы, однако основное значение придается снижению минеральной плотности костной ткани. При остеопорозе выделяют 4 типа боли [6]:
1) Острая боль при свежем переломе позвонка, которая иррадиирует в грудную клетку, брюшную полость или бедро и резко ограничивает движения.
Такая боль обычно резкая, усиливается при минимальных движениях, длится 1–2 нед. и затем постепенно стихает в течение 2–3 мес.
2) Боль, связанная со снижением высоты тел позвонков (вертебральный коллапс). Она является следствием увеличения поясничного лордоза, компенсирующего увеличение переднезадней кривизны в месте перелома.
3) Боль в спине, возникающая при множественных компрессионных переломах. Обычно она незначительно выражена и персистирует вследствие механического сдавления связок, мышц или мест их прикрепления.
4) Выраженный кифоз и снижение роста могут быть причиной боли от давления на ребра, на гребень подвздошных костей и межвертебральные суставные поверхности.
Для дегенеративных заболеваний позвоночника или его нестабильности, как и для остеопороза, типичны боли механического характера. Они характеризуются постепенным развитием, усилением в положении стоя, при физической нагрузке или к концу дня, минимальной утренней скованностью (<30 мин.), а также уменьшением объема движений. Выявление воспалительного или механического характера боли в позвоночнике имеет большое значение при проведении дифференциальной диагностики заболеваний осевого скелета.
Болевые синдромы в осевом скелете периодически возникают почти у всех людей в возрасте после 40 лет. У лиц моложе 45 лет боли в нижней части спины являются самой частой причиной временной потери трудоспособности. При дегенеративных заболеваниях позвоночника основными патогенетическими факторами развития таких синдромов являются компрессионные механизмы и рефлекторные влияния с присоединением воспалительных нарушений, микроциркуляторных расстройств и их сочетаниями. Особенностью болевых синдромов в поясничном отделе позвоночника является сочетание рефлекторных мышечно–тонических и миофасциальных синдромов с изменениями в эмоциально–личностной сфере. При диагностике дорсопатий следует обращать внимание на факторы провоцирующие боль, ее характер, иррадиацию и время ее появления, возможное нарушение функции тазовых органов, наличие общих симптомов (лихорадка, снижение массы тела). Тщательное обследование пациента требуется при наличии стойких болей в спине, их воспалительном ритме и их постепенном нарастании, онкологическом анамнезе, течении болезни на фоне лихорадки, симптомов поражения спинного мозга или лабораторных показателей воспалительной активности.
Наиболее часто в клинической практике встречаются рефлекторные болевые синдромы (около 85% больных с болями в спине) [3]. Они обусловлены раздражением как рецепторов фиброзного кольца, так и мышечно–суставных структур позвоночника и обычно не сопровождаются неврологическими нарушениями. В таких случаях рано развивается мышечный спазм, который поначалу носит характер защитного физиологического феномена, повышая болевой порог и ограничивая подвижность заинтересованного отдела позвоночника. Спазмированные мышцы являются вторичным источником боли, и они запускают порочный круг, что и способствует развитию миофасциального синдрома.
При многих ревматических заболеваниях формируется синдром спастичности, хотя и не в столь яркой форме, как это наблюдается в неврологической практике. Под спастичностью понимают двигательное расстройство, сопровождающееся повышением мышечного тонуса и обусловленное поражением кортикоспинального пути [7]. Синдром спастичности является проявлением заинтересованности верхних мотонейронов. К разнообразной симптоматике поражения этих мотонейронов, помимо ригидности мышц, относятся мышечная атрофия и развитие контрактур. Регуляция мышечного тонуса осуществляется под влиянием центральной и периферической импульсации α–мотонейронов спинного мозга. Эти мотонейроны, расположенные в передних рогах спинного мозга, осуществляют иннервацию мышечных волокон [7]. В основе возникновения спастичности лежит нарушение тормозящих влияний супраспинальных отделов на спинальные двигательные и вставочные нейроны. Эти нарушения на спинальном уровне приводят к дисбалансу процессов возбуждения и торможения. В происхождении спастичности принимает участие не только дисфункция центральной и периферической нервной системы. Не меньшее значение в этом процессе имеет органическое и функциональное состояние поперечно–полосатой мускулатуры.
Терапия болевых синдромов зависит от характера основного заболевания, этапности их развития и их интенсивности, наличии спастического компонента. Терапия вертеброгенной боли требует индивидуального и комплексного подхода с учетом фазы патологического процесса. Основные принципы лечения болей в позвоночнике является исключение неблагоприятных статико–динамических нагрузок, стимулирование активности мышц позвоночника, воздействие на вертебральные и экстравертебральные очаги поражения, назначение противовоспалительных препаратов, щадящий характер лечебных воздействий. Фармакотерапия направлена на купирование боли простыми или опиоидными аналгетиками, обезболивающими коктейлями или блокадами, а также назначение антиконвульсантов и антидепрессантов, проведение противовоспалительной терапии (НПВП, глюкокортикоиды), прием миорелаксантов, антихолинэстеразных средств. Важное значение имеет назначение препаратов, способных не только обезболить, но и разорвать порочный круг «боль – спазм – боль», который является одним из предикторов хронизации боли. К таким препаратам относится Катадолон.
Катадолон (флупиритина малеат) является ненаркотическим анальгетиком центрального действия нового класса веществ SNEPCO («Selective Neuronal Potassium Channel Opener» – «селективных активаторов калиевых нейрональных каналов»). Флупиртин является производным триаминопиридинов. Этот препарат обеспечивает несколько эффектов: обезболивание, нормализацию повышенного мышечного тонуса, нейропротекцию и прерывание хронизации боли (табл. 1).
Таблица 1. Механизмы реализации аналгетической активности Катадолона
| • Селективное открытие K+ каналов, что способствует стабилизации потенциала покоя нервной клетки (нейрон становится менее возбудимым) |
| • Блокада кальциевых каналов и снижение внутриклеточного тока ионов кальция (непрямой антагонист NMDA-рецепторов), (нейропротекция) |
| • Торможение возбуждения нейрона в ответ на ноцицептивные стимулы (анальгезия) |
| • Избирательное подавление боли на уровне чувствительных нейронов задних рогов спинного мозга |
| • Блокирование передачи возбуждения на мотонейроны и промежуточные нейроны приводит к снятию мышечного напряжения (миорелаксация). |
Фармакологическая активность Катадолона основана на непрямом антагонизме препарата по отношению к NMDA (N–метил–D–аспартат) – рецепторам, принимающих активное участие в нисходящих механизмах модуляции боли и ГАМК–ергических процессов [8]. Катадолон в терапевтических дозах открывает потенциал–независимые каналы ионов калия, что приводит к стабилизации мембранного потенциала нервной клетки и торможению возбуждения нейрона в ответ на ноцицептивные стимулы. В результате сдерживается формирование ноцицептивной сенситизации (болевой чувствительности) и феномена wind up («взвинчивания» – нарастания нейронального ответа на повторные болевые стимулы). Это ведет к предотвращению усиления боли и переходу ее в хроническую форму, а при уже имеющемся хроническом болевом синдроме – к снижению его интенсивности. Известно, что Катадолон воздействует на восприятие боли как на спинальном, так и супраспинальном (таламическом) уровне.
Миорелаксирующее действие Катадолона связано с блокированием передачи возбуждения на мотонейроны и промежуточные нейроны, что и приводит к снятию мышечного напряжения. Что же касается нейропротективных свойств этого препарата, обусловливающих защиту нервных структур от токсического действия высоких концентраций ионов внутриклеточного кальция, то оно связано с его способностью блокировать нейрональные ионные кальциевые каналы и снижать внутриклеточный ток ионов кальция. Миорелаксация, вызванная применением Катадолона, не приводит к генерализованной мышечной слабости, поскольку расслабляет спазмированные мышцы только в очаге боли.
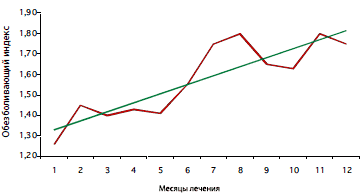
При длительном применении Катадолона (на протяжении ряда месяцев и даже лет) его обезболивающий эффект не только не уменьшается, но в ряде случаев становится более выраженным (рис. 1). Он способен вмешиваться в специфические механизмы хронической боли и прерывать ее за счет стабилизации мембранного потенциала, что позволяет «стереть» болевую память и снизить болевую чувствительность [9]. Кроме того, он сдерживает формирование болевой гиперчувствительности и феномена «взвинчивания», т.е. нарастания боли в ответ на повторные подпороговые неболевые стимулы. При комбинированном применении с НПВП Катадолон усиливает аналгетические свойства НПВП и позволяет снизить их суточную дозу. В то же время он лишен многих негативных особенностей НПВП, в частности не влияет на слизистую ЖКТ. Следует отметить, что при этом препарат не вызывает зависимости и привыкания.
Рис. 1. Возрастание аналгетического эффекта Катадолона в зависимости от длительности приема [9]
 |
Эффективность Катадолона продемонстрирована в многочисленных рандомизированных контролируемых исследованиях, в которых он сравнивался с другими аналгетиками или плацебо. Наибольшее количество таких исследований проведено при дегенеративных заболеваниях позвоночника и миофасциальном синдроме [10]. При этих заболеваниях Катадолон оказывает выраженный обезболивающий эффект, а также уменьшает исходно повышенный мышечный тонус, особенно у больных с мышечно–тоническими и миофасциальными синдромами [11]. Хорошие результаты были получены и при лечении большой когорты больных с остеопорозом, сопровождающимся болями в позвоночнике [12].
Катадолон выпускается в капсулах по 100 мг. Он назначается внутрь с небольшим количеством жидкости (100 мл). Суточная доза составляет 300–400 мг. Максимальная суточная доза составляет не более 600 мг. Дозу подбирают в зависимости от интенсивности боли и индивидуальной чувствительности больного к препарату. У больных с выраженными признаками почечной недостаточности или при гипоальбуминемии суточная доза не должна превышать 300 мг, как и у больных с нарушением функциональной активности печени. Длительность терапии зависит от динамики болевого синдрома и переносимости, однако следует отметить, что Катадолон необходимо принимать курсами, длительностью не менее 2–х недель.
Рис. 2. Переносимость Катадолона, по оценке врача и пациента [14]
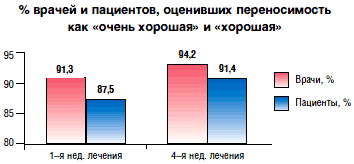 |
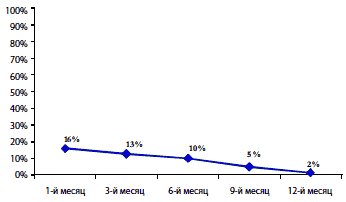
Рис. 3. Снижение частоты развития нежелательных явлений при длительном применении Катадолона [14]
 |
При применении Катадолона возможно развитие нежелательных реакций. Наиболее часто наблюдается общая слабость, которая обычно сопровождает начальный период лечения, реже – головокружение, головная боль, тошнота, рвота, изжога, нарушения стула, метеоризм, боль в животе, сухость во рту, потеря аппетита, нарушение сна, беспокойство, нервозность, тремор.
Крайне редко наблюдаются спутанность сознания, нарушения зрения и аллергические реакции (повышенная температура тела, крапивница и зуд), а также повышение активности печеночных трансаминаз и синдром холестаза. Большинство из этих проявлений носят транзиторный характер и после отмены препарата или даже на фоне его приема полностью проходят без каких–либо дополнительных лечебных мероприятий. Катадолон усиливает действие алкоголя, седативных средств и миорелаксантов. При одновременном его назначении и производных кумарина рекомендуется регулярно контролировать протромбиновый индекс. Следует избегать комбинированного применения Катадолона и лекарственных средств, содержащих парацетамол. Однако переносимость препарата хорошая, и он высоко безопасен (рис. 2 и 3). В двойном слепом исследовании было показано, что нежелательные явления на фоне приема Катадолона встречаются в 3 раза реже по сравнению с трамадолом [13].
Согласно рекомендациям Немецкой ассоциации по изучению боли, Катадолон можно назначать на любом этапе развития болевого синдрома, а именно при острой, подострой и хронической боли [15]. Основным показанием для лечения этим препаратом являются боли в спине, ассоциированные с повышенным тонусом скелетной мускулатуры, что имеет место при многих воспалительных и дегенеративных заболеваниях позвоночника. Наиболее характерна такая ситуация для межпозвонкового остеохондроза, деформирующего спондилеза, артроза межпозвонковых (фасеточных) суставов, грыж межпозвонковых дисков, спондилолистеза, миофасциального синдрома, а также спондилоартритов/спондилоартропатий, включая анкилозирующий спондилит. Кроме того, этот препарат рекомендуется для лечения головной боли напряжения, онкологической боли, компрессионных переломов позвоночника, связанных с остеопорозом, послеоперационной и посттравматической боли, дисменорее. Катадолон является препаратом, который вбирает в себя фармакологическую активность как анальгетиков,так и миорелаксантов, при высоком профиле безопасности и его следует шире использовать в клинической практике врачами различных специальностей.
Литература
