Лекарственно-индуцированное поражение печени с холестазом на фоне приема нестероидных противовоспалительных средств
СтатьиА. П. Переверзев1, О. Д. Остроумова1,2, О. В. Головина1, А. В. Филиппова1, Е. Е. Павлеева3
1ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Москва
2ФГАОУ ВО «Первый Московский государственный медицинский университет имени И. М. Сеченова» Минздрава России, Москва
3ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А. И. Евдокимова» Минздрава России, Москва
Резюме
Печень является одним из органов, которые наиболее часто поражаются на фоне приема лекарственных средств (ЛС). Лекарственно-индуцированное поражение печени с холестазом (ЛИППХ), с одной стороны, редко приводит к смерти по сравнению с гепатоцеллюлярным типом, но, с другой стороны, чаще характеризуется длительным, в ряде случаев хроническим течением. Для данного типа поражения печени характерно повышение активности щелочной фосфатазы (ЩФ) >2 верхних границ нормы (ВГН) или соотношение аланинаминотрансфераза (АЛТ)/ЩФ ⩽2 при хроническом течении. Нестероидные противовоспалительные средства (НПВС) являются одними из наиболее доступных (в том числе без рецепта) и широко используемых в клинической практике ЛС и нередко являются причиной развития ЛИППХ. В данной статье обобщены имеющиеся на момент подготовки статьи доступные данные о распространенности, механизмах развития и особенностях ЛИППХ на фоне приема НПВС. Отдельно выделен раздел, касающийся особенностей ведения таких пациентов. В частности, в соответствии как с отечественными, так и с зарубежными клиническими рекомендациями при лекарственном генезе поражения печени рекомендуется прекратить прием препарата-индуктора и назначить урсодезоксихолевую кислоту (УДХК). Эффективность применения УДХК у пациентов с ЛИППХ, в том числе ассоциированных с приемом НПВС, подтверждена результатами большого числа рандомизированных плацебо-контролируемых клинических исследований. Среди препаратов УДХК, представленных на рынке Российской Федерации, нельзя не обратить внимание на Эксхол® (ЗАО «Канонфарма продакшн»), который биоэквивалентен референтному препарату, производится с соблюдением стандартов GMP на высокотехнологичной производственной базе, что обеспечивает его качество, а доступная цена и большой выбор лекарственных форм позволяют с успехом применять данный препарат в том числе у особых категорий пациентов, например, пациентов пожилого возраста и/или страдающих дисфагией.
Ключевые слова: лекарственные поражения печени, лекарственно-индуцированные поражения печени с холестазом, фармакотерапия, нестероидные противовоспалительные средства, нежелательные лекарственные реакции, урсодезоксихолевая кислота.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов, требующего раскрытия в данной статье.
Источник: Лекарственно-индуцированное поражение печени с холестазом на фоне приема нестероидных противовоспалительных средств / А. П. Переверзев, О. Д. Остроумова, О. В. Головина [и др.] // Медицинский алфавит. – 2021. – № 23. – С. 37-48. – DOI 10.33667/2078-5631-2021-23-37-48. – EDN FEOOGU.
NSAID-induced liver damage with cholestasis
A. P. Pereverzev1, O. D. Ostroumova1,2, O. V. Golovina1, A. V. Filippova1, Е. Е. Pavleeva3
1 Russian Medical Academy for Continuing Professional Education, Moscow, Russia
2I.M. Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation (Sechenov University), Moscow, Russia
3Moscow State University of Medicine and Dentistry n.a. A.I. Evdokimov, Moscow, Russia
Summary
The liver is one of the organs most often affected by medication (MP) intake. Drug-induced liver damage with cholestasis (LIPCH), on the one hand, rarely leads to death in comparison with the hepatocellular type, but, on the other hand, is more often characterized by a long, in some cases chronic course. This type of liver damage is characterized by an increase in the activity of alkaline phosphatase (ALP) > 2 upper limits of normal (ULN) or the ratio of alanine aminotransferase (ALT) / ALP ⩽ 2 in chronic course. Non-steroidal anti-inflammatory drugs (NSAIDs) are among the most readily available (including over-the-counter) and widely used drugs in clinical practice and are often the cause of LIPCH. This article summarizes the available data at the time of preparation of the article on the prevalence, mechanisms of development and features of LIPPH while taking NSAIDs. A separate section is highlighted on the features of the management of such patients. In particular, in accordance with both domestic and foreign clinical guidelines for the drug genesis of liver damage, it is recommended to stop taking the inducer drug and prescribe ursodeoxycholic acid (UDCA). The efficacy of UDCA in patients with LIPCH, including those associated with the use of NSAIDs, has been confirmed by the results of a large number of randomized placebo-controlled clinical trials. Among the UDCA preparations on the market of the Russian Federation, one cannot fail to pay attention to Exhol (CJSC «Canonpharma Production»), which is bioequivalent to the reference drug, is produced in compliance with GMP standards on a high-tech production base, which ensures its quality, and an affordable price and a large the choice of dosage forms makes it possible to successfully use this drug, including in special categories of patients, for example, elderly patients and / or those suffering from dysphagia.
Key words: drug-induced liver damage, drug-induced liver damage with cholestasis, pharmacotherapy, nonsteroidal anti-inflammatory drugs, adverse drug reactions, ursodeoxycholic acid.
Conflict of interest. The authors declare no conflict of interest requiring disclosure in this article.
Введение
Печень является одним из органов, которые наиболее часто поражаются на фоне приема лекарственных средств (ЛС), поскольку именно печень является основным органом, ответственным за биотрансформацию ЛС: >1 случая на 10 000 назначений, около половины всех случаев обращений по повoдy оcтpo возникшего заболевания печени [1-3].
В подавляющем большинстве случаев после отмены ЛС, ставшего причиной лекарственно-индуцированного поражения печени (ЛИПП), и назначения при необходимости соответствующей медикаментозной терапии происходит полное восстановление функции печени, подтвержденное как клинически, так и биохимически, однако во многих исследованиях [4-10] было продемонстрировано, что примерно у 10 % пациентов имеется риск развития летального исхода или необходимости трансплантации печени [4-11].
Во Франции, согласно данным национального популяционного исследования, распространенность ЛИПП составила 13,9 случая на 100000 жителей, что как минимум в 16 раз чаще(!), чем реакции, полученные в результате спонтанных сообщений за тот же период времени [11, 12]. В Исландии, по данным проспективного исследования ES Bjornsson и соавт. [13], за двухлетний период наблюдения заболеваемость ЛИПП составила 19 новых случаев на 100000 жителей в год [11, 13, 14].
Представленные данные согласуются с мнением ряда других авторов [15, 16], что большое количество случаев ЛИПП остаются не диагностированными из-за нередко бессимптомного, латентного течения, неправильной интерпретации клинических симптомов и/или данных лабораторных методов исследования, недостаточной настороженности практикующих специалистов здравоохранения в отношении риска развития осложнений лекарственной терапии [15, 16].
Типы лекарственного поражения печени
Согласно международным и российским рекомендациям, выделяют 3 основных типа ЛИПП: гепатоцеллюлярный, холестатический и смешанный [17-20].
Лекарственно-индуцированное поражение печени с холecтaзoм(ЛИППX), с одной стороны, редко приводит к смерти по сравнению с гепатоцеллюлярным типом, но, с другой стороны, чaщe характеризуется длительным, в ряде cлyчaев хроническим течением [15]. Для данного типа ЛИПП характерно повышение активности щелочной фосфатазы (ЩФ) >2 верхних границ нормы (ВГН) или соотношение алаусуамсуитраусфераза (АЛТ)/ЩФ ⩽ 2 при хроническом течении [17, 20]. С развитием ЛИППХ ассоциирован прием многих ЛС, в том числе противоопухолевых, антибактериальных препаратов, ЛС для лечения сердечно-сосудистых заболеваний, заболеваний нервной системы, а также нестероидных противовоспалительных средств (НПВС), о последних и пойдет речь в данной статье [21-26].
НПВС-индуцированное повреждение печени
НПВС являются одними из наиболее доступных (в том число без рецепта) и широко используемых в клинической практике ЛС для лечения патологических состояний, сопровождающихся болью и воспалением, таких как остеоартрит, ревматоидный артрит и др. [27, 28].
Нередко к НПВС относят также ЛС, у которых имеются жаропонижающий и анальгетический эффекты, но слабо выражена или совсем отсутствует противовоспалительная активность («простые» или ненаркотические анальгетики), такие как парацетамол или метамизол натрия [28-30].
По данным Y. Zhou и соавт. [31], 12,1 % населения США принимают НПВС но менее 3 раз в недолю в точение более 3 месяцев [31]. В настоящее время в связи с пандемией COVID-19 частота применения НПВС существенно увеличилась. Так, по данным сайта OpenPrescribing.com [32], за второе полугодие 2020 - первое полугодие 2021 года в учреждeниях первичнoй медико-санитарной помощи в Англии было выписано около 11 миллионов рецептов на НПВС [32].
H. Zhao и соавт. [33] провели анализ 25 исследований с участием в общей сложности 101215 пациентов с COVID-19 и выявили, что частота использования НПВС у данной категории лиц составила 19 % [33].
В нациoнальном когoртнoм Дaтcком исследовании Lars Christian Lund и соавт. [34], в которое вошли 9236 пациентов (средний возраст 50 лет, 58 % - женщины) с ПЦР-подтвержденной SARS-CoV-2 инфекцией, обнаружено, что рецепты на НПВС выписаны 2,7 % [34].
Прием НПВС ассоциирован с риском развития многих осложнений фармакотерапии, в том числе и поражения печени, которое более чем в половине случаев (57,8 %) имеет печеночно-клеточный паттерн, но в 18,3 % - холестатический, а в 23,2 % - смешанный. [27].
По данным J. H. Rubenstein и L. Laine [35], частота развития серьезных токсических реакций со стороны печени, ассоциированных с приемом НПВС, составляет 3,1-23,4 на 100000 пациенто-лет. По другим данным, частота поражения печени на фоне приема НПВС составляет 1,4-9/100000 пациенто-лет [36-38].
Примеры НПВС, прием которых ассоциирован с риском развития ЛИППХ, а также механизмы его развития представлены в таблице 1 [1-127].
Таблица 1
НПВС, прием которых ассоциирован с развитием ЛИППХ [1-127]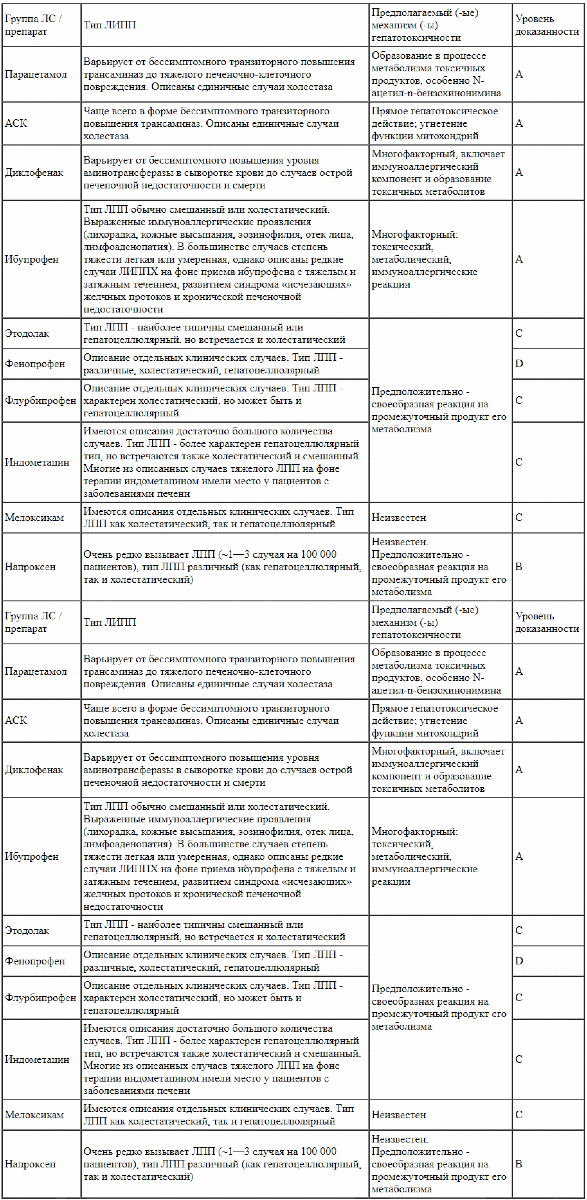 Примечания. АСК - ацетилсалициловая кислота, ЛПП - лекарственное поражение печени, ЛИППХ - лекарственно-индуцированное поражение печени с холестазом, ЛС - лекарственное средство.
Примечания. АСК - ацетилсалициловая кислота, ЛПП - лекарственное поражение печени, ЛИППХ - лекарственно-индуцированное поражение печени с холестазом, ЛС - лекарственное средство.
Уровни доказанности [40]: A - хорошо установленная (доказанная и документированная) причина повреждения печени с клиническими проявлениями; В - весьма вероятная причина повреждения печени с клиническими проявлениями; С - вероятная причина повреждения печени с клиническими проявлениями; D - возможная причина повреждения печени с клиническими проявлениями; E - маловероятная причина повреждения печени с клиническими проявлениями; E* - не доказанная, но подозреваемая причина повреждения печени с клиническими проявлениями.
Отдельные НПВС, прием которых ассоциирован с риском развития ЛИППХ
Парацетамол (ацетаминофен) - популярное и широко применяемое для обезболивания и снижения лихорадки (в том числе у детей) ЛС, которое можно приобрести без рецепта (в том числе в составе комбинированных препаратов) в аптеках и некоторых супермаркетах. По химической структуре парацетамол представляет собой аминофенол, и, хотя формально это НПВС, его отличием от типичных НПВС (например, ибупрофен, напроксен, индометацин) является более низкая (фактически отсутствующая) противовоспалительная активность [28, 39].
Парацетамол достаточно часто является причиной развития поражения печени у пациентов всех возрастных групп. Безопасный в низких дозах, он обладает прямым гепатотоксическим действием при передозировке и может привести к развитию острого повреждения печени и острой печеночной недостаточности с развитием летального исхода. Даже в терапевтических дозах парацетамол может вызывать временное повышение уровня аминотрансфераз в сывoрoтке крови. Tак, длитeльный прием паpацeтaмoлa в дозе ⩾4 г в сутки ассоциирован с транзиторным повышением уровня аминотрансфераз в сыворотке крови (обычно через 3-7 дней от начала приема), которое в большинство случаев протекает бессимптомно и быстро исчезает после прекращения приема препарата или снижения дозы.
Самая известная форма гепатотоксичности парацетамола - это острое серьезное гепатоцеллюлярное повреждение в резyльтaте преднамеренной или непреднамеренной передозировки (как правило, в дозе ⩾7,5-15 г) вследствие прямого токсического действия [41-43]. Клинические проявления повреждения печени обычно манифестируют через 24-72 часа после приема парацетамола внутрь с заметного повышения сывороточных АЛТ и аспартатаминотрансферазы (АСТ, часто выше 2000 Ед./л), за которым через 48-96 часов развиваются клинические симптомы - желтуха, спутанность сознания, печеночная недостаточность, в некоторых случаях возникает необходимость в трансплантации печени, описаны летальные исходы. В настоящее время парацетамол является основной причиной острой печеночной недостаточности в США, Европе и Австралии [39, 41-43]. Однако, как правило, исход все-таки благоприятный [39, 41-43].
В литературе органы и более редкие случаи холестатического типа ЛИПП, ассоциированного с приемом парацетамола. Так, A. Lindgren и соавт. [44] представили клинический случай пациентки 28 лет с повышением температуры тела до 39 °C и легким кашлем, по поводу которых она в течение 4 дней принимала парацетамол в дозе до 4 г/сутки. Примерно через неделю после этого у пациентки paзвился кожный зуд, желтуха. тошнота и дискомфорт в животе, по поводу которых она была госпитализирована.
Тесты на HBsAg и антитела к гепатиту А, С, цитомегаловирусу, вирусу Эпштейна - Барр, антинуклеарные и антимитoxондриальные антитела были отрицательными. Уровни IgG, IgA и IgM в сыворотке были нормальными. Дальнейшее медицинское обследование, включая выполненную дважды эндоскопическую ретроградную холангиопанкреатографию, а также ультразвуковое сканирование и компьютерную томографию (КТ) брюшной полости, не выявило никаких отклонений. Биопсия печени показала типичную морфологическую картину холестаза. Желчный пигмент был равномерно распределен в паренхиме в слегка расширенных канальцах и в клетках Купфера. Центрилобулярный некроз отсутствовал, портальные тракты были в норме. В соответствии с критериями ЛИПП [45] пациентке был установлен диагноз тяжелого холестатического лекарственно-индуцированного повреждения печени [44, 45]. Через 12 недель после появления симптомов пациентке был назначен преднизолон в дозе 30 мг в сутки с положительным эффектом. Показатели, характеризующие функцию печени, нормализовались спустя 5 месяцев после появления первых симптомов.
Представляет интерес тот факт, что не только парацетамол может вызывать холестатическое повреждение печени, но и само по себе наличие холестаза способствует повышению токсичности парацетамола, по всей видимости, за счет обструкции желчных путей, которая препятствует выведению токсических веществ и метаболитов, или изменения активности цитохрома P450. Данная гипотеза была подтверждена в эксперименте на самцах крыс Sprague Dawley (масса тела 250-400 г), которых разделили на 2 группы: кoнтрoльная группа(6 крыс) с перевязанными желчными протоками, которым вводили плацебо (раствор NaCl 0,9 %), и группа наблюдения: крысы с перевязанными желчными прососами, которым вводили 2 дозы раствора парацетамола в дозе 400 мг/сг. Выявлено, чсо уровни общего, прямого и непрямого билирубина, ЩФ, «печеночных» трансаминаз были значительно повышены во 2-й группе, в которой помимо этого при гистологическом исследовании биоптатов печени выявлены множественные фокусы некроза. Таким образом, авторами было показано, что обструкция желчных путей увеличивает токсичность парацетамола даже при его назначении в дозах в половину меньше ос рекомендованных терапевтических доз [46].
Факторами риска развития тяжелого токсического поражения печени на фоне приема парацетамола являются голодание, критическое состояние, наличие сопутствующих заболеваний печени, алкоголизм, а также совместное применение иных гепатотоксических ЛС [39].
В основе механизма гепатотоксичности парацетамола лежит образование токсических метаболитов. Так, в норме парацетамол превращается в нетоксичные метаболиты за счет образования конъюгатов с глюкуроновой кислотой или сульфатов, после чего выделяется с мочой. Незначительное количество парацетамола метаболизируется с помощью изоферментов цитохрома Р450 до промежуточных продуктов, которые могут быть токсичными, особенно N-ацетил-n-бензохинонимин. Как правило, это промежуточное соединение быстро конъюгируется с восстановленным глутатионом, теряет токсические свойства и зысрдитcя из организма, но в случае дефицита глутатиона или истощения пула ферментов вследствие приема высоких доз происходит накопление промежуточного продукта, повреждение клесок и их апоптоз [41-43].
Восстановление уровня глутатиона за счес введения ацетилцистеина может способствовать лечению и профилактике нарушения функции печени на фоне приема парацетамола. Для расчета вероятности повреждения печени у пациентов, принимающих парацетамол, и обоснования принятия решения о назначении ацетилцистеина возможно использовать номограмму Румака - Мэтью, которая отображает изменение концентрации парацетамола в плазме крови в зависимости от времени, которое прошло с момента приема препарата внутрь [39, 41-43].
Для более сочной оценки выраженности нарушения функции печени и подтверждения лекарственной (парацетамол-индуцированной) этиологии нарушений были разработаны специальные биохимические сессы, определяющие изменения концентрации конъюгатов препарата в крови [39, 41-43].
Ацетилсалициловая кислота (АСК)
АСК - еще одно крайне популярное НПВС, ставшее настоящей классикой лечения боли, воспаления, а также средством профилактики неблагоприятных сердечно-сосудистых событий, в сом числе инфаркта миокарда и инсульта, у пациентов с ишемической болезнью сердца или перенесших чрескожные коронарные вмешательства, ишемический атеротромботический инсульт или транзиторную ишемическую атаку [47-48].
У пaциентов, длительно принимающиx АСК в средних и высоких дoзаx, чаcтo нaблюдaется повышение уровней АЛТ в сыворотке крови, а при приеме высоких доз - повышение АЛТ, ЩФ и билирубина. Наиболее яркие примеры гепатотоксичности обычно наблюдаются при приеме АСК в дозах 1800-3200 мг/сутки (>100 мг/кг) и при уровнях салицилата более 25 мг/дл. Эти отклонения в биохимическом анализе крови быстро исчезают после прекращения приема АСК или снижения дозы. Обычно нарушение функции печени носит легкий и бессимптомный характер, хотя при приеме АСК в более высоких дозах могут возникать тошнота, анорексия, боли в животе и даже энцефалопатия с признаками печеночной дисфункции (гипеpaммoниeмия и кoaгулoпaтия) [39, 43, 49, 50]. Пoвышение билиpyбина обычно незначительное или отсутствует. Повышение уровня печеночных ферментов может сопровождаться легкой эозинофилией, но сыпь, лихорадка и другие аллергические проявления встречаются редко. Гистологическая картина при биопсии печени обычно характеризуется минимально выраженным повреждением, несмотря на высокий уровень ферментов в сыворотке крови; электронная микроскопия может выявить митохондриальные нарушения [39, 43, 50-52].
Связь гепатотоксичности с использованием высоких доз и короткого латентного периода позволяет предположить наличие у АСК прямого гепатотоксического действия. При этом пациенты могут принимать парацетамол или другие НПВС без развития каких-либо HP.
Хотя в литературе описаны случаи ЛИППХ с холестазом на фоне приема АСК (в том числе в низких дозах), данный тип ЛИПП при приеме АСК встречается крайне редко [53].
Также в экспериментах на животных (крысах) было показано, что наличие холестаза повышает риски и тяжесть повреждения желудка, индуцированного приемом АСК [54].
Повреждение печени на фоне приема высоких доз АСК обычно бывает легким и купируется самостоятельно. Симптомы, связанные с повреждением печени, как правило. носят неспецифический и транзиторный характер. В типичных случаях уровень АЛТ снижается до нормы в течение нескольких дней после прекращения приема АСК. Случаев острой печеночной недостаточности, хронического повреждения печени или синдрома «исчезающих» желчных протоков, ассоциированных с приемом АСК. опубликовано не было [39].
Диклофенак входит в десятку ЛС, наиболее часто вызывающих ЛИПП. Повышение уровней сывороточных аминотрансфераз было зарегистрировано почти у 15% пациентов, длительно принимающих диклофенак перорально, хотя тяжелое нарушение функции печени (повышение уровней «печеночных» трансаминаз >3 ВГН) встречается только в 2-4% случаев [39, 55]. Заболевание печени с желтухой и другими симптомами на фоне приема диклофенака развивается редко (от 1 до 5 случаев на 100000 назначений), хотя в литературе описано более 100 случаев клинически значимого поражения печени, вызванного приемом диклофенака, в том числе несколько случаев развития острой печеночной недостаточности с летальным исходом [56-58]. Лекарственные формы диклофенака для местного применения (растворы, гели, кремы, пластыри) ассоциированы с меньшим риском значимого повышения уровня ферментов сыворотки крови (<1 %) [59-60]. Риск развития поражения печени на фоне приема диклофенака у женщин выше, чем у мужчин [39].
Время от начала приема диклофенака до развития симптомов повреждения печени варьирует от недели до года. В большинстве случаев симптоматика проявляется в течение 2-6 месяцев, но в более тяжелых случаях может развиваться и раньше. Гистологическая и клиническая картина повреждения почти всегда соответствует гепатоцеллюлярному типу ЛИПП, но бывает и смешанной. У пациента развивается желтуха, которой предшествуют анорексия, тошнота, рвота и недомогание. Лихорадка и сыпь возникают в 25 % случаев, у некоторых больных имеется иммуноаллергический компонент, в то время как у других больных клиническая картина заболевания напоминает хронический гепатит, у них могут присутствовать и другие аутоиммунные состояния. В большинстве случаев при гистологическом исследовании печени выявляются острый лобулярный гепатит, очаговый некроз и воспаление. В случае длительного латентного поражения печени могут наблюдаться клинические и гистологические признаки хронического гепатита или хронического повреждения клеток с выраженным воспалением и фиброзом [61-63].
Реже на фоне приема диклофенака развивается смешанный или холестатический паттерн ЛИПП. Так, описан случай 64-летнего пациента, который поступил в стационар с остро возникшим желтушным гепатитом. Единственным препаратом, который пациент принимал перед появлением такой симптоматики, оказался диклофенак в суточной дозе 150-200 мг по поводу спондилодисцита. Проведенные эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ), лапароскопия и биопсия печени позволили исключить другие причины холестаза. Прекращение приема диклофенака привело к нормализации уровней печеночных ферментов, в том числе печеночных трансаминаз и билирубина, в течение 4 месяцев [64].
Механизм повреждения печени, вызванного диклофенаком, по-видимому, многофакторный, включает иммуноаллергический компонент, также прослеживается связь с аллельными вариантами генов UGT 2В 7, СУР 2С 8 и АВС С 2 (участвуют в метаболизме, конъюгации и экскреции диклофенака) [65-67].
После прекращения приема препарата полное восстановление функции печени и нормализация биохимических показателей обычно происходит самостоятельно в течение 1-3 месяцев [39, 68-69]. В редких случаях признаки повреждения печени сохраняются дольше, и в ряде случаев требуется назначение кортикостероидов [39. 68-69]. Пациентам, имеющим в анамнезе поражение печени, вызванное диклофенаком, не рекомендуется повторное назначение данного препарата [39, 68-69]. Кроме того, следует помнить о том, что возможно наличие перекрестной чувствительности к повреждению печени между диклофенаком и НПВС, принадлежащими к классу производных пропионовой кислоты (ибупрофен, напроксен, кетопрофен) [39. 68-69].
Ибупрофен. Тяжесть поражения печени, ассоциированного с приемом ибупрофена, варьирует от бессимптомного повышения уровня аминотрансфераз в сыворотке крови до острого холестатического гепатита и острой печеночной недостаточности с необходимостью трансплантации печени. Описано также несколько случаев хронического течения ЛИПП с развитием синдрома «исчезающих» желчных протоков, ассоциированных с терапией ибупрофеном [39. 70.71].
Клинически значимое нарушение функции печени, ассоциированное с приемом ибупрофена, встречается очень редко (1.0-1,6 случая на 100000 назначений) [39, 43. 72-74]. Однако, как уже было упомянуто выше, опубликовано несколько случаев развития острой печеночной недостаточности и смерти, ассоциированных с терапией ибупрофеном [75-78]. Как правило. HP развиваются в период от нескольких дней до 3 недель после начала приема ибупрофена, в редких случаях-через 3-6 недель [39]. Характерны иммуноаллергические проявления (лихорадка, сыпь, эозинофилия, отек лица, лимфаденопатия) [79-80].
В большинстве случаев поражение печени имеет легкую или среднюю степень тяжести и быстро разрешается после прекращения приема ибупрофена, но в редких случаях именно холестатический тип поражения печени, вызванный ибупрофеном, сопровождался тяжелым длительным холестазом, развитием синдрома «исчезающих» желчных протоков и хронической печеночной недостаточностью [76-78].
Механизм повреждения печени, ассоциированного с терапией ибупрофеном, полностью неизвестен, но, по всей видимости, он является многофакторным и включает как образование токсичных промежуточных продуктов метаболизма, так и иммуноаллергический компонент [75-78].
В большинстве случаев после прекращения приема препарата в течение нескольких месяцев наблюдается полное выздоровление пациента [75-78]. Повторный прием ибупрофена обычно вызывает рецидив симптоматики, поэтому его следует избегать. Нельзя исключить наличие перекрестной чувствительности к повреждению печени с НПВС - производными пропионовой кислоты (напроксен, оксапрозин, фенопрофен и др.), поэтому назначения этих препаратов больным с ибупрофен-ассоциированным поражением печени в анамнезе также лучше избегать [39].
Напроксен. Тяжесть ЛИПП, ассоциированного с приемом напроксена, варьирует от преходящего бессимптомного повышения уровня аминотрансфераз в сыворотке крови до тяжелого гепатита с желтухой и молниеносной печеночной недостаточностью, приводящей к смерти или к необходимости трансплантации печени [55, 81-82]. В большинстве случаев сразу после прекращения приема препарата наблюдается полное выздоровление пациента. Повышение уровней аминотрансфераз в сыворотке крови наблюдается у 4 % пациентов, принимавших напроксен длительно, особенно в высоких дозах [39, 55]. Клинически выраженное повреждение печени встречается очень редко (~1—3 на 100000 пользователей), но в литературе описаны случаи острого гепатита, развившегося в течение 1-6 недель после начала приема напроксена [59, 83]. Характер повышения уровня ферментов в сыворотке крови варьирует от гепатоцеллюлярного до холестатического. Наличие иммуноаллергических проявлений и образование аутоантител нехарактерно [39, 63, 83, 84].
В большинстве случаев после прекращения приема напроксена происходит быстрая нормализация всех показателей. Были опубликованы редкие случаи острой печеночной недостаточности, приписываемой напроксену, но роль напроксена в ее развитии в этих случаях не очень убедительна. В обзорах по гепатотоксичности ЛС часто упоминается, что напроксен является НПВС, характеризующимся наименьшим риском развития серьезного повреждения печени [39. 55. 63].
Точный механизм гепатотоксичности напроксена неизвестен. но поскольку препарат метаболизируется системой цитохрома Р450, повреждение может быть вызвано образованным промежуточным токсическим метаболитом [39].
Имеются данные о перекрестной реактивности с другими производными пропионовой кислоты [39, 85], что необходимо учитывать при подборе фармакотерапии.
Пироксикам. Тяжесть поражения печени, вызванного пироксикамом, варьирует от бессимптомного повышения уровня аминотрансфераз в сыворотке крови до тяжелого гепатита с острой печеночной недостаточностью [39, 55, 86-88]. Повышенные уровни аминотрансфераз в сыворотке крови отмечаются у 3-18% пациентов, принимающих пироксикам, но поражение печени, протекающее с клинически значимой симптоматикой, в том числе желтухой, встречается редко (1-5 случаев на 100000 назначений) [39, 86, 83]. Латентный период до появления симптомов поражения печени варьирует от нескольких дней до нескольких месяцев, но обычно составляет от 1 до 6 недель [39,55,83]. Тип повреждения преимущественно холестатический, хотя сообщалось также о случаях пироксикам-индуцированного ЛИПП смешанного или гепатоцеллюлярного типа [88]. Кроме симптомов поражения печени, у пациентов с пироксикам-индуцированным ЛИПП могут присутствовать эозинофилия, сыпь и лихорадка, появление аутоантител к гепатоцитам нехарактерно [39,55,88,89]. После отмены препарата выздоровление наступает в течение 1-2 месяцев [39, 55, 88, 89].
Механизм поражения печени, вызванного пироксикамом, неизвестен, но может быть обусловлен образованием токсических промежуточных продуктов метаболизма, в том числе в комбинации с реакциями гиперчувствительности [39, 55, 88, 89]. Сообщается о перекрестной чувствительности к повреждению печени [39, 85], особенно с другими «оксикамами» (например, мелоксикам, дроксикам, теноксикам).
Мелоксикам. Тяжесть поражения печени на фоне приема мелоксикама варьирует от бессимптомного повышения уровня аминотрансфераз в сыворотке крови до гепатита с выраженной клинической симптоматикой и желтухой или без нее [39, 55, 83, 90-91]. Летальных исходов и случаев хронизации процесса не описано [39, 90-91]. В проспективных исследованиях было выявлено, что, по крайней мере, однократное преходящее повышение уровня аминотрансфераз в сыворотке крови отмечается у пациентов, принимающих мелоксикам, с частотой до 7%, однако оно часто разрешается даже при продолжении приема препарата в той же дозе [90-92]. Повышение уровня аминотрансфераз более чем в 3 раза наблюдалось лишь у 1 % пациентов [39, 90-92]. Клинически выраженное поражение печени с желтухой на фоне приема мелоксикама встречается редко. Латентный период до манифестации симптоматики короткий (1-5 недель). Описаны холестатический и гепатоцеллюлярный паттерны повышения уровня ферментов [39. 90-92].
Механизм гепатотоксичности мелоксикама неизвестен [39]. Иммуноаллергические признаки обычно не выражены, а аутоантитела встречаются редко [90-93]. После прекращения приема препарата наблюдается быстрое восстановление состояния пациентов [90-93].
Хотя перекрестная чувствительность, ассоциированная с приемом мелоксикама, не описана, пациентам с клинически выраженным поражением печени на фоне приема мелоксикама в анамнезе все же рекомендуется избегать приема других НПВС - «оксикамов», например, пироксикама и др. [39, 85].
Индометацин. Поражение печени, вызванное приемом индометацина, обычно носит транзиторное, легкой или средней степени тяжести, хотя и зарегистрированы редкие случаи острой печеночной недостаточности и смерти на фоне приема данного препарата [39, 55, 94]. Легкое и транзиторное повышение уровня аминотрансфераз в сыворотке отмечается приблизительно у 15% пациентов, регулярно принимающих индометацин [39, 55, 61, 95]. Умеренное повышение АЛТ (> в 3 раза) встречается менее чем у 1 % пациентов [39, 55, 61, 95]. Клинически значимое повреждение печени, сопровождающееся желтухой, ассоциированное с приемом индометацина, встречается редко (~1,1 на 100000 назначений), в литературе описано менее десятка случаев [39, 55, 61, 95-98]. Латентный период до появления желтухи или других симптомов варьирует, но обычно составляет от 1 до 8 недель после начала терапии индометацином, хотя сообщалось о случаях с более долгим латентным периодом -от 4 до 6 месяцев [61, 95-98]. Клинически характерно развитие анорексии, тошноты, рвоты и желтухи. Наиболее распространены гепатоцеллюлярный паттерн повышения печеночных ферментов, но сообщалось также и о холестатическом и смешанном паттернах. Симптоматика носит, как правило, транзиторный характер и разрешается в течение 1-3 месяцев после отмены препарата, хотя и было зарегистрировано несколько летальных случаев, особенно после применения высоких доз у пациентов с ювенильным ревматоидным артритом или болезнью Стилла. Многие из зарегистрированных случаев тяжелой гепатотоксичности, связанной с индометацином, имели место у пациентов с уже имевшимся хроническим заболеванием печени [61, 95-98]. Аллергические проявления и образование аутоиммунных комплексов встречается нечасто.
Механизм, за счет которого индометацин вызывает повреждение печени, неизвестен, но, вероятно, опосредован токсичным промежуточным продуктом его метаболизма [61, 95-98].
При наличии в анамнезе пациента случаев тяжелого поражения печени повторный прием индометацина может привести к рецидиву, потому его следует избегать [39]. После индометацин-индуцированного ЛПП с клиническими проявлениями лучше всего избегать НПВС - производных уксусной кислоты (сулиндак, диклофенак, ке-торолак, этодолак, толметин и др.), НПВС других классов рекомендуется назначать с осторожностью [39, 85].
Сулиндак. Длительный прием сулиндака у некоторых пациентов ассоциирован с редкими транзиторными случаями повышения уровня аминотрансфераз в сыворотке крови, которое обычно носит субклинический характер, не прогрессирует и в большинстве случаев купируется самостоятельно, не требуя назначения дополнительной медикаментозной терапии [39, 55, 83]. Однако на фоне терапии сулиндаком описаны редкие (~5 случаев на 100000 рецептов и ~0,1 % на 100000 пациентов) случаи острого, клинически выраженного повреждения печени, по степени тяжести от легкого, самоограничивающегося иммуноаллергического гепатита до длительного, тяжелого холестаза с развитием синдрома «исчезающих» желчных протоков, острой печеночной недостаточности и смерти [39,55,61,99-100]. Клиническая картина характеризуется лихорадкой, сыпью, тошнотой, рвотой и болями в животе, возникающими в течение нескольких дней или недель после начала приема сулиндака, с последующим присоединением желтухи, что в некоторой степени напоминает клинические проявления поражения печени при приеме сульфаниламидов и позволяет предположить аллергический механизм, лежащий в основе его развития. Паттерн поражения печени обычно гепатоцеллюлярный или смешанный вначале, но затем может стать холестатическим. После прекращения приема сулиндака происходит быстрое исчезновение клинической симптоматики и нормализация функции печени. Случаи, не сопровождающиеся признаками гиперчувствительности, обычно появляются после длительного приема и указывают на возможную метаболическую, а не иммунологическую идиосинкразию [39, 61, 76, 99-101].
Для лечения реакций гиперчувствительности или серьезного повреждения печени может быть целесообразна терапия кортикостероидами, хотя эффективность такого вмешательства не доказана. Полное выздоровление с нормализацией лабораторных показателей обычно происходит в течение 1-2 месяцев, но может длиться до полугода после прекращения приема сулиндака. Холестатический тип поражения печени характеризуется более длительным течением [99-101].
Повторное назначение сулиндака обычно приводит к рецидиву поражения печени и реакциям гиперчувствительности, которые могут носить серьезный характер. Таким образом, повторный прием сулиндака не рекомендуется. Описаны редкие случаи развития перекрестных реакций в плане поражения печени между сулиндаком, индометацином и сульфаниламидами [39, 85].
Целекоксиб. В клинических исследованиях с участием нескольких тысяч пациентов, получавших целекоксиб в течение как минимум 3 месяцев, частота повышения уровня аминотрансфераз в сыворотке крови выше 3 ВГН нормы составляла 1,1 % по сравнению с 0,9% в группе плацебо [39, 55].
Идиосинкразическое повреждение печени, вызванное целекоксибом, может привести к длительно персистирующей желтухе и синдрому «исчезающих» желчных протоков, печеночной недостаточности и необходимости трансплантации печени.
В литературе описаны случаи острой печеночной недостаточности с массивным некрозом, однако причинно-следственная связь с приемом целекоксиба неубедительна [102-105], тем не менее данное осложнение описано в инструкции по медицинскому применению препарата [106]. Описаны также случаи самоограничивающегося повреждения печени длительностью от нескольких недель до года и более, оно разрешалось даже при продолжении лечения целекоксибом [102-105]. Паттерн повышения ферментов печени варьирует от гепатоцеллюлярного до холестатического. Желтуха может быть продолжительной и сопровождаться сильным зудом и синдромом хронической усталости. Латентный период часто бывает коротким, а его внезапность напоминает гепатотоксичность, вызываемую сульфаниламидами. У некоторых пациентов, имеющих в анамнезе поражение печени и реакции гиперчувствительности к сульфонамидам, зафиксированы также и случаи нарушения функции печени на фоне применения целекоксиба [102-105]. Аутоиммунные маркеры и признаки аутоиммунных заболеваний встречаются нечасто, кроме того, они могут быть проявлением основного заболевания, для лечения которого был назначен целекоксиб. Предположительно в основе гепатотоксического действия целекоксиба лежат реакции гиперчувствительности [107].
Повторное введение целекоксиба пациентам с нарушением функции печени в анамнезе может способствовать рецидиву симптоматики, поэтому его следует избегать, также пациентам следует рекомендовать избегать приема сульфасодержащих препаратов [39, 85].
Нимесулид. Степень тяжести нимесулид-индуцированного ЛИПП варьирует от бессимптомного повышения уровня аминотрансфераз в сыворотке до развития гепатита с желтухой или без нее. Сообщалось о нескольких случаях фульминантного гепатита, ассоциированного с приемом нимесулида [39, 55, 61]. Результаты проспективных исследований свидетельствуют о том, что, по крайней мере, транзиторное повышение уровня аминотрансфераз в сыворотке крови у пациентов, принимающих нимесулид, встречается примерно в 15% случаев [39, 108-109]. Это повышение обычно выражено незначительно и не сопровождается клиническими симптомами, оно может исчезнуть даже при продолжении приема препарата. Значимое повышение аминотрансфераз (более чем в 3 раза от ВГН) встречается у <1 % пациентов [39, 108-109]. Тем не менее отмечено, что применение нимесулида бывает ассоциировано со случаями клинически выраженного поражения печени с желтухой (описано более 100 случаев) [39, 108-109]. Время до появления клинических симптомов колеблется от нескольких дней до 6 месяцев, обычно латентный период составляет около 4 недель [39, 108-109]. Паттерн повышения уровня ферментов обычно гепатоцеллюлярный, хотя описан и холестатический тип [39, 108-109]. Иммуноаллергические признаки обычно отсутствуют, а если они есть, то слабо выражены. Большинство случаев разрешаются через несколько дней после прекращения терапии нимесулидом, однако описано несколько случаев острой печеночной недостаточности со смертельным исходом или необходимостью экстренной трансплантации печени. Смертность от острого гепатита с желтухой, обусловленного приемом нимесулида, составляет от 10 до 20% [39, 108-109]. Частота развития HP гепатотоксичности на фоне приема нимесулида окончательно не установлена, но приблизительно оценивается в 1 случай на 50000 пользователей [39, 108-109].
Механизм гепатотоксичности нимесулида неизвестен, но, вероятно, он связан с идиосинкразической реакцией на промежуточное соединение, образующееся в процессе метаболизма [110].
После повторного введения нимесулида возможно развитие рецидивов поражения печени, вследствие чего его рекомендуется избегать. Из-за наличия сульфонилидной структуры в составе нимесулида у больных с наличием в анамнезе нимесулид-индуцированного поражения печени с клиническими проявлениями следует с осторожностью применять сульфонамиды или другие препараты с сульфонамидной структурой (целекоксиб, зонисамид) [39, 85].
Ведение пациентов с лекарственно-индуцированным поражением печени с холестазом
В случае развития ЛИППХ рекомендуется прекратить прием НПВС и при необходимости назначить гепатопротекторы, например, урсодезоксихолевую кислоту (УДХК), которая защищает клетки печени от цитотоксического действия желчи и свободных радикалов, повышает уровень глутатиона [111-112].
В клинических рекомендациях Европейской ассоциации по изучению печени (The European Association for the Study of the Liver, EASL) [19] говорится о том, что УДХК в дозе 13-15 мг/кг/сут является препаратом выбора для пациентов с холестатическим поражением печени [19]. Авторы рекомендаций уточняют, что на ранних стадиях холестаза УДХК защищает поврежденные холангиоциты от токсического воздействия желчных кислот, ингибирует индуцированный ими апоптоз гепатоцитов и холангиоцитов. УДХК способствует снижению уровня билирубина, печеночных трансаминаз, холестерина, ее прием способствует улучшению гистологической картины, что подтверждено в плацебо-контролируемых исследованиях [113-117]. Более того, у пациентов, у которых лечение УДХК было начато на ранней стадии, длительный прием УДХК способствовал замедлению темпов прогрессирования заболевания по данным гистологических исследований биоптатов печени [117-118]. Благоприятное влияние УДХК на выживаемость пациентов было продемонстрировано в комбинированном анализе данных, полученных в когортах пациентов из Франции, Канады и Мейо, наблюдавшихся в течение 4 лет по поводу первичного билиарного цирроза [119]. Согласно результатам этого анализа лечение УДХК было статистически значимо ассоциировано со значительным увеличением выживаемости пациентов с первичным билиарным циррозом без проведения им трансплантации печени (р<0,001; отношение рисков 1,9; 95 % доверительный интервал (ДИ) 1,3-2,8), в том числе у пациентов со средним и тяжелым поражением печени (билирубин сыворотки крови 1.4-3,5 или > 3.5 мг/дл; р<0.0001 и р<0,03 соответственно) [119].
Благоприятное влияние УДХК (в дозе 13-15 мг/кг/сут) на долгосрочную (10-20 лет) выживаемость пациентов с первичным билиарным циррозом было продемонстрировано и в работе Р. Angulo и соавт. [120]. У пациентов с ранней стадией поражения печени прием УДХК снижал риски трансплантации и повышал выживаемость до показателей, аналогичных таковым в контрольной группе (здоровые лица, сопоставимые по возрасту и полу) [121-122].
В Российских клинических рекомендациях «Лекарственные поражения печени (ЛПП) у взрослых», разработанных Л. Б. Лазебником и соавт. [17], при ЛИПП рекомендуется рассмотреть назначение УДХК. поскольку в ряде клинических исследований показана ее эффективность у данной категории больных (Уровень убедительности рекомендаций В; Уровень достоверности доказательств 2). Авторы данных рекомендаций отмечают наличие убедительных данных об эффективности УДХК в лечении холестатического и смешанного вариантов ЛИПП, ассоциированных с приемом метотрексата, флутамида. флувастатина и других ЛС [17]. При цитолитическом синдроме, вызванном приемом статинов, прием УДХК способствовал нормализации биохимических показателей, отражающих функцию печени и улучшение ее структуры (уменьшение индекса гистологической активности, нормализация диаметра портальных трактов, уменьшение их фиброза и инфильтрации лимфоцитами, отсутствие перипортальных некрозов, гиперплазии ретикуло-эндотелиальной системы, уменьшение признаков холестаза) [17]. Рекомендуемый режим применения УДХК: 13-15 мг/кг в сутки в 2-3 приема, возможен длительный многомесячный прием до разрешения явлений повреждения печени [17].
В. Т. Ивашкин и соавт. [18] в клинических рекомендациях «Лекарственные поражения печени» также подчеркивают, что назначение препаратов УДХК в дозе 13-15 мг/кг массы тела возможно пациентам с холестатическим типом ЛИПП, и в качестве аргумента приводят результаты ряда исследований [18, 123-125]. Так, в рандомизированном контролируемом исследовании Yi-Shin Huang [123], в котором приняли участие 112 пациентов с ЛИПП, показано, что уровень ЩФ был статистически значимо ниже в группе пациентов, получавших УДХК, по сравнению с пациентами группы контроля [123]. В другой работе совместное применение УДХК и глюкокортикостероидов (ГКС) у пациентов с тяжелым ЛИПП гепатоцеллюлярного и холестатического типов также способствовало более быстрому восстановлению биохимических показателей (билирубин, «печеночные» трансаминазы), отражающих функцию печени независимо от режима дозирования ГКС [124].
В российском наблюдательном когортном исследовании РАКУРС [125] (262 пациента; возраст 60,1±8,9 года) пациенты, которым были назначены статины с целью вторичной профилактики сердечно-сосудистых осложнений, были разделены на 2 группы: группа принимавших УДХК и группа контроля (не принимавших УДХК). Было выявлено, что прием гиполипидемических препаратов в сочетании с УДХК статистически достоверно (р<0,001) способствовал более эффективному по сравнению с монотерапией статинами снижению уровня общего холестерина (ОХС) и холестерина липопротеидов низкой плотности (ХС ЛПНП) в конце периода наблюдения (до 4,3 ммоль/л и 2,3 ммоль/л соответственно). Отмечено статистически значимое (р<0,001) снижение уровня АЛТ, аспартатаминотрансферазы, ЩФ и у-глутамил-транспептидазы [125].
Положительное влияние УДХК на функцию и структуру печени описано и в других работах, не вошедших в представленные выше клинические рекомендации. Так, например, S. М. Lang и соавт. [72] показали, что на фоне лечения УДХК у 77,8% пациентов с поражением печени происходило снижение уровня «печеночных» ферментов в сыворотке крови и регресс клинических симптомов [72].
Т.В. Пенкина и соавт. [126] описали клинический случай первичного билиарного холангита (устар., син.-первичный билиарный цирроз), ассоциированного с приемом ЛС для лечения ревматоидного артрита, в том числе НПВС (нимесулид в дозе 200 мг/сут), которое, с наибольшей вероятностью, и стало причиной поражения печени у пациентки А. 53 лет. Пациентке был назначен прием УДХК (препарат Эксхол®) в дозе 500 мг 2 р/сут длительно с положительным эффектом. Данная дозировка удобна для пациента и способствует повышению комплаенса за счет уменьшения количества принимаемых таблеток, а наличие риски позволяет разделить таблетку точно пополам и подобрать оптимальную дозу в зависимости от массы тела (1,5-3,5 таблетки, или 14±2 мг УДХК на 1 кг массы тела) [106, 126]
Эксхол® (ЗАО «Канонфарма продакшн») биоэквивалентен референтному препарату, содержащему УДХК [127], производится с соблюдением стандартов GMP на высокотехнологичной производственной базе, что обеспечивает его качество, а доступная цена и большой выбор лекарственных форм (суспензия для приема внутрь, таблетки, покрытые пленочной оболочкой, капсулы) позволяет с успехом применять данный препарат в том числе у особых категорий пациентов, например, пациентов пожилого возраста и/или страдающих дисфагией.
Заключение
Таким образом, ЛИППХ, вызванное приемом НПВС является распространенным и частым осложнением лекарственной терапии, с которым могут столкнуться врачи любой специальности. Для коррекции данного осложнения в соответствии с российскими рекомендациями по ЛИПП рекомендуется назначение препаратов УДХК, среди которых следует отметить Эксхол® (ЗАО «Канонфарма продакшн»).
Сведения об авторах
Переверзев Антон Павлович, к.м.н., доцент кафедры терапии и полиморбидной патологии1.
Остроумова Ольга Дмитриевна, д.м.н., проф., зав. кафедрой терапии и полиморбидной патологии1, проф. кафедры клинической фармакологии и пропедевтики внутренних болезней2.
Головина Ольга Владимировна, к.м.н., доцент, доцент кафедры терапии и полиморбидной патологии1.
Филиппова Анастасия Витальевна, ординатор кафедры терапии и полиморбидной патологии1.
Павлеева Елена Евгеньевна, к.м.н. ассистент кафедры пропедевтики внутренних болезней и гастроэнтерологии3.
1ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Москва
2ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Минздрава России, Москва
3ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А. И. Евдокимова» Минздрава России, Москва
About authors
Pereverzev Anton P., PhD Med, associate professor, Department of Therapy and Polymorbid Pathology1.
Ostroumova Olga D. DM Sci, prof., head. Department of Therapy and Polymorbid Pathology1, prof. Department of Clinical Pharmacology and Propedeutics of Internal Diseases2.
Golovina Olga V., PhD Med, associate professor of the Department of Therapy and Polymorbid Pathology 1.
Filippova Anastasia V., Resident of the Department of Therapy and Polymorbid Pathology1.
Pavleeva Elena Evgenievna, PhD Med, assistant of the Department of Propedeutics of Internal Diseases and Gastroenterology3.
1 Russian Medical Academy for Continuing Professional Education, Moscow, Russia
2I.M. Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation (Sechenov University), Moscow, Russia
3Moscow State University of Medicine and Dentistry n.a. A. I. Evdokimov, Moscow, Russia
Список литературы / References
1. Официальный сайт Агентства по контролю безопасности лекарственных средств и продукции медицинского назначения Новой Зеландии Medsafe.
The official website of the New Zealand Agency for the Safety of Medicines and Health Products Medsafe.
2. Ивашкин B.T. Болезни печени и желчевыводящих путей. Руководство для врачей. 2-е изд. / В.Т. Ивашкин. М.: ИД М-Вести, 2005. 536 с.
Ivashkin V.T. Diseases of the liver and biliary tract. A guide for doctors. 2nd ed. V. T. Ivashkin / M.: ID M-Vesti. 2005. 536 p. (In Russ.)
3. Ostapowicz G, Fontana RJ, Schi0dt FV, Larson A, Davem TJ, Han SH, McCash-land TM, Shakil AO, Hay JE, Hynan L, Crippin JS, Blei AT, Samuel G, Reisch J, Lee WM; U.S. Acute Liver Failure Study Group. Results of a prospective study of acute liver failure at 17 tertiary care centers in the United States. Ann Intern Med. 2002 Dec 17; 137 (12): 947-54.
4. Andrade RJ, Lucena Ml, Fernandez MC, Pelaez G, Pachkoria K, Garcia-Ruiz E, Garcia-Munoz B, Gonzalez-Grande R, Pizarro A, Duran J A, Jimenez M, Rodrigo L, Romero-Gomez M, Navarro JM, Planas R, Costa J, Borras A, Soler A, Salmeron J, Martin-Vivaldi R; Spanish Group for the Study of Drug-Induced LiverDisease. Drug-induced liver injury: an analysis of 461 incidences submitted to the Spanish registry over a 10-year period. Gastroenterology. 2005 Aug; 129(2):512-21. Erratum in: Gastroenterology. 2005 Nov; 129(5): 1808.
5. Chalasani N, Bonkovsky HL, Fontana R, Lee W, Stolz A, Talwalkar J, Reddy KR, Watkins PB, Navarro V, Bamhart H, Gu J, Serrano J; United States Drug Induced Liver Injury Network. Features and Outcomes of 899 Patients With Drug-Induced Liver Injury: The DILIN Prospective Study. Gastroenterology. 2015 Jun; 148(7):1340-52. e7.
6. Bjomsson E, Olsson R. Outcome and prognostic markers in severe drug-induced liver disease. Hepatology. 2005 Aug;42(2) :481-9.
7. Chalasani N, Fontana RJ, Bonkovsky HL, Watkins PB, Davem T, Serrano J, Yang H, Rochon J; Drug Induced Liver Injury Network (DILIN). Causes, clinical features, and outcomes from a prospective study of drug-induced fiver injury in the United States. Gastroenterology. 2008 Dec; 135(6): 1924-34, 1934.e 1-4.
8. Andrade RJ, Lucena Ml, Kaplowitz N, Garcia-Munoz B, Borraz Y, Pachkoria K, Garcia-Cortes M, Fernandez MC, Pelaez G, Rodrigo L, Duran J A, Costa J, Planas R, Baniocanal A, Guamer C, Romero-Gomez M, Munoz-Yague T, Salmeron J, Hidalgo R. Outcome of acute idiosyncratic drug-induced liverinjury. Long-term follow-up in a hepatotoxicity registry. Hepatology. 2006 Dec;44(6):1581-8.
9. Fontana RJ, Hayashi PH, Gu J, Reddy KR, Barnhart H, Watkins PB, Serrano J, Lee WM, Chalasani N, Stolz A, Davem T, Talwakar J A; DILIN Network. Idiosyncratic drug-induced liver injury is associated with substantial morbidity and mortality within 6 months from onset. Gastroenterology. 2014 Jul;l47(1):96-108.e4.
10. Robles-Diaz M, Lucena Ml, Kaplowitz N, Stephens C, Medina-Caliz I, Gonzalez-Jimenez A, Ulzurrun E, Gonzalez AF, Fernandez MC, Romero-Gomez M, Jimenez-Perez M, Bruguera M, Prieto M, Bessone F, Hernandez N, Arrese M, Andrade RJ; Spanish DILI Registry; SLatinDILI Network; Safer and Faster Evidence-based Translation Consortium. Use of Hy’s law and a new composite algorithm to predict acute liver failure in patients with drug-induced liver injury. Gastroenterology. 2014 Jul;l 47(1 ):109-118.e5.
11. European Association for the Study of the Liver. Clinical Practice Guideline Panel: Chair; Panel members; EASL Governing Board representative:. EASL Clinical Practice Guidelines: Drug-induced liver injury. J Hepatol. 2019 Jun;70(6): 1222-1261.
12. Sgro C, Clinard F, OuazirK, Chanay H, Allard C, Guilleminet C, Lenoir C, Lemoine A, Hillon P. Incidence of drug-induced hepatic injuries: a French population-based study. Hepatology. 2002 Aug;36(2):451-5.
13. Bjomsson ES, Bergmann OM, Bjomsson HK, Kvaran RB, Olafsson S. Incidence, presentation, and outcomes in patients with drug-induced liver injury in the general population of Iceland. Gastroenterology. 2013 Jun; 144(7): 1419-25,1425. e 1-3; quiz e 19-20.
14. Vega M, Verma M, Beswick D, Bey S, Hossack J, Merriman N, Shah A, Navarro V; Drug Induced Liver Injury Network (DIUN). The Incidence of Drug- and Herbal and Dietary Supplement-Induced Liver injury: Preliminary Findings from Gastroenterologist-Based Surveillance in the Population of the State of Delaware. Drug Saf. 2017 Sep;40(9):783-787.
15. Laura Morales M., Natalia Velez L, Octavio German Munoz M. Hepatotoxicity: A Drug-Induced Cholestatic Pattern. Rev Col Gastroenterol. 2016;31 (1):34-45.
16. Fontana RJ, Hayashi PH, Gu J, et al. Idiosyncratic drug-induced liverinjury is associated with substantial morbidity and mortality within 6 months from onset. Gastroenterology. 2014; 147(1 ):96-108.e4.
17. Лазебник Л.Б., Голованова E.B., Хлынова О. В., Алексеенко С. А., Арямкина О.Л., Бакулин И. Г., Бакулина Н.В., Барановский А.Ю., Бондаренко О. А., Варганова А.Н., Волкова Т.В., Вологжанина Л.Г., Волчегорский И.А., Демичева Т.П., Долгушина А. И., Маев И.В., Минушкин О.Н., Райхельсон КЛ., Смирнова Е.Н., Тарасова А. В., Цыганова Ю.В. Лекарственные поражения печени (ЛПП) у взрослых. Экспериментальная и клиническая гастроэнтерология. 2020; 174(2):29-54.
Lazebnik L В., Golovanova E.V., Xly'nova O.V., Alekseenko S. A., Aryamkina O.L, Bakulin I.G., Bakulina N.V., Baranovsky A. Yu., Bondarenko O.A., Varganova A.N., Volkova T.V., Vologzhanina L.G., Volchegorskij I. A., Demicheva T.P., Dolgushina A.I., Maev I.V., Minushkin O.N., Rajxel'son K.L., Smirnova E.N., Tarasova L V., Cyganova Yu.V. Lekarstvenny'e porazheniya pecheni (LPP) u vzrosly'x. E'ksperimental'naya i klinicheskaya gastroe'nterologiya. 2020:174(2):29-54. (In Russ.)
18. Ивашкин B.T., Барановский А.Ю., Райхельсон К. Л., Пальгова Л. К., Маевская М. В., Кондрашина Э.А., Марченко Н.В., Некрасова Т.П., Никитин И. Г. Лекарственные поражения печени (Клинические рекомендации для врачей). Российский журнал гастроэнтерологии, гепатологии, коло-проктологии. 2019;29(1 ):85-115.
Ivashkin V.T., Baranovsky A. Yu., Raikhelson K.L., Palgova L.K., Maevskaya M.V., Kondrashina A. A., Marchenko N.V., Nekrasova. P., Nikitin I. G. Drug induced liver injury (clinical guidelines for physicians). Russian journal of gastroenterology, hepatology, coIoproctology. 2019; 29 (1): 85—115. (In Russ.)
19. European Association for the Study of the Liver. EASL Clinical Practice Guidelines: management of cholestatic liver diseases. J Hepatol. 2009 Aug;51 (2):237-67.
20. Галимова С.Ф. Лекарственные поражения печени (часть 1). Трансплантология. 2011;(1):13-21.
Galimova S.F. Lekarstvenny'e porazheniya pecheni (chasf 1). Transplantologiya. 2011:(1):13-21. (In Russ.)
21. Переверзев А.П., Остроумова О.Д. Лекарственно-ассоциированная жировая болезнь печени. Безопасность и риск фармакотерапии. 2020;8 (2):66-76.
Pereverzev А.Р., Ostroumova О.D. Drug-associated fatty liver disease. Safety and risk of pharmacotherapy. 2020;8 (2):66-76. (In Russ.)
22. Переверзев А. П., Остроумова О.Д., Кочетков А. И. Холестатический вариант лекарственно-индуцированного поражения печени. Качественная клиническая практика. 2020; (3):61-74.
Pereverzev А.Р., Ostroumova O.D., Kochetkov A. I. Cholestatic variant of drug-induced liver damage. Good clinical practice. 2020;(3):61-74. (In Russ.)
23. Переверзев А.П., Остроумова О.Д. Противоопухолевые ЛС и лекарственно-индуцированные поражения печени с холестазом. Медицинский алфавит. 2020;(19):47-55.
Pereverzev А.Р., Ostroumova O.D. Antineoplastic drugs and drug-induced liver damage with cholestasis. Medical alphabet. 2020:(19):47-55. (In Russ.)
24. Остроумова О.Д., Переверзев А.П., Павлеева E.E., Комарова А. Г. Лекарственно-индуцированное повреждение печени с холестазом. Часть 1: фокус на препараты для лечения сердечно-сосудистых заболеваний. Фарматека. 2020;27(13):49-57.
Ostroumova O.D., Pereverzev А. Р., Pavleeva Е.Е., Komarova A.G. Drug-induced liver injury with cholestasis. Part 1: focus on drugs for the treatment of cardiovascular disease. Pharmateca. 2020;27(13):49-57. (In Russ.)
25. Остроумова О.Д., Переверзев А.П., Гусенбекова Д.Г., Павлеева Е.Е. Лекарственно-индуцированное повреждение печени с холестазом. Часть 2: фокус на сахароснижающие лекарственные средства. Фарматека. 2020;27(14):28-36.
Ostroumova O.D., Pereverzev А.Р., Gusenbekova D.G., Pavleeva Е.Е. Drug-induced liver injury with cholestasis. Part 2: focus on hypoglycemic drugs. Pharmateca. 2020:27(14):28-36. (In Russ.)
26. Остроумова О.Д., Переверзев А.П., Павлеева E.E., Романовский Р.Р. Антибиотик-ассоциированное лекарственно-индуцированное поражение печени с холестазом: актуализация проблемы в эпоху COVID-19. Медицинский алфавит. 2021:(1):31-43.
Ostroumova O.D., Pereverzev А. Р., Pavleeva Е.Е., Romanovsky R.R. Antibiotic-associated drug-induced liver damage with cholestasis: actualization of problem in COVID-19 era. Medical alphabet. 2021 ;(1):31-43. (In Russ.)
27. Sriuttha P, Sirichanchuen B, Permsuwan U. Hepatotoxicity of Nonsteroidal Anti-Inflammatory Drugs: A Systematic Review of Randomized Controlled Trials. Int J Hepatol. 2018 Jan 15:2018:5253623.
28. Клиническая фармакология нестероидных противовоспалительных средств: учеб. пособие / Е.А. Ушкалова, С. К. Зырянов, А.П. Переверзев. М.: ООО «Медицинское информационное агентство», 2018. 368 с.: ил. + 12 с. цв. вкл.
Clinical pharmacology of non-steroidal anti-inflammatory drugs: tutorial / E.A. Ushkalova, S.K. Zyryanov, A. P. Having overturned. Moscow: LLC «Medical Information Agency», 2018. 368 p.: ill. + 12 p. color incl (In Russ.)
29. Ombjerg LM, Andersen HB, Kryger P, Cleal B, Hetland ML. What do patients in rheumatologic care know about the risks of NSAIDs? J Clin Rheumatol. 2008 Apr, 14(2):69-73.
30. Shah S, Mehta V. Controversies and advances in non-steroidal anti-inflammatory drug (NSAID) analgesia in chronic pain management. Postgrad Med J. 2012 Feb;88( 1036):73-8.
31. Zhou Y, Boudreau DM, Freedman AN. Trends in the use of aspirin and nonsteroidal anti-inflammatory drugs in the general U.S. population. Pharmacoepidemiol Drug Saf. 2014 Jan;23(1):43-50.
32. The Data Lab. BNF 10.1.1: non-steroidal anti-inflammatory drugs | primary care prescriptions. Open Prescribing.
33. Huilei Zhao, Shanshan Huang, Kaibo Mei, Wen Shao, Jing Zhang, Jianyong Ma, Wengen Zhu, Yuan Jiang, Peng Yu, Xiao Liu. Prevalence use of nonsteroidal anti-inflammatory drugs in the general population with COVID-19 and associated COVID-19 risk, hospitalization, severity, death, and safety outcomes: A systematic review and meta-analysis 101 /2021.05.01.21256428vl .full.pdf [Accessed 12 Aug 2021]
34. Lund LC, Kristensen KB, Reilev M, Christensen S, Thomsen RW, Christiansen CF, Stovring H, Johansen NB, Brun NC, Hallas J, Pottegard A. Adverse outcomes and mortality in users of non-steroidal anti-inflammatory drugs who tested positive for SARS-CoV-2: A Danish nationwide cohort study. PLoS Med. 2020 Sep 8; 17(9): e 1003308.
35. Rubenstein JH, Laine L. Systematic review: the hepatotoxicity of non-steroidal anti-inflammatory drugs. Aliment Pharmacol Ther 2004 Aug 15:20(4):373-80.
36. Garcia Rodriguez LA, Perez Gutthann S, Walker AM, Lueck L. The role of non-steroidal anti-inflammatory drugs in acute liverinjury [published correction appears in BMJ 1992 Oct 17:305(6859):920]. BMJ. 1992:305(6858):865-868.
37. de Abajo FJ, Montero D, Madurga M, Garcia Rodriguez LA. Acute and clinically relevant drug-induced liver injury: a population based case-control study. Br J Clin Pharmacol. 2004 Jul;58(l):71-80.
38. Traversa G, Bianchi C, Da Cas R, Abraha I, Menniti-Ippolito F, Venegoni M. Cohort study of hepatotoxicity associated with nimesulide and other non-steroidal anti-inflammatory drugs. BMJ. 2003 Jul 5;327(7405): 18-22. dot 10.1136/bmj.327.7405.18.
39. LiverTox®-ресурс для специалистов практического здравоохранения по вопросам лекарственного поражения печени/ (дата обращения: 16.05.2020). LiverTox® is a resource for healthcare practitioners on drug-induced liver damage. (accessed: 16.05.2020).
40. James E. Tisdale, Douglas A. Miller. Drug-Induced Diseases: Prevention, Detection, and Management. Am J Pharm Educ. 2018.3rd edition. ISBN: 978-1-58528-530-3
41. Hinson J A. Mechanisms of acetaminophen-induced liverdisease. In, Kaplowitz N,De-Leve ID, eds. Drug-induced liver disease. 3rd ed. Amsterdam: Elsevier, 2013, pp. 305-30.
42. James LP. Acetaminophen. In, Kaplowitz N, DeLeve LD, eds. Drug-induced liver disease. 3rd ed. Amsterdam: Elsevier, 2013, pp. 331-42.
43. Zimmerman HJ. Hepatotoxicity: the adverse effects of drugs and other chemicals on the liver. 2nd ed. Philadelphia: Lippincott, 1999, pp. 271-4 and 540-1.
44. Lindgren A, Aldenborg F, Norkrans G, Olaison L, Olsson R. Paracetamol-induced cholestatic and granulomatous liverinjuries. J Intern Med. 1997 May;241 (5):435-9.
45. Benichou C. Criteria of drug-induced liver disorders. Report of an international consensus meeting. J Hepatol. 1990 Sep;l 1 (2):272-6.
46. Salas Coll CA, Torrealba de Ron AT, Morales de Martinez A, Fernandez L, Mago A. Efectos de la colestasis sobre la toxicidad hepatica del acetaminofen en ratas [Effects of cholestasis on hepatotoxicity of acetaminophen in rats], GEN. 1 995 Jan-Mar;49(l):42-9. Spa nish.
47. Клинические рекомендации: ((Стабильная ишемическая болезнь сердца». 2020. ID: КР155/1.
Clinical guidelines: «Stable ischemic heart disease». 2020. ID: KP155/1. (In Russ.)
48. Раздел "атеросклероз" официального сайта Национального института сердца, легких и крови США (US National Heart, Lung, and Blood Institute, NHLBI).
Section «atherosclerosis» of the official website of the US National Heart, Lung, and Blood Institute, NHLBI]
49. Okumura H, Takayama K, Obayashi K, Ichikawa T, Aramaki T. [Chronic toxic hepatitis caused by aspirin]. Nihon Rinsho. 1965 Aug;23(8): 1633-6. Japanese.
50. Russell AS, Sturge RA, Smith MA. Serum transaminases during salicylate therapy. Br Med J. 1971;2(5759):428-429.
51. Athreya BH, Gorske AL, Myers AR. Aspirin-induced abnormalities of liver function. Am J Dis Child. 1973 Nov;126(5):638-41.
52. Koppes GM, Arnett FC. Salicylate hepatotoxicity. Postgrad Med. 1974 Oct;56(4): 193-5.
53. Lopez-Morante AJ, Saez-Royuela F, Diez-Sanchez V, Martin-Lorente JL, Yuguero L, Ojeda C. Aspirin-induced cholestatic hepatitis. J Clin Gastroenterol. 1993 Apr; 16(3):270-2.
54. Dehpour AR, Mani AR, Alikhani Z, Zeinoddini M, Toor Savadkoohi S, Ghaffari K, Sharif A, Sabbagh B, Nowroozi A, SadrS. Enhancement of aspirin-induced gastric damage by cholestasis in rats. Fundam Clin Pharmacol. 1998; 12(4):442-5.
55. Dunk AA, Walt RP, Jenkins WJ, Sherlock SS. Diclofenac hepatitis. Br Med J (Clin Res Ed). 1982 May 29:284(6329): 1605-6.
56. Lascar G, Grippon P, Levy VG. Hepatite aigue mortelle au cours d'un traite-mentparle diclofenac (Volta rene) [Acute fatal hepatitis during treatment with diclofenac (Voltarene)j. Gastroenterol Clin Biol. 1984 Nov;8(l 1):881-2. French.
57. Babany G, Bemuau J, Danan G, Rueff B, Benhamou JP. Hepatite fulminante chez une femme prenant de la glafenine et du diclofenac [Fulminating hepatitis in a woman taking glafenine and diclofenac]. Gastroenterol Clin Biol. 1985 Feb;9(2):185. French.
58. Breen EG, McNicholl J, Cosgrove E, McCabe J, Stevens FM. Fatal hepatitis associated with diclofenac. Gut. 1986 Nov;27(l 1):1390-3.
59. Zimmerman HJ. Update of hepatotoxicity due to classes of drugs in common clinical use: non-steroidal drugs, anti-inflammatory drugs, antibiotics, antihypertensives, and cardiac and psychotropic agents. Semin Liver Dis. 1990 Nov; 10(4):322-38.
60. Iveson TJ, Ryley NG, Kelly PM, TrowellJM, McGee JO, Chapman RW. Diclofenac associated hepatitis. J Hepatol. 1990 Jan;l 0(1 ):85-9.
61. Walker AM. Quantitative studies of the risk of serious hepatic injury in persons using nonsteroidal antiinflammatory drugs. Arthritis Rheum. 1997 Feb;40(2):201 -8.
62. Purcell P, Henry D, Melville G. Diclofenac hepatitis. Gut. 1991 Nov;32(l 1 ):1381-5.
63. Garcia Rodriguez LA, Williams R, Derby LE, Dean AD, Jick H. Acute liver injury associated with nonsteroidal anti-inflammatory drugs and the role of risk factors. Arch Intern Med. 1994 Feb 14;154(3):311 -6.
64. Hackstein H, Mohl W, Puschel W, Stallmach A, Zeitz M. Diclofenac-assoziierte akute cholestatische Hepatitis [Diclofenac-associated acute cholestatis hepatitis]. Z Gastroenterol. 1998 May; 36(5):385-9. German.
65. Boelsterli JA. Diclofenac-induced liver injury: a paradigm of idiosyncratic drug toxicity. Toxicol Appl Pharmacol. 2003 Nov 1;192(3):307-22.
66. Aithal GP, Ramsay L, Daly AK, Sonchit N, Leathart JB, Alexander G, Kenna JG, Caldwell J, Day CP. Hepatic adducts, circulating antibodies, and cytokine polymorphisms in patients with diclofenac hepatotoxicity. Hepatology. 2004 May;39(5): 1430-40.
67. Rubenstein JH, Laine L. Systematic review: the hepatotoxicity of non-steroidal anti-inflammatory drugs. Aliment Pharmacol Ther. 2004 Aug 15;20(4):373-80.
68. Rostom A, Goldkind L, Laine L Nonsteroidal anti-inflammatory drugs and hepa tic toxicity: a systematic review of randomized controlled trials in arthritis patients. Clin Gastroenterol Hepatol. 2005 May;3(5):489-98.
69. De Valle MB, Av Klinteberg V, Alem N, Olsson R, Bjomsson E. Drug-induced liver injury in a Swedish University hospital out-patient hepatology clinic. Aliment PharmacolTher. 2006 Oct 15;24(8):1187-95.
70. Tyagi P, Sharma BC, Sarin SK. Cholestatic liver injury due to ibuprofen. Indian J Gastroenterol. 2005 Mar-Apr,24(2):77-8.
71. Shen X, Huang Y, Guo H, Peng H, Yao S, Zhou M, Liu H, Lin HC, Zhou P. Oral ibuprofen promoted cholestatic liver disease in very low birth weight infants with patent ductus arteriosus. Clin Res Hepatol Gastroenterol. 2021 Mar;45(2):101495.
72. Johnson JH, Jick H, Hunter JR, Dickson JF. A followup study of ibuprofen users. J Rheumatol. 1985 Jun; 12(3):549-52.
73. Royer GL, Seckman CE, Welshman IR. Safety profile: fifteen years of clinical experience with ibuprofen. Am J Med. 1984Jul 13:77(1 A):25-34.
74. Sternlieb P, Robinson RM. Side effects of ibuprofen. Ann Intem Med. 1980 Apr;92(4):570.
75. Kromann-Andersen H, Pedersen A. Reported adverse reactions to and consumption of nonsteroidal anti-inflammatory drugs in Denmark over a 17-year period. Dan Med Bull. 1988 Apr;35(2): 187-92.
76. Hannequin JR, Doffoel M, Schmutz G. Les hepatites secondaires aux anti-inflammatoires non steroidiens recents [Hepatitis secondary to current non-steroidal anti-inflammatory agents]. Rev Rhum MalOsteoartic. 1988 Dec;55(12):983-8. French.
77. Perry SJ, Streete PJ, Volans GN. Ibuprofen overdose: the first two years of over-the-countersales. Hum Toxicol. 1987 Mar;6(2):173-8.
78. Hall AH, Smolinske SC, Kulig KW, Rumack BH. Ibuprofen overdose -a prospective study. West J Med. 1988 Jun; 148(6):653-6.
79. Sonnenblick M, Abraham AS. Ibuprofen hypersensitivity in systemic lupus erythematosus. BrMed J. 1978Mar 11;1(6113):619-20.
80. Sternlieb P, Robinson RM. Stevens-Johnson syndrome plus toxic hepatitis due to ibuprofen. N Y State J Med. 1978 Jul;78(8): 1239-43.
81. Bass BH. Letter. Jaundice associated with naproxen. Lancet. 1974 May 18;1(7864):998.
82. Giarelli L, Falconieri G, Delendi M. Fulminant hepatitis following naproxen administration. Hum Pathol. 1986 Oct; 17(10):1079.
83. Smolinske SC, Hall AH, Vandenberg SA, Spoerke DG, McBride PV. Toxic effects of nonsteroidal anti-inflammatory drugs in overdose. An overview of recent evidence on clinical effects and dose-response relationships. Drug Saf. 1990 Jul-Aug;5(4):252-74.
84. D’Amore F, Agostino A, Santoro A. Drug-induced cholestasis. Clinical contribution. Minerva Gastroenterol Die to I. 1996 De c;42 (4) :215-9.
85. Andrejak M, Davion T, Gineston JL, Capron JP. Cross hepatotoxicity between non-steroidal anti-inflammatory drugs. Br Med J (Clin Res Ed). 1987 Jul 18;295(6591): 180-1.
86. Brogden RN, Heel RC, Speight TM, Avery GS. Piroxicam: a review of its pharmacological properties and therapeutic efficacy. Drugs. 1981 Sep;22(3): 165-87.
87. Lee SM, O’Brien CJ, Williams R, WhitakerS, Gould SR. Subacute hepatic necrosis induced by piroxicam. Br Med J (Clin Res Ed). 1986 Aug 30;293(6546):540-1.
88. Jick H, Derby LE, Garcia Rodriguez LA, JickSS, Dean AD. Liver disease associated with diclofenac, naproxen, and piroxicam. Pharmacotherapy. 1992;12(3):207-12.
89. de Abajo FJ, Montero D, Madurga M, Garcia Rodriguez LA. Acute and clinically relevant drug-induced liver injury: a population based case-control study. Br J Clin Pharmacol. 2004 Jul;58(1):71-80.
90. Furst DE. Meloxicam: selective COX-2 inhibition in clinical practice. Semin Arthritis Rheum. 1997 Jun;26(6 Suppl 1):21-7.
91. Martin RM, Biswas P, Mann RD. The incidence of adverse eventsand riskfactors for upper gastrointestinal disorders associated with meloxicam use amongst 19,087 patients in general practice in England: cohort study. Br J Clin Pharmacol. 2000 Jul;50(1):35-42.
92. Yocum D, Fleischmann R, Dalgin P, Caldwell J, Hall D, Roszko P. Safety and efficacy of meloxicam in the treatment of osteoarthritis: a 12-week, double-blind, multiple-dose, placebo-controlled trial. The Meloxicam Osteoarthritis Investigators. Arch In tern Med. 2000 Oct 23; 160( 19):2947-54.
93. Staerkel P, Horsmans Y. Meloxicam-induced liver toxicity. Acta Gastroenterol Belg. 1999 Apr-Jun;62(2):255-6.
94. Kelsey WM, Scharyj M. Fatal hepatitis probably due to indomethacin. JAMA. 1967 Feb 20;199(8):586-7.
95. Cuthbert MF. Adverse reactions to non-steroidal antirheumatic drugs. Curr Med Res Opin. 1974; 2(9):600-10.
96. Lopez Vivancos J, Vilaseca J, Arnau JM, Allende E. [Acute cholestatic hepatitis caused by indomethacin] Gastroenterol Hepatol 1985; 8: 165-6. Spanish.
97. Cappell MS, Kozicky O, Competiello LS. Indomethacin-associated cholestasis. J Clin Gastroenterol. 1988 Aug; 10(4):445-7.
98. Lapeyre-Mestre M, Grolleau S, Montastruc JL; Association Francaise des Centres Regionaux de Pharmacovigilance (CRPV). Adverse drug reactions associated with the use of NSAIDs: a case/noncase analysis of spontaneous reports from the French pharmacovigilance database 2002-2006. Fundam Clin Pharmacol. 2013 Apr, 27(2):223-30.
99. Lewis JH. Hepatic toxicity of nonsteroidal anti-inflammatory drugs. Clin Pharm. 1984 Mar-Apr;3(2): 128-38.
100. Sulindak-en biverkningsoversikt. Leverreaktionermestutmarkande [Sulindac-a review of adverse effects. Liver reactions are the most characteristics]. Lakart-idningen. 1987 Jan 14,84(3):142, 144. Swedish.
101. Tarazi EM, Harter JG, Zimmerman HJ, Ishak KG, Eaton RA. Sulindac-associated hepatic injury: analysis of 91 cases reported to the Food and Drug Administration. Gastroenterology. 1993 Feb; 104(2):569-74.
102. El Hajj II, Malik SM, Alwakeel HR, Shaikh OS, Sasatomi E, Kandil HM. Celecoxib-in-duced cholestatic liver failure requiring orthotopic liver transplantation. World J Gastroenterol. 2009 Aug;21:15(31):3937-9.
103. chmeltzer PA, Kosinski AS, Kleiner DE, Hoofnagle JH, Stolz A, Fontana RJ, Russo MW; Drug-Induced Liver Injury Network (DILIN). Liver injury from nonsteroidal anti-inflammatory drugs in the United States. Liver Int. 2016 Apr;36(4):603-9.
104. Lapeyre-Mestre M, de Castro AM, Bareille MP, Del Pozo JG, Requejo AA, Arias LM, Montastruс JL, CarvajaI A. Non-s te roidal antiinflammatory drug-related hepatic damage in France and Spain: analysis from national spontaneous reporting systems. Fundam Clin Pharmacol. 2006 Aug;20(4):391-5.
105. Reuben A, Koch DG, Lee WM; Acute Liver Failure Study Group. Drug-induced acute liver failure: results of a U.S. multicenter, prospective study. Hepatology. 2010 Dec;52(6):2065-76.
106. Государственный реестр лекарственных средств Минздрава России, (дата обращения: 06.08.2021).
State Register of Drugs of the Ministry of Health of Russia (accessed: 06.08.2021) (In Russ.).
107. Fradet G, Robin-Le Nechet A, Huguenin H, Chiffoleau A. Syndrome d’hypersensibilite au celecoxib [Hypersensitivity to celecoxib]. Ann Med Interne (Paris). 2003 May;154(3): 181-2. French.
108. Rainsford KD. An analysis from clinico-epidemiological data of the principal adverse events from the COX-2 selective NSAID, nimesulide, with particular reference to hepatic injury. Inflammopharmacology. 1998:6(3):203-21.
109. Van Steenbergen W, Peeters P, De Bondt J, Staessen D, Buscher H, Laporta T, Roskams T, Desmet V. Nimesulide-induced acute hepatitis: evidence from six cases. J Hepatol. 1998 Jul;29(l):135-41.
110. Boelsterli UA. Mechanisms of NSAID-induced hepatotoxicity: focus on nimesulide. Drug Saf. 2002;25(9):633-48.
111. Садовникова И. В., Садовникова В. В. Клинико-экспериментальное обоснование урсосанотерапии при токсическом медикаментозном гепатите. Рос. журн. гастроэнтерол., гепатол., колопроктол. 2007;(17):1:69.
Sadovnikova I. V., Sadovnikova V.V. Clinical and experimental justification of therapy with ursosan for drug-induced toxic hepatitis. Russ jour, of gastroenterol., hepatol., coloproctol. 2007;(17):1:69. (In Russ)
112. Sundaram V, Bjomsson ES. Drug-induced cholestasis. Hepatol Commun. 2017:1 (8):726-735. Published 2017 Sep 11.
113. Poupon RE, Balkau B, Eschwege E, Poupon R. A multicenter, controlled trial of ursodiol for the treatment of primary biliary cirrhosis. UDCA-PBC Study Group. N Engl J Med. 1991 May 30;324(22): 1548-54.
114. Heathcote EJ, Cauch-Dudek K, Walker V, Bailey RJ, Blendis LM, Ghent CN, Michieletti P, Minuk GY, Pappas SC, Scully LJ, et al. The Canadian Multicenter Double-blind Randomized Controlled Trial of ursodeoxycholic acid in primary biliary cirrhosis. Hepatology. 1994 May;19(5):l 149-56.
115. Lindor KD, Dickson ER, Baldus WP, Jorgensen RA, Ludwig J, Murtaugh PA, Harrison JM, Wiesner RH, Anderson ML, Lange SM, et al. Ursodeoxycholic acid in the treatment of primary bilia ry cirrh osis. Gastroenterology. 1994 Mау; 106(5): 1284-90.
116. Combes B, Carithers RL Jr, Maddrey WC, Lin D, McDonald MF, Wheeler DE, Eigenbrodt EH, Munoz SJ, Rubin R, Garcia-Tsao G, et al. A randomized, double-blind, placebo-controlled trial of ursodeoxycholic acid in primary biliary cirrhosis. Hepatology. 1995 Sep,:22(3):759-66.
117. Pares A, Caballeria L, Rodes J, Bruguera M, Rodrigo L, Garcia-Plaza A, Berenguer J, Rodriguez-Martinez D, Mercader J, Velicia R. Long-term effects of ursodeoxycholic acid in primary biliary cirrhosis: results of a double-blind controlled multicentric trial. UDCA-Cooperative Group from the Spanish Association for the Study of the Liver. J Hepatol. 2000 Apr;32(4):561-6.
118. Corpechot C, Carrat F, Bonnand AM, Poupon RE, Poupon R. The effect of ursodeoxycholic acid therapy on liverfibrosis progression in primary biliary cirrhosis. Hepatology. 2000 Dec;32(6):l 196-9.
119. Poupon RE, Lindor KD, Cauch-Dudek K, Dickson ER, Poupon R, Heathcote EJ. Combined analysis of randomized controlled trials of ursodeoxycholic acid in primary biliary cirrhosis. Gastroenterology. 1997Sep;l 13(3):884-90.
120. Angulo P, Dickson ER, Therneau TM, Jorgensen RA, Smith C, DeSotel CK, Lange SM, Anderson ML, Mahoney DW, LindorKD. Comparison of three doses of ursodeoxycholic acid in the treatment of primary biliary cirrhosis: a randomized trial. J Hepatol. 1999 May;30(5):830-5.
121. Corpechot C, Carrat F, Bahr A, Chretien Y, Poupon RE, Poupon R. The effect of ursodeoxycholic acid therapy on the natural course of primary biliary cirrhosis. Gastroenterology. 2005 Feb; 128(2):297-303.
122. ter Borg PC, Schalm SW, Hansen BE, van Buuren HR; Dutch PBC Study Group. Prognosis of ursodeoxycholic Acid-treated patients with primary biliary cirrhosis. Results of a 10-yr cohort study involving 297 patients. Am J Gastroenterol. 2006 Sep; 101 (9):2044-50.
123. Huang, Y.-S. The Therapeutic Efficacy of Ursodeoxycholic Acid (UDCA) in Drug-Induced Liver Injury. Results of a Randomized Controlled Trial. Gastroenterology. 2010; 138(5), S-809.
124. Wree A, Dechene A, HerzerK, et al. Steroid and ursodesoxycholic Acid combination therapy in severe drug-induced liver injury. Digestion. 2011;84(1):54-59.
125. Марцевич С.Ю., Кутишенко Н.П., Дроздова Л.Ю., Лерман О. В., Невзорова В. А., Резник И. И. и др. Изучение влияния урсодезоксихолевой кислоты на эффективность и безопасность лечения статинами у больных с заболеваниями печени, желчного пузыря и/или желчевыводящих путей (исследование РАКУРС). Рациональная фармакотерапия в кардиологии. 2014:(10)2:147-52.
Martsevich S. Yu., Kutishenko N.P., Drozdova L. Yu., Lerman O.V., Nevzorova V.A., Reznik I.I. et al. Effect of ursodeoxycholic acid on the efficacy and safety of statin treatment in patients with the diseases of the liver, gallbladder and/or biliary tract (RAKURS study). Rational Pharmacotherapy in Cardiology. 2014:(10)2:147-52. (In Rus.)
126. Пенкина T.B., Шикина E.A., Дичева Д.Т., Березутская О.Е., Головкина Н.Л., Бектемирова Л. Г., Андреев Д.Н., Караулов С. А. Первичный билиарный холангит-новая нозологическая единица в классификации болезней печени (обзор литературы и собственное клиническое наблюдение). Медицинский Совет. 2019:(3):76-82.
Penkina T.V., Shikina Е.А., Dicheva D.T., Berezutskaya O.E., Golovkina N.L., Bektemirova L.G., Andreev D.N., Karaulov S. A. Primary biliary cholangitis -a new nosological unit in the classification of liver diseases (literature review and own clinical observation). Meditsinskiy sovet = Medical Council. 2019:(3):76-82. (In Russ.)
127. Круглый стол: обсуждение клинических рекомендаций Российской гастроэнтерологической ассоциации по диагностике и лечению функциональных расстройств билиарного тракта. Медицинский Совет. 2018:(12):83-9.
Round table: discussion of the clinical guidelines of the Russian Gastroenterological Association for the diagnosis and treatment of functional disorders of the biliary tract. Medical advice. 2018,(12):83-9. (In Russ.)
