Муколитическая терапия затяжных вариантов течения заболеваний органов дыхания у детей
СтатьиН.Д. Сорока
Санкт-Петербургская медицинская академия последипломного образования В статье представлены данные о структуре заболеваемости болезнями органов дыхания (БОД) детей Санкт-Петербурга, определена роль затяжных вариантов течения БОД. Приведены данные об основных причинах формирования затяжных БОД, дана краткая клиническая характеристика затяжных БОД у детей. определены основные подходы к лечению неблагоприятно протекающих бронхолегочных заболеваний. Приведены данные 35-летнего клинического опыта использования препарата N-ацетилцистеин (NAC, флуимуцил) у детей. Отмечен высокий комплексный лечебный эффект муколитической терапии с применением NAC.
Ключевые слова: дети, болезни органов дыхания, затяжные формы, N-ацетилцистеин, лечение.
Mucolytic treatment of prolonged diseases of respiratory system in children
N.D. Soroka
Saint-Petersburg Medical Academy of Postgraduate Education The structure of morbidity of respiratory system diseases (RSD) in children. Living in Saint-Petersburg. Is described in this article; also the role of prolonged types of RSD is indicated. Main etio logic factors of prolonged RSD are presented. And short clinical characteristics of prolonged RSD are given. Main methods of treatment of negative course of bronchopulmonary diseases are indicated. THe data of 35-year clinical experience of use of N-acetylcysteine (fluimucil) in children is presented. IT was marked, that N-acetylcysteine has significant complex mucolytic effect in children with RSD.
Key words: children, diseases of respiratory system, prolonged types, N-acetylcysteine, treatment.
Контактная информация: Сорока Наталья Дмитриевна, кандидат медицинских наук, доцент кафедры педиатрии № 1 Санкт-Петербургской медицинской академии последипломного образования, главный детский пульмонолог Комитета здравоохранения Санкт-Петербурга Адрес: 193036, Санкт-Петербург, Лиговский проспект, д. 8, тел. (812) 717-77-28
Заболевания органов дыхания являются одним из наиболее актуальных разделов клинической медицины и имеют не только медицинское, но и социальное значение. Многолетний анализ структуры общей детской заболеваемости свидетельствует о лидирующем положении болезней органов дыхания (БОД), которые составляют более половины всех болезней у детей. Согласно данным медицинской статистики Санкт-Петербурга, за последние 10 лет доля БОД в структуре общей заболеваемости детского населения колеблется в пределах 50-56%, составляя в среднем более 53%. Структура общей заболеваемости детей Санкт-Петербурга представлена на рис. 1.
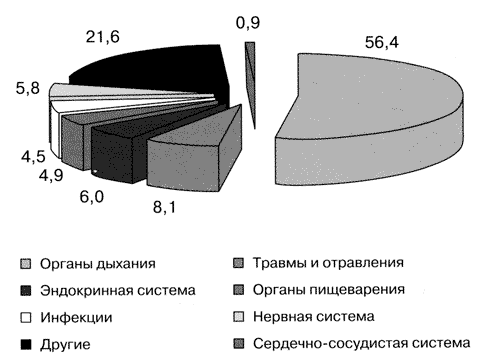
Рис. 1. Структура общей заболеваемости (в %) детей Санкт-Петербурга, 2007 г.
Анализ особенностей современного течения БОД у детей свидетельствует о существенном снижении тяжести течения бронхолегочных процессов. В последние годы менее 1% всех пациентов имели очень тяжелые с фатальным исходом формы заболеваний. Однако следует отметить стабильно нарастающий удельный вес больных с затяжными вариантами течения БОД, без полного клинико-рентгенологического завершения бронхолегочного процесса. Данные многолетних наблюдений Детского городского пульмонологического центра (ДГПЦ) Санкт-Петербурга свидетельствуют, что ежегодно более 80% случаев бронхолегочных заболеваний характеризуются затяжным клиническим течением. Динамика затяжных вариантов течения БОД за последние годы представлена на рис. 2.
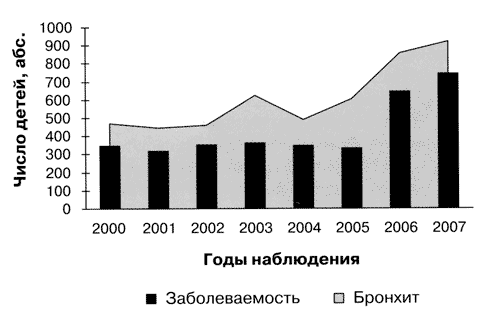
Рис. 2. Динамика заболеваемости затяжными вариантами течения БОД (по данным ДГПЦ 2000-2007 гг.)
Медицинское значение неблагоприятно протекающих БОД у детей очевидно. Показано, что затяжные варианты течения бронхолегочных болезней:
- служат источником формирования хронических форм бронхолегочных заболеваний (распространенность хронической патологии у детей с затяжными и рецидивирующими БОД существенно выше, чем у редко болеющих и составляет по данным медицинских экспертов 190-230 случаев на 1000 детей) [1];
- могут быть проявлением врожденных аномалий и пороков развития (в 7-12% случаев), генетически обусловленных заболеваний, иммунодефицитных состояний, инородных тел дыхательных путей, дебюта бронхиальной астмы и пр. [2];
- определяют необходимость проведения тщательного дифференциального диагноза и углубленного обследования пациентов (инструментального, биохимического, иммунологического, аллергологического и пр.);
- требуют диспансерного наблюдения (обычно в группе часто болеющих детей);
- могут быть причиной диагностических ошибок с последующей неправильной тактикой лечения.
Диагностический поиск, лечение и диспансерное наблюдение больных с затяжными вариантами БОД требуют больших экономических затрат. По данным отечественных экспертов, в Российской Федерации средние ежегодные затраты на лечение этой группы пациентов оцениваются в сумму, эквивалентную 1,6 млрд долларов США [3]. Однако эффективное лечение затяжных БОД возможно только при выявлении и целенаправленном устранении причин, вызвавших неблагоприятное течение заболевания. Согласно аналитическим исследованиям последних лет, основными причинами затяжного течения БОД у детей являются:
- увеличение в популяции числа детей с дефектами факторов защиты, не способных к полной эрадикации возбудителя в процессе лечения (при этом возбудитель может приобретать способность к персистенции);
- рост резистентности микрофлоры к антибактериальным препаратам, традиционно используемым в педиатрии (особенно к пенициллинам, макролидам, цефалоспоринам I поколения);
- отсутствие полного завершения патологического процесса и/или исход осложнений БОД (ателектазов, абсцессов, легочных деструкции и пр.), которые приводят к морфологической перестройке бронхолегочных структур, существенно удлиняют сроки разрешения заболеваний, способствуют рецидивам и формированию хронических неспецифических заболеваний легких;
- нарушение бронхиальной проходимости (по современным данным, оно характерно для 30-40% детей, страдающих БОД) и пр.
Таблица. Относительная частота симптомов поражения дыхательных путей при затяжных бронхолегочных заболеваниях у детей (по данным ДГПЦ, 2007 г.)
| Клинические симптомы | Количество больных, n = 120 |
|---|---|
| Кашель | 40% |
| Мокрота | 27% |
| Физикальная симптоматика | 16% |
| Бронхообструктивный синдром | 9% |
| Наличие всех симптомов | 8% |
Лечение затяжных форм заболеваний бронхолегочной системы соответствует общим принципам лечения БОД и складывается из этиотропной (в основном антибактериальной по показаниям), патогенетической и симптоматической терапии. Однако именно при затяжных вариантах БОД нередко ведущее значение приобретает патогенетическое лечение, направленное на ключевые моменты патогенеза заболевания. Лечебная программа патогенетической терапии затяжных форм БОД должна строиться индивидуально у каждого конкретного больного с учетом особенностей патогенеза, непосредственных причин, механизмов, ведущих симптомов заболевания, характера и особенностей течения, возраста, наличия осложнений.
По данным ДГПЦ, основной причиной неблагоприятного течения БОД в последние годы является нарушение бронхиальной проходимости. Важно, что существенная роль в этом процессе принадлежит мукостазу — патологическому процессу, связанному с гиперпродукцией, изменением реологических свойств и скоплением секрета в дыхательных путях. Патологическое значение мукостаза в формировании затяжных, длительно не разрешающихся БОД существенно и заключается в том, что он:
- нарушает бронхиальную проходимость;
- удлиняет сроки разрешения бронхолегочных процессов;
- является одной из основных причин ателектазов и бронхобструктивного синдрома у детей;
- препятствует эрадикации микроорганизмов из дыхательных путей, способствуя их колонизации и генерализации бронхолегочного процесса;
- изменяет эффективность дыхания из-за препятствия адекватному газообмену, нарушения вентиляционно-перфузионных отношений и гипоксии;
- является одним из пусковых механизмов хронизации бронхолегочных процессов (в связи с высокой концентрацией нейтрофильных лейкоцитов, провоспалительных цитокинов, оксидантов — реактивных О2 частиц);
- активизирует пролиферацию фибробластов, запуская фиброзирующий процесс;
- снижает эффективность воздействия лекарственных препаратов на слизистую дыхательных путей.
С учетом патогенной роли мукостаза в лечении затяжных форм БОД принципиальное значение имеет назначение мукоактивных препаратов. В настоящее время мукоактивная терапия проводится с использованием разных по механизмам лечебного воздействия лекарственных средств. К ним относятся: мукокинетики (препараты преимущественно растительного происхождения), регидранты секрета (растворы солей), мукорегуляторы (производные карбоцистеина), препараты, меняющие адгезию гелеобразного слоя (амбраксолы) и пр. Однако ведущее значение в лечении мукостаза имеют муколитики прямого действия. Преимущественным эффектом этих лекарственных веществ является изменение реологических параметров мокроты за счет разрушения полимеров слизи, снижения ее вязкости, облегчения эвакуации.
К наиболее эффективным и востребованным на сегодняшний день препаратам следует отнести универсальный препарат прямого муколитического действия, производное аминокислоты L-цистеина — N-ацетилцистеин (NAC) — Флуимуцил (Замбон, Италия). Это оригинальный препарат направленного действия. Химическая основа его представлена тиоловым соединением, прямо и непосредственно разрушающим полимеры слизи, с быстрым и выраженным муколитическим воздействием. Флуимуцил с успехом используется в клинической практике более 30 лет. К основным фармакологическим эффектам NAC относят следующие:
- секретолитический (разжижающий), за счет свободной сульфгидрильной группы, которая разрывает межмолекулярные дисульфидные связи агрегатов гликопротеидов, превращая макромолекулы в микросоединения, легко удаляемые из дыхательных путей. При этом препарат тормозит полимеризацию мукопротеинов, снижает вязкость, адгезивность, изменяет эластичность секретов, увеличивает их объем. За счет изменения параметров консистенции трахеобронхиального секрета оптимизируется функция муко-цилиарного транспорта, уменьшается степень повреждения бронхиального эпителия, дисфункция его цилиарной части [5];
- антиоксидантный за счет тройного фармакологического эффекта: прямого антиоксидантного действия в отношение агентов поступающих в организм извне — экзогенных окислителей: токсических дымов, табачного дыма и прочих загрязнителей воздуха; непрямого антиоксидантного эффекта — путем стимуляции внутриклеточного синтеза глютатиона печени — основного фактора системы антиоксидантной защиты организма от воздействия эндогенных окислителей (метаболитов арахидоновой кислоты, фагоцитов, токсических эффектов лекарств и пр.); снижения продукции свободных радикалов и восстановления баланса между окислителями/антиокислителями [5];
- противовоспалительный благодаря способности снижать адгезию бактерий на эпителиальных клетках и препятствовать колонизации микроорганизмов на поверхности слизистой дыхательных путей. Доказано, что длительный прием NAC является важным моментом профилактики вторичного инфицирования при хроническом неспецифическом заболевании легких [4];
- «антиферментный» — способность снижать активность эластазы (в крови и бронхолегочных секретах) и «анти-пролиферативный» — способность подавлять пролиферацию фибробластов, что предотвращает разрушение легочного эластина, препятствует формированию необратимых морфологических изменений бронхолегочных структур [б].
ДГПЦ Санкт-Петербурга располагает 35-летним опытом клинического использования NAC у детей самого разного возраста (от 8 мес до 17 лет) для комплексного лечения наиболее распространенных клинических вариантов БОД, протекающих с явлениями мукостаза, дискринии и клиникой затяжного бронхолегочного процесса. Препарат пришел на смену лекарствам с ферментативной активностью, которые широко использовались в качестве мукоактивных средств в 70-е годы прошлого века, но имели большое количество побочных эффектов. Эффективность и безопасность NAC доказана в многочисленных международных клинических испытаниях. К 2007 г. в ДГПЦ NAC был использован в лечении более чем 2500 пациентов.
С учетом нашего опыта показания к применению NAC могут быть достаточно широкими. Его применение целесообразно практически при любых заболеваниях и патологических состояниях верхних и нижних дыхательных путей, протекающих с явлениями мукостаза и дискринии, нарушениями активности антиоксидантной системы, угрозой хронизации бронхолегочного процесса, вне зависимости от этиологии, характера и длительности течения болезни. Это могут быть:
- ларинготрахеиты, трахеиты, бронхиты, бронхопневмонии любой этиологии, протекающие с нарушением реологических параметров мокроты (трудно отделяемой, густой, вязкой);
- острые вирусные инфекции, в том числе и тяжелого течения, особенно с синдромом дыхательных расстройств, для которого характерны признаки поражения эпителиальных клеток респираторного тракта с нарушением равновесия в системе оксиданты/антиоксиданты и образование избытка свободных радикалов;
- ателектазы легких бронхогенной природы, которые чрезвычайно часто осложняют течение БОД в детском возрасте (до 48%, по данным ДГПЦ) с нарушением дренажа приводящего бронха вследствие обтурации его организовавшимся секретом (применение NAC при ателектазах может быть альтернативой проведению бронхоскопического лечения);
- затяжные, длительно не разрешающиеся БОД с дискриническим вариантом нарушения бронхиальной проходимости;
- обструктивные варианты БОД (включая и бронхиальную астму) в тех случаях, когда обструкция обусловлена и поддерживается нарушением секреции и/или мукоцилиарного транспорта;
- хронические БОД, в фазу обострения и/или в ремиссию заболевания (с целью профилактики обострения, ограничения прогрессирования фиброзных изменений в легочной паренхиме, сохранения легочного комплайнса), в этих случаях рационален длительный прием препарата;
- болезни мелких бронхов (бронхиолиты) — с целью восстановления бронхиальной проходимости мелких дыхательных путей, профилактики вторичного инфицирования и формирования облитерации;
- вторичные бронхиты, развившиеся на фоне аномалий и генетически обусловленных заболеваний бронхолегочной системы, такие как муковисцидоз, первичные иммунодефициты и пр. (в качестве основного — базисного лекарства);
- проведение базисной терапии хронического обструктивного бронхита, хронической обструктивной болезни легких [4].
В последние годы появились публикации об обнадеживающих результатах применения NAC при экзогенных аллергических и фиброзирующих альвеолитах у детей.
Длительный опыт использования NAC в условиях ДГПЦ Санкт-Петербурга показал, что препарат имеет хороший профиль безопасности: он не токсичен, мало аллергичен, хорошо переносится при длительном употреблении. Кроме того, NAC повышает эффективность бронхолитиков, ингаляционных кортикостероидов, может применяться одновременно с такими антибиотиками, как амоксициллин, эритромицин, доксициклин,тиамфеникол. Однако в случаях перорального применения других антибиотиков следует соблюдать 1-2-х часовой интервал между приемами препаратов в целях исключения возможного взаимодействия с тиоловой группой и изменения действия антибиотика. Следует отметить высокую эффективность последовательного применения NAC до или после других мукоактивных средств, а также при комбинации с мукокинетиками. Возможность же выбора различных, целесообразных с клинической точки зрения, путей доставки лекарственной субстанции в организм ребенка (наряду с традиционным — пероральным) — парентерального, эндобронхиального, ингаляционного через небулайзер, эндоплеврального и пр., существенно повышает привлекательность применения NAC в педиатрической практике.
В наших наблюдениях включение NAC в комплексную терапию позволяло быстро и эффективно восстановить нарушенную бронхиальную проходимость (как при эндоскопическом, так и при ингаляционном, системном применении) практически при всех вариантах БОД и патологических состояниях, протекающих с явлениями мукостаза и дискринии, сократить сроки лечения, продолжительность госпитализации.
Вместе с тем недопустимо сочетание NAC с препаратами, подавляющими кашлевой рефлекс (противокашлевыми средствами периферического и особенно центрального действия); с осторожностью (и только по специальным показаниям) следует применять препарат у детей раннего возраста (первых месяцев жизни), имеющих несовершенный кашлевой рефлекс, а также у детей с высоким риском аспирации. Противопоказания к назначению NAC немногочисленны. К ним относятся:
- индивидуальная повышенная чувствительность к препарату, аллергические реакции на прием NAC;
- влажные бронхиты или патологические состояния, протекающие с обильным отхождением мокроты очень низкой вязкости (бронхорея), из-за опасности нарушения бронхиальной проходимости [5];
- заболевания, протекающие с нарушением кашлевого рефлекса или его отсутствием (на фоне органических и функциональных поражений центральной и периферической нервной системы, после черепно-мозговых травм, после оперативных вмешательств на ЦНС и пр.);
- застойные бронхиты у детей с врожденными пороками сердца (до подбора адекватной сердечно-сосудистой терапии);
- тяжелая язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения.
Таким образом, в настоящее время Флуимуцил (NAC, N-ацетилцистеин) является хорошо изученным в ходе многочисленных клинических международных исследований, высокоактивным препаратом неспецифического комплексного действия с минимальным числом нежелательных эффектов и противопоказаний. Препарат может с успехом применяться при многих легочных, непосредственно не связанных с поражением бронхолегочной системы, заболеваниях с индивидуальным подбором дозы и способа доставки лекарственной формы в организм пациента.
Список литературы
