Поиск новых путей эффективной профилактики сердечно-сосудистых осложнений у больных сахарным диабетом 2-го типа: исследование ADVANCE
СтатьиОпубликовано:
Кардиология(Kardiologiia), 10, 2007
Ю.А. Карпов, А.Т. Шубина
Российский кардиологический научно-производственный комплекс Росмедтехнологии, 121552 Москва, ул. 3-я Черепковская, 15а
A Search for Novel Pathways of Effective Prevention of Cardiovascular Complications in Patients With Type 2 Diabetes Mellitus: ADVANCE Trial.
Yu.A.Karpov, A.T.Shubina
Cardiology Research Complex, ul. Tretiya Cherepkovskaya 15a, 121552 Moscow, Russia
Неблагоприятный прогноз у больных сахарным диабетом 2-го типа (СД 2-го типа) определяется, главным образом, развитием макро- и микрососудистых осложнений. Причиной развития макрососудистых осложнений является атеросклеротическое поражение основных артериальных бассейнов, приводящее к развитию ишемической болезни сердца (ИБС) и ее осложнений, цереброваскулярной болезни и облитерирующего поражения артерий нижних конечностей. В основе микрососудистых осложнений лежит специфическое для СД поражение сосудов микроциркуляторного русла, связанное с утолщением базальных мембран капилляров. Важнейшими клиническими проявлениями микроангиопатии являются диабетическая нефропатия и ретинопатия. СД — самая частая причина слепоты у взрослых, а среди пациентов, находящихся на хроническом гемодиализе, это заболевание встречается в 30% случаев.
Осложнения атеросклероза у больных СД возникают в 10 раз чаще, чем тяжелые микрососудистые осложнения, и часто выявляются задолго до постановки диагноза СД. Установлено, что при СД риск развития сердечно-сосудистых осложнений увеличивается в 2-4 раза (табл. 1) [1].
Таблииа 1. Увеличение риска смерти у больных СД 2-го типа
| Причина смерти | Относительный риск | 95% ДИ |
| Инсульт | 2,8 | 2,0—3,7 |
| ИБС | 3,2 | 2,9—3,5 |
| Другие заболевания | 2,3 | 1,8—2,9 |
| Все ССЗ | 3,0 | 2,8—3,3 |
| От всех причин | 2,5 | 2,4—2,7 |
Важнейшими факторами, влияющими на риск развития сердечно-сосудистых осложнений у больных СД 2-го типа, являются уровень артериального давления (АД), состояние углеводного обмена и липидного состава плазмы крови.
Влияние АГ на риск развития осложнений сахарного диабета 2-го типа
Около 80% больных СД страдают артериальной гипертонией (АГ) [2]. По данным крупнейшего на сегодняшний день проспективного исследования СД 2-го типа, наблюдалась непрерывная прямая взаимосвязь между риском развития осложнений и уровнем систолического АД: при различиях по уровню систолического АД 10 мм рт.ст. различия по риску развития инфаркта миокарда составляли 12%, а по риску развития микрососудистых осложнений — 13% [3]. Результаты эпидемиологического исследования не подтвердили порогового уровня АД, ниже которого не происходило бы дальнейшего снижения риска развития осложнений. Взаимосвязь между уровнем АД и частотой развития сердечно-сосудистых осложнений прослеживалась и у больных СД с уровнем АД <130 мм рт. ст.
Нарушения углеводного обмена и риск развития осложнений сахарного диабета
Взаимосвязь между нарушениями углеводного обмена и сердечно-сосудистыми осложнениями также изучалась в нескольких исследованиях. По данным эпидемиологического исследования APCSC (Asia Pasific Cohort Studies Collaboration), при различиях по уровню глюкозы крови натощак 1 ммоль/л изменение риска развития инсульта составляло 21% и ИБС — 23% [4]. Взаимосвязь между уровнем глюкозы натощак и риском развития сердечно-сосудистых осложнений прослеживалась и при уровне глюкозы крови ниже соответствующего диагностическим критериям СД.
Одним из основных показателей, позволяющих оценить степень компенсации СД, является уровень гликозилированного гемоглобина (НbA1c). Содержание НbA1c отражает степень компенсации углеводного обмена в течение предшествующих 6-8 нед. Определение уровня НbA1c является также важнейшим методом контроля эффективности сахароснижающей терапии. Согласно современным рекомендациям, СД считается компенсированным, если уровень НbA1c меньше 6,5% (при норме менее 6,0%) (табл. 2) [5].
По данным исследования UKPDS (UK Prospective Diabetes Study), отмечена непрерывная прямая взаимосвязь между уровнем НbA1c и риском развития макрососудистых осложнений: инфаркта миокарда, инсульта, сердечной недостаточности, заболеваний периферических артерий. У больных СД 2-го типа с уровнем НbA1c ≥10% риск развития инфаркта миокарда был в 2 раза выше, чем у больных с уровнем НbА1с Сахароснижаюшая терапия и сосудистые осложнения сахарного диабета
По данным исследования UKPDS, снижение уровня НbA1c в среднем на 0,9% приводило к снижению риска развития микрососудистых осложнений на 25%, главным образом за счет случаев ретинопатии, при которой потребовалась фотокоагуляция.
Что касается макрососудистых осложнений, то, несмотря на отчетливую взаимосвязь между показателями углеводного обмена и развитием макроангиопатии, влияние сахароснижающей терапии на риск развития осложнений атеросклероза в настоящее время окончательно не определено.
По данным исследования UKPDS, снижение уровня НbA1c в среднем на 0,9% на протяжении 10 лет при лечении производными сульфонилмочевины и инсулином приводило к пограничному, статистически незначимому снижению риска развития инфаркта миокарда на 16% (р=0,052) [7]. По данным мета-анализа нескольких крупных исследований, сахароснижающая терапия снижает риск развития макрососудистых осложнений на 19% (различия также не достигли статистической значимости) [8]. Однако следует отметить, что этот мета-анализ включал исследование UKPDS, которое в значительной степени повлияло на его результаты.
Важно отметить, что в исследовании UKPDS средний уровень НbA1c в группе интенсивного лечения СД составлял 7,0%, что существенно выше того уровня, который принят в настоящее время в качестве целевого в большинстве рекомендаций. Таким образом, влияние на прогноз более низких уровней НbA1c в настоящее время окончательно не установленно.
Гипотензивная терапия и сосудистые осложнения сахарного диабета
В настоящее время уже окончательно установлено, что снижение уровня АД играет важную роль в предотвращении макро- и микрососудистых осложнений СД.
В исследовании HOPE у больных СД 2-го типа на фоне лечения рамиприлом отмечалось снижение риска развития сердечно-сосудистых осложнений (инфаркта миокарда, инсульта и смерти от сердечнососудистых причин) на 25% [9].
По данным исследования UKPDS, у больных с более строгим контролем уровня АД (в среднем 144/82 мм рт.ст.) по сравнению с больными с более высоким АД на фоне лечения (в среднем 154/87 мм рт.ст.) частота развития всех осложнений СД была меньше на 24%, микрососудистых осложнений — на 37%, макрососудистых осложнений, включая инфаркт миокарда, внезапную смерть, инсульт и заболевания периферических артерий, — на 34%, инсультов — на 44% [10].
Результаты исследования НОТ (Hypertension Optimal Treatment) показали, что у больных с СД оптимальным было снижение уровня диастолического АД до 80 мм рт.ст. и менее [11]. В этой группе пациентов относительный риск развития сердечно-сосудистых осложнений был на 56% меньше, чем в группе, в которой было достигнуто снижение до ≤ 85 мм рт.ст., и в 2 раза меньше, чем у больных, целью лечения которых было достижение уровня диастолического АД ≤ 90 мм рт.ст.
В связи с этим Американская диабетологическая ассоциация, Европейское общество кардиологов и Европейская ассоциация исследования диабета рекомендуют стремиться у больных СД к достижению уровня АД 130/80 мм рт.ст., а при наличии нефропатии — менее 125/75 мм рт.ст. (см. табл. 2) [5, 12].
Таблица 2. Контрольные параметры (цели лечения) при СД 2-го типа. (Европейские рекомендации по профилактике сердечно-сосудистых заболеваний) [5]
| Артериальное давление | |||||
| у всех | при нарушении функции почек, протеинурии > 1 г / 24 ч | НbA1c | ≤ 6,5% | ||
| Глюкоза плазмы крови: натощак после еды | Общий холестерин | ХС ЛНП | ≤ 1,8 ммоль/л | ||
| ХС ЛВП у мужчин у женщин | > 1,0 ммоль/л > 1,2 ммоль/л | ||||
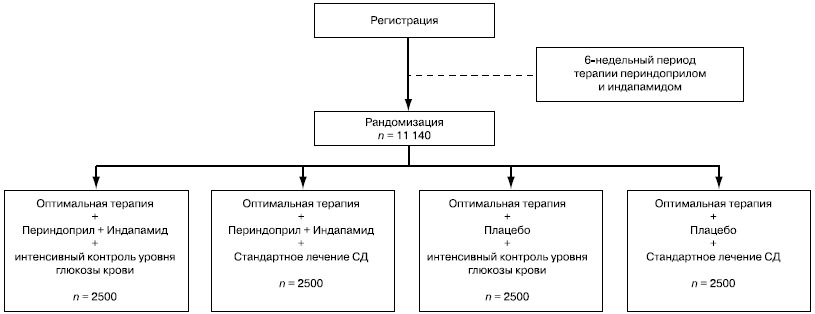
| Триглицериды | Примечание. НbA1c — гликозилированный гемоглобин; ЛНП — липопротеиды низкой плотности; ЛВП — липопротеиды высокой плотности. Профилактика сердечно-сосудистых осложнений у больных СД должна быть направлена на весь комплекс факторов риска, включая гипотензивную, сахароснижающую, гиполипидемическую терапию, лечение дезагрегантами и отказ от курения. Как показали результаты исследования Multifactorial Intervention and Cardiovascular Disease in Patients with Type 2 Diabetes (STENO-2), применение активной гипотензивной терапии (с целью достижения АД С целью дальнейшей оценки интенсивных режимов гипотензивной и сахароснижающей терапии на риск развития сердечно-сосудистых осложнений у больных СД 2-го типа было предпринято новое крупное рандомизированное исследование ADVANCE (Action in Diabetes and VAscular disease — Preterax and DiamicroN MR Controlled Evaluation). Цель и структура исследования ADVANCE Основной целью исследования ADVANCE было изучение раздельного и совместного влияния интенсивной гипотензивной и интенсивной сахароснижающей терапии на риск развития макро- и микрососудистых осложнений СД 2-го типа. С целью достижения целевого уровня АД (Набор пациентов в исследование ADVANCE начался в 2001 г. и был завершен в марте 2003 г. В исследование были включены 11 140 больных с СД 2-го типа и высоким риском развития сердечно-сосудистых осложнений (табл. 3): макро- и микрососудистые заболевания в анамнезе были у 40% пациентов, у 25% больных выявлялась микроальбуминурия. Средний возраст пациентов составил 65,8 года, более 50% пациентов — мужчины. Продолжительность заболевания СД на момент включения в исследование составляла в среднем 8±6 лет. Средний уровень НbA1с был 7,5%. На момент включения в исследование около 91% пациентов получали сахароснижающую терапию: производными сульфонилмочевины — 7%, метформином — 61%, тиазолидиндионами — 4%, постпрандиальными регуляторами глюкозы (глинидами) — 2%, акарбозой — 9%. Большинство пациентов принимали один или два сахароснижающих препарата (43 и 42% пациентов соответственно) и 3% пациентов принимали три сахароснижающих препарата. Гипотензивную терапию на момент включения в исследование получали 75% пациентов: ингибиторы ангиотензинпревращающего фермента (АПФ) — 42%, антагонисты кальция — 30%, β-блокаторы — 24% пациентов. Липидснижающую терапию получали 35% пациентов, дезагреганты — 47%. Таблица 3. Критерии включения и исключения в исследовании ADVANCE
Рандомизации в исследование предшествовал 6недельный период, во время которого всем пациентам в дополнение к уже принимаемой гипотензивной терапии назначали прием нолипрела (фиксированной комбинации периндоприла 2,0 мг и индапамида 0,625 мг) для оценки переносимости указанной комбинации препаратов и приверженности пациентов лечению. Пациенты, успешно завершившие период прерандомизации, были рандомизированы на группы по двум основным направлениям: прием нолипрела (периндоприл + индапамид) или плацебо и активная сахароснижающая терапия, или обычное лечение СД. В результате были сформированы 4 группы (см. рисунок).
Пациентам, рандомизированным в группу лечения периндоприл + индапамид, в дополнение к обычной гипотензивной терапии назначали препарат нолипрел: в течение первых 3 мес — 1 таблетка в сутки, содержащая 2 мг периндоприла и 0,625 мг индапамида, а затем — по 2 таблетки ежедневно утром. В группе активной сахароснижающей терапии был установлен целевой уровень НbA1c менее 6,5%. При рандомизации пациентам этой группы назначали гликлазид МВ. В дальнейшем с целью достижения целевого уровня НbA1c предусматривалось последовательное добавление к терапии или увеличение дозы метформина, тиазолидиндионов, ингибиторов α-глюкозидаз, глинидов и при необходимости — инсулинотерапии. Период наблюдения составил в среднем около 4,3 года (от 3 до 6 лет). Предпосылки для выбора комбинации доз периндоприла и индапамида в исследовании ADVANCE Целевой уровень АД у больных СД ниже, чем у больных без СД, и составляет <130/80 мм рт.ст., поэтому с помощью монотерапии не всегда удается достичь заданного уровня АД. Таким образом, больные с СД нуждаются в комбинированной гипотензивной терапии чаще, чем больные без СД [14]. Считается, что препаратами первого ряда в лечении больных АГ должны быть препараты, благоприятно воздействующие на углеводный и липидный обмен, или метаболически нейтральные, в первую очередь — ингибиторы АПФ, поскольку препараты этой группы, помимо гипотензивного воздействия, оказывают также выраженное органопротективное влияние. Ингибиторы АПФ способны предотвращать и даже вызывать обратное развитие изменений, происходящих в органах-мишенях при АГ. Лечение ингибиторами АПФ при наличии гипертрофии левого желудочка приводит к уменьшению массы миокарда, улучшению диастолической функции левого желудочка. Ингибиторы АПФ обладают также выраженными нефропротективными свойствами, замедляют развитие и прогрессирование диабетической нефропатии [15]. Указанные эффекты обусловлены уникальной способностью ингибиторов АПФ влиять на тонус отводящих (эфферентных) артериол почечных клубочков. Считается, что преимущественное повышение тонуса эфферентных артериол является одним из основных механизмов развития диабетической нефропатии, так как вызывает появление внутриклубочковой гипертензии даже в отсутствие системной гипертонии. В нескольких клинических исследованиях отмечены преимущества терапии ингибиторами АПФ по сравнению с β-блокаторами и нифедипином по влиянию на скорость снижения клубочковой фильтрации у больных СД [15]. Кроме того, ингибиторы АПФ уменьшают проницаемость стенки клубочковых капилляров, что наряду со снижением гидростатического давления в клубочках почек способствует уменьшению суточной экскреции альбуминов с мочой (на 30-86%). По данным исследования НОРЕ, на фоне лечения ингибитором АПФ рамиприлом было отмечено снижение риска развития нефропатии и ретинопатии на 1/6. В исследовании UKPDS риск развития микрососудистых осложнений в группе активной гипотензивной терапии снизился на 1/3, в основном за счет случаев ретинопатии, при которой потребовалось выполнение фотокоагуляции. В ряде исследований отмечено, что нефропротективными свойствами обладают также препараты из группы антагонистов рецепторов к ангиотензину II — АТII (лозартан и ирбесартан). По результатам мета-анализа, ингибиторы АПФ и антагонисты рецепторов АТII в равной степени способны предотвращать нарушения функции почек. Однако только на фоне лечения ингибиторами АПФ наблюдалось снижение смертности от всех причин. Назначение диуретиков больным с метаболическим синдромом часто диктуется необходимостью достижения целевого уровня АД. Известно, что у больных с синдромом инсулинорезистентности немаловажное значение в развитии АГ имеет повышение реабсорбции натрия и воды почками под действием гиперинсулинемии. Индапамид занимает особое место в группе диуретических препаратов, так как обладает свойствами вазодилататора. При длительной терапии индапамид не вызывает существенных изменений углеводного и липидного обменов, не ухудшает функцию почек и способен уменьшать микроальбуминурию у больных АГ с СД 2-го типа. Ингибиторы АПФ и диуретики оказывают синергичное воздействие на уровень АД, а частота развития побочных эффектов, в частности связанных с нарушением баланса ионов калия в организме, уменьшается. Применение фиксированной комбинации двух препаратов в одной таблетке способствует приверженности пациентов лечению, так как уменьшается количество таблеток, которые необходимо принимать. В исследовании PROGRESS были продемонстрированы безопасность и хорошая переносимость комбинированной терапии периндоприлом 4 мг/сут и индапамидом 2,5 мг/сут. При этом у больных с предшествующим цереброваскулярным заболеванием в анамнезе отмечено уменьшение количества тяжелых сосудистых осложнений, включая нефатальный инсульт, нефатальный инфаркт миокарда и смерть от сердечно-сосудистых причин, на 40% по сравнению с таковыми в группе плацебо [16]. В ряде исследований были убедительно продемонстрированы органопротективные эффекты комбинированной терапии периндоприлом и индапамидом: отмечено уменьшение жесткости крупных артерий — важнейшего фактора, определяющего уровень систолического АД [17], уменьшение массы миокарда левого желудочка [18], увеличение миокардиального кровотока и коронарного резерва [19]. Нолипрел по сравнению с эналаприлом в большей степени снижал экскрецию альбумина с мочой [20]. Следует отметить, что большинство ранее выполненных исследований по оценке влияния гипотензивной терапии на прогноз у больных СД 2-го типа проводились среди больных АГ. Однако, учитывая, что взаимосвязь между уровнем АД и риском развития осложнений прослеживается и у больных СД 2-го типа с нормальным уровнем АД, не исключено, что назначение гипотензивных препаратов может принести пользу и больным СД, которые рассматриваются в настоящее время как нормотензивные. В исследовании ADVANCE были установлены широкие критерии включения по уровню АД для того, чтобы получить новые данные, которые позволят дать рекомендации по оценке уровня АД и его коррекции у больных СД 2-го типа. В исследовании ADVANCE участвовали 250 центров в 20 странах Европы, Азии, Австралии и Северной Америки. Информированное согласие на участие в исследовании подписали 12 878 пациентов, рандомизированы были 11 140. Во время вводного периода (прерандомизация) из исследования выбыли 1738 (13,5%) пациентов: в связи с несоответствием критериям включения и исключения, выявившимся во время вводного периода, — 3,4% из числа всех пациентов, вошедших в исследование, из-за недостаточной приверженности лечению — 2,1%, в связи с нежеланием пациента продолжать участие в исследовании — 3,7%. В связи с предполагаемой непереносимостью терапии из исследования выбыли 3,6% пациентов, в том числе из-за кашля — 1,7%, из-за гипотонии — 0,7%, что соответствует данным ранее проводившихся исследований. В целом была отмечена хорошая переносимость комбинированной терапии периндоприлом и индапамидом, особенно если учесть, что 66% больных получали сопутствующую гипотензивную терапию. Число выбывших было несколько больше среди пациентов, принимавших сопутствующую терапию антагонистами рецепторов к АТII, преимущественно в связи с кашлем, так как у большинства этих пациентов антагонисты рецепторов АТII были назначены в связи с тем, что ранее ингибиторы АПФ вызывали кашель. Основные результаты по оценке гипотензивной терапии были представлены на Конгрессе Европейского общества кардиологов в сентябре 2007г. в Вене и одновременно опубликованы в журнале Lancet (21), а по оценке сахароснижающей терапии будут представлены в 2008 г. После наблюдения в среднем 4,3 г. 73% больных, рандомизированных в группу активного лечения и 74% в группу контроля оставались на предписанной терапии. Исходный уровень АД у рандомизированных больных составил 145/81 мм рт.ст., причем у 41% лиц он был ниже - 140/90 мм рт.ст., а достигнутый уровень АД - 135/75 мм рт.ст. был в группе активного лечения и 140/70 мм рт.ст. в группе плацебо. По сравнению с больными, получавшими плацебо, пациенты, которые принимали периндоприл с индапамидом, имели уровень АД ниже в среднем на 5,6 мм рт. ст. (систолическое) и на 2,2 мм рт. ст. (диастолическое). Относительный риск главных макро и микро сердечно-сосудистых событий (первичная конечная точка) достоверно снизился на 9% (861 событие или 15,5% в группе активного лечения против 938 событий или 16,8% в группе плацебо; отношение рисков 0,91; 95% доверительный интервал 0,83 – 1,00; р=0,04). Лечение периндоприлом с индапамидом у больных СД 2-го типа привело к достоверному снижению риска смерти от сердечно-сосудистых причин на 18% (211 случаев или 3,8% в группе активного лечения и 257 случаев или 4,6% в группе плацебо; р=0,03) и риска смерти от всех причин на 14% (408 случаев и 7,3% в группе активного лечения или 471 случай или 8,5% в группе плацебо; р=0,03). В группе активного лечения риск развития коронарных осложнений был достоверно ниже на 14% (р=0,02) и почечных осложнений на 21% (р<0,0001), в основном за счет снижения риска развития микроальбуминурии на 21% (р<0,0001). Достоверных различий в риске развития цереброваскулярных осложнений и развития сердечной недостаточности не было. Эффект терапии не зависел от исходного уровня АД и используемой до включения в исследование терапии. Следует отметить, участники исследования получали всю современную профилактическую терапию без достоверных различий между группами периндоприла с индапамидом и плацебо: на завершающем этапе около 61% больных получали антиагреганты, около 52% липидмодифицирующие препараты, оральные гипогликемические препараты около 91%, инсулин около 33%. Таким образом, применение фиксированной комбинации периндоприла с индапамидом у больных СД 2-го типа хорошо переносилось и значительно снизило риск развития основных сердечно-сосудистых событий, включая смерть. В соответствии с полученными результатами проведение подобной терапии у 79 больных СД в течение 5 лет может предупредить одну смерть от всех причин. Расчеты показали, что, если применить периндоприл с индапамидом хотя бы у половины мировой популяции больных СД 2-го типа, то удастся предупредить в течение 5 ближайших лет более одного миллиона смертельных исходов. Это является убедительным аргументом для повсеместного внедрения такого лечения больных сахарным диабетом в рутинную клиническую практику.
Литература
| ||||