Опыт использования препарата Омарон в лечении вертебрально-базилярной недостаточности
Статьи Опубликовано в журнале:«ЖУРНАЛ НЕВРОЛОГИИ И ПСИХИАТРИИ» № 1; 2009; стр. 40-43
С.В. ЛОБЗИН, Т.В. БОДРОВА, А.В. ВАСИЛЕНКО
Omaron in the treatment of vertebrobasilar insufficiency
S.V. LOBZIN, T.V. BODROVA, A.V. VASILENKO
Кафедра нервных болезней Военно-медицинской академии им. С.М. Кирова, Санкт-Петербург
Цель исследования состояла в изучении клинической эффективности и безопасности препарата омарон при лечении вертебрально-базилярной недостаточности. Обследовали 40 пациентов. Диагноз ДЭ был поставлен на основании результатов неврологического исследования, данных ультразвуковой допплерографии, электроэнцефалографии, электрокардиографии, МРТ головного мозга, исследования глазного дна. Для оценки неврологического статуса и возможности последующей обработки данных применялись соответствующие шкалы. Установили, что лечение омароном приводит к значительному клиническому улучшению, способствует стабилизации патологического процесса. Препарат хорошо переносится больными, в том числе и пациентами старших возрастных групп.
Ключевые слова: вертебрально-базилярная недостаточность, омарон.
The study aimed at evaluation of tolerability, safety and clinical efficacy of omaron in the treatment of vertebrobasilar insufficiency (VBI). Forty patients with different stages of VBI have been examined. A diagnosis of VBI was based on the results of neurological study, ultrasonic dopplerography, electroencephalography, electrocardiography, brain MRI and CT examination. Neurological scales were used for assessment of neurological status and further data processing. The treatment with omaron resulted in significant clinical improvement and stabilization of the pathological process. The drug is well-tolerated by patients including those of older age groups.
Key words: vertebrobasilar insufficiency, omaron.
Дисциркуляторная энцефалопатия (ДЭ) — медленно прогрессирующая недостаточность кровоснабжения головного мозга, сопряженная с развитием диффузных мелкоочаговых изменений мозговой ткани, обусловливающих нарастающее нарушение функций головного мозга [5]. В последние годы повсеместно наблюдается увеличение частоты и тяжести цереброваскулярных заболеваний, причем не только церебральных инсультов, но и хронических форм, к числу которых относятся начальные проявления недостаточности кровоснабжения мозга (НПНКМ) и ДЭ. Эти состояния находятся в этиопатогенетическом родстве и, по сути, являются различными фазами одного патологического процесса — прогрессирующей церебральной ишемии. ДЭ может протекать как в безинсультном варианте, так и проявляться повторными транзиторными ишемическими атаками и малыми инсультами (т.н. интермиттирующее или прогредиентное течение) [1, 2, 5—7]. У части больных (8,7%) заболевание отличается быстро прогредиентным течением [5, 7—9]. К тому же, перенесенный церебральный инсульт всегда сопровождается переходом мозгового кровообращения на качественно иной уровень функционирования с клиническими признаками ДЭ [6]. Частота ДЭ по результатам обращаемости в лечебные учреждения в среднем по России составляет 7,82 на 1000 человек населения в год. В действительности, количество пациентов с клиникой ДЭ существенно выше, поскольку многие из них проходят амбулаторное или стационарное лечение у терапевтов-кардиологов с диагнозами гипертонической болезни, ишемической болезни сердца, атеросклероза, сахарного диабета и т.п. Частота НПНКМ также представляется весьма высокой, хотя у большинства этих больных диагностируют вегетативно-сосудистую дистонию, мультифакториальные астении, «синдром хронической усталости» и т.п.
Клинические феномены нарастающей хронической церебральной ишемии широко варьируют от признаков цереброгенной астении, проявляющейся классической астенической триадой, до выраженных очаговых симптомов (пирамидно-экстрапирамидной дефектности, когнитивных расстройств и т.п.). Среди дебютных признаков развивающейся ДЭ весьма частым феноменом является интермиттирующая вертебрально-базилярная сосудистая недостаточность [4]. Еще со времен Н.К. Боголепова и Е.В. Шмидта известно, что вертебрально-базилярный сосудистый бассейн, осуществляющий кровоснабжение жизненно важных центров ствола головного мозга и структур задней черепной ямки, является более ранимым по сравнению с мощным и магистральным каротидным бассейном. Этим объясняется факт более частых (до 75%) эпизодов преходящих нарушений мозгового кровообращения (ПНМК) именно в вертебрально-базилярном сосудистом бассейне. Одним из наиболее ярких клинических феноменов вертебрально-базилярной сосудистой недостаточности являются вестибуломозжечковый синдром, проявляющийся головокружением, нистагмом, неустойчивостью при ходьбе, симптомом де Клейна, снижением слуха, головными болями. Известен факт позиционных головокружений вплоть до падения и развития феномена «drop-attacks» и синдрома Унтерхарншайдта при внезапном повороте головы в сторону, которые традиционно объясняются развитием кратковременной ишемии ствола головного мозга. Прогрессирующая на фоне церебрального атеросклероза, гипертонической болезни и других предрасполагающих факторов (спектр которых чрезвычайно широк) хроническая недостаточность мозгового кровообращения сопровождается увеличением гипоксии мозга и нарастанием неврологического дефицита не только в стволовых, но и в подкорковых структурах головного мозга. Возникают симптомы, топически связанные с диэнцефальной подкорковой областью, — нарушения вегетативной регуляции сосудистого тонуса (пульса и артериального давления), сна и бодрствования, терморегуляции, формируются рефлексы орального автоматизма и другие элементы псевдобульбарного синдрома. Присоединяются пирамидные симптомы (двусторонние кистевые и стопные патологические рефлексы, нарушения мышечного тонуса и т.д.), что свидетельствует о прогрессировании диспропорции между потребностями мозга и возможностями его кровоснабжения.
Использование методов нейровизуализации и способов объективизации параметров мозговой гемодинамики иллюстрирует нарастание атрофических процессов в коре и подкорке (расширение субарахноидальных пространств и желудочков мозга, появление участков сосудистой периваскулярной и перивентрикулярной демиелинизации) [10—13].
Таким образом, изучение хронической недостаточности мозгового кровообращения представляет собой одну из важнейших проблем как для ангионеврологии, так и медицины в целом.
В настоящее время активно предпринимаются попытки комплексного мультидисциплинарного решения этой проблемы с привлечением неврологов, нейрохирургов, специалистов по лучевой диагностике, психиатров, психофизиологов, кардиологов, эндокринологов, физиологов, клинических фармакологов, физиотерапевтов и врачей многих других специальностей.
Главными направлениями профилактики и лечения ишемической болезни мозга считаются воздействия на основные причины ее развития (гипертоническую болезнь, атеросклероз, болезни крови, нарушения сердечного ритма, эндокринные расстройства и т.п.). Оправданным также является улучшение возможностей церебральной гемодинамики и использование нейропротекции с целью метаболической защиты мозга от прогрессирующей ишемии.
Вопросы сосудистой и нейропротективной терапии широко обсуждаются в современной отечественной и зарубежной литературе. С целью стабилизации реологических свойств крови большинством исследователей рекомендуется назначение антиагрегантов. В многочисленных двойных слепых рандомизированных плацебо-контролируемых исследованиях эффективности аспирина и его производных доказана его высокая эффективность в отношении снижения риска инсульта и внезапной смерти больных в среднем на 18—53% [9]. Таким образом, применение антиагрегантов можно считать обоснованным с позиции принципов доказательной медицины.
Другим важнейшим и вполне обоснованным направлением является воздействие на основные этиопатогенетические предпосылки ДЭ с использованием гипотензивной и метаболической терапии. Наиболее надежные результаты получены при систематическом применении препаратов из группы ингибиторов АПФ (каптоприла, эналаприла, периндоприла, нолипрела и т.д.) под контролем артериального давления. Хороший эффект наблюдается при сочетании их с блокаторами кальциевых каналов, диуретиками, -β-блокаторами.
Жизнеспособность клеток, попавших в зону ишемии, определяется рядом факторов, ведущим из которых является нарушение энергосинтеза и энергопотребления [3, 7, 8]. В связи с этим перспективным является применение средств коррекции энергопотребления нейронов, повышающих резистентность к оксидантному стрессу за счет активации собственных антиоксидантных систем. Среди них известны препараты типа цитофлавина, обладающие нейропротективной активностью. Имеются многочисленные сообщения о высокой эффективности в целях нейропротекции отечественного препарата кортексин. Обсуждают адекватность и эффективность холина альфосцерата (глиатилина) и церебролизина. Однако с позиций доказательной медицины в тех случаях, когда в качестве конечной точки сравнения используют показатели смертности и наличия повторных ОНМК, эффективность ноотропоподобных препаратов разными авторами подвергается сомнению. К тому же, к числу «ноотропов» зачастую относят препараты, таковыми на деле не являющиеся. Исключением является пирацетам и его производные, эффективность которых подтверждается многолетними наблюдениями. В ходе исследования PASS (Piracetam in Acute Stroke Study, 1993) проведено лечение 927 больных с ишемическим инсультом, у 373 из них была афазия. Лечение начинали не позднее 12 ч после инсульта: основной группе пациентов внутривенно струйно вводили 12 г пирацетама, затем назначали 12 г препарата в день в течение 4 нед, затем — 4,8 г/сут в течение следующих 8 нед. Через 12 нед афазия исчезла у достоверно большего числа пациентов, получавших пирацетам, по сравнению с плацебо (разница составляла 10% от общего числа больных, p=0,04); среди больных, у которых лечение было начато в течение 7 ч после развития инсульта, такая разница составила 16% (p=0,02). Пирацетам также подавляет агрегацию тромбоцитов, что позволяет использовать его для лечения инсульта и хронических сосудистых заболеваний головного мозга.
Однако пирацетам обладает рядом побочных свойств, ограничивающих его применение в больших дозах, особенно, у пожилых пациентов (возбуждение, возникновение судорожной активности по данным ЭЭГ-исследования, нарушения процессов засыпания и т.п.).
Безусловно, в комплексной терапии хронической церебральной ишемии заслуживают внимания и вазоактивные препараты, эффективность которых определяется степенью выраженности атеросклероза, сопутствующей патологией сосудов (эффекты «обкрадывания»), болезни крови, эндокринные расстройства. Среди многочисленных вазоактивных средств традиционно используют циннаризин и его производные (стугерон, флунаризин), показывающие стабильно хорошие результаты, подтверждаемые нейрофизиологическими исследованиями. Однако циннаризин также обладает широким спектром побочных эффектов в виде сонливости, головных болей и т.п.
Таким образом, эффективной коррекции комплекса структурных и функциональных нарушений мозговой ткани, развивающихся при дисциркуляторной энцефалопатии, можно добиться при использовании адекватной медикаментозной терапии, направленной на различные факторы патогенеза. К сожалению, при подборе необходимых для лечения препаратов нередко приходится сталкиваться с эффектом полипрагмазии (слишком много препаратов, иногда неясным образом взаимодействующих in vivo).
За прошедшие десятилетия было создано несколько препаратов пирацетама с разной дозой активного вещества и разными формами (таблетированные, для внутривенных и внутримышечных инъекций). Однако в свете современной концепции гетерогенности цереброваскулярной патологии и необходимости применения нескольких препаратов различных групп (играющих стратегическую роль в профилактике повторных ОНМК) и профилактики прогрессирующей ДЭ перспективным направлением является использование комбинированных препаратов. Благодаря чему достигается возможность сокращения количества препаратов, оптимальное сочетание их фармакокинетики и фармакодинамики; использование более низких дозировок и уменьшение побочных эффектов; влияние на разные этапы патобиохимического каскада. Одним из таких комбинированных препаратов является омарон (ОАО Нижфарм). В 1 таблетке омарона содержится 400 мг пирацетама и 25 мг блокатора кальциевых каналов — циннаризина. Данная комбинация позволила к свойствам пирацетама добавить свойства циннаризина, обладающего выраженным влиянием на сосуды головного мозга. Циннаризин повышает устойчивость тканей к гипоксии и уменьшает возбудимость вестибулярного аппарата. Оба компонента взаимно потенцируют действие друг друга при уменьшении количества побочных эффектов.
Целью настоящего исследования было изучение эффективности и безопасности применения препарата омарон в лечении больных ДЭ с вертебрально-базилярной недостаточностью.
Материал и методы
Исследование было проведено в клинике нервных болезней Военно-медицинской академии им. С.М. Кирова.
Обследовали 2 группы пациентов. Основную группу больных, лечившихся омароном (1 таблетка 3 раза в день в течение 28 дней), составили 20 больных обоего пола в возрасте от 18 до 78 лет с диагнозом ДЭ с признаками вертебрально-базилярной сосудистой недостаточности. В контрольную группу (клинически сходную) вошли 20 больных, принимавших кавинтон в дозе 15 мг в сутки. Все пациенты получали базисную терапию (антигипертензивные препараты, антиагреганты и др.) по показаниям.
Распределение больных указанных групп по возрасту было следующим: 21—30 лет — 5% в контрольной группе; 30—41 год — 5% в основной группе; 41—50 лет — 45% в основной и 20% в контрольной; 51—60 лет — по 20% в каждой группе; 61—70 лет — 20 и 40% и 71—80 лет — 10 и 15% соответственно в основной и контрольной группе.
Диагноз устанавливали клинически, а также с помощью методов рентгеновской и магнитно-резонансной компьютерной томографии (КТ и МРТ), ультразвуковой допплерографии, дуплексного сканирования магистральных сосудов, электроэнцефалографии. Оценивали динамику жалоб, неврологического статуса, показателей церебральной гемодинамики и биоэлектрической активности головного мозга в процессе терапии.
Дизайн исследования предусматривал 3 визита пациентов (до лечения, в середине его и по окончании) для проведения детального изучения динамики жалоб, неврологического статуса и изменений со стороны церебральной гемодинамики.
Результаты и обсуждение
Основные результаты лечения омароном представлены на рис. 1—4.
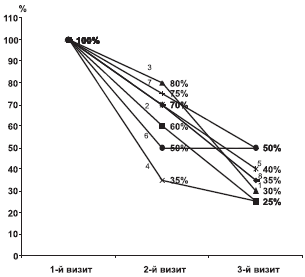
Рис. 1. Динамика жалоб пациентов основной группы, лечившихся омароном.
1 — головные боли; 2 — головокружение; 3 — пошатывание при ходьбе; 4 — диссомнии; 5 — нарушение памяти; 6 — снижение работоспособности; 7 — физиогенная астения; 8 — вегетативно-сосудистые расстройства.
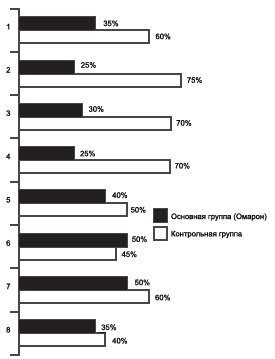
Рис. 2. Характеристика жалоб пациентов основной и контрольной групп после окончания терапии.
1 — головные боли; 2 — головокружение; 3 — пошатывание при ходьбе; 4 — диссомнии; 5 — нарушение памяти; 6 — снижение работоспособности; 7 — физиогенная астения; 8 — вегетососудистая дистония.
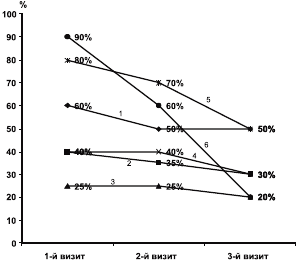
Рис. 3. Динамика показателей неврологического статуса пациентов основной группы, лечившихся омароном.
Кривые: 1 — пирамидная асимметрия; 2 — мозжечковые симптомы; 3 — нарушения чувствительности; 4 — симптом Горнера; 5 — рефлексы орального автоматизма; 6 — тест де Клейна.
Из приведенных на рисунках данных видно, что применение омарона привело к достоверному улучшению самочувствия больных по оцениваемым показателям. Позитивные изменения в самочувствии обследованных пациентов касались прежде всего уменьшения головных болей, головокружений, неустойчивости при ходьбе, нарушений ночного сна. При объективном неврологическом обследовании отмечена четкая позитивная динамика показателей неврологического статуса, коррелирующая с субъективным улучшением.
Изучение основных показателей церебральной гемодинамики по данным ультразвуковой допплерографии и дуплексного сканирования позволило объективизировать изменения, отмеченные при клинико-неврологическом обследовании.
При проведении УЗДГ у всех пациентов основной группы кровоток носил черты магистрального, однако в 75% наблюдений отмечены признаки диффузного атеросклеротического поражения лоцируемых сосудов, в 80% наблюдений присутствовала венозная дисциркуляция в средней и задней черепной ямке. Виллизиев круг не был замкнут в 60% наблюдений. Асимметрии кровотока в бассейне внутренних сонных артерий (гемодинамически незначимые стенозы) выявлены у 12 больных, в бассейне ПА у больных в 80% случаев. К окончанию срока лечения существенной динамики удалось достичь в отношении асимметрии кровотока в бассейне ПА (уменьшение на 50%), венозной дисциркуляции (уменьшение на 37,5%). На 35% уменьшились признаки выраженности атеросклеротического поражения сосудов и цереброваскулярной реактивности.
Результаты проведенного исследования показали, что терапия интермиттирующей вертебрально-базилярной недостаточности с помощью комбинированного препарата омарон является весьма эффективной и безопасной. Ни в одном из наблюдений не зарегистрировано нежелательных явлений, ни, тем более, серьезных нежелательных явлений. Хороший и удовлетворительный клинический эффект (на основании анализа жалоб, динамики неврологического статуса и гемодинамических показателей) достигнут у всех пациентов основной группы.
Таким образом, применение омарона в терапии ДЭ оказывается патогенетически обоснованным и перспективным, в особенности при курсовом лечении и с учетом соответствующего комплексного медикаментозного воздействия на важнейшие патогенетические факторы основного сосудистого заболевания (гипертонической болезни, атеросклероза, их сочетания, эндокринных нарушений и т.п.). Показания для проведения комбинированной терапии омароном весьма широки и включают начальные проявления недостаточности мозгового кровообращения, все формы ДЭ, дисциркуляцию в системе позвоночных артерий, вестибулопатии. Заслуживает отдельного внимания эффективность омарона при лечении пациентов с преобладающими в клинической картине проявлениями астеноневротического синдрома.
ЛИТЕРАТУРА
1. Верещагин Н.В., Моргунов В.А., Гулевская Т.С. Патология головного мозга при атеросклерозе и артериальной гипертонии. М: Медицина 1997.
2. Кабанов А.А., Бойко А.Н., Еськина Т.А. и др. Применение фезама у больных с хроническими формами нарушения мозгового кровообращения. Неврол журн 2004; 9: 33—35.
3. Левин О.С., Дамулин И.В. Диффузные изменения белого вещества (лейкоареоз) и проблема сосудистой деменции. В кн.: Достижения в нейрогериатрии. Под ред. Н.Н. Яхно, И.В. Дамулина. М: ММА 1995; 189—231.
4. Лобзин С.В. Вертеброгенные цереброваскулярные расстройства. Клинико-патогенетические варианты и дифференцированная терапия: Автореф. дис. ... д-ра мед. наук. Ст-Петербург: ВмедА 2001; 45.
5. Максудов Г.А. Дисциркуляторная энцефалопатия. В кн.: Сосудистые заболевания нервной системы. Под ред. акад. АМН СССР Е.В. Шмидта. М: Медицина 1975; 501—512.
6. Одинак М.М., Михайленко А.А., Семин Г.Ф. Сосудистая патология нервной системы. Ст-Петербург 1997.
7. Широков Е.А. Дисциркуляция в системе позвоночных артерий. РМЖ 2005; 3: 506—508.
8. Яхно Н.Н. Актуальные вопросы нейрогериатрии. В кн.: Достижения в нейрогериатрии. Под ред. Н.Н. Яхно, И.В. Дамулина. М: ММА 1995; 9—29.
9. Erkinjuntti Т. Clinical criteria for vascular dementia: The NINDS-AIREN criteria. In: Vascular Dementia. Etiological, Pathogenetic, Clinical and Treatment Aspects. Ed. by L.A. Carlson, C.G. Gottfries, B. Winblad. Baseletc: S. Karger 1994; 61—64.
10. Hachinski V. Vascular dementia: A radical redefinition. In: Vascular Dementia. Etiological, Pathogenetic, Clinical and Treatment Aspects. Ed. by L.A. Carlson, C.G. Gottfries, B. Winblad. Basel etc: S. Karger 1994; 2—4.
11. Hachinski V.C., Lassen N.A., Marshall J. Multi-infarct dementia. A case of mental deterioration in the elderly. Lancet 1974; 2: 207—210.
12. Hachinski V.C., Iliff L.D., Zilkha E. et al. Cerebral blood flow in dementia. Arch Neurol 1975; 32: 632—637.
13. Wetterling T. How to diagnose vascular dementia? Eur J Neurol 1997; 4: Suppl 1: S30.
