Подходы к лечению боли с учетом механизмов ее развития
Статьи Опубликовано в:«СОВPEМЕННАЯ РЕВМАТОЛОГИЯ » »» 2013 № 1
Г.Р. Имаметдинова, Н.В. Чичасова, Е.В. Иголкина
ГБОУ ВПО «Первый МГМУ им. И.М. Сеченова» Минздрава России, Москва
Рассмотрены проблемы лечения острой и хронической боли у больных с ревматическими заболеваниями. Показана роль воспаления и мышечного спазма в патогенезе острой и хронической боли. Представлены результаты клинических исследований и использования в клинической практике нимесулида (Найз®) и тизанидина (Сирдалуд®) при лечении острой и хронической боли.
Ключевые слова: боль, воспаление, мышечный спазм, нимесулид (Найз®), тизанидин (Сирдалуд®).
Approaches to treating pain in terms of the mechanisms of its development G.R.
Imametdinova, N.V. Chichasova, E.V. Igolkina
I.M. Sechenov First Moscow State Medical University, Ministry of Health of Russia, Moscow
The paper considers problems in the treatment of acute and chronic pain in patients with rheumatic diseases and shows the role of inflammation and muscle spasm in the pathogenesis of acute and chronic pain. It gives the results of clinical trials and the clinical use of nimesulide (Nise®) and tizanidine (Sirdalud®) in the treatment of acute and chronic pain.
Key words: pain, inflammation, muscle spasm, nimesulide (Nise®), tizanidine (Sirdalud®).
Самой распространенной причиной, заставляющей пациента обратиться к врачу, является боль. Боль сопровождает около 70% всех известных заболеваний. Распространенность хронической боли в популяции колеблется от 2 до 49% [1]. Наиболее часто боль возникает в различных структурах опорно-двигательного аппарата и является одним из основных симптомов ревматических заболеваний (РЗ), к которым относят воспалительные, дегенеративные заболевания суставов, позвоночника и периартикулярных тканей. В различные периоды жизни боль в связи с поражением компонентов опорно-двигательного аппарата встречается хотя бы 1 раз у 20-45% населения земного шара, чаще у женщин, чем у мужчин, и чаще в старших возрастных группах [2, 3].
Боль, сопровождающая поражение суставов и периартикулярных тканей при ревматоидном артрите (РА), остеоартрозе (ОА), анкилозирующем спондилоартрите (АС), серонегативных спондилоартритах (ССА), чаще носит хронический характер. При травмах, микрокристаллических артропатиях, инфекционном поражении суставов может развиться острый артрит, характеризующийся выраженной острой болью. Следствием травмы может стать острый асептический моноартрит. Микротравматизация часто приводит к острой боли в спине [4]. Причины появления боли в различных структурах опорно-двигательного аппарата весьма многообразны. Наиболее часто появление боли связано с развитием хронического воспаления в синовиальной оболочке. Существенное значение имеет также один из важных компонентов острой и хронической боли - мышечный спазм, который повышает выраженность боли. Связь боли с определенным видом движения свидетельствует о поражении тканей, окружающих сустав, например при спазме периартикулярных мышц при ОА [5]. Наличие воспалительного процесса в позвоночнике при АС, ССА вызывает боль и рефлекторное напряжение мышц спины, что в свою очередь приводит к изменению осанки и деформации позвоночника, нарушению его функции. При этом ограничение подвижности и деформация поддерживаются структурными изменениями не только в суставах и связках позвоночника, но и в мышцах. Повышение мышечного тонуса рассматривают как один из факторов неблагоприятного прогноза АС [6]. Боль и мышечный спазм являются симптомами большой группы заболеваний, для которых характерна боль в нижней части спины. Эти заболевания объединены термином «дорсопатия» и включают синдромы, сопровождающиеся болями в спине вертеброгенного (спондилоартроз, нестабильность позвоночника с формированием спондилолистеза) и невертеброгенного (мышечно-фасциально-связочные боли, появляющиеся вследствие длительного перенапряжения мышц) характера [7]. Рефлекторный мышечный спазм играет определенную роль в развитии боли, обусловленной патологическими процессами в периартикулярных тканях, и является одним из механизмов развития боли при ОА [4].
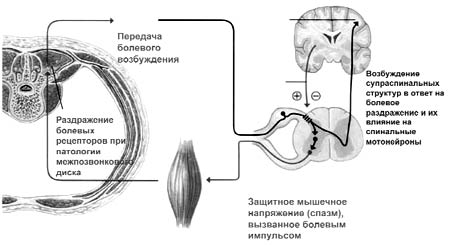
Известно, что болевая импульсация из различных структур опорно-двигательного аппарата (капсулы суставов, связок, фасций, мышц) поступает в чувствительные нейроны спинного мозга, распространяется к моторным нейронам спинного мозга с их последующей активизацией, что приводит к спазму мышц, иннервируемых данным сегментом спинного мозга. Мышечный спазм в свою очередь усиливает стимуляцию ноцицепторов мышечного волокна. Спазмированные мышцы становятся источником дополнительной ноцицептивной импульсации и являются вторичным источником боли. Таким образом формируется замкнутый порочный круг боль - мышечный спазм - боль [8, 9] (рис. 1).
Рис. 1. Механизм развития порочного круга
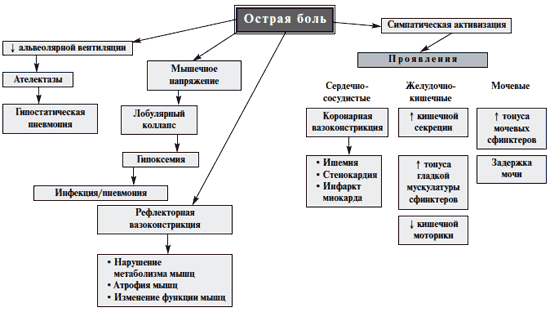
Боль является значимой медицинской проблемой. Острая и хроническая боль может приводить к функциональным нарушениям сердечно-сосудистой, дыхательной, пищеварительной, мочевыделительной систем [10-13] (рис. 2). Возникнув вследствие того или иного повреждения, боль приводит к серьезным нарушениям в системе регуляции болевой чувствительности, вызывает психологические расстройства, формирует у пациента особый тип болевого поведения [14].
Рис. 2. Висцеральные эффекты острой боли
Боль в структурах опорно-двигательного аппарата требует комплексного фармакологического подхода. Расширение представлений о генезе боли обусловливают новые подходы к проводимой терапии. Медикаментозная терапия включает использование нестероидных противовоспалительных препаратов (НПВП) и вспомогательных анальгетических средств (миорелаксанты) [4].
НПВП относятся к числу наиболее широко применяемых в клинической практике лекарственных средств. Основными показаниями к их назначению являются воспалительные процессы различного генеза, боль, лихорадка, необходимость профилактики тромбозов [15].
Основной механизм действия НПВП, определяющий как их эффективность, так и токсичность, - подавление активности циклооксигеназы (ЦОГ) - фермента, регулирующего биотрансформацию арахидоновой кислоты в простагландины (ПГ), простациклин и тромбоксан. Существуют 2 изоформы ЦОГ: ЦОГ1, постоянно присутствующая в большинстве тканей и регулирующая физиологические эффекты ПГ, и ЦОГ2, которая в большинстве тканей не обнаруживается, но ее уровень существенно повышается на фоне развития воспаления [3, 16].
По современным представлениям, большинство положительных эффектов НПВП (подавление воспаления, боли, лихорадки) связаны с подавлением активности ЦОГ2, а побочных реакций - с подавлением активности ЦОГ1 [16-18].
В конце XX в. появился новый класс НПВП - селективные ингибиторы ЦОГ2. Однако несмотря на успешное применение в ревматологии ингибиторов ЦОГ2, обеспечивающих более низкую частоту повреждения желудочно-кишечного тракта (ЖКТ), уменьшение числа гепатопатий и повреждений интерстиция почек, проблема выбора эффективного препарата, имеющего высокую анальгетическую и противовоспалительную активность, для лечения острой и хронической боли сохраняется [19]. К препаратам, уменьшающим боль и воспаление, предъявляются определенные требования: они должны быть эффективны и хорошо переносимы как в короткие, так и в длительные сроки применения. При этом важно, чтобы препарат быстро вызывал анальгетический эффект, что особенно актуально при лечении острой боли. Кроме того, большое значение имеет и стоимость препарата. К настоящему времени стало ясно, что более безопасными НПВП являются короткоживущие средства (быстро всасывающиеся и быстро элиминирующиеся, которые не аккумулируются при нарушении метаболических процессов, в том числе у пациентов пожилого возраста). Это особенно актуально, если требуется комбинированная терапия.
Таким требованиям соответствует селективный ингибитор ЦОГ2 нимесулид. Он является одним из наиболее широко используемых в России препаратов группы селективных НПВП. По анальгетическому, противовоспалительному и жаропонижающему действию нимесулид не уступает неселективным НПВП, а по некоторым данным, даже несколько их превосходит [20].
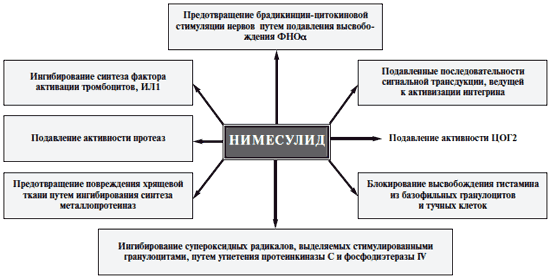
Нимесулид был разработан еще в 1985 г. и является первым ингибитором ЦОГ2, внедренным в клиническую практику. Нимесулид (4-нитрофеноксиметансульфонфинилид) имеет оригинальную структуру, состоит из 2 ароматических колец и метилсульфоновой группы [21], которые определяют относительно высокую (6,5) константу диссоциации (рКа) и умеренную липофильность препарата. Эти свойства обеспечивают низкое повреждающее действие нимесулида на ЖКТ [22]. Результаты ряда исследований in vitro и in vivo показали, что нимесулид в 5-20 раз более селективно ингибирует ЦОГ2, чем ЦОГ1 [23-26]. Также установлено, что нимесулид обладает способностью ингибировать интерлейкин (ИЛ) 1|3 в культуре синовиальных фибробластов [27]. Имеются данные о том, что наряду с ингибицией ЦОГ нимесулид имеет целый ряд ЦОГ-независимых механизмов, среди которых особенно важное место занимает его способность влиять на апоптоз хондроцитов [28]. Кроме того, препарат и его метаболиты проявляют непосредственную антиоксидантную активность в отношении различных свободных радикалов [29]. Нимесулид снижает дегрануляцию протеогликанов, угнетает активность эластазы, коллагеназы, стромелизина, подавляет гиперальгезию, индуцированную брадикинином и фактором некроза опухоли а (ФНОа) Препарат способен подавлять активность провоспалительных цитокинов - ИЛ6, ФНОа, металлопротеаз, фермента фосфодиэстеразы IV, активизирующего макрофагальную и нейтрофильную активность [25, 30, 31] (рис. 3).
Рис. 3. Механизмы действия нимесулида
Нимесулид относится к короткоживущим НПВП. Период полувыведения составляет от 1,8 до 4,7 ч, что способствует снижению частоты побочных эффектов препарата. При пероральном приеме нимесулид быстро и практически полностью абсорбируется независимо от приема пищи. Нимесулид отличается быстрым достижением максимальной концентрации. Уже через 30 мин после перорального приема концентрация препарата в плазме крови и синовиальной жидкости достигает 25-80% от максимальной, что обусловливает высокую скорость наступления анальгетического эффекта. Благодаря биохимическим свойствам нимесулид легко попадает в очаг воспаления. Концентрация свободного нимесулида непосредственно в очаге воспаления (особенно в ткани сустава), где рН среды более низкий, может быть намного выше, чем его плазменная концентрация [33, 34]. Препарат выводится с мочой и калом.
По данным мировой литературы, частота побочных явлений при лечении нимесулидом колеблется в пределах 6,8-36% с четкой зависимостью от дозы и длительности приема препарата. В частности, при анализе результатов нескольких клинических испытаний, включавших 22 938 больных ОА, леченных нимесулидом в дозе 100-400 мг в течение 5-21 дня (в среднем 12 дней), общая частота побочных реакций составила 8,2% [34]. В другом многоцентровом исследовании, в котором участвовало 12 607 пациентов с различными РЗ и ортопедическими заболеваниями, на фоне лечения нимесулидом 400-200 мг/сут в течение 21 дня частота развития побочных эффектов составила 6,8%. При специальном анализе вошедших в эти 2 исследования 8354 пациентов старше 60 лет оказалось, что частота побочных эффектов равнялась 8,9% и не отличалась от таковой в общей популяции больных [35].
По данным отечественных и зарубежных авторов, нимесулид крайне редко вызывает усиление бронхоспазма у больных, страдающих бронхиальной астмой и гиперчувствительностью к ацетилсалициловой кислоте или другим НПВП, так как не обладает перекрестной реактивностью с этой кислотой и неселективными НПВП в отношении индукции обострения астмы и является одним из препаратов выбора (среди селективных НПВП) для этих больных [25, 36].
Отличительной особенностью нимесулида является отсутствие отрицательного действия на хрящ, что обусловлено механизмом его действия: способностью влиять на апоптоз хондроцитов [28], ингибировать ИЛ 1|3 в культуре синовиальных фибробластов [27] и металлопротеаз. Это дает возможность применять его у пациентов с ОА.
Результаты многочисленных исследований, выполненных отечественными и зарубежными авторами, подтверждают высокую эффективность нимесулида при лечении как острой, так и хронической боли. Высокая анальгетическая эффективность нимесулида показана при острых травмах, после хирургических вмешательств, при острой боли в нижней части спины [37, 38], а также при заболеваниях опорно-двигательного аппарата, головной боли, дисменорее. По анальгетической активности нимесулид не уступает индометацину, диклофенаку, пироксикаму [39].
Более быстрый и выраженный эффект нимесулида по сравнению с диклофенаком был продемонстрирован при купировании острого подагрического артрита и поражении периартикулярных тканей [37, 40].
Результаты работ отечественных исследователей, посвященных применению нимесулида у больных ОА, указывают на его высокую эффективность и хорошую переносимость при отсутствии отрицательного влияния на хрящ.
Как свидетельствуют многочисленные исследования, нимесулид характеризуется высокой гастроэнтерологической безопасностью [3]. Весьма интересным является тот факт, что низкую частоту поражения ЖКТ на фоне лечения нимесулидом связывают не только с ЦОГ2-селективностью препарата, но и с антигистаминным действием, приводящим к снижению секреции соляной кислоты в желудке [41].
Многие авторы отмечают хорошую переносимость нимесулида в отношении ЖКТ [42-44]. А.Е. Каратеев, проводивший ретроспективный анализ частоты эрозивно-язвенных осложнений при приеме диклофенака и ЦОГ2-селективных НПВП, подтвердил низкий риск развития гастропатий на фоне приема нимесулида [45]. F. Bradbury провел анализ ЖКТ-осложнений при использовании диклофенака, нимесулида и ибупрофена. Суммарная частота поражения ЖКТ при использовании нимесулида была существенно ниже по сравнению с таковой диклофенака (12,1%) и не отличалась от показателя для ибупрофена - 8,1 и 8,6% соответственно [42]. Результаты, полученные в другом сравнительном исследовании, в котором оценивали риск развития ЖКТ-кровотечений, показали, что относительный риск кровотечения для нимесулида составил 3,2, для диклофенака - 3,7, для мелоксикама - 5,7 [46].
Следует отметить, что пациенты, страдающие ОА, подвержены высокому риску развития ЖКТ-осложнений в связи с возрастом, частым развитием сосудистой, кардиальной, ренальной патологии и необходимостью прибегать к сопутствующей терапии. Нимесулид (Найз®) использовался у этой категории больных в суточной дозе 200 мг, что обеспечивало достижение клинического эффекта у 87-93% больных [47, 48] при хорошей переносимости в отношении ЖКТ Это подтверждено и данными зарубежных контролируемых исследований [49, 50], а также постмаркетингового изучения переносимости нимесулида в 17 странах у 11 831 385 больных [35, 51].
В течение 6 мес проводилось сравнительное исследование эффективности и переносимости нимесулида в суточной дозе 200 мг и диклофенака в суточной дозе 150 мг у 279 больных ОА. Эффективность обоих препаратов была сопоставимой при лучшей переносимости нимесулида: развитие побочных реакций со стороны ЖКТ было зафиксировано у 36 и 47% пациентов соответственно (р<0,05) [52].
В последние годы огромный интерес вызывают аспекты кардиоваскулярной безопасности селективных НПВП. Результаты ряда исследований подтверждают кардиоваскулярную безопасность нимесулида. Проведенное сравнительное (с диклофенаком) изучение безопасности нимесулида (Найз®) у больных ОА с артериальной гипертензией (АГ) показало отсутствие у него негативного влияния на течение АГ как по уровню среднесуточного артериального давления (АД), так и по потребности в антигипертензивной терапии [53]. Аналогичные результаты продемонстрированы в исследовании, включавшем 40 больных РА, которые получали нимесулид (Найз®) в течение 6 мес. По результатам суточного мониторинга не отмечено негативного влияния на АД, а также отсутствовала иная отрицательная динамика со стороны сердечно-сосудистой системы, что было подтверждено ЭКГ-мониторингом и эхокардиографией [54]. По данным анализа, проведенного A. Helin-Salmivaara и соавт., значение относительного риска инфаркта миокарда для нимесулида составило 1,69, что было сопоставимо с аналогичным показателем для мелоксикама, набуметона и неселективных НПВП [55].
Использование нимесулида в дозе 200 мг/сут и напроксена в дозе 750 мг/сут у 370 больных ОА в течение длительного срока (12 мес) проанализировано W. Kriegel и соавт. Эффективность обоих препаратов оказалась сопоставимой, а общее количество лекарственных осложнений при использовании нимесулида в сравнении с напроксеном оказалось ниже - 47,5 и 54,5% [56]. Необходимо отметить, что в этих исследованиях не было зафиксировано значимое повышение частоты кардиоваскулярных осложнений.
Данные, полученные в результате метаанализа, показали, что нимесулид не вызывает побочные реакции со стороны почек. Оказалось, что на 100 тыс. пациентов, принимавших нимесулид, за 10 лет отмечено только 11 случаев возможной связи почечных осложнений с приемом препарата, из которых только в четырех проводилась монотерапия нимесулидом [57, 58].
Анализ данных литературы указывает на то, что гепатотоксичность нимесулида не выше, чем у многих других представителей класса НПВП [59]. Так, при назначении нимесулида коротким курсом (не более 30 дней) повышение уровня АЛТ и АСТ в 2 раза и более отмечается лишь у 0,4% больных, а при длительном многомесячном приеме частота подобных изменений не превышает 1,5% [60, 61]. В исследовании G. Traversa и соавт. частота серьезных осложнений со стороны печени при использовании нимесулида составила 35,3 на 100 тыс. человеко-лет, что меньше в сравнении с диклофенаком (39,2), кеторолаком (66,8), ибупрофеном (44,6) [62].
Особый интерес представляет работа отечественных авторов, посвященная изучению влияния нимесулида на функцию печени при лечении подагрического артрита. Как известно, для пациентов с подагрой часто характерны метаболические нарушения и высокая частота злоупотребления алкоголем, что способствует развитию побочных реакций со стороны печени. На фоне использования нимесулида в суточной дозе от 100 до 400 мг отсутствовала отрицательная динамика биохимических показателей крови, свидетельствующих о поражении печеночных клеток или холестазе [63].
Таким образом, быстрота развития и выраженность анальгетического, противовоспалительного эффекта в сочетании с хорошей переносимостью позволяют использовать нимесулид при лечении острой и хронической боли и определяют возможность его применения в течение длительного времени.
Между тем в ряде случаев применение НПВП не дает оптимального анальгетического эффекта. Одной из причин этого может служить наличие стойкого мышечного спазма в области поражения [64].
Дополнительными препаратами для лечения острой и хронической боли при заболеваниях опорно-двигательного аппарата являются центральные миорелаксанты. Эти препараты устраняют мышечный спазм как один из важных компонентов боли или уменьшают его выраженность. Применение миорелаксантов способствует облегчению боли, предотвращению образования контрактур, улучшению функциональной способности опорно-двигательного аппарата [65].
Одним из наиболее эффективных современных миорелаксантов является тизанидин (Сирдалуд®). Тизанидин относится к миорелаксантам центрального действия (α2-адренергическим агонистам) и реализует свой эффект на спинальном и супраспинальном уровнях. Стимулируя пресинаптические α2-рецепторы, он подавляет высвобождение возбуждающих аминокислот, которые стимулируют НМДА-рецепторы. Это приводит к угнетению полисинаптических рефлексов головного мозга, ответственных за гипертонус мышц, и подавлению передачи возбуждения через них, что вызывает снижение повышенного тонуса и ослабление болезненных мышечных спазмов. В дополнение к миорелаксирующим свойствам тизанидин дает центральный анальгетический эффект (за счет снижения высвобождения возбуждающих нейромедиаторов в головном мозге) [66, 67].
При пероральном приеме препарат быстро и практически полностью абсорбируется. Максимальная концентрация в плазме крови достигается через 1-2 ч. Период полувыведения составляет 3-5 ч. Прием пищи не влияет на фармакокинетику препарата. С белками плазмы крови тизанидин связывается не более чем на 30%. Экскреция препарата и его метаболитов осуществляется с мочой [68].
Препарат принимается внутрь, начальная доза - 2 мг 1 раз в сутки. При подборе дозы для достижения максимального эффекта возможно ее увеличение до 2-4 мг 3 раза в сутки. Эффект тизанидина является дозозависимым, и при его назначении эффективность постепенно нарастает, достигая максимума уже в первые 3 дня терапии. При острой боли препарат назначается на 5-7 дней, а при наличии хронических болей, сопровождающихся спазмом, длительность терапии определяется индивидуально. После длительного применения необходимо отменять препарат постепенно, так как резкая отмена может вызвать мышечную слабость [69].
К настоящему времени проведено несколько десятков исследований биологических эффектов Сирдалуда®. В результате установлено, что препарат снижает мышечный тонус, уменьшая лишь его тонический компонент. За счет этого сохраняется, а в ряде случаев и повышается мышечная сила, что выгодно отличает тизанидин от других миорелаксантов. Благодаря этой особенности и анальгетическому действию Сирдалуд повышает повседневную активность больных и улучшает качество их жизни.
Установлено, что Сирдалуд® хорошо переносится. Как при краткосрочном, так и при длительном применении малых доз препарата, к которым обычно прибегают в ревматологии, нежелательные явления возникают редко и купируются при отмене препарата [69]. Побочные реакции со стороны сердечно-сосудистой системы при использовании тизанидина в дозах, вызывающих миорелаксирующий эффект, выражены слабо и носят преходящий характер [69]. Наиболее частыми побочными эффектами являются сонливость, заторможенность (пациентам следует рекомендовать воздержаться от видов работ, требующих концентрации внимания и быстрой реакции), головокружение, сухость во рту. Препарат дает гипотензивный эффект, который значительно усиливается при одновременном применении с сильными ингибиторами CYP1A2, такими как некоторые антиаритмические препараты, фторхинолоны. Необходимо принимать во внимание, что при сочетанном применении тизанидина с антигипертензивными препаратами и диуретиками возможны выраженная гипотония и брадикардия, поэтому одновременное использование тизанидина с этими препаратами не рекомендуется. Повышение уровня печеночных трансаминаз наблюдается редко [66, 68].
Проведен ряд исследований, предусматривающих изучение эффективности и переносимости тизанидина. В течение 14 дней отечественными учеными проводилось сравнительное контролируемое исследование эффективности и переносимости этого препарата в суточной дозе 4 мг в сочетании с НПВП и монотерапией НПВП у больных АС и ОА крупных суставов. Результаты исследования показали, что у больных АС, получавших комбинацию препаратов, эффективность лечения была на 26,5% выше, чем у получавших только НПВП, а у больных ОА - на 11,2% соответственно [70]. Эффективность Сирдалуда® подтверждена и результатами зарубежных исследований, в том числе многоцентрового, с участием 2251 пациента с острой болью, вызванной мышечным спазмом в пояснице, шее или плече. 88% пациентов оценили результат лечения как хороший или очень хороший. Хорошую и очень хорошую переносимость препарата отметили 90% пациентов. Эти результаты позволили авторам рекомендовать тизанидин как препарат выбора среди миорелаксантов для лечения боли, связанной с мышечным спазмом [71].
Клинические исследования также подтвердили, что применение тизанидина потенцирует эффект НПВП и улучшает их переносимость со стороны ЖКТ [72, 73]. Установлено, что у пациентов, получающих комбинацию тизанидина 12 мг/сут и ибупрофена 1200 мг/сут, эффективность лечения оказалась достоверно выше, а частота ЖКТ-побочных эффектов, включая кровотечения, - достоверно ниже, чем у пациентов, получающих ибупрофен, - 20 и 6% соответственно (р=0,002) [72]. Представлены и результаты многоцентрового (12 центров) проспективного двойного слепого плацебоконтролируемого рандомизированного исследования, включавшего 405 больных с острыми локальными болевыми синдромами и клинически выраженным мышечным спазмом. Суммарная частота побочных реакций со стороны ЖКТ была зарегистрирована у 12% пациентов, получавших комбинацию диклофенака 100 мг/сут и тизанидина 4 мг/сут, и у 32%, получавших диклофенак 100 мг/сут (р<0,001). Важно отметить, что ни у одного больного не было серьезных нежелательных явлений, требующих отмены лечения. Не только переносимость комбинации с диклофенаком оказалась лучше, но достоверно выше была ее терапевтическая эффективность (р<0,05) [73]. Аналогичные данные были получены и в 2-недельном контролируемом исследовании, в котором оценивались эффективность и переносимость тизанидина 4 мг/сут в комбинации с диклофенаком у больных с болью в нижней части спины [74].
Следует отметить, что существует мнение об отсутствии убедительных данных о гастропротективном эффекте тизанидина и возможности снижения дозы НПВП на фоне его приема [75]. Тем не менее результаты проведенных исследований свидетельствуют о том, что использование тизанидина повышает эффективность НПВП без увеличения частоты побочных реакций со стороны ЖКТ. Тизанидин является эффективным препаратом для лечения боли, связанной с мышечным спазмом. В настоящее время он применяется в качестве вспомогательного анальгетического средства в ревматологии, травматологии, ортопедии [67].
Таким образом, боль имеет сложный патогенез и часто требует комплексной терапии с использованием НПВП и миорелаксантов. Как правило, комплексная терапия должна давать высокий эффект без увеличения частоты побочных реакций в короткие и длительные сроки, что требует тщательного подбора препаратов. Совместное использование высокоэффективного и безопасного нимесулида и тизанидина, уменьшающего или купирующего мышечный спазм и обладающего хорошей переносимостью, отвечает этим требованиям. Лечение этими препаратами способствует достижению оптимального обезболивания, предотвращению стойких деформаций суставов и позвоночника, сохранению функции опорно-двигательного аппарата, улучшению качества жизни пациентов.
Список использованной литературы
