Опыт применения мази д-Пантенол при лечение дерматитов разной этиологии у детей первого года жизни
Статьи Опубликовано в журнале:Педиатрия | № 1 | 2010 | приложение consilium medicum
Г.В.Яцык, А.А.Степанов, Д.А.Новикова
НИИ педиатрии Научного центра здоровья детей РАМН, Москва
Термином «дерматит» принято обозначать воспаление кожи, вызванное раздражающим или сенсибилизирующим действием экзогенных факторов. К экзогенным раздражителям относят безусловные (об-лигатные), которые в зависимости от длительности и интенсивности воздействия способны вызвать патологические изменения у всех людей (кислоты, щелочи, высокие температуры), а также условные (факультативные) раздражители, оказывающие негативное воздействие только при наличии определенных патогенетических влияний. Данный вид дерматитов присущ некоторым лицам, имеющим повышенную чувствительность к данному виду раздражителей. К этому виду дерматитов относятся аллергические контактные дерматиты, развивающиеся через определенный временной интервал при повторных воздействиях на кожу условных раздражителей. По форме дерматиты подразделяют на острые и хронические в зависимости от длительности воздействия раздражителя на кожные покровы, его концентрации (силы), а также индивидуальной реактивности больного. Морфологически острый дерматит может характеризоваться эритемой, отечностью, везикулезными, буллезными высыпаниями или некрозом тканей с образованием изъязвления, оставляющего после себя рубец или рубцовую атрофию. Хронический дерматит проявляется в виде неяркой гиперемии, инфильтрации, лихе-нификации и гиперкератоза.
Для контактного дерматита (синонимы - дерматит простой, дерматит артифициальный) характерно возникновение очага поражения непосредственно на месте раздражающего фактора, отсутствие сенсибилизации и тенденции к распространению процесса по периферии очага. Острое начало сразу после воздействия раздражителя - обязательный признак заболевания. Характерна также быстрая регрессия воспаления кожных покровов сразу после прекращения действия раздражителя.
Причины, вызывающие контактный дерматит, могут быть разделены на механические, воздействие физических агентов, химические раздражители и биологические.
Механические причины, вызывающие контактный дерматит (такие как длительное давление, трение), обусловливают образование потертостей, таких как при ношении тесной обуви или на ладонях при физической работе с инструментами. В результате трения соприкасающихся поверхностей кожи возникает мацерация. Обычно при потертостях изменения кожных покровов стадийны: гиперемия и отечность, а в некоторых случаях - пузыри с серозным или геморрагическим содержимым, после вскрытия которых вследствие их травмирования образуются эрозивные поверхности. В местах данных патологических процессов могут ощущаться болезненность и жжение. При длительном воздействии физических факторов с небольшой интенсивностью происходит уплотнение пораженных участков, кожа ли-хенизируется и инфильтрируется, утолщается эпидермис. Данным участкам характерен гиперкератоз.
Для грудных детей, особенно с паратрофией, наиболее актуальна одна из форм контактного дерматита -интертриго (опрелость). Она характеризуется гиперемией, мацерацией эпидермиса, а при возникновении эрозий - мокнутием. Как правило, данные процессы могут сопровождаться болезненностью и чувством жжения. Данная форма заболевания возникает в складках кожи в результате трения соприкасающихся поверхностей.
Анатомо-физиологические особенности кожного покрова детей грудного возраста определяют более выраженную активность течения инфекционных и аллергических заболеваний по сравнению с детьми старшего возраста. Это обусловлено особенностями ее строения прежде всего у новорожденных, к которым относятся тонкий эпидермальный слой, густая сосудистая сеть кожи, недоразвитые выводящие протоки потовых желез. Также у детей до 6 мес жизни в структуре кожи отсутствуют эластичные волокона, которые формируются только к 2-му году жизни. Их отсутствие компенсируются большим количеством влаги в коже, что обеспечивает защиту от механических повреждений, но вместе с тем увеличивает склонность к отечным реакциям. Активность местного иммунитета довольно низкая, и защитная функция кожи является недостаточной. Проницаемость кожи у детей грудного возраста значительно выше, чем у взрослых, в то время как выделительная функция снижена, что определяет ряд ограничений и противопоказаний к применению местной терапии, во избежание общетоксического действия. Установлено, что проницаемость кожи значительно меняется при воспалительных изменениях. Вещества, которые не проникали через слой неповрежденной кожи, свободно преодолевают барьер при незначительных повреждениях. В 10-100 раз увеличивается проницаемость кожи в результате повышения ее влажности. Известно, что жиры и растворенные в них вещества лучше проникают через кожу. Этот факт, несомненно, обусловливает особые требования к составу косметических масел и мазей, применяемых у маленьких детей.
Давно доказано, новорожденные «дышат» кожей. Это обусловлено обилием капиллярных сосудов, своеобразным строением сосудистой стенки, что позволяет газам легко проникать через нее. Загрязнение кожи ухудшает процесс газообмена, что, несомненно, отрицательно отражается на общем состоянии ребенка. Бесспорен и тот факт, что огромное значение имеет чувствительная функция кожных покровов. Огромное количество механических, химических, обязательных, температурных и болевых рецепторов позволяет считать кожу одним из пяти органов чувств. Согласно современным данным, новорожденный, а тем более недоношенный ребенок, воспринимает чрезмерное раздражение любого вида рецепторов, например зуд от грязных пеленок, как разлитую боль, что часто является причиной беспокойства, нарушения сна и аппетита.
Учитывая особенности строения детской кожи, к потертостям и опрелостям присоединяется интенсивное развитие дрожжевой и пиогенной инфекции, что меняет клиническую картину и значительно утяжеляет течение заболевания и общего состояния ребенка. Следует помнить: в научных исследованиях убедительно доказано, что упорно не поддающийся стандартному лечению более 3 дней пеленочный дерматит носит, как правило, грибковый характер.
Температурные воздействия, ультрафиолетовые лучи, рентгеновское излучение и поражения вследствие воздействия радиации относят к физическим причинам развития контактного дерматита.
Наиболее распространенными патологическими физическими причинами контактных дерматитов являются воздействия высоких температур, приводящие к ожогам. В педиатрической практике подавляющее большинство ожогов возникает в результате приема ванн с температурой воды выше 40_С и других термических воздействий. Традиционно выделяют 4 степени ожогов. Первая степень характеризуется образованием на пораженном участке кожи эритемы и небольшой отечности, сопровождающихся жжением и болезненностью. При ожоге II степени в месте воздействия горячей воды на фоне гиперемии и отечности образуются пузыри. Для ожога III степени характерен некроз поверхностных слоев дермы без образования струпа. Наиболее тяжелым является ожог IV степени, при котором происходит некротиза-ция всех слоев кожи и образование струпа, после отторжения которого открывается язвенная поверхность. Течение и исходы ожогов, несомненно, зависят от степени, размеров поврежденного участка кожи, а также от присоединения вторичной инфекции, возраста больного и общего состояния организма.
Воздействие низкой температуры, повреждающее ткани, обозначают термином «отморожение». При воздействии холода отмечаются местные реакции кожных покровов в виде понижения местной температуры, поблед-нения участка кожи, снижения чувствительности, предшествующих непосредственно отморожениям. Наиболее характерны для возникновения данного патологического состояния открытые, дистально расположенные участки кожи (пальцы рук и ног, нос, щеки, ушные раковины). Факторами, способствующими возникновению отморожений, являются повышенная влажность воздуха, ветреная погода, тесные одежда и обувь, общая астенизированность организма. При неблагоприятных сочетаниях данных факторов отморожения могут возникать даже при положительной температуре воздуха (5—8°С). Отморожения, подобно ожогам, в зависимости от тяжести поражения разделяют по степеням. Отморожение I степени характеризуется отечностью, застойно-синюшным цветом участка, подвергшегося воздействию низких температур. При этом ощущаются зуд и покалывание. При II степени отморожения к клинической картине I степени присоединяется образование пузырей с серозным или серозно-геморрагическим содержимым. При отморожении III степени отмечается омертвение пораженных участков с образованием струпа. Данные процессы сопровождаются сильными болями. При крайней, IV степени отморожения отмечается глубокий некроз тканей, вплоть до костей.
К холодовым патологическим воздействиям на кожу относят так называемое ознобление, возникающее при длительном пребывании на холоде при повышенной влажности. Фактором, способствующим возникновению данного состояния, является гиповитаминоз А и С. Ознобление проявляется в виде ограниченной отечности плотноватой или мягкой консистенции, цианотич-но-красноватого цвета в области средних и дистальных фаланг пальцев или бледно-красного - в области кожи щек. Характерны зуд и жжение, усиливающиеся при согревании.
Под воздействием солнечных лучей может развиваться солнечный дерматит как в острой, так и хронической форме. Наиболее значимыми в патогенезе данного состояния являются ультрафиолетовые и коротковолновые лучи солнечного спектра. При резкой инсоляции у лиц с чувствительной (чаще слабопигментированной) кожей развивается острый солнечный дерматит, характеризующийся покраснением и отечностью кожи. В зависимости от площади поражения часто страдает общее состояние. При длительном пребывании на солнце может развиться стойкий солнечный дерматит, проявляющийся инфильтрацией, пигментацией и сухостью кожных покровов.
При воздействии на кожу различных видов ионизирующей радиации (а-, р-, у-лучей, рентгеновских лучей, нейтронного излучения) могут развиваться лучевые дерматиты. В зависимости от дозы и проникающей способности облучения, площади поражения и индивидуальной чувствительности лучевой дерматит может проявляться в виде эритемы, временным выпадением волос или стойкой аллопецией, некротической реакцией. Для хронического лучевого дерматита характерны сухость и истончение кожи, снижение тургора тканей, телеанги-эктазии, участков с гипо- и гиперпигментацией. Характерен зуд. На поврежденных участках могут образовываться папилломы, бородавки, имеющие склонность к малигнезации.
В группу химических агентов, вызывающих контактный дерматит, входят кислоты и щелочи, соли щелочных металлов и кислот, боевые отравляющие вещества. Как правило, все перечисленные вещества, являются об-лигатными раздражителями. Химический дерматит протекает в виде некроза с образованием струпа, после отторжения которого открывается язвенная поверхность. Длительное воздействие на кожные покровы химических агентов в слабых концентрациях может вызвать развитие хронического дерматита, проявляющегося сухостью и десквамацией кожи с образованием трещин. В детском возрасте необходимо учитывать воздействие дезинфицирующих средств, стиральных порошков, ополаскивателей при автоматической стирке.
Контактный дерматит под воздействием биологических факторов может возникать вследствие контакта с растениями (фитодерматит). Облигатными агентами могут явиться такие растения, как борщевик, белый ясенец, лютиковые, крапива и т.п. Характерны эритема, пузырьковые высыпания с серозным содержимым, оставляющими после разрешения нестойкую пигментацию. Некоторые виды гусениц могут вызвать уртикарную сыпь в виде полоски по ходу ее движения по коже.
Аллергический контактный дерматит возникает у больных с повышенной чувствительностью к любому веществу (аллергену). Чаще всего гиперчувствительность возникает при повторном воздействии аллергена на организм. Редко встречаемая врожденная чувствительность называется идеосинкразией. В результате контактной чувствительности участвуют механизмы гиперчувствительности немедленного типа, что происходит за счет фиксации на поверхности тучных клеток и базо-филов иммунных комплексов, образующихся в крови и содержащих кожно-сенсибилизирующие антитела. Де-грануляция этих клеток приводит к выделению гистами-на, гепарина и других биологически активных веществ, что приводит к развитию острых реакций немедленного типа. В дальнейшем формируется гиперчувствительность замедленного типа. Огромную роль в развитии аллергического контактного дерматита играет общее состояние организма. В начальных стадиях данное заболевание характеризуется моновалентной сенсибилизацией, а расширение спектра аллергенов и поливалентность сенсибилизации могут являться признаками трансформации дерматита в экзему.
Контактный аллергический дерматит отличается от простого дерматита наличием истинного полиморфизма в клинической симптоматике. Так, наряду с клиниче ской картиной простого дерматита отмечаются признаки, характерные для экземы (везикуляция, мокнутие, рецидивирующее течение). Патологические изменения могут выходить за пределы зон воздействия раздражителей, выражены зуд, жжение, болезненность в очагах. Гистологические изменения более выражены.
Рис. 1. Сравнительная чувствительность методов диагностики лямблиоза.
Проблема лечения патологических изменений кожи у детей первого года жизни остается актуальной.
До последнего времени в распоряжении педиатров не было в равной мере эффективного и безопасного средства для лечения заболеваний кожи у детей раннего возраста, действующего местно и одновременно потенцирующего процессы регенерации на клеточном уровне. Препарат д-Пантенол («Нижфарм» и «Jadran», Хорватия) явился удачным сочетанием перечисленных свойств. Действующее вещество этого препарата - декспантенол, производное д-пантотеновой кислоты, являющейся составной частью кофермента А. Д-пантотеновая кислота стимулирует функцию надпочечников, необходима для образования антител, способствует росту и регенерации кожных покровов. Повышение потребности в пан-тотеновой кислоте наблюдается в организме при деструкции или повреждении тканей и кожи. Ее дефицит можно восполнить местным применением д-Пантено-ла. Свойства кожи новорожденных, особенно недоношенных, делают особенно важной способность препарата медленно и глубоко проникать в нее за счет гидро-фильности, низких молекулярной массы и полярности.
Оценку эффективности мази д-Пантенол проводили в отделении для недоношенных детей и Федеральном центре реабилитации маловесных детей Научного центра здоровья детей РАМН. Были обследованы 32 ребенка (12 мальчиков и 20 девочек), 21 из которых был недоношенным со сроком гестации до 37 нед, в том числе 3 родились с экстремально низкой массой тела (до 800 г) и 11 детей, рожденных в срок.
На момент исследования возраст этих пациентов составлял до 16 дней. Основным диагнозом у всех детей была церебральная ишемия разной степени тяжести, в большинстве случаев сочетавшаяся с другой патологией (инфекционной, аллергической).
У детей наблюдались следующие патологические изменения кожи: пеленочный дерматит в сочетании с опрелостью, потертостями и раздражением кожи (n=18) и атопический дерматит (n=14).
У детей с проявлениями пеленочного дерматита в 10 случаях из 18 он сочетался с потертостью и раздражением кожи, что эквивалентно тяжелому течению заболевания. Выраженность кожных изменений оценивали по традиционной классификации (F.Germozo, 1984). У 8 детей была диагностирована средняя степень поражения кожных покровов. У 5 детей пеленочный дерматит осложнился присоединением грибковой и/или бактериальной опрелости.
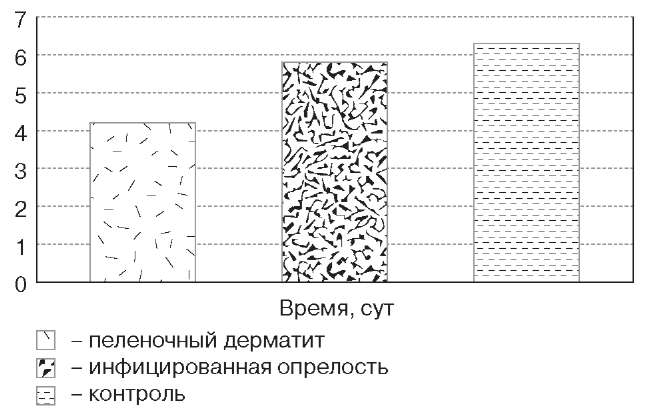
При сравнении эффективности стандартной схемы терапии пеленочного дерматита (коррекция диеты, терапия эубиотиками, пищеварительными ферментами) с результатами применения мази д-Пантенол отмечено, что в последнем случае срок регенерации поврежденной кожи значительно сокращался (в среднем на 4,6±0,3 сут).
Мазь тонким слоем регулярно наносили на пораженный участок кожи ребенка во время смены подгузника (5-6 раз в сутки). Ощутимый клинический эффект наступал на 2—3-и сутки ее использования. Применение мази с терапевтической целью продолжалось до полного исчезновения симптомов и в среднем составило 4,2±0,3 дня при средней тяжести поражения. При тяжелом течении пеленочного дерматита в сочетании с потертостями кожи и микстинфицированной опрелостью положительного результата удавалось достичь за 5,8±0,1 дня. При этом дополнительно применяли воздушные ванны, облучение поляризованным светом и др.
Клинический эффект был наилучшим, когда после острого периода мазь использовали еще 5—7 дней. В особенности это касалось детей, склонных к возникновению дерматита смешанной этиологии с отягощенным аллергоанамнезом или страдающих пищевой непереносимостью.
В младенческом возрасте при лечении местных проявлений атопического дерматита предпочтительно не применять глюкокортикостероидные кремы и мази из-за их выраженных побочных реакций. Использование мазей с глюкокортикостероидами, даже не содержащими молекулы фтора, весьма ограничено у детей раннего возраста как по длительности лечения, так и по площади нанесения препарата особенно в местах, где наиболее часто возникают патологические кожные проявления (естественные складки, шея, лицо, аногенитальная область). Не показано и применение топических глюко-кортикостероидов для профилактики обострений ато-пического дерматита.
Мазь д-Пантенол оказалась весьма эффективной при младенческой форме атопического дерматита. В отличие от наружных глюкокортикостероидов, угнетающих синтез коллагена и мукополисахаридов, а также митоз клеток эпидермиса и дермы, репаративные свойства д-Пантенола и мягкая стимуляция им надпочечников делают возможным его применение в педиатрической практике у детей самого раннего возраста, в том числе и с профилактической целью.
Под нашим наблюдением находились 16 детей с ато-пическим дерматитом разной степени тяжести течения атопического дерматита. Легкое течение атопического дерматита было диагностировано у 9, средняя степень тяжести — у 7 больных. Этиологическим фактором во всех случаях являлись пищевые аллергены. У 3 пациентов имелись признаки вторичного инфицирования) поэтому перед использованием мази д-Пантенол пораженные участки кожи обрабатывали антисептиком (раствором фурацилина).
При применении элиминационной диеты и классического терапевтического комплекса в сочетании с д-Пан-тенолом на 3±1 сут быстрее достигался положительный результат при острой фазе процесса или при обострении хронического атопического дерматита: уменьшалась экссудация, исчезали трещины, шелушение, гиперемия кожи, значительно меньше беспокоил зуд.
Следует отметить, что врачи, принимавшие участие в испытании, отметили достоверный положительный клинический эффект от применения этой мази. Дети хорошо ее переносили, не было выявлено ни одного случая побочного действия. Препарат хорошо сочетался с другими видами терапии (воздействие светотерапии — линейного поляризованного полихроматического света с длиной волны от 400 до 2000 нм; воздушные и травяные ванны и др.).
Таким образом, проведенные нами наблюдения свидетельствуют о клинической эффективности д-Пантенола при терапии пеленочного дерматита, опрелостей, потертостей и раздражения кожи, атопического дерматита, а также различных сочетаний этих патологических состояний кожи у детей раннего возраста. Хорошая переносимость препарата, отсутствие побочных реакций дают возможность применять эту мазь у детей начиная с периода новорожденности. Сочетаемость мази с другими терапевтическими методами воздействия делает целесообразным включение д-Пантенола в комплексную терапию детей с атопическим дерматитом. Препарат может быть использован как в профилактической, так и с терапевтической целью при разных заболеваниях кожи у детей. В перспективе необходимо изучить возможность сочетания д-Пантенола с местными глюкокорти-костероидами при необходимости их применения.
Литература
1. Балаболкин ИИ. Проблема аллергии в педиатрии. Рос. педиатр. журн. 1998; 2:49-51
2. Белоусова Т.А Аллергодерматозы - болезни современной цивилизации. РМЖ. 2003; 11 (27): 1538-42.
3. Вельтищев Ю.Е., Святкина О.Б. Атопическая аллергия у детей. Рос. вестн. перинатол. и педиатр. 1995; 1: 4-10.
4. Занько НИ. Эффективность новых технологий ухода за кожей детей раннего возраста. Дис.... канд. мед. наук. М, 2000.
5. Ревякина В.А. Атопический дерматит у детей. Дис. . докт. мед. наук. М., 1993.
6. Скрипкин Ю.К., Хамаганова И.В., Симонова А.В. Патогенетические подходы к терапии атопического дерматита. Методические рекомендации для врачей-дерматовенерологов. М., 2002.
7. Смолкин Ю.С., Чебуркин А.А, Ревякина ВА. Механизмы развития атопического дерматита у детей (Обзор литературы). Рос. вестн. перинатол. и педиатр. 2000; 3.
8. Harrigan E, Rabinowitz LG. Immunol Allergy Clin 1999; 19 (2): 383-96.
9. Laine AT, Render PA, Helm K. AmJD.C. 1990; 144:315-9.
10. Leung D.J Allergy Clin Immunol 1995; 96:302.
11. Patel L, Clayton PE, Addison GM. Br J Dermatol 1995; 132: 950-5.
12. Rosinska-Borcovska D. Ped Pol 1994; 69:129-33.
