Метод биологической обратной связи у детей с дисфункциональным мочеиспусканием и гиперактивным мочевым пузырем, осложненным недержанием мочи, пузырно-мочеточниковым рефлюксом, нефропатией
СтатьиОпубликовано в журнале:
« Практика педиатра » № 2, 2020
С.Л. Морозов, канд. мед. наук, доцент1,2; В.В. Длин, д-р мед. наук, профессор2;
Е.И. Шабельникова, канд. мед. наук, врач-педиатр1,2
1 ФГАОУ ВО РНИМУ им. Н.И. Пирогова МЗ РФ, Москва
2 ОСП «НИКИ педиатрии им. акад. Ю.Е. Вельтищева» ФГАОУ ВО РНИМУ им. Н.И. Пирогова МЗ РФ, Москва
Ключевые слова: дети, нейрогенный мочевой пузырь, биологическая обратная связь, энурез, пузырно-мочеточниковый рефлюкс
Keywords: children, neurogenic bladder, biological feedback, enuresis, vesicoureteral reflux
Резюме. В статье рассматриваются проблемы нейрогенного мочевого пузыря, осложненного пузырно-мочеточниковым рефлюксом, у детей и современный подход к терапии посредством биологической обратной связи, который в последние годы становится все более доступен в лечении нейрогенных расстройств мочеиспускания. Приводятся собственные данные по эффективности метода у детей с нейрогенным гиперактивным мочевым пузырем и дисфункциональным мочеиспусканием.
Summary. The article discusses the problems of a neurogenic bladder complicated by vesicoureteral reflux in children and a modern approach to therapy through biological feedback, which in recent years has become the most widely available in the treatment of neurogenic urination disorders. Own data on the effectiveness of the method in children with a neurogenic hyperactive bladder and dysfunctional urination are presented.
Нейрогенная дисфункция мочевого пузыря (НДМП) – наиболее распространенная причина нарушений мочеиспускания в детском возрасте. Самыми частыми и социально значимыми проявлениями НДМП являются дисфункциональное мочеиспускание и гиперактивный мочевой пузырь (ГАМП), в том числе осложненный пузырно-мочеточниковым рефлюксом (ПМР).
В последние годы выделяют группы низкого и высокого риска по возникновению вторичных осложнений среди детей с ГАМП на основании уровня внутрипузырной гипертензии [1-3]. В том случае, когда внутрипузырное давление превышает 40 см вод. ст., происходит снижение клубочковой фильтрации, ухудшается дренаж мочи по мочеточнику и из чашечно-лоханочной системы, что приводит к обструктивным гидронефрозам или ПМР. Даже при отсутствии рефлюкса или расширения верхних мочевых путей высокое внутрипузырное давление нарушает пассаж мочи в мочевой пузырь [4]. Любые патофизиологические процессы, которые вызывают постоянное или интермиттирующее повышение давления в мочевом пузыре выше 40 см вод. ст., свидетельствуют о высоком риске развития вторичных осложнений, таких как ПМР.
Распространенность
Среди детей и подростков ПМР встречается в 1% случаев, доля билатерального рефлюкса составляет до 50,9%. При этом в 50% случаев степень рефлюкса с разных сторон различна. Распространенность ПМР и последствия этого заболевания (хронический пиелонефрит, отставание в развитии, артериальная гипертензия, хроническая почечная недостаточность), неизбежно приводящие к инвалидизации, диктуют необходимость поиска путей улучшения лечебной тактики.
Одной из основных причин ПМР являются НДМП, которые играют значимую роль в возникновении и поддержании рефлюкса более чем у 80% пациентов [5]. Следует отметить, что основное осложнение ПМР – формирование рефлюкс-нефропатии (РН) как следствие повреждающего воздействия рефлюкса или внутрипузырной обструкции на ткани почек с последующим формированием нефросклероза.
По данным И.В. Аничковой (1997) [7], частота РН у детей с ПМР составляет 41%, причем у 2/3 (69,1%) детей развивается до 5-летнего возраста. Несколько чаще РН была выявлена в нефрологической клинике: в 62,3% случаев по данным радиоизотопной нефросцинтиграфии, причем почти в 2/3 случаев были обнаружены рубцовые изменения, а в остальных – уменьшение размеров почки [8].
В исследованиях J.M. Smellie (1994) [9] показано, что РН формируется у 90% новорожденных и грудных детей с ПМР. Кроме того, РН диагностируется у 36-56% пациентов с частыми рецидивами инфекции мочевой системы и ПМР [9].
Одним из первых маркеров раннего почечного повреждения у детей является артериальная гипертензия (АГ), встречаемость которой при РН может достигать более 50%. Связь развития нефросклероза и АГ была продемонстрирована еще в начале прошлого столетия A.M. Butler (1937). Кроме того, у детей с РН, осложненной АГ, с возрастом увеличивается плазменный уровень активности ренина, который приводит к внутриклубочковой гипертензии и к более быстрому прогрессированию хронической болезни почек [1, 10].
Классификация
В настоящее время рекомендована к применению классификация, предложенная Интернациональным комитетом по изучению ПМР у детей в 1984 г. Согласно данной классификации выделяют первичный и вторичный ПМР. Под первичным ПМР понимают изолированную аномалию развития, характеризующуюся наличием различных типов дисплазий пузырно-мочеточникового соустья. При сочетании ПМР с другими аномалиями развития мочевых путей или приобретенными нарушениями, вызывающими дисфункции пузырно-мочеточникового соустья, принято говорить о вторичном ПМР [11].
Выделяют градацию ПМР в зависимости от степени заброса рентгеноконтрастного вещества и дилатации полостной системы при проведении микционной цистографии (рис. 1).
 Рис. 1. Классификация пузырно-мочеточникового рефлюкса
Рис. 1. Классификация пузырно-мочеточникового рефлюкса
I степень – обратный заброс мочи из мочевого пузыря только в дистальный отдел мочеточника без его расширения;
II степень – заброс мочи в мочеточник, лоханку и чашечки без дилатации и изменений со стороны форниксов;
III степень – обратный заброс мочи в мочеточник, лоханку и чашечки при незначительной или умеренной дилатации мочеточника и лоханки и склонности к образованию прямого угла форниксами;
IV степень – выраженная дилатация мочеточника, его извилистость, дилатация лоханки и чашечек, огрубленность острого угла форниксов при сохранении сосочковости у большинства чашечек;
V степень – дилатация и извилистость мочеточника, выраженная дилатация лоханки и чашечек, у большинства чашечек сосочковость не прослеживается.
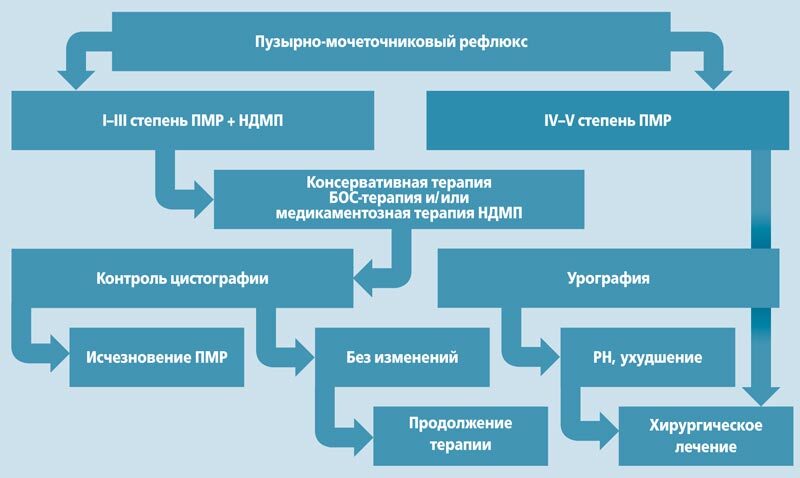 Рис. 2. Схема ведения детей с пузырно-мочеточниковым рефлюксом (ПМР) и нейрогенными дисфункциями мочевого пузыря (НДМП)
Рис. 2. Схема ведения детей с пузырно-мочеточниковым рефлюксом (ПМР) и нейрогенными дисфункциями мочевого пузыря (НДМП)
ПМР подразделяется также на пассивный, возникающий в покое, активный, образующийся только во время мочеиспускания (микции), и пассивно-активный, или смешанный.
В зависимости от наличия инфекционно-воспалительных заболеваний органов мочевой системы выделяют инфицированный и стерильный ПМР [11, 12].
Такая классификация крайне важна для определения дальнейшей тактики ведения больных, решения вопроса об оперативном лечении.
Этиология и патогенез
Одной из основных причин ПМР в настоящее время считается дисплазия уретеро-везикального сегмента, т.е. замена в стенке дистального отдела мочеточника мышечных волокон коллагеновыми. Недоразвитие нервно-мышечного аппарата и эластического каркаса стенки мочеточника, низкая сократительная способность, нарушение взаимодействия между перистальтикой мочеточника и сокращениями мочевого пузыря могут способствовать возникновению и прогрессированию первичного ПМР.
Существующие точки зрения на причины возникновения и механизм развития ПМР порой настолько противоречивы, что и сейчас нельзя считать этот вопрос до конца решенным. В случаях, когда рефлюкс является следствием других заболеваний органов мочевой системы (НДМП, цистит), он расценивается как вторичный [13, 14].
ПМР чаще всего сочетается с нарушениями ритма мочеиспускания в виде НДМП. Уродинамические нарушения характеризуются возникновением обструкции мочевого пузыря во время мочеиспускания, приводя к преждевременному сокращению сфинктера при сокращении мочевого пузыря. Возникающая декомпрессия мочевого пузыря способствует увеличению остаточного объема мочи и слабому сокращению мочевого пузыря. В 20% случаев в раннем возрасте ПМР развивается на фоне НДМП по гиперрефлекторному типу. При данной патологии обструкция возникает во время наполнения мочевого пузыря, приводя к его самопроизвольному сокращению. Отсутствует тенденция к декомпрессии, что затрудняет нормальное опорожнение. Интенсивные сокращения приводят к выраженной гипертрофии стенки мочевого пузыря. У этой группы больных ПМР развивается в результате анатомических изменений в пузырно-мочеточниковом сочленении (утолщение мочевого пузыря, образование псевдодивертикулов) [15].
Таблица 1. Таблица оценки качества жизни по шкале QOL
| Качество жизни вследствие расстройств мочеиспускания (QOL) | |||||||
| Оценка пациента |
Очень хорошо |
Хорошо | Удовлетво-рительно | Смешанное чувство |
Неудовлетво-рительно | Плохо | Ужасно |
| Если урологические проблемы будут сохраняться всю оставшуюся жизнь | 0 | 1 | 2 | 3 | 4 | 5 | 6 |
 Рис. 3. Визуально-аналоговая шкала (ВАШ)
Рис. 3. Визуально-аналоговая шкала (ВАШ)
Таким образом, одним из самых грозных осложнений нейрогенных расстройств мочеиспускания является ПМР, который вносит огромный вклад в формирование хронической болезни почек. В настоящее время ведется активный поиск новых методик лечения нейрогенных расстройств мочеиспускания, так как уже существующие методы полностью не решают проблему. Наличие большого количества побочных явлений, недостаточная эффективность, высокая вероятность последующего рецидивирования симптомов заставляют искать новые безопасные методы лечения, которые бы отличались высокой эффективностью и вместе с тем имели высокий профиль безопасности.
Метод биологической обратной связи (БОС)
В последние годы наиболее широко становится доступен метод биологической обратной связи (БОС) в лечении нейрогенных расстройств мочеиспускания. БОС безболезненна для пациента, аппаратура БОС только регистрирует биологические сигналы организма, не оказывая на ребенка непосредственного воздействия. Для повышения эффективности в начале сеанса проводится электростимуляция мышц тазового дна в целях «опознания» необходимых для работы мышц. В процессе лечения одним из важнейших факторов является мотивация, поэтому для тренировки методом БОС у детей в качестве подкрепляющего видеоряда используется набор игровых интерактивных сюжетов, что особенно важно для достижения общей нервно-мышечной релаксации, при которой создаются оптимальные условия для эффективной выработки необходимых центральных программ координированной работы мышц и сфинктерного аппарата. Кроме того, сеансы БОС способствуют улучшению периферического кровообращения в области таза.
Метод БОС на сегодняшний момент является в высокой степени эффективным и безопасным способом лечения нейрогенных расстройств мочеиспускания, которые становятся основной причиной возникновения ПМР. Метод БОС воздействует на все звенья патогенеза, поэтому в настоящее время в наибольшей степени перспективен среди всех немедикаментозных методов лечения.
Впервые на практике БОС-терапия была применена Э. Джекобсоном в 30-е годы XX в., в дальнейшем методика была усовершенствована Дж. Басмаджаном, Д. Камийя, Н. Миллером, Т. Будзинским. Основной задачей метода является обучение саморегуляции. Обратная связь облегчает процесс обучения физиологическому контролю так же, как процесс обучения любому искусству [16]. Мультимедийный интерфейс делает доступной для ребенка информацию, в обычных условиях им не воспринимаемую. Развитие электроники дало необходимую техническую базу для широкого распространения метода БОС в Европе, США, Канаде, Израиле, Японии. В частности, в настоящее время в США метод БОС входит в состав системы обязательного медицинского страхования (так называемая терапия первой линии). Однако на территории России БОС-терапия до настоящего времени не получила широкого распространения, лишь единичные центры владеют данной методикой и применяют ее в клинической практике.
Таблица 2. Эффективность лечения детей с дисфункциональным мочеиспусканием и ГАМП
| Количество детей, N |
Полный ответ N (%) |
Частичный ответ N (%) |
Отсутствие ответа N (%) |
| 55 | 38 (69) | 9 (16,3) | 8 (14,7) |
На рис. 2 представлена схема ведения детей с нейрогенными расстройствами мочеиспускания и ПМР.
При ПМР I-III степени в сочетании в НДМП рекомендуется консервативная терапия в течении 69 месяцев с последующей оценкой степени ПМР по данным цистографии. При отсутствии ПМР продолжают наблюдение за ребенком с последующей динамической оценкой функциональных и рентгенографических параметров мочевого пузыря один раз в 6-12 месяцев. Если ПМР сохраняется при отсутствии инфекционных осложнений, формирования РН, то консервативную терапию продолжают. Особенностью медикаментозной терапии нейрогенных расстройств мочеиспускания зачастую является сложность подбора препаратов для лечения различных форм НДМП, а большое количество нежелательных/побочных явлений ограничивают их применение. В то же время предлагаемый метод БОС-терапии у этих детей обладает рядом преимуществ:
- неинвазивность;
- проведение сеансов в игровой форме;
- удобство демонстрации пациенту его собственных успехов;
- легкость смены стратегий регуляции;
- удобство инструктирования;
- отсутствие абсолютных противопоказаний;
- достаточно высокая эффективность и универсальность метода для различных форм НДМП.
Таблица 3. Оценка клинических проявлений по шкале ГМП в баллах
| 1. Частота мочеиспусканий днем | ||||
| Менее 7 | 8-9 | 10 | 11-14 | 15 и более |
| 0 | 1 | 2 | 3 | 4 |
| 2. Частота мочеиспусканий ночью | ||||
| 0 | 1 | 2 | 3 | 4 и более |
| 0 | 1 | 2 | 3 | 4 |
| 3. Число эпизодов ургентности в день | ||||
| Нет | Менее 1 | 1 | 2-4 | 5 и более |
| 0 | 1 | 2 | 3 | 4 |
| 4. Как часто наблюдается ургентное недержание | ||||
| 0 | 1 | 2 | 3 | 4 |
Примечания: 1 – незначительная, возникающая периодически, легко переносимая ургентность; 2 – умеренная ургентность, вызывающая дискомфорт и влияющая на повседневную активность; 3 – выраженная ургентность, вызывающая сильный дискомфорт и заставляющая прекращать деятельность, которой человек занимается в момент ее возникновения.
Таблица 4. Эффективность лечения детей с дисфункциональным мочеиспусканием
| Количество детей, N |
Полный ответ N (%) |
Частичный ответ N (%) |
Отсутствие ответа N (%) |
| 23 | 15 (65) | 3 (14) | 5 (21) |
Собственные наблюдения
В отделение нефрологии НИКИ педиатрии им. акад. Ю.Е. Вельтищева были обследованы и пролечены 55 детей с дисфункциональным мочеиспусканием и ГАМП, осложненным недержанием мочи, ПМР, нефропатией, в возрасте от 4 до 17 лет включительно.
Средний возраст детей на момент обследования составил 9,8±3,1 года, из них 48 девочек (9,7±3,05 года), 7 мальчиков (11,2±3,84 года).
Среди 55 включенных пациентов нейрогенный ГАМП выявлен у 32 (59%) детей, дисфункциональное мочеиспускание – у 23 (41%), РН – у 12 (22%).
Эффективность метода БОС оценивали в динамике клинических проявлений (по шкале гиперактивного мочевого пузыря (ГМП)), а также по качеству жизни (по шкалам QOL, визуально-аналоговой шкале (ВАШ)) (табл. 1, рис. 3).
Оценку эффективности терапии проводили на основании рекомендаций (International Conference on Computational Science (ICCS)) по оценке динамики в ответ на лечение (таблицы 2, 4, 6):
- полный ответ – при уменьшении клинической симптоматики более чем на 50%;
- частичный ответ (улучшение) – при уменьшении клинической симптоматики более чем на 25%;
- отсутствие ответа – при уменьшении клинической симптоматики менее чем на 25% или отсутствии ответа на терапию.
Кроме того, оценивали динамику наличия остаточной мочи после проведения терапии.
Таким образом, общий ответ на терапию при использовании метода БОС составил 85,3%, отсутствие ответа на терапию отмечалось только у 14,7% пациентов.
Таблица 5. Динамика основных показателей через 3 и 6 месяцев наблюдения в катамнезе после первичного обследования и лечения
| Наблюдения, N = 23 |
Остаточная моча, мл (M±m) |
ГМП, баллы (M±m) |
QOL, баллы (M±m) |
ВАШ, баллы (M±m) |
| I госпитализация |
18,5±15,6 | 2,82 | 3,91±0,68 | 6,3±1,9 |
| II 3 месяца |
8,1±3,8 | 1,6±1,05 | 2,09±1,02 | 3,5±2,8 |
| III 6 месяцев |
9,2±2,6 | 1,5±1,5 | 2±1,2 | 3,1±2,6 |
| P I-II | 0,0006* | 0,0009* | 0,0009* | 0,002* |
| P II-III | 0,0005* | 0,001* | 0,0002* | 0,0008* |
| P II-III | 0,6 | 1,0 | 0,1 | 1,0 |
Примечание: * р<0,05.
Таблица 6. Эффективность лечения детей с гиперактивным мочевым пузырем
| Количество детей, N |
Полный ответ N (%) |
Частичный ответ N (%) |
Отсутствие ответа N (%) |
| 32 | 19 (60,3) | 6 (16,7) | 7 (21) |
Дальнейший анализ эффективности метода БОС проводили с учетом представленной нозологии: нейрогенный ГАМП и дисфункциональное мочеиспускание.
Дисфункциональное мочеиспускание отмечалось у 23 (41%) пациентов, средний возраст составил 10,1±3,1 года. Помимо нарушений мочеиспускания у пациентов отмечалось наличие остаточной мочи после микции – у 16 (69,5%) детей, объем остаточной мочи варьировал от 10 до 40 мл и в среднем составлял 18,5±15,6 мл. Эффективность метода БОС-терапии оценивали в динамике клинических проявлений (по шкале ГМП) (табл. 3).
Оценивали также качество жизни по шкалам QOL и ВАШ и динамику наличия остаточной мочи через 3 и 6 месяцев после окончания терапии.
Таким образом, общая эффективность метода БОС при дисфункциональном мочеиспускании составила 79%.
При оценке динамики основных показателей через 3 и 6 месяцев наблюдения в катамнезе после первичного обследования и лечения получена достоверная разница уменьшения объема остаточной мочи после терапии (табл. 5). Кроме того, при оценке клинических проявлений по шкале ГМП получена достоверная разница в виде редукции симптоматики, которая оценивалась в балльной шкале.
При оценке качества жизни по шкалам QOL и ВАШ также наблюдается достоверно положительная динамика в виде субъективной оценки врачом и пациентом на основании балльной оценки, предложенной в таблицах.
Нейрогенный ГАМП отмечался у 32 (59%) пациентов, средний возраст составил 9,8±3,2 года. Эффективность метода БОС-терапии оценивали по динамике клинических проявлений по шкале ГМП, а также по качеству жизни (по шкалам QOL, ВАШ).
Таким образом, эффективность метода БОС у детей с гиперактивным мочевым пузырем составила 78%.
Таблица 7. Динамика основных показателей через 3 и 6 месяцев наблюдения в катамнезе после первичного обследования и лечения
| Наблюдения, N = 32 |
ГМП, баллы (M±m) |
QOL, баллы (M±m) |
ВАШ, баллы (M±m) |
| I госпитализация |
3,42±0,83 | 4,21±0,82 | 7,24±2,4 |
| II 3 месяца |
1,8±1,25 | 2,1±1,23 | 3,4±2,4 |
| III 6 месяцев |
2,0±1,5 | 2,1±1,31 | 3,4±2,5 |
| P I-II | 0,0008* | 0,0003* | 0,002* |
| P II-III | 0,0002* | 0,0006* | 0,0008* |
| P II-III | 1,0 | 0,1 | 1,0 |
Примечание: * р<0,05.
При оценке динамики основных показателей через 3 и 6 месяцев наблюдения в катамнезе после первичного обследования и лечения получено достоверное уменьшение клинических проявлений по шкале ГМП в виде редукции симптоматики, которая оценивалась в балльной шкале.
Заключение
Применение в клинической практике современных комплексных технологий лечения с использованием метода БОС для детей с дисфункциональным мочеиспусканием и ГАМП, осложненным недержанием мочи, ПМР, нефропатией, показало высокий результат, общий ответ на терапию при использовании метода БОС составил 85,3%.
Использование в клинической практике современных комплексных технологий лечения с помощью метода БОС для детей с дисфункциональным мочеиспусканием показало высокую эффективность в виде купирования клинических симптомов у 79% больных, достоверного уменьшения остаточной мочи у всех пациентов и значимого улучшения качества жизни.
Использование в клинической практике современных комплексных технологий лечения с помощью метода БОС для детей с ГАМП показало высокую эффективность в виде купирования клинических симптомов у 78% больных и значимого улучшения качества жизни.
В результате собственных наблюдений доказана клиническая эффективность метода БОС в сочетании с электростимуляцией мышц тазового дна у детей с дисфункциональным мочеиспусканием, ГАМП, в том числе осложненным недержанием мочи и ПМР. Данный метод лечения не несет никаких рисков для пациентов, показана целесообразность проведения комплексного лечения детей с дисфункциональным мочеиспусканием и ГАМП, осложненным недержанием мочи, ПМР, нефропатией, с использованием метода БОС.
Полученные результаты исследования будут способствовать значимому экономическому эффекту в виде уменьшения количества госпитализаций, уменьшения койко-дня, а также обоснованному избеганию назначения лекарственных препаратов, применяемых для лечения детей с дисфункциональным мочеиспусканием и ГАМП.
Внедрение методов лечения с использованием БОС у детей позволит вывести терапию на новый уровень, что должно способствовать персонификации терапии, улучшению результатов лечения и повышению качества жизни детей с данной патологией.
Литература
- Butler A.M. Chronic pyelonephritis and arterial hypertension // The Journal of Clinical Investigation. 1937. Vol. 16. P. 889897.
- Abrams P., Cardoso L., Fall M. et al. The standardization of terminology of low urinary tract function: Report from the standardization sub-committee of the ICS // Neurourology and Urodynamics. 2002. Vol. 21. Р. 167-178.
- Slia J., Takeda T., Deberardinis R. et al. Nocturnal enuresis: A suggestive endophenotype marker for a subgroup of inattentive attention-deficit hyperactivity disorder // Journal of Pediatrics. 2009. Vol. 155. No. 2. P. 239-244.
- Гусева Н.Б., Длин В.В., Корсунский А.А. и др. Способ лечения детей с гиперактивным мочевым пузырем. Патент № 2585727.
- Зайкова Н.М., Длин В.В., Синицына Л. И др. Роль ингибиторов ангиотензинпревращающего фермента в профилактике прогрессирования рефлюкс-нефропатии у детей с пузырно-мочеточниковым рефлюксом // Педиатрия. Журнал им. Г.Н. Сперанского. 2016. Т. 95. № 5. С. 26-33.
- Ayadi A., Mahjoub B., Hammouda H. et al. Primary vesicoureteral reflux: Report of 100 pediatric observations // Annales d'Urologie (Paris). 2000. Vol. 34. No. 3. P. 165-170.
- Аничкова И.В. Особенности течения пузырно-мочеточникового рефлюкса и рефлюкс-нефропатии в детском возрасте: Автореф. ... дисс. канд. мед. наук. СПб., 1997.
- Doganis D., Siafas K., Mavrikou M. et al. Does early treatment of urinary tract infection prevent renal damage? // Pediatrics. 2007. Vol. 120. P. e922-928.
- Smellie J.M., Poulton A., Prescod N.P. Retrospective study of children with renal scarring associated with reflux and urinary infection // BMJ. 1994. Vol. 308. No. 6938. P. 1193-1196.
- Simoes e Silva A.C., Silva J.M., Diniz J.S. et al. Risk of hypertension in primary vesicoureteral reflux // Pediatric Nephrology (Berlin, Germany). 2007. Vol. 22. P. 459-462.
- Гусева Н.Б., Гаткин Е.Я., Корсунский А.А., Заботина Э.К. Алгоритм диагностики и лечения первичного ночного энуреза у детей: Пособие для врачей. М., 2005.
- Пушкарь Д.Ю., Аляев Ю.Г., Глыбочко П.В. Урология: Российские клинические рекомендации. М.: ГЭОТАР-Медиа, 2014.
- Пугачев А.Г., Ромих В.В., Алеферов С.Н. Клинические особенности функциональных нарушений мочеиспускания в детском возрасте // Лечащий врач. 2004. № 9. С. 27-32.
- Вишневский Е.Л. Гиперактивный мочевой пузырь. Пленум правления Российского общества урологов. Тюмень, 2005. С. 322-343.
- Морозов С. Л. Современные представления о нейрогенной дисфункции мочевого пузыря // Российский вестник перинатологии и педиатрии. 2013. Т. 58. № 4. С. 24-29.
- Моисеев А.Б., Паршина К.Б., Кольбе О.Б. и др. Применение метода биологической обратной связи в лечении детей с нарушениями мочеиспускания // Русский медицинский журнал. 2006. Т. 14. № 12. С. 909-913.
