Меланоцитарные невусы у детей: синий невус, галоневус, невус шпица и дермальные меланоцитозы. подходы к ведению пациента с множественными меланоцитарными невусами
СтатьиОпубликовано в журнале:
« Практика педиатра » № 4 Ноябрь-декабрь, 2019
В.Р. Воронина, канд. мед. наук, руководитель направления дерматологии, клиника «Рассвет», врач-дерматовенеролог ОСП «Научно-исследовательский клинический институт педиатрии имени академика Ю.Е. Вельтищева» ФГБОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» МЗ РФ, г. Москва
Резюме. Обзор содержит актуальную информацию о редких формах меланоцитарных невусов у детей. Обсуждаются тактика ведения ребенка с множественными меланоцитарными невусами, современные подходы к диагностике и лечению доброкачественных меланоцитарных образований кожи. Приводятся рекомендации по фотозащите, являющейся основной мерой профилактики как доброкачественных, так и злокачественных новообразований кожи.
Ключевые слова: множественные меланоцитарные невусы, синий невус, галоневус, невус Шпица, дермальный меланоцитоз
Summary. This review provides an update on rare melanocytic nevi forms in children. Approaches to managing a child with multiple melanocytic nevi, diagnostics and treatment of benign melanocytic skin formations are discussed. Recommendations on photo protection, which is the main preventive measure for both benign and malignant neoplasms of the skin are given.
Keywords: multiple melanocytic nevi, blue nevus, halo nevus, nevus Spitz, dermal melanocytosis
Меланоцитарную природу имеют ряд доброкачественных образований, встречающихся намного реже обычных приобретенных меланоцитарных невусов. Появление образований, отличных от привычных и широко распространенных, может вести к необоснованной тревоге пациентов и врачей. Это могут быть невус Шпица, невус Рида, галоневус, залегающий в глубоких слоях синий невус, относящиеся к приобретенным меланоцитарным невусам. Меланоцитарную структуру имеют также невусы Ота и Ито, при которых активные меланоциты не завершают свою миграцию в эпидермис в процессе эмбрионального развития и обнаруживаются в дерме.
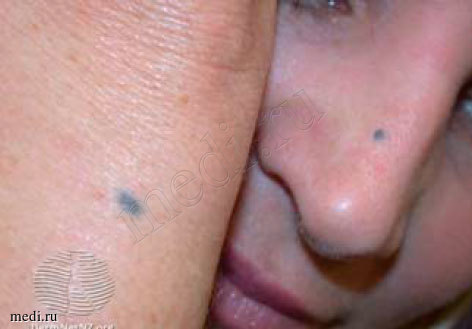
Синий невус (рис. 1) возникает вследствие пролиферации дермальных дендритных меланоцитов, задержавшихся в дерме из-за неполной миграции из нервного гребня в эмбриональном периоде. Появление синих невусов характерно в тех зонах, где после рождения могут присутствовать активные дермальные меланоциты: голова и шея, крестцовая область, дорсальная поверхность конечностей. Синие невусы могут появляться на других участках кожи, крайне редко обнаруживаются на слизистой оболочке влагалища, полости рта, шейки матки или в других локализациях. При этом типе меланоцитарного невуса веретенообразные невусные клетки расположены глубоко в дерме, поэтому короткие волны падающего света рассеиваются кожными меланоцитами и образование приобретает синий оттенок (эффект Тиндаля). Цвет синих невусов может варьировать, обычно это оттенки от синего до серого, черного, но иногда они коричневого или желтоватого цвета. После появления синий невус, как правило, остается без изменений на протяжении всей жизни. Синий невус может развиться в любом возрасте, но редко присутствует при рождении или в течение первых 2 лет жизни. Наиболее распространенные возрастные периоды появления - второе десятилетие жизни и юность. Спровоцировать возникновение синего невуса может травма кожи или солнечный ожог. Обычно образования единичные и выглядят как синюшное пятно или папула. Множественные синие невусы могут быть проявлением синдома Карни (множественные доброкачественные опухоли сердца, кожи, эндокринной системы, множественные миксомы и пигментные изменения кожи [1, 2, 3]), а также семейной формы множественных синих невусов, которая не сопровождается другими изменениями кожи или внутренних органов [4]. Синие невусы крайне редко могут становиться источником меланомы, поэтому быстрый рост или изменения, изъязвления, особенно в старшем возрасте, требуют проведения эксцизионной биопсии.
Рис. 1.
Галоневус (halo nevus, невус Сеттона) (рис. 2) является меланоцитарным невусом с белым ободком депигментации правильной округлой или овальной формы вокруг. Появление депигментации связано с Т-клеточной иммунной реакцией на антигены невуса [5]. Феномен halo (греч. halo - круг, диск, аура) обычно возникает вокруг приобретенных меланоцитарных невусов, но может появляться вокруг врожденных, синих, невусов Шпица, а также вокруг меланомы. Центральный темно-коричневый невус изменяется от темно-коричневого до светло-коричневого и розового, в конечном итоге полностью исчезая. Выделяют четыре стадии развития галоневусов, которые могут занять несколько лет:
- стадия 1: ободок гипопигментированной кожи окружает родинку;
- стадия 2: родинка может стать розовой или менее пигментированной и начинает исчезать;
- стадия 3: круглая или овальная область депигментации сохраняется;
- стадия 4: пораженная кожа постепенно возвращается к своему нормальному цвету.
Рис. 2.
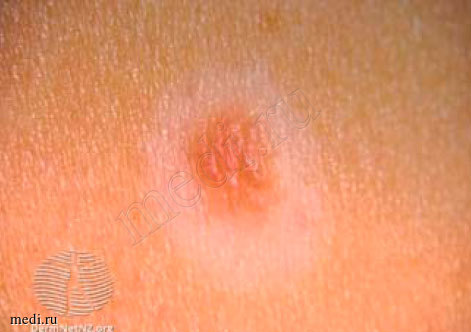
Как правило, образования с halo являются доброкачественными и не требуют иссечения. Для оценки необходимости проведения биопсии галоневуса необходимо оценивать центральное образование [7]. При выявлении признаков атипии пациента нужно направить к специалисту. Развитие множественных halo не является необычным у детей и молодых людей, тогда как у пожилых пациентов требует повышенного внимания. В случае возникновения множественных halo необходим осмотр всех образований кожи, поскольку такой феномен может быть проявлением иммунологической реакции на кожную, офтальмологическую меланому или меланому другой локализации [8, 9].
Множественные галоневусы ассоциированы с повышенным риском развития несегментарного витилиго [10, 11].
Невус Шпица (рис. 3) представляет собой резко очерченную куполообразную розовато-красную папулу или бляшку, чаще всего расположенную на лице или нижних конечностях. Розовый цвет обусловлен низкой активностью синтеза меланина клетками образования. Пигментированная разновидность невуса носит название невус Рида. Клиническое значение невусов Шпица заключается в близком гистологическом сходстве с меланомой. Впервые невусы Шпица были описаны J. Darier и A. Civatte в 1910 г. [12]. Позже американским патологом S. Spitz были сформулированы критерии для этой группы детских меланоцитарных образований, которые гистологически напоминали меланому, но не демонстрировали свойственного ей агрессивного клинического течения [13]. В некоторых случаях дифференцировать невус Шпица от меланомы может быть трудно или невозможно даже для опытного патолога.
Рис. 3.
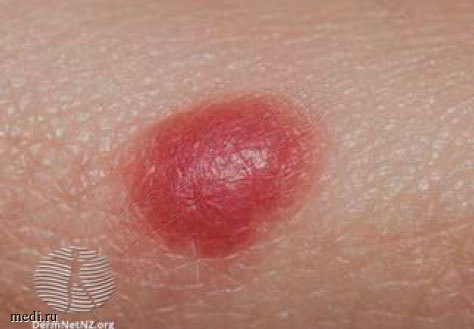
Чаще всего невусы Шпица встречаются в первые два десятилетия жизни. У детей образования, как правило, являются доброкачественными, тогда как у взрослых демонстрируют повышенный онкологический риск. До сих пор сохраняются сложности в классификации шпицоидных образований и их диагностике, значительно могут различаться рекомендуемые подходы к их ведению [14]. Обнаружение красноватой или красно-коричневой плотноватой папулы с быстрым ростом на протяжении предшествующих 3-6 месяцев, подозрительной на образование Шпица, всегда требует направления к специалисту.
Дермальные меланоцитозы
В обычной коже меланин способны синтезировать только меланоциты эпидермиса и волосяных фолликулов. При дермальном меланоцитозе задержавшиеся в дерме в процессе эмбриогенеза меланоциты активно синтезируют меланин. Синий оттенок кожи в зоне меланоцитоза обусловлен, как и в случае синих невусов, эффектом Тиндаля.
К дермальным меланоцитозам относят врожденный пояснично-крестцовый меланоцитоз (монгольское пятно, может располагаться в области крестца, а также иметь экстрасакральную локализацию), невус Ота, невус Ито, отаподобные пятна в зоне скуловой дуги и лба.
Врожденный пояснично-крестцовый меланоцитоз, или монгольское пятно (рис. 4), в виде серо-синих пятен с нечеткими границами обычно имеется сразу при рождении, наиболее часто локализуется на коже крестца и ягодиц и встречается более чем у 90% детей монголоидной расы (восточноазиаты, полинезийцы, индонезийцы, микронезийцы и т.д.). Пятна могут иметь также зеленовато-коричневый или коричневый цвет. Реже монгольские пятна могут располагаться на других участках кожи. Врожденный дермальный меланоцитоз встречается и в других расах (около 60% младенцев с черной кожей, испанцев и менее 10% белых младенцев) [15].
Рис. 4.
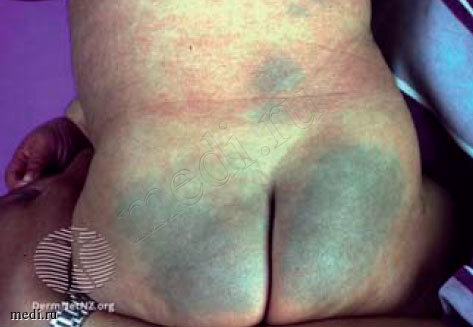
Врожденный пояснично-крестцовый дермальный меланоцитоз является доброкачественным состоянием и не требует лечения. В большинстве случаев изменение цвета самопроизвольно исчезает к 4 годам. Врожденный меланоцитоз может сохраняться в течение многих лет, неопределенно долго. Тенденцию к длительному течению имеют очаги экстрасакральной локализации. Монгольские пятна являются полностью доброкачественными состояниями, злокачественная трансформация - исключительная редкость.
Врачу необходимо отличать врожденный дермальный меланоцитоз от результатов жестокого обращения с ребенком, поэтому эти изменения следует документировать при первом осмотре. Также имеется сходство с не склонными к самопроизвольному разрешению невусами Ота и Ито.
Монгольское пятно и другие виды дермального меланоцитоза могут быть ассоциированы с некоторыми заболеваниями. Описаны проявления распространенного дермального меланоцитоза у пациентов с лизосомальными болезнями накопления [16], пигментно-сосудистыми факоматозами [17], проявления периорального меланоцитоза при расщелине губы и нёба [18].
Невус Ота (рис. 5) располагается в зоне иннервации первой и второй ветвей тройничного нерва. Клинически отличается от монгольских пятен своей пестрой, а не однородной окраской, гистологически большей плотностью меланоцитов в верхней ретикулярной дерме. Как правило, пигментация присутствует при рождении или появляется в течение первого года жизни, в некоторых случаях может возникнуть в период полового созревания и сохраняется на протяжении жизни без тенденции к самопроизвольному разрешению. Отмечаются поражения кожи, конъюнктивы, склеры, барабанной перепонки, слизистой оболочки полости рта и носа.
Рис. 5.
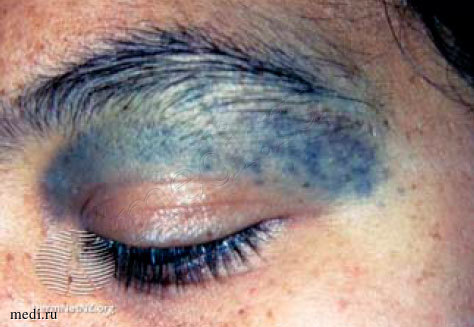
Осложнениями невуса Ота могут быть нейрокожный меланоз [19], глаукома [20], сенсоневральная тугоухость [21], возможно развитие меланомы [22]. Пациенты нуждаются в наблюдении офтальмолога, выявлении признаков кожной меланомы и меланомы глаза.
Невус Ито клинически и гистологически идентичен невусу Ота, но располагается в зоне иннервации заднего надключичного и латерального брахиального кожного нервов.
Подходы к наблюдению ребенка с множественными меланоцитарными невусами
Меланоцитарные невусы появляются постепенно, преимущественно в первое десятилетие жизни, достигая максимального числа в возрасте 11-12 лет [23, 24]. Появление атипичных приобретенных меланоцитарных невусов, как правило, происходит в период пубертата и в зрелом возрасте. Большое число подобных образований часто является предиктором возникновения атипичных меланоцитарных невусов, хотя это не всегда так, и даже при множественности невусов все они могут быть правильной формы и окраски. Наличие большого числа меланоцитарных невусов (более 50), клинически атипичных невусов свидетельствует о большей предрасположенности к меланоме [25]. Таким пациентам необходимо проводить регулярный осмотр всей поверхности кожи, начиная примерно с возраста полового созревания, обучать членов семьи проведению регулярных самостоятельных осмотров в целях раннего выявления злокачественных опухолей кожи [25, 26].
При наличии большого числа невусов у одного лица они, как правило, имеют сходные клинические характеристики (так называемые signature nevus). Это могут быть розовые, коричневые, черные образования, образования с эксцентричной пигментацией и другими признаками, повторяющимися у конкретного пациента. Формировать типичные характеристики невусов пациента могут и множественные галоневусы. Определение типичных признаков невусов пациента позволяет выделить из общего числа отличные по характеристикам подозрительные на недоброкачественный характер образования (правило «гадкого утенка»).
Повышенную тревогу как родителей, так и врачей вызывают невусы некоторых локализаций: на коже волосистой части головы, ладоней и подошв, гениталий, невусы ногтевого матрикса. Тревога при наличии таких образований связана с их отличающимися клиническими признаками, сложностями в наблюдении и большей частотой выявления атипичных гистологических признаков, являющихся особенностями данных локализаций [27]. Тем не менее результаты наблюдений свидетельствуют о том, что невусы в этих «особых зонах» у детей и подростков не отличаются большими рисками, и более четкое выделение характерных для конкретных локализаций дерматоскопических признаков помогает в их клиническом наблюдении [26].
Абсолютное большинство приобретенных меланоцитарных невусов, как обычных, так и атипичных, на протяжении жизни остаются доброкачественными. Риск злокачественной трансформации отдельных невусов в меланому на протяжении жизни оценивается приблизительно как 1:10 000 [28]. Поскольку большая часть меланом кожи развивается de novo, профилактическое удаление невусов представляется нецелесообразным [26], оправданной мерой является длительное пожизненное наблюдение.
Опубликованные в 2018 г. в систематическом обзоре J. Dinnes et al. данные [29] показывают, что только визуального осмотра (даже при использовании диагностических алгоритмов) недостаточно для точной диагностики меланомы. При использовании только визуального метода получена большая частота расхождения клинических и гистологических диагнозов в сторону как ненужных эксцизий доброкачественных образований, так и пропусков меланомы ранних стадий. Значимо лучшие результаты получены при использовании подготовленными специалистами метода дерматоскопии для раннего выявления меланомы, а также других опухолей кожи [30]. Дерматоскопия (эпилюминисцентная микроскопия, микроскопия в проходящем свете, поверхностная микроскопия кожи) - метод неинвазивного осмотра поверхности кожи под большим увеличением. Чаще всего используется увеличение в 10 раз - именно для него адаптированы большинство диагностических алгоритмов. Проведение дерматоскопического наблюдения образований кожи с настораживающими признаками, серийное фотографирование изменений образования на протяжении времени во многих случаях позволяют избежать ненужных удалений, создающих стресс у ребенка и его родителей.
Если все же меланоцитарный невус был удален, независимо от причины удаления обязательно проведение гистологического исследования удаленного образования [31].
Диагностическая биопсия с полным иссечением образования (эксцизионная биопсия) показана при подозрении на раннюю меланому. Следует избегать частичного иссечения образования, поскольку такое иссечение нарушает архитектонику тканей, затрудняет дальнейшее клиническое наблюдение, возможную гистологическую верификацию и стадирование опухоли. Исключением могут быть только образования больших размеров [26].
Профилактика
Важнейшей мерой профилактики как невусов, так и злокачественных опухолей кожи является обучение фотозащите. По заключению экспертов ВОЗ, 4 из 5 случаев рака кожи можно предотвратить [32], поскольку основным и к тому же управляемым фактором риска является ультрафиолетовое облучение. Особенно важную роль в формировании избыточной пролиферации меланоцитов играет интенсивное и прерывистое излучение (периодическое посещение регионов с высоким уровнем ультрафиолетового излучения). Показано, что использование фотозащитных кремов, фотозащитной одежды или других мер по снижению облучения кожи УФ-лучами, особенно в детском и подростковом возрасте, способствует возникновению меньшего числа невусов [33, 34].
Основные рекомендации ВОЗ по фотозащите [32]:
- ограничение пребывания под полуденным солнцем. Солнечные ультрафиолетовые лучи самые сильные между 10:00 и 16:00. Насколько это возможно, ограничьте пребывание на солнце в эти часы;
- оценка значений индекса UVI. Этот ресурс поможет спланировать мероприятия на свежем воздухе таким образом, чтобы предотвратить чрезмерное воздействие солнечных лучей. Несмотря на то что меры предосторожности должны приниматься всегда, особенно внимательно необходимо быть при умеренных (3-7) и высоких (более 8) значениях индекса UVI;
- использование тени для снижения уровня облучения в часы наиболее интенсивного излучения. Необходимо помнить, что тень не обеспечивает полной защиты от солнца;
- защитная одежда. Шляпа с широкими полями обеспечивает защиту от солнца для ваших глаз, ушей, лица, спины и шеи. Солнцезащитные очки, имеющие фильтры от УФ-А и УФ-В, значительно уменьшают повреждение глаз от воздействия солнца. Одежда из плотных тканей свободного кроя обеспечивает дополнительную защиту от солнца;
- использование солнцезащитных кремов. Солнцезащитный крем с SPF 15 и выше широкого спектра действия необходимо наносить в достаточном количестве перед выходом на улицу и повторно каждые два часа;
- рекомендуется избегать солнечных лучей и соляриев.
ЛИТЕРАТУРА
- Carney J. Psammomatous melanotic schwannoma. A distinctive, heritable tumor with special associations, including cardiac myxoma and the Cushing syndrome // The American Journal of Surgical Pathology. 1990. Vol. 14. No. 3. P. 206-222.
- Carney J., Ferreiro J. The epithelioid blue nevus. A multicentric familial tumor with important associations, including cardiac myxoma and psammomatous melanotic schwannoma // The American Journal of Surgical Pathology. 1996. Vol. 20. No. 3.P. 259-272.
- Kirschner L., Sandrini F., Monbo J. et al. Genetic heterogeneity and spectrum of mutations of the PRKAR1A gene in patients with the carney complex // Human Molecular Genetics. 2000. No. 9 (20). P. 3037-3046.
- Blackford S., Roberts D. Familial multiple blue naevi // Clinical and Experimental Dermatology. 1991. Vol. 16. No. 4. P. 308-309.
- Zeff R., Freitag A., Grin C. et al. The immune response in halo nevi // Journal of the American Academy of Dermatology. 1997. Vol. 37. No. 4. P. 620.
- Aouthmany M., Weinstein M., Zirwas M., Brodell R. The natural history of halo nevi: A retrospective case series // Journal of the American Academy of Dermatology. 2012. Vol. 67. No. 4. P. 582-586.
- Lai C., Lockhart S., Mallory S. Typical halo nevi in childhood: Is a biopsy necessary? // The Journal of Pediatrics. 2001. Vol. 138. No. 2. P. 283-284.
- Suzuki N., Dalapicola M., Argenziano G. et al. Halo and pseudo-halo melanoma // Journal of the American Academy of Dermatology. 2016. Vol. 74. No. 4. P. e59-e61.
- Vyas R., Selph J., Gerstenblith M. Cutaneous manifestations associated with melanoma // Seminars in Oncology. 2016. Vol. 43. No. 3. P. 384-389.
- Khaled E., Abou D., Leaute-Labreze C. et al. Halo nevi association in nonsegmental vitiligo affects age at onset and depigmentation Pattern // Archives of Dermatology. 2012. Vol. 148. No. 4. P. 497-502.
- Hui Zh., Liang-Cai W., Mu-Kai Ch. et al. Factors associated with development of vitiligo in patients with halo nevus // The Chinese Medical Journal. 2017. Vol. 130. No. 22. P. 2703-2708.
- Darier J., Civatte A. Naevus ou maevo-carcinoma chez on nourisson // Bulletin de la Societe Francaise de Dermatologie et de Syphiligraphie. 1910. Vol. 21. No. 6.
- Spitz S. Melanomas of childhood // The American Journal of Pathology. 1948. Vol. 24. No. 3. P. 591.
- Barnhill R. The Spitzoid lesion: Rethinking Spitz tumors, atypical variants, 'Spitzoid melanoma' and risk assessment // Modern Pathology. 2006. Suppl 2. P. S21-33.
- Cordova A. The Mongolian spot: A study of ethnic differences and a literature review // Clinical Pediatrics. 1981. Vol. 20. No. 11. P. 714.
- Hanson M., Lupski J., Hicks J., Metry D. Association of dermal melanocytosis with lysosomal storage disease: Clinical features and hypotheses regarding pathogenesis // Archives of Dermatology. 2003. Vol. 139. No. 7. P. 916.
- Shimizu N., Nakagawa K., Taguchi M. et al. Unusual case of phakomatosis pigmentovascularis in a Japanese female infant associated with three phakomatoses: Portwine stain, dermal melanocytosis and cutis marmorata telangiectatica congenita // The Journal of Dermatology. 2015. Vol. 42. No. 10. P. 1006.
- Kurata S., Ohara Y., Itami S. et al. Mongolian spots associated with cleft lip // British Journal of Plastic Surgery. 1989. Vol. 42. No. 6. P. 625.
- Balmaceda C., Fetell M., O'Brien J., Housepian E. Nevus of Ota and leptomeningeal melanocytic lesions // Neurology. 1993. Vol. 43. No. 2. P. 381-386.
- Teekhasaenee C., Ritch R., Rutnin U., Leelawongs N. Glaucoma in oculodermal melanocytosis // Ophthalmology. 1990. Vol. 97. No. 5. P. 562-570.
- Alvarez-Cuesta C., Raya-Aguado C., Vazquez-Lopez F. et al. Nevus of Ota associated with ipsilateral deafness // Journal of the American Academy of Dermatology. 2002. Vol. 47. No. 5. P. S257-259.
- Cherungottil V., Kakkuzhiyil S. et al. Orbital malignant melanoma associated with nevus of Ota // Indian Journal of Ophthalmology. 2013. Vol. 61. No. 6. P. 306-309.
- Oliveria S., Satagopan J., Geller A. et al. Study of nevi in children (SONIC): Baseline findings and predictors of nevus count // American Journal of Epidemiology. 2009. Vol. 169. No. 1. P. 41-53.
- Oliveria S., Scope A., Satagopan J. et al. Factors associated with nevus volatility in early adolescence // The Journal of Investigative Dermatology. 2014. Vol. 134. No. 9. P. 2469-2471.
- Bauer J., Garbe C. Acquired melanocytic nevi as risk factor for melanoma development. A comprehensive review of epidemiological data // Pigment Cell Research. 2003. Vol. 16. No. 3. P. 297306.
- Schaffer J. Update on melanocytic nevi in children // Clinics in Dermatology. 2015. Vol. 33. No. 3. P. 368-386.
- Hosler G., Moresi J., Barrett T. Nevi with site-related atypia: A review ofmelanocytic nevi with atypical histologic features based on anatomic site // Journal of Cutaneous Pathology. 2008. Vol. 35. P. 889-898.
- Tsao H., Bevona C., Goggins W., Quinn T. The transformation rate of moles (melanocytic nevi) into cutaneous melanoma: A population-based estimate // Archives of Dermatology. 2003. Vol. 139. P. 282-288.
- Dinnes J., Deeks J., Grainge M. et al. Visual inspection for diagnosing cutaneous melanoma in adults // Cochrane Database of Systematic Reviews. 2018. No. 2. CD013194.
- Dinnes J., Deeks J., Chuchu N. et al. Dermoscopy, with and without visual inspection, for diagnosing melanoma in adults // Cochrane Database of Systematic Reviews. 2018. No. 12. CD011902.
- Levy R., Lara-Corrales I. Melanocytic nevi in children: A review // Pediatrics Annals. 2016. Vol. 45. No. 8. P. e293-e298.
- Sun protection // WHO. Available at: http://www.who.int/uv/ sun_protection/en/ (accessed: 21.10.2019).
- Gallagher R., Rivers J., Lee T. et al. Broad-spectrum sunscreen use and the development of new nevi in white children: A randomized controlled trial // The Journal of the American Medical Association. 2000. Vol. 283. No. 22. P. 2955.
- Autier P., Dore J., Cattaruzza M. et al. Sunscreen use, wearing clothes, and number of nevi in 6- to 7-year-old European children. European Organization for Research and Treatment of Cancer Melanoma Cooperative Group // Journal of the Natural Cancer Institute. 1998. Vol. 90. No. 24. P. 1873.
- DermNet NZ's dermatology library. Available at: https://www. dermnetnz.org/ (accessed: 21.10.2019).

