Современные аспекты хирургии нижних носовых раковин у детей с нарушением носового дыхания: сравнительное исследование
СтатьиМ.Б. Махачев1, М.М. Полунин1, д-р мед. наук, профессор, А.И. Асманов2, канд. мед. наук, Е.И. Шабельникова2, канд. мед. наук
1 ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, г. Москва
2 ОСП «Научно-исследовательский клинический институт педиатрии и детской хирургии им. акад. Ю.Е. Вельтищева» Минздрава России, г. Москва
Резюме. Большинство хирургических методов коррекции патологии при нарушении носового дыхания у детей с вазомоторным ринитом эффективны, но выбор того или иного метода не всегда основан на анализе степени его травматичности и его влияния на мукоцилиарный транспорт слизистой оболочки полости носа. В настоящем исследовании мы сравнили шейверную турбинопластику и поверхностную радиоволновую деструкцию нижних носовых раковин с позиции оценки функции цилиарного аппарата слизистой нижних носовых раковин.
Цель исследования: сравнить эффективность шейверной турбинопластики и поверхностной радиоволновой деструкции нижних носовых раковин (ННР) с позиции влияния на функцию мукоцилиарного транспорта слизистой оболочки полости носа у детей с вазомоторным ринитом.
Материалы и методы. В исследование было включено 118 детей в возрасте от 8 до 17 лет с диагнозом «вазомоторный ринит». В I группу вошло 63 (53,4%) ребенка в возрасте от 9 до 17 лет с диагнозом ВР, которым была проведена шейверная турбинопластика (ШТ), средний возраст составил 14 ± 3,8 года (р ≤ 0,05). Во II группу вошло 55 (46,6%) детей в возрасте от 9 до 17 лет, которым была проведена поверхностная радиоволновая деструкция нижних носовых раковин (ПвРД ННР), средний возраст составил 15 ± 2,6 года (р ≤ 0,05).
Результаты. После оперативного вмешательства в I группе наблюдались минимальные изменения в работе цилиарного аппарата слизистой оболочки ННР по сравнению с пациентами II группы. Частота биения ресничек в баллах в I группе составила через 3 мес. - 3,3 ± 0,8; 6 мес. - 4,0 ± 0,4; 12 мес. - 4,1 ± 0,5. Во II группе аналогичный показатель составил: 3 мес. - 2,1 ± 0,9; 6 мес. - 2,9 ± 0,9; 12 мес. - 3,3 ± 0,8 соответственно (р ≤ 0,05).
Заключение. Шейверная турбинопластика является эффективным, малоинвазивным хирургическим методом лечения вазомоторного ринита у детей, в значительной степени не влияющим на функцию цилиарного аппарата слизистой нижних носовых раковин.
Ключевые слова: вазомоторный ринит, турбинопластика, мукоцилиарный транспорт
Summary. Most surgical methods for correcting pathology in case of nasal breathing disorders in children with vasomotor rhinitis are effective, but the choice of one or another method is not always based on an analysis of the degree of its traumatism and its effect on mucociliary transport of the nasal mucosa. In this study, we compared the cervical turbinoplasty and the superficial radio wave destruction of the lower nasal concha from the point of view of evaluating the function of the ciliary apparatus of the mucous membrane of the lower nasal concha.
The aim of the study was to compare the effectiveness of cervical turbinoplasty and surface radiowave destruction of the lower nasal concha (NNR) from the point of view of the effect on the function of mucociliary transport of the nasal mucosa in children with vasomotor rhinitis.
Materials and methods. The study included 118 children aged 8 to 17 years with a diagnosis of vasomotor rhinitis. Group I included 63 (53.4%) children aged 9 to 17 years with a diagnosis of BP who underwent cervical turbinoplasty (PCs), the average age was 14 ± 3.8 years (p ≤ 0.05). Group II included 55 (46.6%) children aged 9 to 17 years who underwent superficial radio wave destruction of the lower nasal conchs (LvRD NPR), the average age was 15 ± 2.6 years (p ≤ 0.05).
Results. After surgery, minimal changes in the work of the ciliary apparatus of the NPR mucosa were observed in group I compared with patients of group II. The frequency of cilia beating in points in the first group was 3 months later - 3.3 ± 0.8; 6 months - 4.0 ± 0.4; 12 months - 4.1 ± 0.5. In group II, the same indicator was: 3 months - 2.1 ± 0.9; 6 months - 2.9 ± 0.9; 12 months - 3.3 ± 0.8, respectively (p ≤ 0.05).
Conclusion. Cervical turbinoplasty is an effective, minimally invasive surgical method for the treatment of vasomotor rhinitis in children, which does not significantly affect the function of the ciliary apparatus of the mucous membrane of the lower nasal concha.
Keywords: vasomotor rhinitis, turbinoplasty, mucociliary transport
Для цитирования: Современные аспекты хирургии нижних носовых раковин у детей с нарушением носового дыхания: сравнительное исследование / М.Б. Махачев, М.М. Полунин, А.И. Асманов, Е.И. Шабельникова // Практика педиатра. 2024. № 2. С. 50-53.
For citation: Modern aspects of surgery of the lower nasal concha in children with nasal breathing disorders: a comparative study / M.B. Makhachev, M.M. Polunin, A.I. Asmanov, E.I. Shabelnikova // Pediatrician's practice. 2024;(2):50-53. (in Russ.)
Нарушение носового дыхания - одна из наиболее часто встречающихся жалоб, с которой пациенты обращаются к оториноларингологу, а в последние годы проблема стала особенно актуальной в педиатрической практике. Причинами возникновения данного состояния могут быть острые и хронические заболевания, пороки развития полости носа, новообразования и последствия травматических повреждений. Следует отметить, что у детей причиной хронической назальной обструкции достаточно часто является вазомоторный ринит (ВР), особенно в пубертатном возрасте. В настоящее время предложено достаточно большое количество протоколов лечения данной патологии, однако общего консенсуса до сих пор достигнуто не было. В настоящее время предложены как консервативные методы лечения, так и хирургические. Иммунотерапия, антигистаминные препараты, интраназальные кортикостероидные спреи, инъекции кортикостероидов в носовые раковины, криохирургия, электрокоагуляция, полная или частичная турбинэктомия, различные виды турбинопластики — все это находит свое применение в настоящее время при лечении вазомоторного ринита [1-3].
В детской практике приоритетом является не только максимальное восстановление носового дыхания, но также является очень важным щадящее отношение к структурам полости носа и особенно к слизистой оболочке. В этом свете все больше становится актуальной оценка эффективности того или иного метода лечения ВР с позиции сохранения физиологической функции слизистой оболочки нижних носовых раковин (ННР). С точки зрения физиологии идеальная процедура по редукции объема ННР должна сопровождаться минимальным дискомфортом или побочными реакциями, а также оказывать незначительное действие на работу мукоцилиарного транспорта слизистой оболочки полости носа [4, 5].
В случае, когда консервативная терапия не является достаточно эффективной в восстановлении носового дыхания, опцией выбора становится хирургическое вмешательство, основной целью которого должно быть максимальное сохранение поверхностной слизистой оболочки ННР с уменьшением их объема. Учитывая тот факт, что, по данным разных авторов, ни одна техника коррекции ННР не является идеальной, а также может приводить к таким осложнениям, как кровотечение или атрофический ринит, выбор того или иного метода лечения зачастую зависит от преференций хирурга, его личного опыта, а также технических возможностей медицинского учреждения [6].
Учитывая тот факт, что мукоцилиарный транспорт (МЦТ) слизистой оболочки полости носа является основным защитным механизмом дыхательной системы, оценка влияния хирургических методов лечения ВР с позиции их воздействия на МЦТ является крайне важным при выборе того или иного метода [7].
Цель исследования: сравнить эффективность шейверной турбинопластики и поверхностной радиоволновой деструкции ННР с позиции влияния на функцию мукоцилиарного транспорта нижних носовых раковин у детей с вазомоторным ринитом.
Материалы и методы. В исследование было включено 118 детей в возрасте от 8 до 17 лет с диагнозом «вазомоторный ринит». В зависимости от выбранного метода хирургического лечения все пациенты были поделены на две группы. В I группу вошло 63 (53,4%) ребенка в возрасте от 9 до 17 лет с диагнозом ВР, которым была проведена шейверная турбинопластика (ШТ), средний возраст составил 14 ± 3,8 года (р ≤ 0,05). Во II группу вошло 55 (46.6%) детей в возрасте от 9 до 17 лет, которым была проведена поверхностная радиоволновая деструкция нижних носовых раковин (ПвРД ННР), средний возраст составил 15 ± 2,6 года (р ≤ 0,05).
Учитывая тот факт, что ВР может протекать под масками многих заболеваний, постановка данного диагноза зачастую основывается на исключении других основных заболеваний со схожей клинической симптоматикой [8].
Критериями исключения из исследования являлись:
- аллергические заболевания верхних дыхательных путей;
- гипертрофия аденоидов;
- острые и хронические инфекционные воспалительные заболевания носа и околоносовых пазух;
- врожденные аномалии развития полости носа (атрезия хоан, расщелина твердого и мягкого неба);
- первичная цилиарная дискинезия;
- муковисцидоз;
- другие наследственные заболевания, характеризующиеся нарушением МЦТ.
Также из исследования исключались дети, у которых диагностировались состояния, сопровождающиеся нарушением носового дыхания (искривление перегородки носа, перфорация перегородки носа).
До выполнения хирургического вмешательства всем пациентам проводилось исследование функции цилиарного эпителия. Функцию цилиарного транспорта в динамике оценивали через 1, 3 и 6 месяцев после оперативного вмешательства.
Забор материала со слизистой оболочки нижних носовых раковин осуществлялся методом щеточных биоптатов. Оценка функции мукоцилиарного транспорта проводилась с помощью модифицированной фазово-контрастной микроскопии. Данная методика позволяет документировать полученные результаты, проводить фото- или видеосъемку нативных препаратов. Можно оценивать материал как ex tempore, так и в отсроченном режиме, по созданному видеоклипу. Все исследования проводятся iv vitro, поэтому противопоказаний к применению данной технологии нет. Под визуальным контролем с помощью зонда-щетки получают биоптаты слизистой оболочки нижних носовых раковин. Незамедлительно после забора щеточные биоптаты помещают в забуференный изотонический раствор хлорида натрия, подогретый до 37 °С. Необходимо соблюдать технологию забора материала, поскольку пригодным для исследования является материал, содержащий цельные пласты эпителия (не менее 12 клеток) с минимальной примесью эритроцитов и слизи. Это исследование позволяет оценить следующие морфологические функциональные особенности клеток, а также качественные и полуколичественные параметры: характер движения ресничек (хаотичный, пульсирующий, ундулирующий); синхронность (синхронный, асинхронный); число клеток с подвижными ресничками в цельных эпителиальных пластах (в процентах); интенсивность движения ресничек: 0 баллов - отсутствие движения; 1 балл - менее 1 движения в сек; 2 балла -от 1 до 4 движений в сек, частота движений определяется визуально; 3 балла - частота движения визуально не определяется; 4 балла - движения ресничек сливаются, визуально воспринимаясь в виде единого движущегося потока, что соответствует норме.
Интенсивность биения ресничек у пациентов с ВР после проведения ШТ и ПвРД ННР в катамнезе
В ходе данного исследования была сформирована база данных, которая хранилась в форме таблиц Microsoft Excel 2003. Статистическая обработка выполнялась в соответствии с основными приемами математической статистики с помощью пакета прикладных статистических программ Statistica 6.0 Windows 2007.
Результаты и их обсуждение
Для объективности результатов исследование эпителия слизистой оболочки полости носа проводилось до оперативного вмешательства, когда слизистая оставалась интактной. Интенсивность биения ресничек у пациентов обеих групп до операции соответствовала норме и составила 4,0 ± 0,7 балла (р ≤ 0,05).
Согласно полученным данным после оперативного вмешательства в I группе наблюдались минимальные изменения в работе цилиарного аппарата слизистой ННР по сравнению с пациентами II группы (табл.).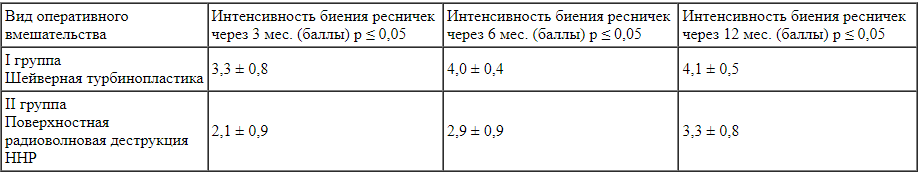 После ШТ наблюдалась максимально быстрая нормализация биения ресничек по сравнению с таковой после ПвРД ННР. Так, уже через полгода при наблюдении в катамнезе интенсивность биения ресничек в I группе составила 4,0 ± 0,4 (р ≤ 0,05) по сравнению с аналогичными данными II группы пациентов - 2,9 ± 0,9 (р ≤ 0,05). После проведения ПвРД ННР отмечалось значительное угнетение функции МЦТ слизистой полости носа.
После ШТ наблюдалась максимально быстрая нормализация биения ресничек по сравнению с таковой после ПвРД ННР. Так, уже через полгода при наблюдении в катамнезе интенсивность биения ресничек в I группе составила 4,0 ± 0,4 (р ≤ 0,05) по сравнению с аналогичными данными II группы пациентов - 2,9 ± 0,9 (р ≤ 0,05). После проведения ПвРД ННР отмечалось значительное угнетение функции МЦТ слизистой полости носа.
Так, на рис. 1 показана картина биоптата цилиарного эпителия полости носа через 3 месяца после ПвРД ННР, а на рис. 2 представлена аналогичная картина после ШТ. По данным микроскопии, через 3 месяца после оперативного вмешательства с применением ПвРД ННР сохраняются крупные пласты клеток с редуцированными ресничками, появляются единичные клетки с цилиарным эпителием, тогда как после ШТ большинство клеток цилиарного эпителия уже имеют реснички, расположенные на апикальной поверхности.
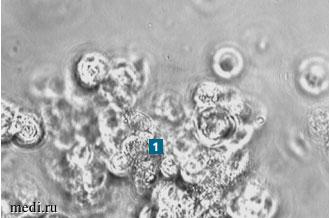 Рис. 1. Микроскопическая картина цилиарного эпителия слизистой оболочки ННР пациента через 3 мес. после ПвРД ННР Увеличение 400х
Рис. 1. Микроскопическая картина цилиарного эпителия слизистой оболочки ННР пациента через 3 мес. после ПвРД ННР Увеличение 400х
1 - единичные сохранные клетки цилиарного эпителия с редуцированными ресничками
 Рис. 2. Микроскопическая картина цилиарного эпителия слизистой оболочки ННР пациента через 3 мес. после ШТ Увеличение 400х
Рис. 2. Микроскопическая картина цилиарного эпителия слизистой оболочки ННР пациента через 3 мес. после ШТ Увеличение 400х
1 - клетки цилиарного эпителия с ресничками, расположенными на апикальной поверхности
2 - клетки цилиарного эпителия без ресничек
3 - реснички
В настоящее время большинство хирургических методик коррекции нижних носовых раковин у детей с ВР эффективны с позиции восстановления носового дыхания. Однако большинство из представленных сегодня методов воздействия на нижние носовые раковины не оценивались с точки зрения влияния на МЦТ.
Радиоволновая деструкция нижних носовых раковин является одной из наиболее популярных сегодня методик, поскольку достаточно проста в техническом исполнении, не требует дорогостоящего оборудования и эффективна в плане редукции объема ННР. Однако термическое воздействие, оказываемое при данном методе, приводит к деструкции эпителия и угнетает функцию МЦТ на длительный срок. Учитывая технические аспекты, крайне сложно контролировать степень глубины термического воздействия на подлежащие ткани, не говоря уже о том, что коагуляционный некроз вследствие прямого термического воздействия на эпителий слизистой ННР полностью разрушает эпителий, а следовательно, отсутствует и МЦТ до полного восстановления эпителиальных клеток. Зачастую в окружающих тканях также возникает склерозирующий процесс, который замедляет восстановление нормального функционирования цилиарного аппарата.
При проведении ШТ механизм воздействия на слизистую оболочку отличается кардинальным образом. Учитывая тот факт, что при проведении ШТ слизистая полости носа остается интактной, поскольку фреза шейвера воздействует в подслизистом канале, работа цилиарного аппарата слизистой ННР практически не угнетается. Таким образом, сроки восстановления слизистой полости носа и функции МЦТ существенно короче, чем при ПвРД ННР, что наглядно показано в исследовании. Данный факт в значительной мере обусловливает эффективность применения ШТ у детей с ВР.
Заключение
При оценке различных хирургических методов лечения ВР у детей прежде всего необходимо основываться на двух основных критериях: эффективность метода в лечении назальной обструкции и побочные эффекты, возникающие в краткосрочной и долгосрочной перспективе, а также качество жизни пациента в послеоперационном периоде. Нужно также учитывать степень влияния того или иного метода турбинопластики на функцию цилиарного аппарата ННР. В настоящем исследовании мы оценили работу цилиарного аппарата слизистой ННР после проведения ШТ и ПвРД ННР. Согласно полученным данным, ШТ является наиболее эффективным и минимально инвазивным методом хирургического лечения ВР у детей по сравнению с ПвРД ННР, при котором выраженное термическое воздействие в значительной степени угнетает работу МЦТ слизистой ННР, что также обусловливает длительное образование корок в полости носа и дискомфорт пациента в послеоперационном периоде.
Литература
1. Gudis D.A., Zhao K.Q., Cohen N.A. Acquired cilia dysfunction in chronic rhino-sinusitis // American Journal of Rhinology & Allergy. 2012. Vol. 26. P 1-6.
2. Mygind N. Scanning electron microscopy of the human nasal mucosa // Rhinology. 1975. Vol. 13. P. 57-75.
3. Ultrastructure of human respiratory cilia: a study based on serial sections / M. Rautiainen, Y. Collan, J. Nuutinen, J. Karja // Ultrastructural Pathology. 1984. Vol. 6. P 331-339.
4. Toskala E., Nuutinen J., Rautiainen M. Scanning electron microscopy find- ings of human respiratory cilia in chronic sinusitis and in recurrent respiratory infections // Acta Oto-Laryngologica. 1995. Vol. 115. P. 61-65.
5. Watanabe K., Kiuna C. Epithelial damage of nasal mucosa in nasal allergy // Annals of Otology, Rhinology, and Laryngology. 1998. Vol. 107. P 564-570.
6. Dawes PJ. The early complications of inferior turbinectomy // Journal of Laryngology and Rhinology 1987. Vol. 101. P 1136-1139.
7. Мукоцилиарный клиренс полости носа. Некоторые вопросы физиологии и патофизиологии / В.С. Исаченко [и др.] // Таврический медико-биологический вестник. 2017. Т. 20. № 3. C. 219-226.
8. Лопатин А.С. Лечение вазомоторного ринита: международные тенденции и российская практика // Медицинский совет. 2012. № 11. С. 83-87.

