Тяжелое течение кожного мастоцитоза у ребенка: клиническое наблюдение
СтатьиВ.Г. Потапенко1, канд. мед. наук, С.Р. Талыпов2
1 ГБУЗ «Городская клиническая больница № 31», г. Санкт-Петербург
2 ФГБУ «Национальный медицинский исследовательский центр детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева», г. Москва
Резюме. Мастоцитоз - это заболевание системы крови с накоплением клональных тучных клеток в одном или нескольких органах. У детей чаще всего поражается кожа. Обычно пациенты нуждаются в минимальной симптоматической терапии, так как у подавляющего большинства из них заболевание регрессирует самостоятельно независимо от выраженности клинических проявлений. В описанном клиническом примере у мальчика сразу после рождения возникла тяжелая типичная уртикарная и везикулярная сыпь, а также ежедневно наблюдались гистаминовые кризы, зуд и боли в животе. Основными провоцирующими факторами были перепады температуры, горячая вода при купании, эмоции, прием горячей пищи, трение одежды и острые инфекционные заболевания. При обследовании признаков агрессивного течения мастоцитоза не выявлено. Проводилось симптоматическое лечение антигистаминными препаратами и короткими курсами глюкокортикостероидов. С 4 мес жизни началась положительная динамика: исчезли гистаминовые кризы, уменьшились сыпь, зуд, абдоминальная боль и снизилась потребность в фармакотерапии. В 2 года 9 мес ребенок был радикально прооперирован по поводу остеобластомы. Достигнута стойкая ремиссия. В настоящее время сохраняется умеренный кожный зуд, ребенок растет и развивается по возрасту, антигистаминные препараты принимает лишь эпизодически. Представленное клиническое наблюдение демонстрирует, что мастоцитоз у детей может разрешиться даже при тяжелом течении.
Ключевые слова: тучные клетки, мастоцитоз, пигментная крапивница, триптаза, C-KIT
Для цитирования: Потапенко В.Г., Талыпов С.Р. Тяжелое течение кожного мастоцитоза у ребенка: клиническое наблюдение // Практика педиатра. 2024. № 1. С. 47-52.
Summary. Mastocytosis is a disease of the blood system with the accumulation of clonal mast cells in one or more organs. Patients usually need minimal symptomatic therapy, since in the vast majority of patients it regresses on its own, regardless of the severity of manifestations. Case report: the disease was diagnosed in a boy after birth. Masocytosis manifested with severe typical urticular and vesicular rash, daily hot flashes, itching, histamine crises, itching, and abdominal pain. The main provoking factors were temperature changes, hot water, emotion, hot food intake, rubbing of clothing, and acute infectious diseases. No signs of an aggressive course of mastocytosis were found. Symptomatic treatment with antihistamines and short courses of glucocorticosteroids was carried out. The disease started to resolve at 4 months: hot flashes were passed, abdominal pain, rash, itching and the need for pharmacotherapy decreased. At 2 years and 9 months, the child was radically operated on for osteoblastoma. Remission was achieved. Currently, moderate skin itching persists, the child grows and develops in age, takes antihistamines only occasionally. Clinical observation demonstrates self-limited course of the disease even in severe cases.
Keywords: mast cells, mastocytosis, urticaria pigmentosa, tryptase, C-KIT
For citation: Potapenko V.G., Talypov S.R. Severe course of cutaneous mastocytosis in a child: clinical observation // Pediatrician's Practice. 2024;(1):47-52. (In Russ.)
Введение
Мастоцитоз - клональное заболевание тучных клеток. Его частота достигает 1 случая на 10 тыс. человек [1]. У взрослых мастоцитоз чаще всего протекает длительно и доброкачественно, а у детей, как правило, регрессирует в течение нескольких лет [1, 2].
Тучные клетки в норме содержатся в соединительной ткани и пролиферируют под влиянием фактора роста стволовых клеток. Активирующий сигнал передается с помощью рецептора KIT, обладающего тирозинкиназной активностью. Соматическая мутация в протоонкогене KIT приводит к активации молекулы KIT-рецептора, что ведет к бесконтрольной пролиферации и избыточному накоплению тучных клеток. Мутацию в гене c-KIT имеют до 86% детей с мастоцитозом [3]. Помимо тучных клеток, от KIT-пути также зависит пролиферация меланоцитов, что, вероятнее всего, вызывает типичные пигментные высыпания [4].
Мастоцитоз может протекать агрессивно, однако значительно чаще наблюдается доброкачественное течение. Устанавливают диагноз мастоцитоза и определяют его вариант и степень агрессивности на основании критериев классификации Всемирной организации здравоохранения (2022) (табл. 1-3) [5, 6]. Чтобы диагностировать агрессивную форму мастоцитоза, необходимо наличие хотя бы одного С-признака.
Таблица 1.
Классификация мастоцитоза
| Кожный мастоцитоз: • Пигментная крапивница Мономорфный тип Полиморфный тип • Диффузный кожный мастоцитоз • Мастоцитома кожи Изолированная Множественная |
| Системный мастоцитоз (СМ): • Мастоцитоз с изолированным поражением костного мозга • Индолентный СМ • Тлеющий СМ • СМ с ассоциированным гематологическим новообразованием • Агрессивный СМ • Тучноклеточный лейкоз Тучноклеточная саркома |
Таблица 2.
Критерии диагностики системного мастоцитоза: для верификации диагноза необходимо наличие большого и одного малого критерия или 3 и более малых критериев
| Большой критерий |
Мультифокальные плотные инфильтраты, состоящие из тучных клеток (≥15 тучных клеток в кластере), определяемые на срезах костного мозга и (или) других органов1, за исключением кожи |
| Малые критерии |
>25 % всех тучных клеток в мазках костного мозга имеют атипичные морфологические черты (I или II тип) или веретеновидную форму в тучноклеточных инфильтратах, обнаруженных в срезах костного мозга или других органов, за исключением кожи |
| Выявление активирующей точечной мутации кодона 816 (или другого участка) гена c-KIT в клетках костно го мозга, крови или других органов2, за исключением кожи |
|
| Тучные клетки в костном мозге, крови или других органах, за исключением кожи, экспрессируют один или более антигенов: CD2, CD25 и CD303 |
|
| Концентрация триптазы в сыворотке крови >20 нг/мл. Не учитывается, если выявлено ассоциированное клональное миелоидное новообразование. При наследственной альфатриптаземии концентрация триптазы должна быть скорректирована4 |
1 В срезах ткани морфологические черты тучных клеток анализируются в компактном, диффузном или смешанном диффузно-компактном тучноклеточном инфильтрате. Веретенообразная форма не считается критерием системного мастоцитоза, когда тучные клетки располагаются вдоль сосудов, жировых клеток, нервных клеток или эндостального выстилающего клеточного слоя. В мазке костного мозга атипичная морфология тучных клеток не считается критерием системного мастоцитоза, если тучные клетки расположены в частицах костного мозга или рядом с ними.
2 Любой тип мутации KIT считается малым критерием, если имеются опубликованные убедительные доказательства ее трансформирующего влияния.
3 Экспрессия может быть подтверждена как с помощью иммуногистохимического, так и с помощью иммуноцитофлюориметрического анализа.
4 Оптимальный способ корректировки еще предстоит определить. Один из способов - деление базовой концентрации триптазы на количество дополнительных копий генов альфа-триптазы с добавлением единицы. Например, если уровень триптазы 30 нг/мл и найдено 2 дополнительных копии гена у пациента с наследственной альфатриптаземией, то скорректированная концентрация триптазы будет равна 10 нг/мл (30/(2 + 1) = 10).
Таблица 3.
В- и С-признаки агрессивности мастоцитоза
| В-признаки (Be careful, Borderline, Benign) • Большая тучноклеточная масса. Инфильтрация тучными клетками ≥30% по данным миелоиммуногистограммы, и/или сывороточная концентрация триптазы ≥200 нг/мл1, и/или частота варианта KIT D816V ≥10% в костном мозге или лейкоцитах крови. • Признаки миелопролиферации и/или миелодисплазии2. Гиперклеточный костный мозг с потерей жировых клеток и выраженным миелофиброзом. Возможны «сдвиг влево», эозинофилия, умеренные признаки дисплазии (<10% нейтрофильного, эритроцитарного и мегакариоцитарного ростка). • Органомегалия. Пальпируемая гепатомегалия без асцита или других признаков нарушения работы печени, и/или пальпируемая спленомегалия без гиперспленизма и потери веса, и/или пальпируемая или висцеральная лимфаденопатия >2 см по данным ультразвукового исследования или компьютерной томографии |
| С-признаки (Consider, Chemotherapy, Cytoreduction) • Цитопения. Абсолютное число нейтрофилов <1,0 Х 109/л, и/или уровень гемоглобина <100 г/л, и/или число тромбоцитов <100 Х 109/л) • Дисфункция печени. Асцит и повышение активности печеночных ферментов3. Возможны увеличение печени, цирроз и портальная гипертензия. • Поражение костей. Крупные (>2 см) очаги остеолизиса с патологическими переломами. Возможны оссалгии. • Изменения в селезенке. Пальпируемая спленомегалия. Возможны гиперспленизм, потеря веса и гипоальбуминемия. • Вовлечение желудочно-кишечного тракта. Мальабсорбция с гипоальбуминемией. Возможна потеря веса |
1 При наследственной альфатриптаземии концентрация триптазы должна быть скорректирована, но оптимальный способ еще предстоит определить. Один из методов корректировки - деление базовой концентрации триптазы на количество дополнительных копий генов альфа триптазы с добавлением единицы. Например, если уровень триптазы 300 нг/мл и найдено 2 дополнительных копии гена у пациента с наследственной альфатриптаземией, то скорректированная концентрация триптазы будет равна 100 нг/мл (30/(2 + 1) = 100), и это не считается В-признаком.
2 Признаки миелопролиферации и/или миелодисплазии должны быть умеренными и постоянными (без разрешения и без нарастания), но не достигать критериев диагностики миелодиспластического синдрома, миелопролиферативного новообразования или их сочетания. Если критерии присутствуют, то диагностируется системный мастоцитоз, ассоциированный с гематологическим новообразованием. Его присутствие исключает В-признак и тлеющий системный мастоцитоз по определению.
3 Повышение активности щелочной фосфатазы часто имеется у больных с агрессивными формами системного мастоцитоза и с поражением печени, которое индуцировано системным мастоцитозом. У некоторых пациентов отмечается только гиперферментемия без клинически значимого асцита.
Даже при доказанной клональности агрессивное течение мастоцитоза у детей, в отличие от взрослых, встречается чрезвычайно редко [7]. Тем не менее при агрессивном течении подход к цитостатическому лечению детей остается таким же, как у взрослых. При выборе терапии большое значение имеет вариант мутации гена KIT. Если мутация c-KIT D816V не выявлена, то эффективен иматиниб [8, 9]. Если мутация обнаружена или имеется устойчивость к иматинибу, в качестве основных препаратов применяют кладрибин и интерферон альфа с примерно одинаковой эффективностью, составляющей около 50 % [10]. Эффективны и новые ингибиторы тирозинкиназ: авапритиниб и мидостаурин [11, 12]. В настоящее время единственным излечивающим методом признают аллогенную трансплантацию гемопоэтических стволовых клеток, однако опыт ее проведения у детей ограничен [13].
При мастоцитозе постоянно или периодически происходит реакция дегрануляции, т. е. выброс большого количества различных цитокинов и биологически активных веществ из гранул тучных клеток. Интенсивность дегрануляции определяет разнообразие клинических симптомов: от отсутствия жалоб до выраженного кожного зуда, булл, анафилактоидных реакций, боли в животе с потребностью в ежедневной фармакотерапии [14]. Провоцируют выброс цитокинов некоторые лекарственные препараты, купание, перепады настроения и другие причины [15]. Основные лечебные действия направлены на то, чтобы ослабить провоцирующие факторы, уменьшить реакцию дегрануляции и нейтрализовать влияние гистамина.
В связи с тем, что прогноз при мастоцитозе в целом благоприятный и у большинства пациентов заболевание регрессирует самостоятельно, задача лечащего врача - улучшить качество жизни и обеспечить психологический комфорт ребенка и родителей до того, как заболевание разрешится. Как правило, этого можно достичь с помощью антигистаминных препаратов. При неполном их эффекте добавляют стабилизаторы мембран тучных клеток (кромогликат натрия) или даже проводят короткие курсы глюкокортикоидов [2, 15-19]. Терапия обычно переносится удовлетворительно [20].
Представляем клинический пример лечения тяжелого мастоцитоза у ребенка в Национальном медицинском исследовательском центре детской гематологии, онкологии и иммунологии им. Дмитрия Рогачева. Ранее в рамках работы по изучению этого заболевания нами были опубликованы описания групп больных взрослого и детского возраста, а также научно-популярные работы для пациентов, в которых даны рекомендации о том, как действовать в различных ситуациях [7, 16, 21-24].
Мастоцитоз относится к редким заболеваниям, поэтому описание отдельных наблюдений имеет практический интерес.
Клиническое наблюдение
Мальчик N. родился доношенным с весом 3190 г, длиной тела 51 см, окружностью головы 33 см. При рождении на коже ребенка была полиморфная розовато-красная сыпь, в том числе с образованием пузырей (рис. 1). Клинически диагностирован мономорфный тип пигментной крапивницы.
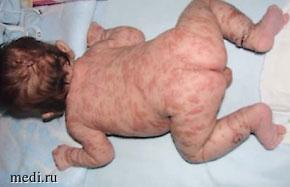 Рис. 1. Новорожденный ребенок с тяжелым течением пигментной крапивницы1
Рис. 1. Новорожденный ребенок с тяжелым течением пигментной крапивницы11 Фото были опубликованы ранее в журнале «Клеточная терапия и трансплантация» (2022. Т. 11, № 2. С. 58–62)
Помимо типичных кожных изменений с положительным симптомом Унны - Дарье мастоцитоз проявлялся постоянным сильным зудом с потребностью в ежедневном приеме антигистаминных препаратов. В течение первых 2 нед после рождения 1-2 раза в день у ребенка спонтанно возникали гистаминовые кризы (рис. 2), которые выражались внезапным покраснением кожи, кратковременным появлением пузырей, нарастанием зуда, криком и крайним возбуждением, переходящим в обморочное состояние. Длительность криза варьировала от нескольких минут до часа. При сильном приступе отмечались хрипы на вдохе, один раз приступ сопровождался остановкой дыхания на 10-15 с.
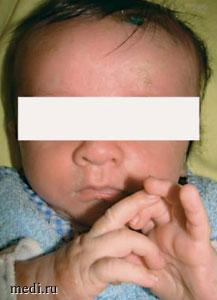 Рис. 2. Кожные проявления гистаминового криза. Гиперемия кожных покровов, везикулы в области носогубного треугольника, на кончике и спинке носа, в суборбитальных областях, на тыльной стороне кисти,запястье
Рис. 2. Кожные проявления гистаминового криза. Гиперемия кожных покровов, везикулы в области носогубного треугольника, на кончике и спинке носа, в суборбитальных областях, на тыльной стороне кисти,запястье В возрасте 3 мес ребенок был повторно обследован. При гистологическом анализе кожи выявлены типичные для мастоцитоза изменения. Обнаружен распространенный пролиферат, состоящий преимущественно из клеток с частично удлиненными раздробленными ядрами, экспрессирующими триптазу и CD117. Экспрессии лангерина, CD1a и S100 не выявлено. C помощью полимеразной цепной реакции в биоптате кожи выявлена мутация гена c-KIT D816V. Базальная концентрация триптазы в крови 17,3 мкг/л (норма до 11,4 мкг/л). Диагноз пигментной крапивницы был подтвержден.
C раннего детства ребенок жаловался на эпизодические боли в животе тянуще-колющего характера. Приступ длился 30-60 мин, заметного эффекта от приема дротаверина, нестероидных противовоспалительных препаратов не наблюдалось. Примерно 1 раз в неделю возникали немотивированные эпизоды рвоты. Нарушения стула не было. Причины боли и рвоты органической природы не выявлены, хотя эндоскопических исследований не выполнялось.
Для оценки агрессивности мастоцитоза и степени органного вовлечения выполнены дополнительные анализы. Концентрация гемоглобина, количество ретикулоцитов, тромбоцитов, лейкоцитов с лейкоцитарной формулой, скорость оседания эритроцитов - в пределах возрастной нормы. Международное нормализованное отношение, протромбиновое и тромбопластиновое время, концентрация калия, натрия, мочевины, креатинина, мочевой кислоты, билирубина, С-реактивного белка, альбумина, p2-микроглобулина, иммуноглобулина Е, фибриногена, активности аланин- и аспаратаминотрансферазы, лактатдегидрогеназы и антитромбина III были в норме. При гистологическом и цитологическом анализе костного мозга выявлены реактивные изменения в виде гиперклеточного костного мозга с преобладанием гранулопоэза. При ультразвуковом исследовании органов брюшной полости констатировано отсутствие патологии. Признаков системного и агрессивного течения мастоцитоза не обнаружено.
C рождения ребенок получал цетиризин в максимальных дозах. При тяжелых кризах добавлялся диметинден, бетаметазон, 1 раз потребовалось введение преднизолона.
При наблюдении за ребенком родители выявили основные провоцирующие факторы кризов, припухания высыпных элементов: перепады температуры, горячая вода при купании, эмоции, прием горячей пищи, трение одежды, а также острые инфекции.
С 4 мес жизни частота и тяжесть кризов уменьшились, с 6 мес исчезла везикулярная сыпь, а с 12 мес прекратились кризы. Кожный зуд с выраженным снижением качества жизни и потребностью в ежедневном приеме антигистаминных средств, а также эпизодическом приеме бетаметазона сохранялся в течение нескольких лет. Зуд уменьшался после легкого загара в период летнего отдыха. В возрасте 2 лет концентрация триптазы крови нормализовалась. С 3 лет уменьшилась гиперчувствительность к перепадам температуры воздуха, воды.
В 2 года 8 мес появились боль и нарушение движений в левом плечевом суставе. При обследовании выявлено новообразование в левой плечевой кости. По данным гистологического исследования и иммуногистохимического анализа диагностировали остеобластому. Через 1 мес выполнено радикальное иссечение опухоли в пределах здоровых тканей. Операция прошла без осложнений.
В течение последующих лет состояние пациента улучшилось. Жалобы на нарушения со стороны желудочно-кишечного тракта сохраняются, но сыпь и зуд уменьшились, потребность в приеме антигистаминных средств осталась лишь эпизодическая. Отмечается очаговая бледная гиперпигментация кожи (рис. 3). Мальчик посещает общеобразовательную школу.
 Рис. 3. Пациент N., 10 лет. На коже видны остаточные проявления мастоцитоза
Рис. 3. Пациент N., 10 лет. На коже видны остаточные проявления мастоцитоза Обсуждение
Мастоцитоз - малоизученное заболевание с благоприятным прогнозом. Чаще всего он дебютирует в первые 2 года жизни. Результаты крупного анализа показали, что у 23% детей заболевание проявляется сразу после рождения [25].
Исследования показывают, что детский и взрослый мастоцитоз - это клональное новообразование. Выявленная у представленного ребенка мутация c-KIT D816V - одна из самых частых. Так, в исследовании C. Bodemer и соавт. она была обнаружена у 42% детей с мастоцитозом [3]. Выявление мутации в описанном нами случае позволило подтвердить диагноз.
Вопреки подтвержденной клональности, у подавляющего большинства детей и у описанного ребенка в первые годы жизни происходит полный или частичный регресс болезни [2, 25]. Как показало наблюдение за 163 детьми с мастоцитозом, медиана срока начала разрешения - 34 (2-226) мес [7]. Вероятность регресса повышается при дебюте заболевания в раннем детстве и не зависит от тяжести проявлений мастоцитоза [7, 25, 26].
Как правило, в регулярной фармакотерапии нуждается около половины детей с мастоцитозом. По данным исследований, регулярный прием препаратов необходим 29,5-64,0% детей [2, 16-18]. Но родители детей с малосимптомным течением мастоцитоза реже обращаются к врачу, и логично предположить, что истинная потребность в лекарственной терапии меньше. Чаще всего назначают антигистаминные препараты. Анализ течения мастоцитоза у 111 детей показал, что доля пациентов с тяжелым течением и потребностью в приеме глюкокортикостероидов - менее 5% [16]. У описанного ребенка антигистаминная терапия была недостаточно эффективной. Такой вариант течения мастоцитоза встречается редко.
Несмотря на тяжесть жалоб, в представленном случае не было признаков агрессивного течения мастоцитоза (выраженной органомегалии, анемии, остеолитического синдрома и поражения кишечника со снижением веса). Показания к анализу костного мозга отсутствовали, тем не менее он был выполнен и не выявил специфической инфильтрации [15]. В повседневной практике тяжесть симптомов также побуждает врачей к углубленному обследованию пациента, подчас необоснованному [7].
Остеобластома относится к редким опухолевым заболеваниям костей с благоприятным прогнозом. По результатам анализа лечения 99 пациентов установлено, что чаще всего поражаются позвонки, а у 1/3 пациентов - плечевые кости, при этом хирургическое лечение приводит к выздоровлению [27]. Локализация и течение остеобластомы, ее лечение и стабильный ответ на него у представленного ребенка соответствовали опубликованным данным. При этом появление второго клонального процесса у ребенка можно считать случайным совпадением, так как, по сведениям регистра SEER (Surveillance, Epidemiology и End Results), где проанализированы результаты наблюдения за 421 пациентом с мастоцитозом, в том числе за детьми, увеличения количества злокачественных негематологических заболеваний у них по сравнению со среднепопуляционным уровнем не выявлено [28].
Заключение
Представленное клиническое наблюдение подтверждает, что даже при тяжелом течении кожного мастоцитоза прогноз остается благоприятным. Основные усилия врача должны быть сосредоточены на том, чтобы улучшить качество жизни и обеспечить эмоциональный комфорт ребенка и его родителей.
Литература
1. Brockow K. Epidemiology, prognosis, and risk factors in mastocytosis // Immunology and Allergy Clinics of North America. 2014. Vol. 34, No. 2. P 283-295.
2. Urticaria pigmentosa: a review of 67 pediatric cases / J.M. Azana [et al.] // Pediatric Dermatology. 1994. Vol. 11, No. 2. P. 102-106.
3. Pediatric mastocytosis is a clonal disease associated with D816V and other activating c-KIT mutations / C. Bodemer [et al.] // Journal of Investigative Dermatology. 2010. Vol. 130, No. 3. P. 804-815.
4. Targeted mutations of the juxtamembrane tyrosines in the Kit receptor tyrosine kinase selectively affect multiple cell lineages / Y. Kimura [et al.] // Proceedings of the National Academy of Sciences of the United States of America. 2004. Vol. 101. P. 6015-6020.
5. The 5th Edition of the World Health Organization Classification of Haematolymphoid Tumours: Myeloid and Histiocytic/ Dendritic Neoplasms / J.D. Khoury [et al.] // Leukemia. 2022. Vol. 36. P. 1703-1719.
6. Diagnostic criteria and classification of mastocytosis: a consensus proposal / P. Valento L. [et al.] // Leukemia Research. 2001. Vol. 25, No. 7. P. 603-625.
7. Проспективное исследование 163 пациентов с помощью дистанционного анкетирования родителей // В.Г. Потапенко [и др.] // Российский журнал детской гематологии и онкологии (РЖДГиО). 2021. T. 8, № 2. С. 13-25.
8. Imatinib mesylate in the treatment of diffuse cutaneous mastocytosis / M.A. Morren [et al.] // Journal of Pediatrics. 2013. Vol. 162, No. 1. P. 205-207.
9. Role of imatinib in the treatment of pediatric onset indolent systemic mastocytosis: a case report / M.K. Agarwala [et al.] // Journal of Dermatological Treatment. 2013. Vol. 24, No. 6. P. 481-483.
10. Systemic mastocytosis in 342 consecutive adults: survival studies and prognostic factors / K.H. Lim [et al.] // Blood. 2009. Vol. 113, No. 23. P. 5727-5736.
11. Efficacy and Safety of Midostaurin in Advanced Systemic Mastocytosis // Reiter A N Engl J Med. 2016. Vol. 374(26). P. 2530-2541.
12. DeAngelo D.J., Quiery A.T., Radia D. et al. Clinical activity in a phase 1 study of Blu-285, a potent, highly-selective inhibitor of KIT D816V in advanced systemic mastocytosis (AdvSM) / J. Gotlib [et al.] // Blood. 2017. Vol. 130, Suppl 1. P. 2.
13. Hemophagocytic lymphohistiocytosis in systemic mastocytosis treated with allogeneic bone marrow transplant: A case report / A. Srinivasan [et al.] // Pediatric Blood & Cancer. 2020. Vol. 67, No. 1. P. e28017.
14. Carter M.C., Metcalfe D.D. Paediatric mastocytosis // Archives of Disease in Childhood. 2002. Vol. 86, No. 5. P. 315-319.
15. Mastocytosis in children: a protocol for management / R. Heide [et al.] // Pediatric Dermatology. 2008. Vol. 25, No. 4. P. 493-500.
16. Клиническая и лабораторная характеристика группы 111 пациентов / В.Г. Потапенко [и др.] // Педиатрия. 2018. Т. 97, № 4. С. 135-140.
17. Cutaneous mastocytosis in children: a clinical analysis of 71 cases / A.E. Kiszewski [et al.] // Journal of the European Academy of Dermatology and Venereology. 2004. Vol. 18, No. 3. P. 285-290.
18. Cutaneous mastocytosis: demographic aspects and clinical features of 55 patients / G. Akoglu [et al.] // Journal of the European Academy of Dermatology and Venereology. 2006. Vol. 20, No. 8. P. 969-973.
19. Minutello K., Gupta V. Cromolyn Sodium. StatPearls Publishing, 2020.
20. Cardet J.C., Akin C., Lee M.J. Mastocytosis: update on pharmacotherapy and future directions // Expert Opinion on Pharmacotherapy. 2013. Vol. 14, No. 15. P. 2033-2045.
21. Мастоцитоз у взрослых: ретроспективный анализ клинического течения и лечения 58 пациентов / В.Г. Потапенко [и др.] // Клиническая онкогематология. 2021. T. 14, № 2. C. 158-166.
22. Проспективное исследование 163 пациентов с помощью дистанционного анкетирования родителей / В.Г. Потапенко [и др.] // Российский журнал детской гематологии и онкологии (РЖДГиО). 2021. T. 8, № 2. C. 13-25.
23. Мастоцитоз у детей и взрослых. Рекомендации для пациентов и их близких.
24. О мастоцитозе из первых рук. Видеотрансляция.
25. Paediatric mastocytosis: a systematic review of 1747 cases / C. Meni [et al.] // British Journal of Dermatology. 2015. Vol. 172, No. 3. P. 642-651.
26. Caplan R.M. The natural course of urticaria pigmentosa. Analysis and follow-up of 112 cases // Archives of Dermatology. 1963. Vol. 87. P. 146-157.
27. Osteoblastoma: a 30-year study of 99 cases / M. Berry [et al.] // Journal of Surgical Oncology. 2008. Vol. 98, No. 3. P. 179-183.
28. Incidence of second solid cancers in mastocytosis patients: a SEER database analysis / V Shivarov [et al.] // Leukemia & Lymphoma. 2018. Vol. 59, No. 6. P. 1474-1477.
Комментарии
ПРАКТИКА ПЕДИАТРА

