Клинический случай диагностики болезни Виллебранда у ребенка двух лет
СтатьиЕ.В.Стрига1, канд. мед. наук, Д.Ю. Комелягин2, д-р мед. наук, О.В. Зайцева1, д-р мед. наук, профессор, О.Е. Благих2, канд. мед. наук, С.А. Дубин2, канд. мед. наук, А.В. Петухов2, канд. мед. наук, Ф.И. Владимиров2, канд. мед. наук, С.В. Яматина2, Т.Н. Громова2, канд. мед. наук
1 ФГБОУ ВО «Медико-стоматологический университет имени А.И. Евдокимова» Минздрава России
2 ГБУЗ «Детская городская клиническая больница святого Владимира департамента здравоохранения Москвы»
Резюме. Наследственные геморрагические заболевания у детей являются серьезной проблемой в хирургической практике, так как ассоциируются с высоким риском кровотечений во время операции и постоперационном периоде, имеют свои особенности заживления и формирования рубца. Представлен клинический случай поздней диагностики болезни Виллебранда 2 типа у ребенка двух лет с остеомиелитом верхней челюсти слева и абсцессом дна орбиты левого глаза, особенности синдрома кровоточивости в периоперационном периоде при относительно удовлетворительных показателях коагулограммы и количества тромбоцитов. Статья предназначена для хирургов, стоматологов, педиатров, оториноларингологов.
Ключевые слова: Болезнь Виллебранда, кровоточивость, дети, детская челюстно-лицевая хирургия.
Summary. Hereditary hemorrhagic diseases in children are a serious problem in surgical practice, as they are associated with a high risk of bleeding during surgery and in the postoperative period, have their own characteristics of healing and scar formation. The article presents a clinical case of late diagnosis of type 2 von Willebrand disease in a 2-year-old child with osteomyelitis of the upper jaw on the left and an abscess of the orbital floor of the left eye, features of the bleeding syndrome in the perioperative period with relatively satisfactory coagulogram and platelet count. The article is intended for surgeons, dentists, pediatricians, otorhinolaryngologists.
Keywords: von Willebrand disease, cruentis syndrome (bleeding), children, pediatric maxillofacial surgery.
Болезнь Виллебранда (БВ) относится к наиболее распространенным наследственным коагулопатиям, обусловленным снижением количества или нарушением функции фактора Виллебранда (vWF).
Кодирование по МКБ-10: D68.0 - Болезнь Виллебранда.
БВ имеет аутосомно-доминантный или реже -аутосомно-рецессивный тип наследования с высокой вариабельностью клинических проявлений в виде геморрагического синдрома различной степени выраженности, с низким уровнем vWF в крови или качественным его дефектом, снижением коагулянтной активности VIII фактора, низкими величинами адгезивности и ристоцетин-агрегации тромбоцитов [1, 2]. В большинстве случаев БВ является результатом мутации в гене ф vWF, который изменяет количество и функцию ключевого гликопротеина как в первичном, так и во вторичном гемостазе [2, 5, 10].
Сложность диагностики данной коагулопатии заключается в том, что она не выявляется при помощи стандартной коагулограммы, а требует прицельного исследования активности XIII фактора, что приводит к несвоевременной, поздней постановке диагноза [3, 4, 10].
Особенно это касается больных, которые поступили на оперативное лечение по экстренным показаниям в городскую клиническую больницу. У таких пациентов могут быть кровотечения различной степени выраженности, которые тяжело поддаются стандартным методам остановки, при удовлетворительных показателях коагулограммы и количества тромбоцитов.
Частота встречаемости в популяции - 0,5-1% населения, распространенность клинически значимых форм - 1-2 на 10 000 человек [2, 5]. В 70-80% случаев заболевание имеет легкое клиническое течение, у остальных наблюдаются среднетяжелые или тяжелые клинические проявления геморрагического синдрома. В России БВ наблюдается значительно реже. Так, по данным А.Т. Андреевой (2013), распространенность БВ в популяции не достигала 1% и колебалась от 0,0001 до 0,018%, что связано с преобладанием легких и бессимптомных форм, а также низкой доступностью лабораторной диагностики [6].
vWF синтезируется и секретируется сосудистым эндотелием, он способствует адгезии тромбоцитов в гемостазе, тем самым содействует присоединению тромбоцитов к стенке сосуда. Это помогает тромбоцитам склеиться, образовать сгусток в месте травмы и остановить кровотечение. vWF препятствует преждевременной инактивации VIII фактора свертывания крови, являясь его переносчиком. У человека с БВ нарушается одно из звеньев образования кровяного сгустка [7]. В большинстве случаев при БВ, в отличие от гемофилий, кровотечение имеет легкую или умеренную степень тяжести. Тяжелые кровотечения могут возникать при травмах или инвазивных процедурах у пациентов с III типом и у некоторых лиц со II типом БВ [3, 4].
В зависимости от соотношения активности антигена FXIII-A и FXIII-B различают три типа дефицита:
- I тип - снижение активности FXIII вследствие снижения малого количества А-субъединицы;
- II тип - достаточное количество антигена А-субъединицы, но у него различная степень активности;
- III тип - снижение активности FXIII за счет малого количества В-субъединицы.
I и III типы, как правило, хорошо диагностируются при скрининговых тестах на определение антигена vWF, так как они обусловлены частичным или глубоким количественным дефицитом. Классификация II типа БВ является наиболее сложным вариантом для диагностики, так как имеет четыре подтипа (2А, 2В, 2М, 2N) с различными качественными нарушениями vWF [7, 8, 10].
Основным клиническим проявлением является геморрагический синдром, который может быть микроциркуляторным (десневые, носовые, луночковые типы кровоточивости) или смешанным (микроциркуляторно-гематомные). Однако характерной чертой БВ является высокая частота кровотечений, а также длительное заживление ран, дефектное формирование рубцовой ткани, невынашивание беременности [7, 8, 10].
Клинические проявления БВ чаще всего встречаются у детей первых пяти лет, учитывая особенности их психомоторного и физического развития, двигательную активность и высокую степень трав-матизации. Диагностика начинается со сбора семейного и персонального анамнеза жизни и установления наличия геморрагического синдрома у пациента, оценки костной системы, которые косвенно позволяют заподозрить расстройства определенного звена гемостаза [7].
В своей практической деятельности хирурги, стоматологи, педиатры при оказании экстренной помощи пациентам с БВ могут отмечать синдром кровоточивости, увеличение сроков восстановления тканей, особенности формирования рубца, что клинически помогает заподозрить врожденную патологию гемостаза.
Ярким примером в нашей практике стал клинический случай поздней диагностики дефицита FXIII фактора с особенностью течения гнойного воспаления, постоперационного периода и периода реабилитации.
Мальчик, 2 года 8 мес, гражданин Таджикистана, поступил на вторые сутки болезни с клиникой острого гнойного периостита верхней челюсти слева, хронического периодонтита 64-го зуба с жалобами на припухлость и боль в области левой половины лица, повышение температуры тела до 37,5 0С, беспокойство и отказ от еды. Мальчик от первой беременности, родился в срок на 38-й неделе с массой 2850 г, длина тела - 49 см. Ранний период роста и развития протекал гладко, на грудном вскармливании до года, психомоторное и физическое развитие соответствуют возрасту. Со слов родителей, наследственный анамнез не отягощен, аллергических проявлений не было. Мальчик с рождения проживает на территории России, привит по календарю.
По экстренным показаниям был удален 64-й зуб. После вмешательства сохранялось капиллярное кровотечение из операционной раны, гемостаз был достигнут через 40 минут. Был взят посев из раны на чувствительность, получен рост Streptococcus viridans с чувствительностью к цефепиму, ципрофлоксацину, клиндамицину, линезалиду, пенициллину, ванкомицину, резистентностью к азитромицину. Эмпирически была назначена антибактериальная терапия в виде внутривенных инъекций (цефотаксим).
В связи с тяжестью основного заболевания и несостоятельностью в раннем постоперационном периоде гемостаза выполнялось лабораторно-инструментальное обследование. В общем анализе крови -лейкоцитоз до 20,2 х109 с гранулоцитозом до 82,4%, гемоглобин - 116 г/л, тромбоциты - 192 х109, повышение СОЭ - 60 мм/ч. В биохимическом анализе отмечалось незначительное повышение содержания печеночных трансаминаз (АСТ - 68 Ед/л, АЛТ -55,5 Ед/л), повышение уровня С-реактивного белка (СРБ) до 55, что соответствовало клинической картине формирования гнойного очага. Другие показатели были в пределах возрастной нормы. При оценке плазменного гемостаза выявлено незначительное повышение количества растворимых фибрин-мономерных комплексов (РФМК) до 6 мг% (норма - до 4 мг%), что характерно для гиперкоагуляции, обусловленной острым бактериальным воспалением. Другие показатели коагулограммы были в пределах нормы: активированное частичное тромбопластиновое время (АЧТВ) - до 26,1 с, тромбиновое время - 16,4 с, фибриноген - 3,9 г/л, концентрация протромбина - 124,043%, международное нормализованное отношение (МНО) - 0,902, протромбиновое время - 10,4 с, агрегация тромбоцитов - 10 с.
С учетом наличия гнойного воспаления в области верхней челюсти ребенку была проведена рентгенография придаточных пазух носа, что позволило диагностировать гайморопатию с обеих сторон. Мальчик был проконсультирован оториноларингологом, назначено симптоматическое лечение. В динамике наблюдалось некоторое улучшение состояния и самочувствия ребенка: он стал более активным и общительным, однако сохранялась лихорадка с тенденцией к повышению до 38,5 0С. В области верхней челюсти слева сохранялись отек, инфильтрация и болезненность мягких тканей. При этом лунка 64-го зуба была чистой, но медленно покрывалась рыхлым фибрином. К пятым суткам наблюдалась отрицательная динамика: усилились признаки воспаления с переходом на область левой орбиты, общеклинические симптомы интоксикации. По экстренным показаниям была проведена компьютерная томография лицевого отдела черепа, что позволило выявить остеомиелит верхней челюсти слева и абсцесс дна орбиты слева, тотальную синусопатию. При повторном лабораторном обследовании значительно увеличились СОЭ - до 80 мм/ч, уровень СРБ - до 115.
По экстренным показаниям на пятые сутки с момента госпитализации было проведено вскрытие и дренирование абсцесса дна орбиты слева наружным доступом. Операция прошла без осложнений, кровопотеря составила 5 мл. К антибактериальной терапии был добавлен метронидазол внутривенно в возрастной дозировке.
Однако через шесть часов из раны в подглазничной области и в полости рта началось обильное кровотечение. При ревизии ран определялось диффузное кровотечение по всей раневой поверхности. Остановить кровотечение методом электрокоагуляции не удалось, поэтому раны были ушиты узловыми швами наглухо с наложением давящей повязки, после чего кровотечение было остановлено. Кровопотеря составила примерно 150 мл. Ребенок был переведен в отделение реанимации на 12 часов с целью наблюдения. В раннем послеоперационном периоде уровень гемоглобина составил 111 г/л, количество эритроцитов - 4,38 х1012, гематокрит - 33,3, что подтвердило отсутствие патологических потерь крови, сохранность тромбоцитарного звена (содержание тромбоцитов - 232 х109). Количество лейкоцитов снизилось до 8,35 х109 с восстановлением лейкоцитарной формулы (уровень нейтрофилов - до 44,9%, лимфоцитов - до 40%), что свидетельствовало об эффективной санации гнойного очага.
Тем не менее исследование плазменного звена гемостаза выявило удлинение АЧТВ до 59 с при референсных значениях 25-36,5 с, что могло свидетельствовать о дефиците плазменного фактора свертывания. При повторном исследовании, которое было проведено спустя двое суток, в коагулограмме отмечалось восстановление показателей: АЧТВ - 28,5 с, протромбиновое время - 11,6 с, МНО -1,02, агрегация тромбоцитов - 15 с, тромбиновое время - 17,1 с, фибриноген - 2,44 г/л, концентрация протромбина - 97%, D-димер - 338 нг/мл, РФМК -4,5 мг%. И за этот период у мальчика не было повторных кровотечений, что позволило нам продолжить лечение основного заболевания.
В дальнейшем состояние и самочувствие ребенка улучшилось, купировались лихорадка и симптомы интоксикации, нормализовались активность и аппетит, геморрагического синдрома не было. Учитывая положительную клинико-лабораторную динамику, антибактериальная терапия была завершена через две недели после последней операции.
В то же время мы отмечали очень медленное купирование воспаления в области верхней челюсти и дна левой орбиты, длительное заживление ран с формированием рыхлых фибриновых наложений на слизистой оболочке и медленное заживление ран. Рубец на коже в области левой орбиты сформировался атрофическим (рис. 1).
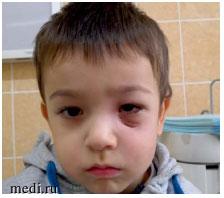 Рис. 1. Атрофический рубец в области левой орбиты (после выписки)
Рис. 1. Атрофический рубец в области левой орбиты (после выписки)Мальчик был выписан домой на 27-е сутки с момента поступления в удовлетворительном состоянии под наблюдение педиатра и гематолога.
В течение месяца ребенок находился под наблюдением челюстно-лицевого хирурга, а также прошел обследование в гематологическом отделении ГБУЗ «Морозовская ДГКБ ДЗМ». Результаты диагностики позволили выявить у ребенка БВ II типа (незначительное снижение уровня vWF - 53%, антигена vWF -59%, остальные факторы, агрегация тромбоцитов - в пределах нормы). На основании результатов обследования ребенку было рекомендовано оперативное лечение только в случае крайней необходимости, например, при травмах, под наблюдением гематолога с применением концентрата фактора VIII + vWF (Вилате, Гемате II).
В настоящее время мальчик растет и развивается в соответствии с возрастом, посещает детские коллективы, не имеет ограничений по физической активности. Родители и специалисты по месту жительства имеют четкие рекомендации по тактике ведения пациента в экстренных случаях.
Выводы
Важно помнить о наследственных коагулопатиях, которые наиболее распространены среди всех патологий гемостаза и являются основной причиной кровотечений. Чаще всего с впервые выявленной патологией гемостаза (особенно у детей первых лет жизни) врачи сталкиваются на этапе оказания экстренной хирургической помощи. Коварство болезни Виллебранда заключается в том, что даже хорошо собранный семейный анамнез, анамнез жизни пациента, отсутствие геморрагического синдрома не дают возможности исключить (либо подтвердить) БВ. И дефицит vWF не выявляется при помощи стандартной коагулограммы, а требует прицельного исследования активности XIII фактора.
Описанный клинический пример отражает не только повышенную кровоточивость, сложность лабораторной диагностики и ее специфичность, но и особенности формирования атрофического рубца, которые характерны для БВ (рис. 2).
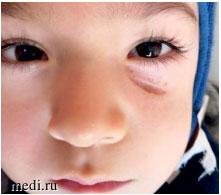 Рис. 2. Сформировавшийся атрофический рубец через 3 месяца после выписки
Рис. 2. Сформировавшийся атрофический рубец через 3 месяца после выпискиТочное определение типа БВ позволяет получить рекомендации по профилактике кровотечений при хирургических вмешательствах, а также в экстренных случаях принять правильное решение при маршрутизации пациента.
Литература
1. Баркаган З.С. Гемостаз // Руководство по гематологии / под ред. А.И. Воробьева. 3-е изд., перераб. и доп. М. : Нью-диамед, 2005. Т. 3. - С. 9-147.
2. Rodeghiero F, Castaman G., Dini E. Epidemiological investigation of the prevalence of von Willebrand’s disease // Blood. 1987. Vol. 69. Р 454-459.
3. Момот А.П. Принципы и алгоритмы клинико-лабораторной диагностики. СПб. : ФормаТ, 2006.
4. Castaman G., Linari S. Diagnosis and Treatment of von Willebrand Disease and Rare Bleeding Disorders // J Clin Med. 2017. Vol. 6. Р 45.
5. Prevalence of von Willebrand disease in children: a multiethnic study / E.J. Werner [et al.] // J Pediatr. 1993. Vol. 123. Р 893-898.
6. Состояние специализированной помощи детям и взрослым с болезнью Виллебранда в РФ (по данным анкетирования главных гематологов) / Т.А. Андреева [и др.] // Вопросы гематологии/онкологии и иммунопатологии в педиатрии. 2013. Т. 12, № 1. С. 5-12.
7. Update on the pathophysiology and classifi cation of von Willebrand disease: a report of the Subcommittee on von Willebrand Factor / J.E. Sadler [et al.] // J Thromb Haemost. 2006. Vol. 4. Р. 2103-2114. DOI: 10.1111/j.1538-7836.2006.02146.x.
8. Шиффман Ф.Д. Патофизиология крови: монография / пер. с англ. М. : БИНОМ, 2016. 448 с.
9. Мамаев А.Н. Коагулопатии : руководство. М. : ГЭО-ТАР-Медиа, 2012. 264 с.
10. Руководство по гематологии. В 3 т. / под ред. А.И. Воробьева. М. : Нью-диамед, 2005.

