Острый тонзиллофарингит. Клинические рекомендации.
Статьи
Острый тонзиллофарингит
- Национальная медицинская ассоциация оториноларингологов
Оглавление
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 2. Диагностика
- 3. Лечение
- 4. Реабилитация
- 5. Профилактика и диспансерное наблюдение
- 6. Дополнительная информация, влияющая на течение и исход заболевания
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение А3. Связанные документы
- Приложение Б. Алгоритмы ведения пациента
- Приложение В. Информация для пациентов
- Приложение Г.
Ключевые слова
Острый тонзиллофарингит, антимикробная терапия
Список сокращений
АСЛ-О – антистрептолизин-О
АМТ – антимикробная терапия
БГСА – бета-гемолитический стрептококк группы А
МКБ 10 – международная классификация болезней 10 пересмотра
НПВС – нестероидные противовоспалительные средства
ОТФ – острый тонзиллофарингит
Термины и определения
Острый тонзиллофарингиит (ОТФ) – острое инфекционное воспаление слизистой оболочки и лимфатических структур ротоглотки (небные миндалины, лимфоидные фолликулы задней стенки глотки).
Экспресс-тест на бета-гемолитический стрептококк группы А – иммунохроматографический метод экспресс-диагностики качественной оценки наличия антигена БГСА в материале со слизистой оболочки ротоглотки, выполняемый «у постели больного» в течение 5-15 минут.
1. Краткая информация
1.1 Определение
Острый тонзиллофарингит (ОТФ) – острое инфекционное воспаление слизистой оболочки и лимфатических структур ротоглотки (небные миндалины, лимфоидные фолликулы задней стенки глотки). Сам термин ОТФ является объединяющим для острого воспаления небных миндалин (острый тонзиллит) и острого воспаления задней стенки глотки (острый фарингит), однако в подавляющем большинстве случаев имеет место воспаление обеих локализаций (за исключением фарингита у пациента, перенесшего тонзиллэктомию) [1]. В настоящее время предлагается отказаться от термина «ангина», т.к. ее классификация, основанная на фарингоскопической картине не коррелирует как с этиологией, так и терапевтической тактикой.
1.2 Этиология и патогенез
Наиболее частыми возбудителями ОТФ являются респираторные вирусы (аденовирус, вирус парагриппа, респираторно-синтициальный вирус, риновирус). Возможна роль энтеровирусов (Коксаки В), вируса Эпштейна-Барр.
Среди бактериальных возбудителей первостепенное значение имеет бета-гемолитический стрептококк группы А (БГСА, или Streptococcus pyogenes). Ряд авторов указывает на определенную роль других бактериальных возбудителей, таких как стрептококки групп С и G, Streptococcus pneumoniae, Arcanabacterium haemolyticum, анаэробы, Mycoplasma pneumonia и Chlamydia pneumonia. Тем не менее, отсутствие доказательств участия указанных микроорганизмов в формировании осложнений острого тонзиллофарингита и практическая невозможность дифференцировать носительство подобной флоры от ее непосредственного этиологического значения заставляют с определенной долей критики относиться к приведенным данным и необходимости проведения антибактериальной терапии в отношении этих возбудителей[2].
Еще более редкие бактериальные возбудители острых тонзиллитов – спирохеты (ангина Симановского-Плаута-Венсана), анаэробы. Нельзя забывать, что острый тонзиллит – один из основных симптомов таких заболеваний, как дифтерия (Corynebacterium diphtheriae), гонорея (Neisseria gonorrhoeae) [3].
Основным возбудителем микотического поражения ротоглотки являются дрожжеподобные грибы рода Candida, вызывающие заболевание у 93% больных [4]. Тем не менее, Candida albicans, являясь нормальным обитателем ротоглотки, вызывает патологические процессы в основном в условиях системного или местного иммунодефицита и грань между нормальным носительством, дизбиозом ротоглотки и орофарингеальным кандидозом весьма размыта. Скорее всего, стоит ориентироваться на выраженность местных воспалительных реакций и системного воспалительного ответа.
1.3 Эпидемиология
ОТФ относится к наиболее распространенным состояниям в амбулаторной практике у детей и взрослых. Боль в горле, как главный симптом ОТФ, является самой частой причиной обращения за амбулаторной медицинской помощью или самолечения. По данным статистики, в США ежегодно врачами общей практики и педиатрами осуществляется до 15 миллионов консультаций в связи с подобной жалобой. С БГСА связано от 5 до 15% случаев острых тонзиллофарингитов во взрослой популяции и 20-30% - у детей [5]. Микотическое поражение глотки занимает второе место в общей структуре грибковых поражений ЛОР-органов. У детей до 3 лет чаще всего встречается острая респираторная вирусная инфекция, при этом вероятность БГСА-тонзиллита в возрасте до 2 лет минимальная (3%). Наибольшая распространенность острого стрептококкового тонзиллофарингита имеет место в детском (>3 лет) и пиком в подростковом возрасте. У людей старше 45 лет вероятность стрептококковой этиологии опять же становится минимальной [3, 6].
1.4 Кодирование по МКБ 10
J02.0 – Острый стрептококковый фарингит;
J02.8 – Острый фарингит, вызванный другими уточненными возбудителями;
J02.9 – Острый фарингит неуточненный;
J03.0 – Острый стрептококковый тонзиллит;
J03.8 – Острый тонзиллит, вызванный другими уточненными возбудителями;
J03.9 – Острый тонзиллит неуточненный;
В00.2 – герпетический гингивостоматит и фаринготонзиллит [вызванный вирусом простого герпеса];
В08.5 – энтеровирусный везикулярный фарингит, или «герпангина»;
В27 – при инфекционном мононуклеозе.
1.5 Классификация
По локализации: острый тонзиллит, острый фарингит, острый тонзиллофарингит (постановка и кодировка диагноза может базироваться на определении преобладания выраженности воспаления того или иного отдела ротоглотки).
По этиологии: стрептококковый, нестрептококковый (или вирусный), грибковый.
2. Диагностика
2.1 Жалобы и анамнез
Основной жалобой при ОТФ является дискомфорт или боль в горле, усиливающиеся при глотании. При неосложненном течении, как правило, боль имеет симметричный характер. При выраженном вовлечении в воспалительный процесс боковых столбов глотки и/или реактивном отеке паратонзиллярной клетчатки возможна иррадиация в ухо, особенно выраженная при глотании. В раннем детском возрасте, при невозможности вербализовать или правильно описать болевые ощущения, обращает на себя внимание отказ ребенка от еды или от проглатывания пищи, предпочтение гомогенной или жидкой пищи.
Как правило, специфические данные анамнеза отсутствуют, за исключением эпидемиологических данных об очаге острой стрептококковой инфекции (однако в последнее время вспышки острого стрептококкового тонзиллофарингита достаточно редки).
2.2 Физикальное обследование
-
Рекомендовано при проведении общего осмотра оценивать системные проявления.
Уровень убедительности рекомендаций – B (уровень достоверности доказательств - II).
Комментарии:
К системным проявлениям относятся:
-
лихорадка (уровень лихорадки не коррелирует с этиологическим фактором и не может являться ориентиром для определения показаний к системной антибактериальной терапии; зачастую острый стрептококковый тонзиллофарингит может протекать с нормальной или субфебрильной температурой тела);
-
ухудшение самочувствия (явления инфекционного токсикоза).
-
Рекомендовано при проведении орофарингоскопии оценить местные проявления.
Уровень убедительности рекомендаций – C (уровень достоверности доказательств - III).
Комментарии:
К местным проявлениям относятся:
-
гиперемия и отек небных миндалин, небных дужек, задней стенки глотки (реже, мягкого неба и язычка);
-
налеты на небных миндалинах (реже, на задней стенке глотки);
-
явления регионарного лимфаденита (увеличение, уплотнение, болезненность подчелюстных, передне- и задне-шейных лимфатических узлов);
-
петехиальная энантема на мягком небе и язычке (единственный симптом, который в ранние сроки с большой вероятностью может указывать на стрептококковую этиологию ОТФ).
-
Не рекомендуется изолированная оценка наличия того или иного симптома (в т.ч. и налетов на миндалинах).
Уровень убедительности рекомендаций – B (уровень достоверности доказательств - II).
Комментарии: Изолированная оценка наличия того или иного симптома не позволяет дифференцировать вирусную и бактериальную этиологию заболевания [3,7]. В течение последних десятилетий был предложен ряд ориентировочных клинических и клинико-параклинических шкал для балльной оценки вероятности стрептококковой инфекции и, соответственно, определения показаний к системной антибактериальной терапии (шкалы Walsh, Breese, Centor). Наибольшее распространение получила шкала McIsaac (см. приложение) [6]. Тем не менее, опыт использования подобных шкал продемонстрировал их относительную неточность.
В табл. 1 приведены наиболее характерные сочетания симптомов при стрептококковом и вирусном ОТФ, хотя точная верификация диагноза должна включать этиологическую расшифровку (отсутствие или наличие БГСА) [5].
Для орофарингеального кандидоза характерна относительно меньшая выраженность местных воспалительных реакций и наличие творожистых или крошковатых наложений, зачастую выходящих за пределы небных миндалин, при удалении которых обнажается эрозированная поверхность.
Таблица 1 – Наиболее типичные эпидемиологические и клинические признаки, сочетающиеся с острыми стрептококковым и вирусным тонзиллофарингитами (приведено по IDSA).
|
Острый стрептококковый тонзиллофарингит |
Острый вирусный тонзиллофарингит |
|
Внезапный дебют боли в горле Возраст 5-15 лет Лихорадка Головная боль Тошнота, рвота, боль в животе Изолированные признаки воспаления в ротоглотке Островчатый налет на миндалинах Петехиальная энантема на мягком небе Передне-шейный лимфаденит Наибольшая распространенность зимой и ранней весной Анамнез контакта с больным со стрептококковым ОТФ Скарлатиноподобная сыпь |
Конъюнктивит Острый ринит Кашель Диарея Осиплость Единичные афты полости рта Вирусная экзантема |
2.3 Лабораторная диагностика
-
Рекомендовано проводить дифференциальную диагностику между стрептококковой и вирусной этиологией заболевания [1,3,7].
Уровень убедительности рекомендаций – В (уровень достоверности доказательств II).
Комментарии: Во многих отечественных и зарубежных работах последних лет была продемонстрирована крайне низкая информативность уровня маркеров воспаления (лейкоцитоз, нейтрофилез, «сдвиг влево», СОЭ, С-реактивный белок, прокальцитонин) [3,7]. Несмотря на то, что высокий уровень маркеров воспаления несколько чаще отмечается при бактериальном ОТФ, он возможен и при вирусном происхождении воспаления, в то время как низкие их уровни ни в коем случае не исключают стрептококковую этиологию. Выяснение же этиологии заболевания является ведущим в определении тактики терапии.
-
Рекомендовано проведение экспресс-диагностики с помощью тестов II поколения, основанных на методе иммуноферментного анализа или иммунохроматографии (в зависимости от производителя).
Уровень убедительности рекомендаций – В (уровень достоверности доказательств II).
Комментарии Экспресс-тестирование предполагает получение результата «у постели больного» в течение 5-15 минут. Анализ выполняется врачом и не требует наличия специальной лаборатории. Средние специфичность и чувствительность современных тест-систем составляют 94 и 97% соответственно. Подобные характеристики позволяют не рекомендовать дублирующее бактериологическое исследование при отрицательном результате экспресс-теста, как это делалось раньше [1,3,5].
-
Рекомендовано выделение БГСА в материале с небных миндалин и задней стенки глотки путем бактериологического культурального исследования при невозможности проведения экспресс-диагностики с помощью тестов II поколения [5].
Уровень убедительности рекомендаций – В (уровень достоверности доказательств II).
Комментарии: Чувствительность и специфичность бактериологического исследования при соблюдении всех условий забора материала, транспортировки и инкубации оцениваются как близкие к 100%. Бактериологическое исследование материала с небных миндалин и задней стенки глотки проводится в микробиологической лаборатории с использованием 5% бараньего кровяного агара или с добавлением эритроцитарной массы. Предварительный результат может быть оценен через 24 часа, окончательный – через 48-72 часа.
-
Рекомендовано проводить получение материала для бактериологического исследования или выполнения экспресс-теста при соблюдении следующих условий:
- до начала антибактериальной терапии;
- до утреннего туалета полости рта, натощак или через 2 часа после еды;
- под контролем орофарингоскопии;
- следует избегать контакта с зубами и языком;
- материал получают из устьев крипт небных миндалин и задней стенки глотки.
Уровень убедительности рекомендаций – В (уровень достоверности доказательств II).
Комментарии: При несоблюдении описанных выше условий информативность диагностических методов снижается, в связи с чем приходится принимать во внимание данные анамнеза и клинической картины.
-
Не рекомендуется использование исследования уровня антистрептолизина-О (АСЛ-О) сыворотки крови при ОТФ, так как результат может быть использован только для ретроспективной диагностики.
Уровень убедительности рекомендаций – С (уровень достоверности доказательств III).
Комментарии: Исследование уровня антистрептолизина-О (АСЛ-О) сыворотки крови является инструментом исключительно ретроспективной диагностики, т.к. он повышается лишь на 7-9 день стрептококковой инфекции, а также может отражать ранее перенесенные заболевания или хроническую инфекцию [8].
-
Рекомендовано проведение бактериологического исследования материала с небных миндалин и задней стенки глотки на дифтерийную палочку (Corynebacterium diphtheriae) с диагностической целью всем больным при подозрении на дифтерийную этиологию заболевания, в том числе больным ангинами с патологическим выпотом на миндалинах.
Комментарии: Подозрение на дифтерию основывается на совокупности данных эпидемиологического и вакцинального анамнезов, клинической симптоматики (в т.ч. отек мягких тканей шеи, стеноз гортани, однако нужно помнить о возможности дифтерии ротоглотки без иной характерной симптоматики) и фарингоскопической картины.
Уровень убедительности рекомендаций – D (уровень достоверности доказательствIV).
-
Не рекомендовано вирусологическое исследование, а также иммуноферментная и серологическая диагностика, направленная на верификацию возбудителя вирусного ОТФ.
Уровень убедительности рекомендаций – С (уровень достоверности доказательствIV).
Комментарии: Верификация конкретного возбудителя (аденовирус, вирус паргриппа и др.) при вирусном заболевании не имеет практической ценности, т.к. не влияет на лечебную тактику, и может быть использована только для научно-исследовательских целей. Исключение могут составлять лишь случаи подозрения на грипп в связи с наличием средств этиотропного лечения.
Выделение при микробиологическом исследовании грибов должно интерпретироваться в контексте клиники заболевания и фарингоскопической картины, т.к. они могут присутствовать в ротоглотке и в норм. [1,2].
2.4 Инструментальная диагностика
-
Не требуется
2.5 Иная диагностика
-
Не требуется
3. Лечение
3.1 Консервативное лечение
Уровень убедительности рекомендаций - A (уровень достоверности доказательств Ia).
Комментарии: В настоящее время в качестве практически единственного показания к системной противомикробной терапии у иммунокомпетентных лиц рассматривается стрептококковый генез воспаления (за исключением крайне редких случаев дифтерии, гонококкового тонзиллита, язвенно-некротической ангины Симановского-Плаут-Венсана). В связи с этим крайне важна этиологическая расшифровка диагноза, о чем было сказано выше [1,2,5,8,9,10].
Целями системной антибактериальной терапии при остром стрептококковом тонзиллофарингите являются:
-
эрадикация возбудителя (БГСА);
-
профилактика осложнений («ранних» гнойных и «поздних» аутоиммунных);
-
ограничение очага инфекции (снижение контагиозности);
-
клиническое выздоровление.
-
В связи с тем, что 100% штаммов бета-гемолитического стрептококка группы А in vitro чувствительны к природному пенициллину и, соответственно, всем бета-лактамным препаратам последующих генераций, рекомендуется использовать в качестве стартового препарат для лечения острого стрептококкового тонзиллофарингита пенициллин (феноксиметилпенициллин** внутрь), альтернативным препаратом с меньшей кратностью приема является амоксициллин**
Уровень убедительности рекомендаций - А (уровень достоверности доказательств – II).
Комментарии: Необходимо помнить, что аминопенициллины (в т.ч. амоксициллин**) противопоказаны при инфекционном мононуклеозе в связи с высокой вероятностью развития токсико-аллергических реакций (т.н. «ампицилиновой» или «амоксициллиновой» сыпи). Поэтому в случаях ОТФ, подозрительных на инфекционный мононуклеоз и требующих при этом назначения системной антибактериальной терапии (выделение БГСА), рационально использование феноксиметилпенициллина** или цефалоспоринов [1,5,10].
Несмотря на существующую по сей день 100% чувствительность in vitro всех известных штаммов БГСА к пенициллину, начиная с «зари» применения данного антибиотика для лечения стрептококкового тонзиллофарингита, появились наблюдения случаев его клинической и микробиологической неэффективности [11].
-
При отсутствии положительной динамики (купирование лихорадки, уменьшение болевого синдрома) в течение 48-72 часов от момента начала антибактериальной терапии рекомендуется пересмотреть диагноз (вероятное течение ОРВИ, инфекционного мононуклеоза), а при уверенности в стрептококковом генезе – смена антибактериального препарата.
Уровень убедительности рекомендаций – С (уровень достоверности доказательств - III).
-
Рекомендуется у пациентов с доказанной аллергией на пенициллины назначение пероральных цефалоспоринов III поколения.
Уровень убедительности рекомендаций - В (уровень достоверности доказательств - II).
Комментарии: Вероятность перекрестных аллергических реакций с пенициллинами составляет 1,9% и 0,6% для II и III поколений соответственно [5,12,13].
-
Рекомендовано в случае наличия в анамнезе анафилактических реакций на бета-лактамные препараты или доказанной аллергии на цефалоспорины II-III поколений использовать макролиды или линкосамиды.
Уровень убедительности рекомендаций B (уровень достоверности доказательств II).
Комментарии: Однако нужно помнить о возможной резистентности БГСА к данным группам препаратов, которая в настоящее время имеет тенденцию к росту. При этом, резистентность к 14- (эритромицин, кларитромицин**, рокситромицин) и 15-членным (азитромицин**) макролидам может быть несколько выше, чем к 16-членным (джозамицин**, спирамицин, мидекамицин) за счет штаммов с М-фенотипом резистентности [14,15].
-
Рекомендуемая длительность терапии, необходимая для эрадикации БГСА, составляет 10 дней за исключением азитромицина** (5 дней).
Уровень убедительности рекомендаций - A (уровень достоверности доказательств I).
-
Рекомендовано при низкой комплаентности (по социальным показаниям), а также при наличии в анамнезе у пациента или ближайших родственников ревматической лихорадки), в качестве альтернативы курсу пероральной антибактериальной терапии использовать однократное внутримышечное введение бензатина бензилпенициллина** [11].
Уровень убедительности рекомендаций - B (уровень достоверности доказательств - II).
Суточные дозы, режим введения антибиотиков отражены в табл. 2.
Таблица 2 – Суточные дозы и режим введения антибиотиков при остром стрептококковом тонзиллите.
|
Антибиотик |
Доза |
Связь с приемом пищи |
Длительность лечения |
|
|
Взрослые |
Дети |
|||
|
Препараты выбора |
||||
|
Феноксиметилпенициллин** |
1,5 г/сут в 3 приема |
При m<25 кг 0,375 г/сут в 2 приема, при m>25 кг 750 мг/сут в 3 приема |
За 1 час до еды |
10 дней |
|
Амоксициллин**1 |
1,5 г/сут в 3 приема или 2,0 г в сут в 2 приема |
50 мг/кг/сут в 2-3 приема |
Независимо |
10 дней |
|
Бензатина бензилпенициллин**2 |
2,4 млн ед в/мышечно |
При m<27 кг 600 тыс.ед, при m>27 кг 1,2 млн ед в/мышечно |
Независимо |
Однократно |
|
Цефалексин** |
1,0 г в 2 приема |
40 мг/кг/сут в 2 приема |
За 30-60 мин до еды |
10 дней |
|
При аллергии на пенициллины |
||||
|
Цефуроксим** |
1,0 г/сут в 2 приема |
20 мг/кг/сут в 2 приема |
Сразу после еды |
10 дней |
|
Цефтибутен |
400 мг/сут в 1 приема |
9 мг/кг/сут в 1 прием |
Независимо |
10 дней |
|
Цефиксим |
400 мг/сут в 1 приема |
8 мг/кг/сут в 1 прием |
Независимо |
10 дней |
|
Цефдиторен |
400 мг/сут в 2 приема |
запрещен до 12 лет |
Независимо |
10 дней |
|
При аллергии на пенициллины и цефалоспорины |
||||
|
Эритромицин3,4 |
1,5 г/сут в 3 приема |
40 мг/кг/сут в 3 приема |
За 1 ч до еды |
10 дней |
|
Азитромицин**4 |
500 мг/сут в 1 прием |
12 мг/кг/сут в 1 прием |
За 1 ч до еды |
5 дней |
|
Кларитромицин**4 |
500 мг/сут в 2 приема |
15 мг/кг/сут в 2 приема |
Независимо |
10 дней |
|
Джозамицин** |
1,0 г/сут в 2 приема |
40 мг/кг/сут в 2 приема |
Между приемами пищи |
10 дней |
|
Мидекамицин |
1,2 г/сут в 3 приема |
50 мг/кг/сут в 2 приема |
За 1 час до еды |
10 дней |
|
Спирамицин |
6 млн МЕ/сут в 2 приема |
При m>20 кг 300 тыс МЕ/кг/сут в 2 приема |
Независимо |
10 дней |
|
При аллергии на бета-лактамы и макролиды |
||||
|
Клиндамицин**5 |
0,6 г/сут в 4 приема |
20 мг/кг/сут в 3 приема |
С большим объемом воды |
10 дней |
|
Линкомицин5 |
1,5 г/сут в 3 приема |
30 мг/кг/сут в 3 приема |
За 1 час до еды |
10 дней |
1- не рекомендован при подозрении на инфекционный мононуклеоз;
2 - рекомендовано при: а) сомнительной комплаентности (исполнительности) пациента в отношении перорального приема антибиотиков; б) наличии ревматической лихорадки в анамнезе у больного или ближайших родственников; в) неблагоприятных социально-бытовых условиях; г) вспышках А-стрептококковой инфекции в детских дошкольных учреждениях, школах, интернатах, училищах, воинских частях и т.п.
3 - для эритромицина характерно наиболее частое по сравнению с другими макролидами развитие нежелательных реакций, особенно со стороны желудочно-кишечного тракта.
4 - отмечается рост резистентности БГСА к макролидам, при этом уровень резистентности к 14- и 15-членным макролидам может быть несколько выше, чем к 16-членным (джозамицин**, спирамицин, мидекамицин)
5 - с приемом линкосамидов наиболее часто ассоциировано развитие псевдомембранозного колита; при MLSВ-фенотипе резистентности отмечается одновременное отсутствие чувствительности ко всем макролидам и линкосамидам.
-
Рекомендовано при рецидивирующем течении острых стрептококковых тонзиллофарингитов с целью преодоления механизмов, обуславливающих микробиологическую неэффективность предшествующего лечения, назначение амоксициллин+[клавулановая кислота] в дозе 875/125 мг х 2 раза в день (для детей 40-50 мг/кг/сут) внутрь в течение 10 дней или терапия пероральными цефалоспоринами II-III поколения, 16-членными макролидами или линкосамидами по указанным выше схемам [5,16, 17].
Уровни убедительности рекомендаций - (уровни доказательности доказательств II (дети), III (взрослые))
-
Не рекомендовано профилактическое назначение системных антибиотиков при вирусном ОТФ.
Уровень убедительности рекомендаций - A (уровень достоверности доказательств I).
Уровень убедительности рекомендаций – С (уровень достоверности доказательств - IV).
Комментарии. При орофарингеальном кандидозе, сопровождающемся субъективными клиническими жалобами и общей симптоматикой, большой площадью поражения и неэффективностью местной терапии, возможно назначение флуконазола** внутрь в дозе 50-100 мг/сут (детям: в дозе 3-6 мг/кг/сут) в 1 прием на срок 7-14 дней [4].
-
Рекомендуется проведение симптоматической системной терапии для купирования лихорадки и/или болевого синдрома возможно использование нестероидных противовоспалительных средств (НПВС) в стандартных рекомендованных дозах.
Уровень убедительности рекомендаций A (уровень достоверности доказательств I).
Комментарии: В детском возрасте предпочтение необходимо отдавать препаратам парацетамола или ибупрофена** в дозах 10-15 и 8-10 мг/кг/прием соответственно.
Следует предостеречь от необоснованного приема жаропонижающих средств (у детей старше 3 месяцев без фебрильных судорог в анамнезе, согласно рекомендациям ВОЗ, необходимо снижать температуру >39,5°С). Необоснованное медикаментозное купирование лихорадки может затруднить объективную оценку эффективности начатой антибактериальной терапии при стрептококковом ОТФ [1,5].
-
Рекомендуется проведение терапии местными средствами для лечения ОТФ в виде полосканий, инсуфляций, ингаляций, а также таблеток и пастилок для рассасывания.
Уровень убедительности рекомендаций A (уровень достоверности доказательств Ib).
Комментарии: Целью местной терапии является быстрое уменьшение выраженности болевого синдрома и других воспалительных явлений, а также профилактика вторичного инфицирования поврежденной слизистой оболочки. Местная терапия не может заменить системную антибактериальную терапию при остром стрептококковом тонзиллите, т.к. не влияет на вероятность развития «поздних» аутоиммунных осложнений [8].
-
Рекомендовано применение местных антисептиков: цетилпиридиния хлорид, гексэтидин, лизоцим+пиридоксин, амилметакрезол+дихлорбензиловый спирт, хлоргексидин, препараты йода, бензилдиметил [3-(миристоиламино)пропил] аммоний хлорид моногидрат, биклотимол, сульфаниламиды и другие.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
Комментарии: При назначении местных антисептиков следует придерживаться разрешенной кратности приема и возрастных ограничений в связи с определенной токсичностью некоторых из них (хлоргексидин) и учитывать возможность развития аллергических реакций (препараты йода, сульфаниламиды).
-
Рекомендовано применение местных нестероидных противовоспалительных препаратов, которые могут входить как в состав комплексных средств, так и применяться в виде монопрепаратов.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
Коментарии: Среди них наиболее часто используются бензидамин, флурбипрофен. Многие препараты в качестве обезболивающего компонента включают ментол.
Вопрос включения в схему лечения ОТФ противовирусных препаратов, иммунокорректоров, топических и системных бактериальных лизатов, гомеопатических средств остается дискутабельным и требует дальнейшего изучения. Однако, использование гомеопатических препаратов в РФ в медицинской практике является законодательно обоснованным [18]. В частности, гомеовокс, оциллококцинум зарегистрированы как лекарственный препараты и могут быть рекомендованы врачом в составе комплексного лечения ТФ, поскольку их клиническая эффективность и безопасность подтверждены [19,20].
3.2Хирургическое лечение
-
Не рекомендуется хирургическое лечение при неосложненном течении ОТФ.
4. Реабилитация
-
Не требуется.
5. Профилактика и диспансерное наблюдение
-
Рекомендуется ограничение контактов больных острым тонзиллофарингитом для профилактики воздушно-капельного пути распространения инфекции.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
-
Рекомендуется изоляция от организованных коллективов больных острым стрептококковым тонзиллофарингитом во избежание вспышек стрептококковой инфекции и скарлатины (при заболевании, обусловленном токсигенными штаммами БГСА).
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
6. Дополнительная информация, влияющая на течение и исход заболевания
Риск развития гнойных осложнений повышается на фоне первичных и приобретенных иммунодефицитных состояний (врожденный иммунодефицит, прием иммунодепрессивной и цитостатической терапии, ВИЧ-инфекция). Риск развития аутоиммунных осложнений повышается у пациентов с острой ревматической лихорадкой в анамнезе и у ближайших родственников.
Критерии оценки качества медицинской помощи
Список литературы
-
Карнеева О.В., Дайхес Н.А., Поляков Д.П. Протоколы диагностики и лечения острых тонзиллофарингитов. Русский медицинский журнал «Оториноларингология". 2015; № 6: с. 307-311.
-
Поляков Д.П. Современные аспекты диагностики острого стрептококкового тонзиллофарингита у детей// Вопросы современной педиатрии - 2013; 12 (3): 46–51.
-
Дарманян А.С. Совершенствование методов диагностики и лечения острых тонзиллитов у детей. Диссертация канд. мед. наук. М, 2010
-
Кунельская В.Я., Шадрин Г.Б., Красникова Д.И., Андреенкова О.А. Рациональные методы лечения кандидоза ВДП. Успехи медицинской микологии. 2013; 1: с.99-102.
-
Shulman S.T., Bisno A.L., Clegg H.W., Gerber M.A., Kaplan E.L., Grace L., Martin J.M., Beneden C.V. Clinica practice guideline for the diagnosis and management of group A Streptococcal pharyngitis: 2012 update by the Infectious Diseases Society of America. 2012: 1-17.
-
McIsaac W.J., Goel V., To T., Low D.E. The validity of sore throat score in family practice. CMAJ. 2000; 163(7): 811-815.
-
Boccazzi A., Garotta M., Pontari S., Agostoni C.V. Streptococcal tonsillopharyngitis: clinical vs. microbiological diagnosis. Infez Med. 2011; 19(2):100-105.
-
Таточенко В.К. Антибиотико- и химиотерапия инфекций у детей. М.: ИПК Континент-Пресс, 2008 – 256с.
-
Белов Б.С. Современные подходы к антибактериальной терапии А-стрептококкового тонзиллита. Consillium medicum. Инфекции и антимикробная терапия. 2000; том 2, №2: с.164-168.
-
Chiappini E., Regoli M., Bonsignori F., Sollai S., Parretti A., Galli L., de Martino M. Analysis of different recommendations from international guidelines for the management of acute pharyngitis in adults and children. Clin Ther. 2011; 33(1): 48-58.
-
Рichichero M.E. The rising incidence of penicillin treatment failures in group A streptococcal tonsillopharyngitis: an emerging role for the cephalosporins? Ped Inf Dis J. 1991;10: 50-5.
-
Campagna J.D., Bond M.C., Schabelman E., Hayes B.D. The use of cephalosporins in penicillin-allergic patients: a literature review. J Emerg Med. 2012; 42(5): 612-620.
-
Гаращенко Т.И. Макролиды в терапии острого тонзиллита и его осложнений у детей. РМЖ. 2001; Т9. №19: с. 812-816
-
Козлов Р.С., Сивая О.В., Шпынев К.В. Антибиотикорезистентность Str.pyogenes в России: результаты многоцентрового проспективного исследования ПеГАС-1. Клиническая микробиология и антимикробная химиотерапия.2005;7(2): c.154-166.
-
Сидоренко С.В. Проблемы этиотропной терапии внебольничных инфекций дыхательных путей. Consilium medicum. 2002; 4(1): c. 4–9.
-
Roos K., Holm S.E., Grahn E., Lind L. Alpha-streptococci as supplementary treatment of recurrent streptococcal tonsillitis: a randomized placebo-controlled study. Scand J Inf Dis. 1993; 25(1): 31-35.
-
Яковлев С.В. Стратегия и тактика рационального применения антимикробных средств в амбулаторной практике. Вестн. Практ. Врача. 2016; №1: 23-28
-
Приказ Министерства здравоохранения №335 от 29.11.95 г. «Об использовании метода гомеопатии в практическом здравоохранении»*
-
Vickers A, Smith C. Homoeopathic Oscillococcinum for preventing and treating influenza and influenza-like syndromes Cochrane Database Syst Rev. 2000;(2):CD001957
-
Богомильский М.Р. Радциг Е.Ю. Ларингит у детей: особенности течения и лечения. Вестник оториноларингологии.2009;1
Приложение А1. Состав рабочей группы
-
Поляков Д.П., к.м.н., член Национальной медицинской ассоциации оториноларингологов, конфликт интересов отсутствуе
-
Карнеева О.В., д.м.н., профессор, член Национальной медицинской ассоциации оториноларингологов, конфликт интересов отсутствует
-
Рязанцев С.В., д.м.н., профессор
-
Гаращенко Т.И., д.м.н., профессор, член Национальной медицинской ассоциации оториноларингологов, конфликт интересов отсутствует
-
Гуров А.В., д.м.н., профессор
-
Казанова А.В., к.м.н., не является членом профессиональной ассоциации.
-
Максимова Е.А., не является членом профессиональной ассоциации.
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория клинических рекомендаций:
-
врачи общей практики (семейные врачи)
-
врачи-оториноларингологи;
-
врачи-сурдологи-оториноларингологи;
-
врачи-педиатры;
-
врачи-педиатры городские (районные);
-
врачи-педиатры участковые;
-
врачи скорой медицинской помощи;
-
старшие врачи станций (отделений) скорой медицинской помощи
-
врачи-терапевты;
-
врачи-терапевты подростковые;
-
врачи-терапевты участковые;
-
врачи-терапевты участковые цеховых врачебных участков;
-
врачи-инфекционисты;
-
судовые врачи.
Таблица П1 – Использованные уровни достоверности доказательств
|
Класс (уровень) |
Критерии достоверности |
|
I (A) |
Большие двойные слепые плацебоконтролируемые исследования, а также данные, полученные при мета-анализе нескольких рандомизированных контролируемых исследований. |
|
II (B) |
Небольшие рандомизированные и контролируемые исследования, при которых статистические данные построены на небольшом числе больных. |
|
III (C) |
Нерандомизированные клинические исследования на ограниченном количестве пациентов. |
|
IV (D) |
Выработка группой экспертов консенсуса по определённой проблеме |
Таблица П2 – Использованные уровни убедительности рекомендаций
|
Шкала |
Степень убедительности доказательств |
Соответствующие виды исследований |
|
A |
Доказательства убедительны: есть веские доказательства предлагаемому утверждению |
|
|
В |
Относительная убедительность доказательств: есть достаточно доказательств в пользу того, чтобы рекомендовать данное предложение |
|
|
C |
Достаточных доказательств нет: имеющихся доказательств недостаточно для вынесения рекомендации, но рекомендации могут быть даны с учетом иных обстоятельств |
|
Порядок обновления клинических рекомендации
Клинические рекомендации будут обновляться каждые 3 года
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
-
Порядок оказания медицинской помощи по профилю "оториноларингология": Приказ Министерства здравоохранения РФ от 12 ноября 2012 г. N 905н "Об утверждении Порядка оказания медицинской помощи населению по профилю "оториноларингология".
-
"Эпидемиологический надзор и профилактика стрептококковой (группы А) инфекции». Методические указания. МУ 3.1.1885-04" (Утв. Главным государственным санитарным врачом РФ 04.03.2004).
-
«Эпидемиологический надзор за дифтерийной инфекцией» Методические указания. МУ 3.1.1082-01 (Утв. Главным государственным санитарным врачом РФ 09.11.2001).
Приложение Б. Алгоритмы ведения пациента
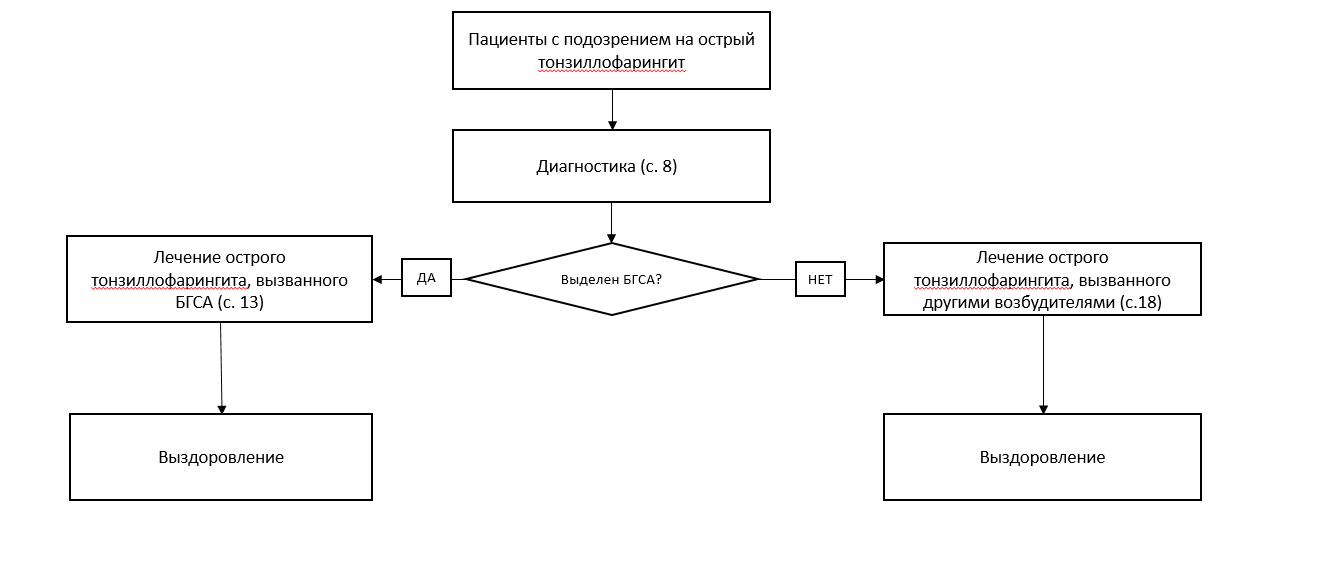
Приложение В. Информация для пациентов
Боль в горле чаще всего связана с острым воспалением небных миндалин и слизистой оболочки ротоглотки – острым тонзиллофарингитом (ОТФ). В настоящее время все реже используется термин «ангина». В большинстве случаев ОТФ является проявлением обычных простудных заболеваний, т.е. острой респираторной вирусной инфекции. В таком случае лечение антибиотиками не показано, так как они не действуют на вирусы. Наличие налетов на миндалинах не свидетельствует об однозначно бактериальном процессе. В связи с тем, что ни вид горла и небных миндалин, ни результаты общего анализа крови не могут четко разграничить вирусную и бактериальную инфекцию. Только исследование мазка из горла может дать ответ на вопрос о необходимости назначения антибиотиков. Это может быть «классическое» микробиологическое исследование материала в лаборатории или, так называемый экспресс-тест. Показанием к назначению антибиотика в подавляющем большинстве случаев является выделение только одной бактерии – бета-гемолитического стрептококка группы А (или Streptococcus pyogenes). Другие микробы могут присутствовать в полости рта и горла и в норме (например, Staphylococcus aureus). Выяснение же причины боли в горле является обязательным, т.к. пропущенная стрептококковая инфекция чревата серьезными осложнениями, в т.ч. «ревматическими». Назначение же антибиотика «на всякий случай» неверно, т.к. повышает устойчивость имеющихся условно-патогенных бактерий и увеличивает Ваши расходы. Профилактическое назначение антибиотика не снижает риск бактериальных осложнений. Антибактериальная терапия назначается только врачом. Обычная длительность курса антибиотиков по поводу острого стрептококкового тонзиллита составляет 10 дней. Только такой срок необходим, чтобы вызвать эрадикацию стрептококка (т.е. полностью избавиться от этого микроба). Местное лечение в форме полосканий, спреев, пастилок и таблеток для рассасывания уместно при любых воспалительных заболеваниях горла.
Приложение Г.
Шкала оценки вероятности стрептококковой этиологии ОТФ по McIsaac (1998)
|
Критерий |
Оценка |
||
|
Температура тела >38°С |
1 |
||
|
Отсутствие кашля |
1 |
||
|
Увеличение и болезненность шейных лимфатических узлов |
1 |
||
|
Отечность небных миндалин и наличие экссудата |
1 |
||
|
Возраст |
3-14 лет |
1 |
|
|
15-44 года |
0 |
||
|
45 лет и более |
-1 |
||
|
|
|
|
|
|
Количество баллов |
Риск БГСА-инфекции, % |
Тактика |
|
|
0 |
1-2 |
Нет необходимости в дальнейшем обследовании и лечении |
|
|
1 |
5-10 |
||
|
2 |
11-17 |
Бактериологическое исследование мазка, АМТ при положительном результате |
|
|
3 |
28-35 |
||
|
?4 |
51-53 |
Эмпирическое лечение (при высокой лихорадке, плохом общем состоянии и недавнем начале) или микробиологическая диагностика |
|
