Ложные суставы. Клинические рекомендации.
Статьи
Ложные суставы
- Общероссийская общественная организация Ассоциация травматологов-ортопедов России (АТОР)
Оглавление
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 2. Диагностика
- 3. Лечение
- 4. Реабилитация
- 5. Профилактика и диспансерное наблюдение
- 6. Дополнительная информация, влияющая на течение и исход заболевания
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение А3. Связанные документы
- Приложение Б. Алгоритмы ведения пациента
- Приложение В. Информация для пациентов
- Приложение Г.
Ключевые слова
-
дефект трубчатой кости,
-
посттравматический псевдоартроз,
-
замещение дефекта,
-
чрескостный остеосинтез по Илизарову,
-
билокальный остеосинтез,
-
монолокальный компрессионный остеосинтез,
-
компрессионно-дистракционный остеосинтез,
-
аппарат Илизарова,
Список сокращений
АЛТ - аланинаминотрансфераза
АСТ - аспартатаминотрансфераза
БДКО - билокальный компрессионно-дистракционный остеосинтез
ЛС - ложный сустав
МКО - монолокальный компрессионный остеосинтез
МРТ – магнитно - резонансная томография
НИИ – научно исследовательский институт
УЗИ – ультразвуковое исследование
ЭКГ - электрокардиограмма
Термины и определения
Остеосинтез - хирургический метод соединения костных отломков и устранения их подвижности с помощью фиксирующих приспособлений.
Остеосинтез чрескостный – остеосинтез, с помощью жестко соединенных между собой металлических спиц или гвоздей, проведенных через отломки костей перпендикулярно к их оси и фиксированных с помощью специальных аппаратов или приспособлений (дуг).
Монолокальный компрессионный остеосинтез – создание с помощью аппарата внешней фиксации управляемой компрессии или дистракции в проблемной зоне (зоне интереса).
Билокальный компрессионно-дистракционный остеосинтез (БДКО) – остеотомия отломка и транспорт кости (дозированное, управляемое перемещение сформированного фрагмента).
1. Краткая информация
1.1 Определение
Ложный сустав (ЛС) – патологическое состояние, сопровождающееся нарушением непрерывности трубчатой кости и возникновением подвижности в несвойственных ей отделах.
Проблема восстановительного лечения больных с дефектами длинных трубчатых костей различного генеза до настоящего времени остается актуальной, так как трудности реабилитации связаны с наличием сопутствующих анатомо-функциональных нарушений конечности в виде недостаточности регионарного кровообращения, обширных рубцов мягких тканей, стойких контрактур суставов, деформаций и выраженного анатомического укорочения костного сегмента [1, 2].
В силу данных обстоятельств, неудачи при лечении дефектов с применением традиционной костной пластики раздельно или в комбинации составляют от 2,6 % до 53 %, а при врожденных дефектах – до 60%, что в 11,6%-92% случаев приводит к инвалидности [3, 4, 5, 6, 7, 8].
Метод чрескостного остеосинтеза, основываясь на открытых Илизаровым общебиологических закономерностях репаративной регенерации кости (эффект Илизарова) позволяет управлять репаративными процессами тканей [9, 10, 11, 12]. На этой основе были предложены высокоэффективные приемы малоинвазивной реконструкции длинных трубчатых костей в процессе замещения дефектов различного генеза.
1.2 Этиология и патогенез
Посттравматические (приобретенные) ЛС развиваются после 2-3% переломов, чаще всего образуются на большеберцовой, лучевой и локтевой кости, реже – на плечевой и бедренной.
1.3 Эпидемиология
В Российской Федерации в структуре причин первичной инвалидности последствия травм опорно-двигательной системы, такие как ЛС и неправильно сросшиеся переломы костей, занимают третье место. По статистике, псевдоартроз возникает в качестве осложнения в 5–15% случаев переломов длинных трубчатых костей.
1.4 Кодирование по МКБ
M 84.1 - Несрастание перелома [псевдоартроз]
M 84.2 - Замедленное сращение перелома
По этиологии:
-
приобретенные;
-
врожденные.
По виду:
-
фиброзные ложные суставы без потери костного вещества;
-
истинные (фиброзно-синовиальные);
-
ложные суставы с костным дефектом (потерей костного вещества).
По типу формирования:
-
нормотрофические;
-
атрофические;
-
гипертрофические.
2. Диагностика
2.1 Жалобы и анамнез
Симптомы ложного сустава. Приобретенный ЛС возникает на месте перелома, сопровождается более или менее выраженной подвижностью кости в необычном месте. Если ЛС образуется на одной из двух костей сегмента конечности (например, на лучевой кости при сохранении целостности локтевой), симптомы могут отсутствовать или быть слабо выраженными. Пальпация, как правило, безболезненна, значительная нагрузка (например, опора на ЛС нижней конечности) обычно сопровождается болью.
2.2 Физикальное обследование
Клинический метод диагностики
-
Рекомендовано на этапе постановки диагноза оценить жалобы пациента, изучить общий ортопедический статус для выявления сопутствующих нарушений, измерить длину, окружность пораженной и контралатеральной конечностей, амплитуду активных и пассивных движений в суставах, определить величину деформации в градусах, состояние мягких тканей сегмента, наличие рубцов [13].
Уровень убедительности рекомендаций А (уровень достоверности доказательств – 1b)
Комментарии: Ортопедический осмотр включает:
-
Осмотр пораженного сегмента – при осмотре возможно выявить гиперемию, отёк, мышечную атрофию, наличие ран, свищей, трофических язв, деформацию, укорочение сегмента.
-
Пальпация сегмента - при пальпации можно выявить очаги флюктуации, размягчения и уплотнения мягких тканей, их болезненность, патологическую подвижность.
-
Измерение сегмента – выявляются отёк, мышечная атрофия, укорочение или удлинение сегмент.
-
Измерение объема движений в смежных суставах – выявляется наличие патологии суставов.
-
Визуальный осмотр позволяет предварительно определить вид повреждения кости и прилежащих мягких тканей, локализацию гнойных затеков, наличие трофических язв, степень их распространения. А так же определить наличие сосудистой патологии, укорочения, деформации, контрактуры, псевдоартроза.
-
После сбора анамнеза и визуального осмотра составляется план детального обследования больного.
2.3 Лабораторная диагностика
-
Лабораторные методы исследования: клинические, биохимические и коагуологические анализы крови, анализы мочи, исследование иммунного статуса, ЭКГ – дают оценку функции жизненно важных органов и систем, определяют фазу воспалительного процесса, степень интоксикации.
-
Рекомендовано на этапе постановки диагноза провести общий анализ крови с исследованием лейкоцитарной формулы, общий анализ мочи, биохимический анализ крови: общий белок, альбумин, мочевина, креатинин, аланинаминотрансфераза (АЛТ), аспартатаминотрансфераза (АСТ), исследование электролитов крови (натрий, калий, хлор), общий анализ мочи [14].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1b)
2.4 Инструментальная диагностика
-
Рекомендовано рентгенография в стандартных проекциях (прямая и боковая). При необходимости для выявления истинного угла деформации сегмента рентгенологическое исследование дополнительно выполняется в косых проекциях (угол ротации в пределах 30°-40°). На этапе постановки диагноза рекомендовано проведение рентгенологического исследования пораженного сегмента минимум в двух проекциях для выявления очагов склероза, полостей, деструктивных изменений в кости, деформаций, анкилозов, наличия инородных тел, дефектов костной ткани и патологических костных образований, свободных костных секвестров [15].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a)
Для уточнения локализации и распространенности патологического процесса, а также для изучения структуры кости и окружающих её мягких тканей используются компьютерная томография и МРТ.
-
Рекомендована компьютерная томография (КТ) пораженного сегмента для уточнения локализации и размеров костных полостей, секвестров, наличие или отсутствие сращения костных отломков [16; 17].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a)
-
Рекомендуется проведение магнитно-резонансная томография (МРТ) пораженного сегмента в нативном режиме для оценки состояния мягких тканей окружающих зону псевдоартроза [18].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a)
-
Рекомендовано УЗИ конечностей. УЗИ конечностей позволяет оценить состояние сосудистого русла. [19].
Уровень убедительности рекомендаций A (уровень достоверности доказательств – 1a)
2.5 Иная диагностика
-
Рекомендовано обследование на этапе контроля эффективности лечения:
- выполнение ортопедического осмотра [13];
- выполнение общего анализа крови с подсчетом лейкоцитарной формулы, биохимического анализ крови (мочевина, креатинин, общий белок, альбумин, общий билирубин, АЛТ, АСТ), коагулограммы, общего анализа мочи [14].
Уровень убедительности рекомендаций C (уровень достоверности доказательств – 4)
-
При подозрении на рецидив заболевания рекомендовано повторить комплекс диагностических мероприятий [13;14].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
3. Лечение
3.1 Консервативное лечение
Консервативное лечение неэффективно.
3.2 Хирургическое лечение
-
Рекомендовано при лечении больных с дефектами длинных трубчатых костей с анатомическим укорочением поврежденного сегмента или без него [11].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
Комментарии: Остеосинтез осуществляется в плановом порядке.
Противопоказания к использованию остеосинтеза:
Относительные:
-
Острые инфекционные заболевания;
-
Хронические компенсированные заболевания в фазе обострения.
Абсолютные:
-
Хронические декомпенсированные заболевания внутренних органов.
-
Психические расстройства.
-
Дерматологические заболевания с изменением кожных покровов на поврежденном сегменте (мокнущие дерматиты, нейродермиты, экзема и так далее).
Степень потенциального риска применения остеосинтеза:
класс 3 – высокая степень риска (прямое (хирургическое) воздействие на органы и ткани организма).
Описание
Предоперационная подготовка. Предоперационная подготовка включает в себя комплекс мероприятий, принятых в ортопедической практике, и состоит из клинических, лабораторных и рентгенологических исследований.
Техническое исполнение. Жесткость фиксации в модуле «аппарат-кость», а, следовательно, и возможность управления положением отломков в процессе замещения дефектов кости зависит от диаметра кольца аппарата, от расстояния от кости до кольца, степени натяжения, диаметра спиц, их количества и взаимного расположения. Поэтому при подборе аппарата следует особое внимание уделить диаметру колец и дуг аппарата. Оптимальным диметр кольца считается, когда расстояние от поверхности кожи до внутренней окружности опоры колеблется от 2 до 2,5 см. При этом необходимо учитывать появление гофрирования мягких тканей в процессе компрессии отломков в месте их контакта.
В зависимости от анатомо-функциональных нарушений для лечения дефектов и несращений костей используют два метода чрескостного остеосинтеза по Илизарову:
-
Монолокальный компрессионный остеосинтез пораженного сегмента (МКО). Данный метод показан при дефектах и несращениях кости без анатомического укорочения сегмента.
-
Билокальный компрессионно-дистракционный остеосинтез пораженного сегмента (БДКО). Данный метод показан при дефектах и несращениях кости с анатомическим укорочением сегмента более 3 см.
Монолокальный компрессионный остеосинтез сегмента
После подбора аппарата его детали размещают в металлической кассете и стерилизуют в сухожаровом шкафу в течение 90 минут при температуре 180 °С.
В операционной после выполнения анестезии пациента укладывают на ортопедическом столе на спину. Операционное поле обрабатывают раствором антисептика и обкладывают стерильными простынями. Остеосинтез осуществляют следующим образом. Через проксимальный и дистальный метафизы кости перекрестно проводят по 2-3 спицы в плоскости поперечного сечения отломков (рис. 1). При операциях на голени или предплечье проводят по одной спице через обе кости, фиксируя их в дистальной и проксимальной опорах. Вблизи ложного сустава или несращения выше и ниже проводят по две спицы с упорной площадкой с противоположных сторон. Спицы фиксируют в четырех кольцевых опорах, установленных с учетом деформации. На уровне ложного сустава между спицами, выполняют остеотомию парной кости. Имеющуюся деформацию исправляют одномоментно на операционном столе (угол не более 20 ° ) или дозировано (угол более 20 ° ), начиная с 2 дня после операции за счет дистракции по шарнирным узлам между средними опорами, темпом 0,25 мм 3-4 раза в сутки до нормокоррекции оси сегмента. После восстановления оси сегмента выполняют поддерживающую компрессию по резьбовым стержням на стыке концов отломков по 1 мм 1 раз 7-10 дней до демонтажа аппарата.
При низком уровне дефекта и деформации для повышения стабильности опоры и «управляемости» аппарата во время коррекции оси дополнительно устанавливают опору на нижележащем сегменте. Для этого проводят две спицы с углом перекреста по наружной и внутренней поверхности в 70-80 ° и одну спицу ниже перекреста (на 1,5-2 см), фиксируют в натянутом состоянии в кольце и соединяют с основным аппаратом шарнирными устройствами или резьбовыми стержнями.
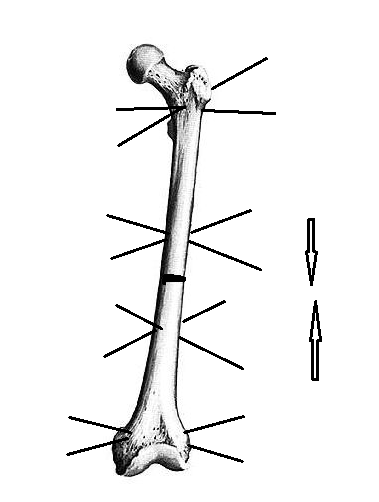
Рис. 1. Схема выполнения МКО
Билокальный компрессионно-дистракционный остеосинтез пораженного сегмента
В операционной после выполнения анестезии пациента укладывают на ортопедическом столе на спину. Операционное поле обрабатывают раствором антисептика и обкладывают стерильными простынями. Остеосинтез осуществляют следующим образом. Через проксимальный и дистальный метафизы кости перекрестно проводят по 2-3 спицы в плоскости поперечного сечения отломков (рис. 2). При операциях на голени или предплечье проводят по одной спице через обе кости, фиксируя их в дистальной и проксимальной опорах. Вблизи ложного сустава или несращения выше и ниже проводят по две спицы с упорной площадкой с противоположных сторон. Спицы фиксируют в четырех кольцевых опорах, установленных с учетом деформации. Удлинение осуществляют, как правило, за счет наиболее длинного отломка. Для этого производят остеотомию отломка в метадиафизарной области. При наличии целой парной кости так же выполняют ее остеотомию на данном уровне.
Дистракцию для удлинения в области остеотомии начинают на 5-6 сутки после операции по 0,25 мм ? 4 раза в день. Поддерживающую компрессию по резьбовым стержням в зоне псевдоартроза или несращения выполняют по 1 мм 1раз 7-10 дней до демонтажа аппарата.
Аппарат демонтируют основываясь на клинико-рентгенологических данных (отсутствие боли в оперированной конечности, патологической подвижности при нагрузке и «расконтрогаенном» аппарате Илизарова, наличии непрерывной корковой пластинки в зоне удлинения, псевдоартроза или несращения). После демонтажа аппарата повторно выполняют рентгенологическое исследование. Рекомендуют постепенно возрастающую нагрузку, ЛФК смежных суставов в щадящем режиме.
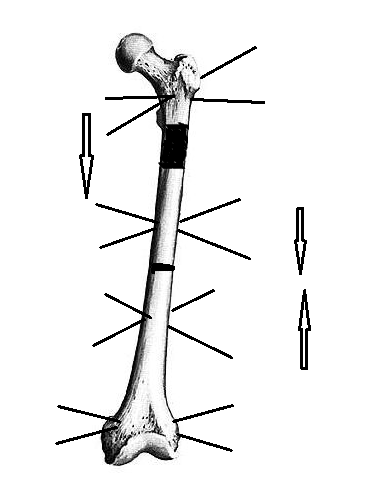
Рис. 2. Схема выполнения БКДО
Возможные осложнения и способы их устранения
По характеру возникновения осложнения можно разделить на четыре группы:
-
Технические (связанные с нарушением техники выполнения метода и последующего ведения больного).
-
Лечебные (инфекционные, нейрососудистые).
-
Организационные (связанные с неподготовленностью мед персонала).
Ошибки, связанные с несоблюдением техники выполнения метода (технические) могут привести к нейропатии нервов (при несоблюдении темпа дистракции). В таких случаях дистракция временно прекращается, проводят курс консервативной восстановительной терапии (витамины группы В, прозерин, электростимуляция). При повреждении магистральных сосудов во время остеотомии необходимо проконсультироваться с ангиохирургом.
Профилактикой указанных осложнений является точное соблюдение приемов выполнения остеотомии и создание условий для предупреждения возможного повреждения сосудов и нервов, находящихся в непосредственной близости от зоны остеотомии или проведения спиц.
Наиболее грозным лечебным осложнением является возникновение спицевого остеомиелита в процессе остеосинтеза, в случаях несоблюдения скоростного режима проведения спиц через склерозированные участки кости, без применения специальной копьевидной заточки наконечника спицы.
Воспаление мягких тканей вокруг спиц возникает при несоблюдении принципов асептики и антисептики и нарушении технологии проведения спиц. Лечение воспаления мягких тканей заключается в ежедневных перевязках с использованием Гидроксиметилхиноксалиндиоксида, мази на основе Диоксометилтетрагидропиримидина + Хлорамфеникола, антибиотиков широкого спектра действия. Спицы удаляются через три дня при отсутствии эффекта от проводимой терапии. Своевременное удаление спицы на фоне антибактериальной терапии предупреждает развитие спицевого остеомиелита.
Предложенные методики и тактические приемы лечения данного заболевания позволяют повысить эффективность оказания специализированной медицинской помощи больным с дефектами и несращениями кости, особенно при тяжелых, рецидивирующих формах заболевания и рубцовых изменениях окружающих мягких тканей. Применение методик позволяет устранить имеющиеся деформации, восстановить целостность кости и анатомическую длину, в более короткие сроки достигнуть консолидации, костной регенерации за один этап оперативного лечения.
3.3. Иное лечение
-
В период фиксации в аппарате рекомендовано санаторно-курортное лечение. При наличии показаний – психологическая помощь [19].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
4. Реабилитация
-
Рекомендовано реабилитацию начинать непосредственно в стационаре в раннем послеоперационном периоде. На 3-5 сутки после операции (при стихании послеоперационного болевого синдрома) пациентам целесообразно посещать групповые и индивидуальные занятия лечебной физической культурой с методистами с целью предотвращения развития контрактур суставов пораженного сегмента, ранней активизации [11; 19].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
Комментарии: Основными принципами восстановительного лечения являются преемственность и комплексность. В этом комплексе важную роль играет санаторно-курортное лечение. Санаторное лечение заключается в том, что дети вначале получают по 6-7 водных ванн по 10-15 минут, затем грязевые аппликации с температурой до 38-40 °С. в течение 10-15 мин. Грязелечение в сочетании с лечебной физкультурой особенно эффективны при таких последствиях остеомиелита, как контрактура суставов и мышц. Эти процедуры усиливают регенеративные процессы в костной и параоссальных тканях, предупреждают мышечную атрофию и способствуют восстановлению функции пораженного органа.
Для больных, перенесших стационарное лечение, особое значение приобретают методы физической, психологической и социальной реабилитации, имеющих своей целью возвращение больного к привычному образу жизни и профессиональной деятельности.
5. Профилактика и диспансерное наблюдение
- Рекомендована своевременная диагностика и лечение пациентов с псевдоартрозами. Профилактика несращений и ложных суставов костей заключается в устранении факторов, приводящих к их развитию. Профилактика ЛС во многом зависит от рационального лечения травматических повреждений костей [20; 21].
-
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
Комментарии: Признавая важность всех перечисленных лечебных мероприятий, необходимо подчеркнуть, что важнейшим моментом в профилактике развития ЛС остаются максимально ранняя диагностика и рано начатое лечение переломов костей.
Росту количества случаев несращения и развития ЛС способствуют:
• расширение показаний к оперативным вмешательствам в лечении больных с переломами с использованием различного рода металлоконструкций;
• выполнение операций пациентам со сниженной резистентностью;
• увеличение объёма и длительности операций;
• снижение сроков стационарного лечения.
6. Дополнительная информация, влияющая на течение и исход заболевания
При любых способах лечения ЛС костей чаще всего встречаются следующие осложнения: нагноение послеоперационной раны, развитие хронического остеомиелита, рецидив ЛС, повреждение сосудов и нервов [11; 19]. Причины этих осложнений:
1. Нестабильность фиксации костных отломков.
2. Несоблюдение правил асептики и антисептики во время операции и после нее.
3. Большая травматизация кости и окружающих мягких тканей во время выполнения оперативного вмешательства.
- Для профилактики указанных осложнений рекомендовано топографо-анатомические особенности пораженного сегмента его морбидные изменения, корректно подбирать размер фиксатора, придерживаться рекомендованных способов проведения чрескостных элементов. Соблюдение правил асептики и антисептики должно быть обязательным и неуклонным на всех этапах операции и после неё [20; 21].
Уровень убедительности рекомендаций B (уровень достоверности доказательств – 2a)
Комментарии: Наиболее часто встречающимся осложнением при лечении больных методом чрескостного остеосинтеза является прорезывание спицами мягких тканей, особенно в случаях использования методик билокального остеосинтеза и при устранении значительных по объему дефектов. Причиной данного осложнения, наряду с погрешностями в технике проведения спиц, служит наличие рубцово-измененных тканей, как следствие предшествующей тяжелой травмы и многократных оперативных вмешательств.
Традиционным осложнением является воспаление мягких тканей вокруг спиц. Причинами его являются технические ошибки проведения спиц, а также не соблюдение правил асептики и антисептики. В этих условиях, наряду с точным соблюдением методики проведения фиксирующих спиц, их натяжения и жесткого крепления на внешних опорах аппарата, наиболее эффективными мерами по предупреждению и купированию данного осложнения является строгое соблюдение санитарно-эпидемиологического режима, правил личной гигиены пациентов.
Причиной нагноения послеоперационной раны так же служит осуществление (нередко вынужденное) оперативного доступа через плохо кровоснабжаемые рубцово-измененные мягкие ткани. Процесс заживления таких тканей характеризуется длительностью и вялым течением регенерации на фоне предрасположенности к инфицированию. Для предупреждения данного осложнения необходимо атравматичное выполнение оперативного доступа и последующего ушивания раны с максимально щадящим отношением к повреждаемым тканям, тщательный гемостаз, рациональное дренирование.
Специфическими, при использовании методик управляемого чрескостного остеосинтеза, являются такие осложнения как: смещение костных отломков, сдавливание мягких тканей опорами аппарата, замедленная регенерация кости. Как правило, они обусловлены ошибками при выполнении конкретных технических приемов остеосинтеза: фиксации отломков, монтаж аппарата, нарушение темпа и ритма дистракции. При их возникновении следует осуществить перемонтаж аппарата с перепроведением спиц, нормализовать темп тракционных усилий, приведя его в соответствии с регенераторными возможностями организма конкретного больного.
В целом, можно констатировать, что встречающиеся в процессе лечения больных с несращениями и ЛС костей методом управляемого чрескостного остеосинтеза осложнения лечебного процесса, являются типичными для данного метода и устранимы непосредственно в ходе его выполнения. Точное соблюдение техники остеосинтеза создает оптимальное условие для их предупреждения и, тем самым, положительно сказывается на анатомо-функциональных результатах лечения. При этом выполнение комплекса клинико-лабораторных исследований позволяет контролировать ход лечебного процесса, своевременно осуществлять его необходимую коррекцию, добиваясь полного решения лечебной задачи.
Критерии оценки качества медицинской помощи
|
№ |
Критерии качества |
Уровень достоверности доказательств |
Уровень убедительности рекомендаций |
|
Этап постановки диагноза |
|||
|
1 |
1b |
A |
|
|
2 |
Выполнено рентгенологическое исследование пораженного сегмента |
1b |
A |
|
3 |
Выполнен общий анализ крови с подсчетом лейкоцитарной формулы, биохимический анализ крови (мочевина, креатинин, общий белок, альбумин, общий билирубин, АЛТ, АСТ), коагулограмма, общий анализ мочи |
1b |
A |
|
Этап хирургического лечения |
|||
|
1 |
2a |
B |
|
|
2 |
Выполнена внеочаговая фиксация одного или нескольких сегментов (по показаниям) |
2a |
B |
|
Этап послеоперационного лечения |
|||
|
1 |
Выполнены осмотр и перевязки пораженного сегмента |
2а |
В |
|
2 |
Выполнен общий анализ крови с подсчетом лейкоцитарной формулы, биохимический анализ крови (мочевина, креатинин, общий белок, альбумин, общий билирубин, АЛТ, АСТ), коагулограмма, общий анализ мочи |
1b |
A |
Список литературы
- Корнилов Н.В. Организация и совершенствование травматолого-ортопедической службы России / Н.В. Корнилов, К.И. Шапиро// Анналы травматологии и ортопедии. -1996. - № 3(9). – С. 5-7.
- Состояние травматолого-ортопедической помощи населению Российской Федерации / С.П. Миронов, Е.П. Какорина, Т.М. Андреева, Е.В. Огрызко// Вестник травматологии и ортопедии им. Н.Н. Приорова - 2007. - №3.- С. 3-10.
- Рулла Э. А. Ошибки и осложнения при применении компрессионно-дистракционного метода лечения // Ортопедия, травматология и протезирование. 1977. № 2. С. 38-43.
- Шевцов В. И., Макушин В. Д. Реконструктивная хирургия врожденных псевдоартрозов костей голени // Вопросы остеосинтеза в травматологии и ортопедии: материалы юбил. науч.-практ. конф. Екатеринбург, 2000. C. 172-173.
- Медицинская реабилитация инвалидов с последствиями переломов костей конечностей / С.В. Гюльназарова, В.И. Мамаев, А.И. Реутов и др. // Человек и его здоровье: Материалы VII Российского национального конгресса. - СПб, 2002. – Т. XVIII. - С. 313.
- Разработка новых методов диагностики и лечения псевдоартрозов: материалы II междунар. науч. конф. "Новые оперативные технологии (анатомические, экспериментальные и клинические аспекты)" (27-28 сент., г. Томск) / И. В. Бауэр [и др.] // Вопр. реконструктивной и пластической хирургии. - 2007. - № 3-4 (22-23). - C. 28-31.
- Богов А. А., Ибрагимов Л. Я., Муллин Р. И. Васкуляризованная кожная пластика несвободными осевыми лоскутами медиальной поверхности голени при сочетанных повреждениях голени и стопы у детей // Материалы симпозиума детских травматологов-ортопедов России с международным участием. СПб., 2008. С. 66-67.
- Choi I.-H., Cho T.-J., Lee S.-M., Chung Ch.-Y., Yoo W.-J. Ilizarov treatment of atrophic congenital pseudoarthrosis of the tibia: Refracture and importance of consideration for fibular pseudoarthrosis // 4th Meeting of the A.S.A.M.I. International, held in conjunction with 12rd Meeting of A.S.A.M.I.: Program and Abstracts. Kyoto, 2006. P. 77.
- Общебиологическое свойство тканей отвечать на дозированное растяжение ростом и регенерацией (эффект Илизарова): диплом № 355 (СССР); заявл. 25.12.1985 г. № 11271; опубл. 23.04.1989, Бюл. «Открытия, изобретения. 1989. №15. Приоритет от 24.11.1970.
- Борзунов Д. Ю., Осипова Е. В., Петровская Н. В. К вопросу оптимизации технологий замещения дефектов длинных костей по Г.А. Илизарову (экспериментальное исследование) //Гений ортопедии. 2009. № 3. C. 112 – 118.
- Borzunov D. Y. Long bone reconstruction using multilevel lengthening of bone defect fragments // International Orthopaedics. 2012. С. 1-6.
- Borzunov D.Y., Chevardin A.Y. Ilizarov non-free bone plasty for extensive tibial defects // International Orthopaedics. February 2013. 10.1007/s00264-013-1799-3.
- Маркс В.О. Ортопедическая диагностика: руководство-справочник / В.О. Маркс. - Минск: Наука и техника, 1978. – 512 с: ил.
- Герасимов А.М. Биохимическая диагностика в травматологии и ортопедии / А. М. Герасимов, Л. Н. Фурцева. - М.: Медицина, 1986. – 234 с.
- Рейнберг С.А. Рентгенодиагностика заболеваний костей и суставов: в 2-х т. / С.А. Рейнберг. - М.: Медицина, 1964.
- Хофер М. Компьютерная томография: [руководство] / М. Хофер. - М. Мед. литература, 2011. – 232 с.
- Компьютерная томография заболеваний костей и суставов: учеб. пособие / М.И. Головко, А.М. Ходорович, В.В. Доценко, А.Н. Ремизов, Н.Г. Захарян. - М.: РУДН, 2008. – 159 с.
- Berquist T.H. MRI of the Musculoskeletal System / T.H. Berquist. – USA: Lippincott Williams & Wilkins, 2012. - 173 с.
- Shevtsov V.I. Defects of the lower limb bones / V.I. Shevtsov, V.D. Makushin, L.M. Kuftyrev. – Kurgan: Zauralye, 2000. – 684 p.
- Мироманов А. М., Усков С. А. Способ прогнозирования нарушения регенерации костной ткани при переломах длинных костей конечностей в послеоперационном периоде //Гений ортопедии. 2011. № 4. С. 26-30
- Мамаев В.И. Чрескостный остеосинтез и возможности прогнозирования исходов лечения последствий переломов костей // Вестник травматологии и ортопедии имени Н.Н. Приорова. 2008. № 3. С. 25-30
Приложение А1. Состав рабочей группы
Авторы:
Борзунов Д.Ю. – заместитель директора по научной работе ФГБУ «РНЦ «ВТО» им. акад. Г.А. Илизарова» Минздрава России, д.м.н., врач травматолог–ортопед, член АТОР
Моховиков Д.С.- и.о. заведующего травматолого-ортопедическим отделением №4 ФГБУ «РНЦ «ВТО» им. акад. Г.А. Илизарова» Минздрава России, к.м.н., врач травматолог – ортопед, член АТОР
Колчин С.Н. – врач травматолог ортопед травматолого-ортопедического отделения №4 ФГБУ «РНЦ «ВТО» им. акад. Г.А. Илизарова» Минздрава России, член АТОР.
Конфликт интересов отсутствует.
Приложение А2. Методология разработки клинических рекомендаций
Описание методов, используемых для сбора доказательств.
Доказательной базой для написания настоящих клинических рекомендаций являются релевантные англоязычные и русскоязычные публикации в электронных базах данных PubMed, WOS, РИНЦ. Глубина поиска составляет 25 лет.
Целевая аудитория клинических рекомендаций:
- Врачи травматологи-ортопеды
В данных клинических рекомендациях сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме.
Таблица П1 - Уровни достоверности доказательности
|
Уровень |
Тип данных |
|
1а |
Мета анализ рандомизированных контролируемых исследований (РКИ) |
|
1b |
Хотя бы одно РКИ |
|
2а |
Хотя бы одно хорошо выполненное контролируемое исследование без рандомизации |
|
2b |
Хотя бы одно хорошо выполненное квазиэкспериментальное исследование |
|
3 |
Хорошо выполненные не экспериментальные исследования: сравнительные, корреляционные или «случай-контроль» |
|
4 |
Экспертное консенсусное мнение либо клинический опыт признанного авторитета |
Таблица П1 - Уровни убедительности рекомендаций
|
Уровень |
Основание рекомендации |
|
А |
Основана на клинических исследованиях хорошего качества, по своей тематике непосредственно применимых к данной специфической рекомендации, включающих по меньшей мере одно РКИ |
|
В |
Основана на результатах клинических исследований хорошего дизайна, но без рандомизации |
|
С |
Составлена при отсутствии клинических исследований хорошего качества, непосредственно применимых к данной рекомендации |
Порядок обновления клинических рекомендаций
Клинические рекомендации обновляются каждые 3 года.
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учётом следующих нормативно-правовых документов:
- Приказ Минздрава России от 7 июля 2015 г. N 422ан "Об утверждении критериев оценки качества медицинской помощи".
- Постановлением Правительства Российской Федерации «О порядке и условиях признания лица инвалидом» от 20 февраля 2006гю №95 (в ред. Постановлений Правительства РФ от 07.04.2008 № 247, от 30.12.2009 № 1121, от 06.02.2012 №89, от 16.04.2012 № 318, от 04.09.2012 № 882). Изменения, которые вносятся в Правила признания лица инвалидом, утвержденные Постановлением Правительства Российской Федерации от 7 апреля 2008г. № 24.
- Приказ Министерства Здравоохранения и Социального развития Российской Федерации от 17 декабря 2015 г. № 1024н «О классификации и критериях, используемых при осуществлении медико-социальной экспертизы граждан федеральными государственными учреждениями медико-социальной экспертизы».
- Федеральный закон от 9 декабря 2010г. № 351-ФЗ «О внесении изменений в Федеральный закон «О ветеранах» и статьи 11 и 11.1 Федерального закона «О социальной защите инвалидов в Российской Федерации».
- Право пациента на набор социальных услуг проистекает из статей 6.1 и 6.2 Федерального Закона от 17.07.1990 178-ФЗ (в ред. Федеральных законов от 08.12.2010 №345 ФЗ, от 345-ФЗ, от 01.07.2011 № 169ФЗ, от 28.07.2012 № 133- ФЗ, от 25.12.2012 №258-ФЗ, от 07.05.2013 №99-ФЗ, от 07.05.2013 №104-ФЗ, от 02.07.2013 №185-ФЗ, от 25.11.2013 №317-ФЗ) «О государственной социальной помощи», в которых говорится, что право на получение государственной социальной помощи в виде набора социальных услуг имеют различные категории граждан, в том числе и дети-инвалиды (п.п.9) ст6.1).
Приложение Б. Алгоритмы ведения пациента
Приложение В. Информация для пациентов
Ложный сустав – патологическое состояние, сопровождающееся нарушением непрерывности трубчатой кости и возникновением подвижности в несвойственных ей отделах.
Причины образования ложного сустава
Приобретенный ложный сустав – осложнение после перелома кости, обусловленное нарушением процесса сращения отломков. Вероятность развития патологии увеличивается при внедрении мягких тканей между отломками, значительном расстоянии между костными фрагментами, недостаточной или рано прекращенной иммобилизации, преждевременной нагрузке, местном нарушении кровоснабжения и нагноении в области перелома.
Риск возникновения патологии возрастает при нарушениях обмена веществ, эндокринных и инфекционных заболеваниях, нарушениях кровообращения вследствие шока или кровопотери, множественных переломах, тяжелой сочетанной травме, нарушениях иннервации в зоне перелома.
При приобретенных ложных суставах щель между костными фрагментами заполнена соединительной тканью. Структура длительно существующих ложных суставов постепенно меняется. Концы отломков покрываются хрящом, становятся более подвижными. В области щели образуется покрытая капсулой и заполненная синовиальной жидкостью суставная полость.
Симптомы ложного сустава
Приобретенный ложный сустав возникает на месте перелома, сопровождается более или менее выраженной подвижностью кости в необычном месте. Если ложный сустав образуется на одной из двух костей сегмента конечности (например, на лучевой кости при целой локтевой), симптомы могут отсутствовать или быть слабо выраженными. Пальпация, как правило, безболезненна, значительная нагрузка (например, опора на ложный сустав нижней конечности) обычно сопровождается болью.
Диагностика ложного сустава
Диагноз выставляется травматологом на основании анамнеза, клинической и рентгенологической картины, а также времени, прошедшего с момента травмы. Если прошел средний срок, необходимый для сращения данного вида перелома, говорят о замедленной консолидации. В случае, когда средний срок сращения превышен в два и более раза, диагностируется ложный сустав.
Такое деление в травматологии достаточно условно, но, вместе с тем, имеет большое значение при выборе тактики лечения. При замедленной консолидации остается шанс на сращение. При формировании ложного сустава самостоятельное сращение невозможно.
Для подтверждения диагноза выполняется рентгенография в двух (прямой и боковой) проекциях. В некоторых случаях делают рентгенограммы в добавочных (косых) проекциях. На снимках выявляется отсутствие костной мозоли, сглаживание и закругление концов костных фрагментов, возникновение замыкательной пластинки на концах отломков (закрытие полости в центре трубчатой кости).
На рентгенограмме атрофического ложного сустава определяется коническое сужение концов костных фрагментов, на снимке гипертрофического ложного сустава – утолщение концов отломков и неровные контуры щели. При истинном ложном суставе конец одного отломка становится выпуклым, а другой вогнутым.
Лечение ложного сустава
Консервативная терапия неэффективна. Операцией выбора является малотравматичный компрессионно-дистракционный остеосинтез (наложение аппарата Илизарова). При отсутствии результата выполняют костную пластику или резекцию концов костных фрагментов с их последующим удлинением.
Приложение Г.
Критерии оценки качества оказания медицинской помощи по группам заболеваний или состояний
Данные критерии формируются по группам заболеваний или состояний в соответствии с утвержденными клиническими рекомендациями.
Группа заболеваний или состояний: Нарушение целостности кости
Код/коды по МКБ-10: M 84.1; М84.2 НЕСРАСТАНИЕ ПЕРЕЛОМА [ПСЕВДОАРТРОЗ] ЗАМЕДЛЕННОЕ СРАЩЕНИЕ ПЕРЕЛОМА
Формы, виды и условия оказания медицинской помощи:
- стационарное лечение
- плановая медицинская помощь
|
1 |
Событийные (смысловые, содержательные, процессные) критерии качества |
|
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
2 |
Временные критерии качества |
|
|
|
операция по срочным показаниям: |
|
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
3 |
Результативные критерии качества |
|
|
|
Отличный результат: |
|
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
Хороший результат: |
|
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
Удовлетворительный результат: |
|
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
Неудовлетворительный результат: |
|
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
|
|
|
да или нет |
