Грибковый отит. Клинические рекомендации.
СтатьиГрибковый отит
- Национальная медицинская ассоциация оториноларингологов
Оглавление
- Ключевые слова
- Список сокращений
- Термины и определения
- 1. Краткая информация
- 2. Диагностика
- 3. Лечение
- 4. Реабилитация
- 5. Профилактика и диспансерное наблюдение
- 6. Дополнительная информация, влияющая на течение и исход заболевания
- Критерии оценки качества медицинской помощи
- Список литературы
- Приложение А1. Состав рабочей группы
- Приложение А2. Методология разработки клинических рекомендаций
- Приложение А3. Связанные документы
- Приложение Б. Алгоритмы ведения пациента
- Приложение В. Информация для пациентов
Ключевые слова
-
отомикоз
-
грибковый отит
-
хронический грибковый отит
-
грибковый средний отит
-
микоз послеоперационной полости
-
кандидозный отит
-
аспергиллёзный отит
-
мукороз среднего уха
Список сокращений
ХГСО- хронический гнойный средний отит
ХНО - хронический наружный отит
НО - наружный отит
ОМ - отомикоз
ПО - послеоперационная полость
Термины и определения
Отомикоз (ОМ) – грибковое заболевание, обусловленное развитием на коже ушной раковины, стенках наружного слухового прохода, барабанной перепонке, в барабанной полости и послеоперационной полости среднего уха различного рода плесневых и дрожжеподобных грибов [6, 18].
1. Краткая информация
1.1 Определение заболевания
Грибковый наружный отит – грибковое заболевание, обусловленное развитием на коже ушной раковины, стенках наружного слухового прохода, барабанной перепонке плесневых или дрожжеподобных грибов.
Грибковый мирингит – развитие на барабанной перепонке плесневых грибов.
Грибковый средний отит – грибковое заболевание, обусловленное развитием в барабанной полости различного рода плесневых и дрожжеподобных грибов.
Микоз послеоперационной полости – грибковое заболевание, обусловленное развитием в послеоперационной полости среднего уха различного рода плесневых и дрожжеподобных грибов.
Синонимы – отомикоз.
1.2. Этиология и патогенез
По данным многочисленных исследований в нашей климатической зоне основными возбудителями ОМ являются плесневые грибы рода Aspergillus и дрожжеподобные грибы рода Candida. При этом аспергиллёз диагностируется в 65% случаев, кандидоз в 30%. В отдельных случаях грибковое поражение уха вызывают грибы родов Penicillium, Mucor, Alterneria, Geotrichum, Kladosporium и другие, их доля составляет до 5%, соответственно. В 15% случаев присутствует сочетанное поражение грибами родов Aspergillus и Candida [1].
При видовой идентификации выявляются следующие грибы: род Aspergillus – A.niger, A.fumugatus, A.orizae, A.flavus, A.ochraceus, A.versicolor, A.clavatus, A.glaucus, A.nidulans, A.terreus; род Candida – C.albicans, C.tropicalis, C.pseudotropicalis, C.krusei, C.glabrata, C.parapsillosis, C.stellatoidea, C.intermedia, C.brumpti; род Penicillium – P.notatum. P.puberulum, P.tardum, P.nidulans, P.chermesinum, P.glaucus, P.chrisogenum, P.citrinum и др. [2, 3, 4, 5].
В основном, все виды грибов, вызывающих ОМ относятся к группе условно-патогенных и вызывают заболевание только при определенных факторах, предрасполагающих к развитию и размножению грибов, обеспечивая их переход от сапрофитии к патогенности. В связи с этим важно знать предшествующие заболеванию условия, приводящие к реализации патогенных свойств грибов. Основными патогенетическими моментами возникновения микоза являются адгезия (прикрепление гриба к раневой поверхности, к коже и др.), колонизация гриба и его инвазивный рост.
В патогенезе ОМ имеют значение различные эндогенные и экзогенные факторы. Основным экзогенным фактором при грибковом наружном отите является травма кожи в результате злоупотребления гигиеной наружного слухового прохода с применением ватных палочек и других средств «гигиены». Во время манипуляций в наружном слуховом проходе, проводимых пациентом самостоятельно, не только повреждается кожа наружного слухового прохода, но и удаляется ушная сера – основной фактор её защиты [6].
Причиной адгезии и колонизации может быть повышенный уровень глюкозы у больных сахарным диабетом, т.к. на ранних стадиях этого заболевания уровень глюкозы в ушной сере повышается, что и способствует росту грибов. Эндогенными факторами, предрасполагающими к возникновению ОМ, являются соматические заболевания. Сопутствующие им общее ослабление организма, нарушение обмена веществ, гиповитаминозы могут играть немаловажную роль в возникновении ОМ. Другим немаловажным патогенетическим фактором в развитии ОМ является проводимая больным длительная общая и местная антибиотикотерапия, применение стероидов. Подавляя рост патогенной и нормальной бактериальной флоры, антибиотики тем самым способствуют развитию дисбиоза и активизации грибов. Применение кортикостероидов в больших дозировках, приводит к снижению неспецифического и специфического иммунитета. Кроме того, к возникновению грибковых осложнений могут привести лечение цитостатическими препаратами и лучевая терапия [7].
В патогенезе микотического заболевания послеоперационной полости уха в качестве причинного фактора в первую очередь следует назвать длительный воспалительный процесс в послеоперационной полости, сопровождающийся повреждением эпителия. При этом воспалительный экссудат, содержащий углеводы, белки, пептоны, минеральные соли и другие вещества, является хорошей питательной средой, а постоянная температура, влажность, свободный доступ воздуха в послеоперационную полость среднего уха представляют оптимальные условия для активизации и развития грибов. Пусковым механизмом возникновения микоза послеоперационной полости среднего уха могут явиться травма уха, в том числе и операционная, а также попадание нестерильной воды. Определенную роль здесь также играют неблагоприятные условия внешней среды: влажность, запыленность, производственный контакт с антибиотиками [8, 3, 9].
Для грибкового отита характерно рецидивирующее течение.
1.3 Эпидемиология
Удельный вес ОМ среди хронического отита другой этиологии составляет у взрослых до 18,6%, а в детском возрасте – до 26,3%. Различают наружный грибковый отит (62%), грибковый мирингит (1%), грибковый средний отит (20%) и грибковый средний послеоперационный отит (17%) [10, 1, 9, 11, 12].
1.4 Кодирование по МКБ 10
H 60.8 – хронический наружный грибковый отит;
H 66.3 – другие хронические средние отиты:
B 37.8 – поверхностный кандидоз других локализаций;
B 44.8 – другие виды аспергиллёза (в т.ч. поверхностный аспергиллёз);
H 62.2 – наружный отит при микозе БДУ;
1.5 Классификация
-
По локализации – наружный грибковый отит, грибковый мирингит, грибковый средний отит и грибковый средний послеоперационный отит.
-
По характеру возбудителя – плесневой, дрожжеподобный, смешанный.
-
По клиническому течению – хронический. [13]
2. Диагностика
2.1.Жалобы и анамнез
Жалобы и клинические проявления при ОМ являются следствием вегетации определённых грибов в ухе и во многом обусловлены локализацией процесса.
При опросе необходимо уточнить время начала заболевания и особенности течения. Следует выяснить, не было ли ранее отита, микоза другой локализации, каковы периодичность, длительность и характер обострений. Учитывается ранее проводимое лечение (местное или общее), его эффективность: не было ли ухудшения состояния, рецидивов. Обязательно надо выяснить, лечились ли ранее больные антибиотиками, кортикостероидами, цитостатиками (длительность и интенсивность лечения), особенности производственных и бытовых условий, перенесенные ранее заболевания, аллергологический анамнез. У больных ОМ отмечается увеличение частоты обострений, отсутствие или незначительный эффект от стандартных методов лечения.
Основные жалобы при микотическом наружном отите – жидкие выделения (при кандидозе), образование корочек, пробок в наружном слуховом проходе (при аспергиллёзе), зуд, боль, заложенность уха. Некоторые больные в острой стадии могут предъявлять жалобы на головную боль, повышение температуры тела, повышенную чувствительность ушной раковины, заушной области и наружного слухового прохода. При всех формах микотического наружного отита нарушение слуха или не выявляется, или оно незначительное по типу поражения звукопроводящего аппарата.
Клинические проявления при микотическом среднем отите и микозе послеоперационной полсти среднего уха характеризуются как симптоматикой воспалительного гнойного процесса среднего уха, так и самим микозом.
Основными жалобами больных с микотическим средним отитом являются: понижение слуха, наличие выделений из уха, периодически возникающий зуд в ухе, могут быть головокружения [13,14].
Течение ОМ длительное с периодическими обострениями. Обострения характеризуются выраженной ушной болью, зудом, заложенностью уха, выделениями из него, головной болью, головокружением [13, 15].
2.2 Физикальное исследование
-
Рекомендуется проведение отоскопии.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
Комментарии: При кандидозном поражении наружного слухового прохода отмечается умеренное сужение наружного слухового прохода, более выраженное в хрящевом отделе, барабанная перепонка гиперемирована. Патологическое отделяемое более жидкой консистенции, чем при плесневом микозе, чаще беловатого цвета и творожистой консистенции. Процесс часто распространяется на кожу ушной раковины[11, 12, 5]
При аспергиллезном поражении наружный слуховой проход также сужен за счет инфильтрации стенок, однако, в отличие от пенициллиоза, инфильтрация кожи более выражена в костном отделе. Почти во всех случаях в процесс вовлекается барабанная перепонка, отмечается её инфильтрация, утолщение, исчезновение опознавательных контуров. В ряде случаев наблюдаются грануляции. Патологическое отделяемое при аспергиллезном поражении более обильное, чем при пенициллиозном и отличается по цвету. В большинстве случаев оно различных оттенков серого цвета, иногда с черными точками, может быть холестеатомо- или сероподобным, напоминает промокшую газету.
При пенициллиозе процесс локализуется в хрящевом отделе наружного слухового прохода. Отмечается умеренная инфильтрация кожи наружного слухового прохода, не приводящая к полному закрытию слухового прохода. Барабанная перепонка в большинстве случаев гиперемирована, иногда поверхность барабанной перепонки эрозирована, может быть выпячивание, что создает ложное впечатление о наличии перфорации.
Характерным и специфическим для пенициллиозного поражения наружного уха является вид патологического отделяемого, имеющего различные оттенки желтого цвета, и в ряде случаев напоминает ушную серу. Патологическое отделяемое расположено на всем протяжении наружного слухового прохода и может сочетаться с сухими корочками и пленками.
Объективным признаком микотического поражения среднего уха является наличие специфического отделяемого, цвет и консистенция которого зависят от вида гриба возбудителя. Нередко присоединяются явления наружного отита. Барабанная перепонка гиперемирована, инфильтрирована с наличием перфораций различных размеров. Во всех случаях обозримая слизистая оболочка барабанной полости гиперемирована, инфильтрирована, иногда образуются грануляции [13,14]
При микозе послеоперационной полости среднего уха в последней отсутствует или резко замедлена эпителизация, стенки наружного слухового прохода гиперемированы, неравномерно инфильтрированы, неотимпанальная полость бывает заполнена патологическим отделяемым аналогичного вида, что и при ОМ другой локализации, встречаются мелкие кровоточащие грануляции [13, 15].
2.3 Лабораторная диагностика
-
Рекомендуется проведение общеклинических исследований:
-
Клинический анализ крови.
-
Биохимический анализ крови: уровень глюкозы крови, общего белка; аспартатаминотрансферазы, аланинаминотрансферазы, креатинина.
-
Анализ крови на сифилис.
-
Анализ крови на ВИЧ инфекцию.
-
Анализ крови на гепатиты В и С.
Уровень убедительности рекомендаций В (уровень достоверности доказательств IV).
Комментарии: общеклинические исследования выполняются для исключения сопутствующей патологии и выявления фоновых заболеваний.
-
Рекомендуется проведение микологического исследования.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
Комментарии: Рекомендуется проводить микологические исследования у пациентов с хроническим отитом в следующих случаях:
-
у пациентов с частыми обострениями (1 раз в 2 месяца);
-
при неэффективности противовоспалительной антибактериальной терапии хронического отита;
-
при выявлении характерной отоскопической картины микоза.
После установки диагноза: «ОМ» и проведения соответствующей терапии, показаны повторные контрольные микологические исследования.
Для отбора образцов биологического материала на микологическое исследование используют аттиковый зонд или ложку Фолькмана. Патологическое отделяемое желательно отбирать из глубоких отделов наружного слухового прохода под контролем увеличивающей оптики. Патологический материал помещается между двумя обезжиренными стерильными предметными стеклами и микроскопируется под увеличением х 100, х 200, х 400.
Для микологической диагностики производят посевы патологического материала на элективные среды (Сабуро, Чапека и др.).
Виды дрожжеподобных грибов рода Candida определяются по морфологическим признакам и характеру сбраживания сахаров. Посев материала осуществляют в 3 пробирки, в 9 посевных точек, после чего посевы помещают в термостат при температуре 27-300С. Через 6-7 дней при наличии отомикоза наблюдается сплошной рост грибов во всех посевных точках, при этом во всех пробирках выявляется однородный рост одних видов грибов [3].
Видовая идентификация грибов Candida легко осуществима с применением методик посева на хромогенные питательные среды, позволяющие провести её по цвету колоний, выросших на чашке.
-
Рекомедуется выполнять микроскопию патологического отделяемого.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
Комментарии: Микроскопию патологического отделяемого надо выполнять в присутствии 10% гидроксида калия (Кроме микроскопии нативного материала производится микроскопическое исследование препаратов окрашенных по Романовскому-Гимза. Возможна люминесцентная микроскопия препарата окрашенного калькофлюором белым. Микроскопическое исследование является наиболее информативным методом, надежно идентифицирующим возбудителя заболевания [2, 3, 16].
Основным критерием постановки диагноза микоза при посеве патологического отделяемого на питательные среды является титр выявленных грибов при посеве не менее 104 КОЕ/мл. Культуральные исследования - важный метод диагностики микоза. Они не только подтверждают диагноз грибкового заболевания, но и дают возможность определить вид возбудителя, его чувствительность к противогрибковым препаратам и по динамике результатов исследования судить об эффективности лечения.
Для диагностики микотического поражения наружного и среднего уха используется два способа диагностики: микроскопия окрашенных мазков из наружного слухового прохода и/или из полости среднего уха, и посев отделяемого из пораженных участков на питательные среды. Желательно проводить оба способа диагностики для абсолютного подтверждения микотического поражения. Тем не менее, возможно использовать только посев отделяемого на питательные среды.
-
Рекомендуется проведение повторного исследования патологического отделяемого.
Уровень убедительности рекомендаций C (уровень достоверности доказательств IV).
Комментарии: Грибковое поражение уха может быть заподозрено на основании данных отоскопии, но решающее значение имеют микологические лабораторные методы исследования. При этом однократно полученные отрицательные результаты не указывают на отсутствие грибкового заболевания. В данной ситуации рекомендовано проведение повторного исследования патологического отделяемого. И наоборот, единичный рост грибов в посеве не всегда свидетельствует о грибковом патологическом процессе.
2.4 Инструментальная диагностика
-
Рекомендуется проведение отомикроскопии.
Уровень убедительности рекомендаций В (Уровень достоверности доказательств IV).
Комментарии: Отомикроскопия может быть осуществлена с помощью непрямого осмотра уха с использованием микроскопов и бинокулярных луп, применения эндоскопической техники [3, 6]. При всех формах ОМ отмечен общий микроотоскопический признак - наличие у всех больных окрашенного отделяемого в просвете наружного слухового прохода и/или среднего уха. Диагноз «Отомикоз», тем не менее, может быть поставлен только после верификации возбудителя. [8,7].
2.5 Иная диагностика
Дифференциальную диагностику необходимо проводить с воспалительными процессами наружного и среднего уха другой этиологии, а также с новообразованиями уха.
Окончательный диагноз при отомикозе ставится в результате комплексного микологического исследования.
2.6 Показания к консультации других специалистов
-
Рекомендуется консультация врача-иммунолога.
Комментарии: Консультация проводится с целью выявления этиопатогенетических факторов развития, рецидивирующего отомикоза, выявления и коррекции иммунодефицитных состояний,
-
Рекомендуется консультация врача-эндокринолога.
Комментарии: Консультация проводится с целью выявления и коррекции эндокринной патологии.
3. Лечение
Показаниями к госпитализации являются осложнённые формы грибкового среднего отита, лабиринтит.
3.1 Консервативное лечение
-
Рекомендуется начинать лечение с элиминации возбудителя.
Уровень убедительности рекомендаций С (Уровень достоверности доказательств IV).
Комментарии: При проведении лечения необходимо учитывать предшествующие эпизоды грибкового поражения и лечения антимикотиками.
-
Рекомендуется назначение местных лекарственных форм разных групп препаратов.
Уровень убедительности рекомендаций А (Уровень достоверности доказательств I).
Комментарии: При кандидозном наружном отите показана комбинация 1% раствора клотримазола и 1% раствора нафтифина в виде аппликаций, продолжительностью 5–10 мин каждая 2 раза в сутки в течение 10–14 дней, с продолжением терапии в течение 14 дней после стихания клинических признаков и/или до получения 3-кратного отрицательного лабораторного анализа (Табл. 1). При кандидомикозе возможно также применение бифоназола, миконазола, натамицина**, эконазола или оксиконазола.
При наружном отите, вызванном плесневыми грибами, препаратами выбора для проведения местного лечения являются хлорнитрофенол и 1% раствор нафтифина, применяемые также в виде аппликаций на кожу наружного слухового прохода 2 раза в день продолжительностью по 5–10 мин каждая в течение 10–14 дней. Необходимо также продолжать лечение в течение 14 дней после стихания клинических признаков и/или до получения 3-кратного отрицательного лабораторного анализа [7, 4].
-
Рекомендуется назначение системного противогрибкового препарата - флуконазол** при лечении грибкового среднего отита и микоза послеоперационной полости среднего уха, вызванном грибами рода Candida.
Уровень убедительности рекомендаций В (Уровень достоверности доказательств I).
-
Рекомендуется назначение системных противогрибковых препаратов - итраконазол или тербинафин при лечении грибкового среднего отита и микоза послеоперационной полости среднего уха, вызванном плесневыми грибами.
Уровень убедительности рекомендаций В (Уровень достоверности доказательств II) [17].
Комментарии: Местная терапия схожа с таковой при лечении наружного грибкового отита [7, 18, 19].
-
Рекомендуется считать критерием эффективности лечения полное клиническое излечение в течение месяца, подтвержденное как клинической картиной, так и отрицательными результатами микологического исследования.
Уровень убедительности рекомендаций В (Уровень достоверности доказательств IV).
-
Рекомендовано применение местных противогрибковых препаратов при отомикозе, протекающем на фоне беременности.
Уровень убедительности рекомендаций В (Уровень достоверности доказательств IV).
Комментарии: Назначение системной противогрибковой терапии беременной женщине допустимо только по витальным показаниям.
Схемы лечения отомикоза представлены в таблицах 1 и 2.
Таблица 1 - Схема лечения отомикоза.
|
Локализация поражения |
Способ применения |
Виды грибов |
|
|
Дрожжеподобные |
Плесневые |
||
|
Наружное ухо |
Местно |
Нафтифин 1% раствор + клотримазол 1% раствор (A I) |
Нафтифин 1% раствор + хлорнитрофенол 1% раствор |
|
Среднее ухо |
Местно |
Нафтифин 1% раствор + клотримазол 1% раствор |
Нафтифин 1% раствор + хлорнитрофенол 1% раствор |
|
Внутрь |
Флуконазол**, капсулы |
Итраконазол**, капсулы |
|
|
Послеоперационная полость |
Местно |
Нафтифин 1% раствор + клотримазол 1% раствор |
Нафтифин 1% раствор + хлорнитрофенол 1% раствор |
|
Внутрь |
Флуконазол**, капсулы |
Итраконазол**, капсулы или тербинафин, таблетки |
|
Таблица 2 – Дозы и режимы применения системных противогрибковых препаратов при отомикозе
|
Препараты |
Дозы и режимы применения |
|
Флуконазол** |
Внутрь, 50–100 мг 1 раз в сутки в течение 14 дней (A I) |
|
Итраконазол** |
Внутрь, 100 мг 1 раз в сутки в течение 10–14 дней (B III) |
|
Тербинафин |
Внутрь, 250 мг в сутки в течение 16 дней (В III) |
|
Кетоконазол |
Внутрь, 200–400 мг 1 раз в сутки в течение 10–14 дней (B III) |
3.2. Хирургическое лечение
-
Рекомендуется до начала медикаментозной терапии при наличии полипов, грануляций производить их удаление или туширование 5-10% раствором серебра нитрата.
Уровень убедительности рекомендаций С (Уровень достоверности доказательств IV).
Комментарии: После туширования обязательна обработка топическими противогрибковыми препаратами, например, нафтифином или хлорнитрофенолом.
3.3 Иное лечение
-
Рекомендуется кроме проведения местной терапии осуществлять предварительную тщательную очистку уха от патологического отделяемого.
Уровень убедительности рекомендаций С (Уровень достоверности доказательств IV).
Комментарии: Туалет уха производится только врачом при помощи аттикового зонда и ватника, смоченного антимикотическим препаратом или вакуум-экстракора. Тщательному туалету уха придается особое значение, поскольку даже незначительное количество микотических масс заметно удлиняет длительность лечения и, соответственно, растягивает сроки выздоровления.
При наружном микотическом отите большое значение придается очистке передне-нижнего отдела наружного слухового прохода. При среднем микотическом отите полностью удаляются микотические массы из области перфораций барабанной перепонки. При больших перфорациях, с целью удаления микотических масс, производится промывание барабанной полости антисептическими препаратами противогрибкового действия, в частности, 0,01% раствором бензилдиметила [3-(миристоиламино)пропил] аммония хлорида моногидрата. Аналогично поступают при лечении микоза послеоперационной полости среднего уха. До начала лечения при наличии полипов, грануляций производится их удаление или туширование 5-10% раствором серебра нитрата. При послеоперационном микозе - тщательно очищается вся неотимпанальная полость, особенно в заднем отделе, за шпорой.
-
Не рекомендуется физиотерапевтическое воздействие [3].
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV) .
Комментарии: Необходимо ограничить воздействие вредных факторов внешней среды: контакт с пылью, газами, нахождение в помещениях с повышенной влажность. Решающее значение имеет предотвращение попадания воды в ухо.
4. Реабилитация
-
Рекомендуется слухопротезирование, хирургическое лечение пациентов с ОМ, когда диагностируется тугоухость и пациента не устраивает качество слуха
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV).
Комментарии: Пациенты с ОМ в тех случаях, когда диагностируется тугоухость и пациента не устраивает качество слуха, нуждаются в проведении соответствующих мероприятий по коррекции слуха.
5. Профилактика и диспансерное наблюдение
-
Рекомендовано пациентам с грибковым отитом находиться на диспансерном учете у оториноларинголога с осмотрами 1 раз в 3 месяца, а при благоприятном течении 1 раз в полгода в течение 2 лет.
Комментарии: Основные меры по профилактике ОМ должны быть направлены на устранение факторов, имеющих значение в патогенезе грибкового заболевания: правильный туалет наружного слухового прохода; коррекция гликемического профиля, общеукрепляющая терапия.
Профилактика рецидивов ОМ:
- динамическое наблюдение за больным в течение б месяцев;
- проведение курса профилактического лечения;
- один раз в неделю (в течение 4-6 недель) смазывание кожи наружного слухового прохода вышеуказанными антимикотическими препаратами.
6. Дополнительная информация, влияющая на течение и исход заболевания
-
Рекомендовано делать повторные посевы из уха до получения микробиологического подтверждения элиминации возбудителя.
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV).
Комментарии: Антимикотическая терапия должна назначаться по результатам посева на питательные среды с учетом чувствительности выявленной грибковой флоры.
-
Рекомендовано проведение курса антимикотической терапии в течение 28 дней, независимо от положительной внешней динамики течения заболевания.
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV).
Комментарии: Ошибки терапии отомикоза часто связаны с нарушениями режима применения препаратов, в частности, недостаточной кратностью применения местных препаратов или недостаточной дозой и кратностью применения системных препаратов. Например, группа экспертов не рекомендует отмену местной формы препарата до лабораторного и/или клинического излечения.
-
Не рекомендовано использование спиртсодержащих препаратов для местной терапии ОМ.
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV).
Комментарии: Закапывание спиртсодержащего лекарственного препарата в наружный слуховой проход может привести к более длительному нахождению лекарственного средства в наружном слуховом проходе и вызвать его раздражение, а при попадании на слизистую оболочку барабанной полости при среднем отите — резкую боль и усиление отёка слизистой оболочки, усугубление мукозита, появление грануляций. Группа экспертов рекомендует введение в наружный слуховой проход турунды, пропитанной раствором лекарственного препарата, что позволяет увеличить время лекарственного действия препарата.
-
Рекомендовано использование антимикотических препаратов в соответствии с полученными лабораторным путем данными об особенностях грибковой флоры и ее чувствительности к антимикотикам.
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV).
Комментарии: Часто встречающейся ошибкой является неверный выбор лекарственного средства при лечении различных видов микоза. Например, ошибочно назначение флуконазола при лечении плесневого микоза.
-
Рекомендовано комбинировать антимикотические препараты для местной терапии.
Уровень убедительности рекомендаций С (уровень достоверности доказательств IV).
Комментарии: Назначение одного вида противогрибкового препарата при местной терапии бывает недостаточно, так как из предлагаемой комбинации препаратов для местного лечения один из них оказывает более фунгистатическое действие, другой более фунгициден.
Критерии оценки качества медицинской помощи
Список литературы
-
Крюков А.И., Кунельская В.Я., Шадрин Г.Б. Эпидемиология грибковых заболеваний верхних дыхательных путей и уха. Пробл. мед. микологии. 2011; №13(1): с.28-31.
-
Аравийский Р.А., Климко Н.Н., Васильева Н.В. Диагностика микозов. Пособие для врачей. СПб.: Издательский дом СПбМАПО; 2004 – 186 с.
-
Кунельская В.Я. Микозы в оториноларингологии. М.: Медицина; 1989 - 320 с.
-
Сергеев А.Ю., Сергеев Ю.В. Грибковые инфекции. М.: Бионом-пресс; 2003 - 440с.
-
Vennewald I., Klemm E. Otomycosis. Diagnosis and Treatment. Clinics in dermatology. 2010; № 28(2): 202-211.
-
Кунельская В.Я., Шадрин Г.Б. Современный подход к диагностике и лечению микотических поражений ЛОР-органов. Вестник оториноларингологии. 2012; №6: с.76-81.
-
Климко Н.Н. Микозы: диагностика и лечение. Руководство для врачей. 2-е изд., перераб. и доп. М.: Ви Джи Групп, 2008 – 336 с.
-
Буркутбаева Т.Н. Клинико-лабораторные и патоморфологические аспекты диагностики и лечения микотических трепанационных полостей среднего уха. Российская оториноларингология. 2009; № 2: 48-53с.
-
Кунельская В.Я., Шадрин Г.Б., Pассказова Т.В., Калинина И.Б. Средний отит. Роль бактериальной и грибковой инфекции. Медицинский совет. 2013. № 7: 11-17с.
-
Крюков А.И., Кунельская В.Я., Шадрин Г.Б. Аспекты современной эпидемиологии ЛОР-микозов. Вестник оториноларингологии. 2011. №2: 13-15 с.
-
Araiza J.P., Canseco A.B. Otomycosis: clinical and mycological study of 97 cases. Rev Laryngol Otol Rhinol (Bord). 2006; №127 (4): 251–254.
-
Nong H., Li J., Huang G. et.al. The observation of mycology and clinical efficacy in 325 cases with otomycosis. Lin Chuang Er Bi Yan Hou Ke Za Zhi. 1999; 13(10): 438-440.
-
Кунельская В.Я., Шадрин Г.Б.. Диагностика и лечение отомикоза. Справочник поликлинического врача. 2010; №6: 29-31 с.
-
Deguine C., Pulec J.L. Otomycosis with pus. Ear Nose Throat J. 2002; 81(7): 428.
-
Yates P.D., Upile T., Axon P.R., Carpentier J. Aspergillus mastoiditis in a patient with acquired immunodeficiency syndrome. J. Laryngol Otol. 1997; 111: 560–561.
-
Bhavasar R.S., Goje S.K., Takalkar A.A. et. al. Detection of Candida by calcofluor white. Acta Cytol. 2010; 54(5): 679-84.
-
Karaarslan A., Arikan S., Ozcan M., Ozcan KM. In vitro activity of terbinafine and itraconazole against Aspergillus species isolated from otomycosis. Mycoses. 2004; 47(7): 284-7.
-
Dyckhoff G., Hoppe-Tichy T., Kappe R., Dietz A. Antimycotic therapy in otomycosis with tympanic membrane perforation. HNO. 2000; 48(1): 18-21.
-
Bassiouny A., Kamel T., Moawad MK. et al. Broad spectrum antifungal agents in otomycosis. J. Laryngol Otol. 1986; 100(8): 867-873.
Приложение А1. Состав рабочей группы
-
Ивойлов А.Ю., д.м.н. не является членом профессиональной ассоциации
-
Казанова А.В., к.м.н., не является членом профессиональной ассоциации
-
Карнеева О.В., д.м.н., не является членом профессиональной ассоциации
-
Крюков А.И., д.м.н., профессор, заслуженный деятель науки РФ, не является членом медицинской ассоциации
-
Кунельская В.Я., д.м.н., профессор, не является членом профессиональной ассоциации
-
Кунельская Н.Л., д.м.н., профессор, не является членом профессиональной ассоциации
-
Максимова Е.А., не является членом профессиональной ассоциации
-
Мирзабекян Е.В., не является членом профессиональной ассоциации
-
Романенко С.Г., к.м.н., не является членом профессиональной ассоциации
-
Шадрин Г.Б., к.м.н., не является членом профессиональной ассоциации
Конфликт интересов отсутствует
Приложение А2. Методология разработки клинических рекомендаций
Целевая аудитория данных клинических рекомендаций
-
Врач-оториноларинголог,
-
Врач-сурдолог-оториноларинголог.
Таблица П1. Использованные уровни достоверности доказательств
|
Класс (уровень) |
Критерии достоверности |
|
I (A) |
Большие двойные слепые плацебоконтролируемые исследования, а также данные, полученные при мета-анализе нескольких рандомизированных контролируемых исследований. |
|
II (B) |
Небольшие рандомизированные и контролируемые исследования, при которых статистические данные построены на небольшом числе больных. |
|
III (C) |
Нерандомизированные клинические исследования на ограниченном количестве пациентов. |
|
IV (D) |
Выработка группой экспертов консенсуса по определённой проблеме |
Таблица П2. Использованные уровни убедительности рекомендаций
|
Шкала |
Степень убедительности доказательств |
Соответствующие виды исследований |
|
A |
Доказательства убедительны: есть веские доказательства предлагаемому утверждению |
|
|
В |
Относительная убедительность доказательств: есть достаточно доказательств в пользу того, чтобы рекомендовать данное предложение |
|
|
C |
Достаточных доказательств нет: имеющихся доказательств недостаточно для вынесения рекомендации, но рекомендации могут быть даны с учетом иных обстоятельств |
|
-
Порядок обновления клинических рекомендации
Клинические рекомендации будут обновляться каждые 3 года
Приложение А3. Связанные документы
Данные клинические рекомендации разработаны с учетом следующих нормативно-правовых документов:
Порядок оказания медицинской помощи по профилю "оториноларингология": ПриказМинистерства здравоохранения РФ от 12 ноября 2012 г. N 905н "Об утверждении Порядка оказания медицинской помощи населению по профилю "оториноларингология"
Приложение Б. Алгоритмы ведения пациента
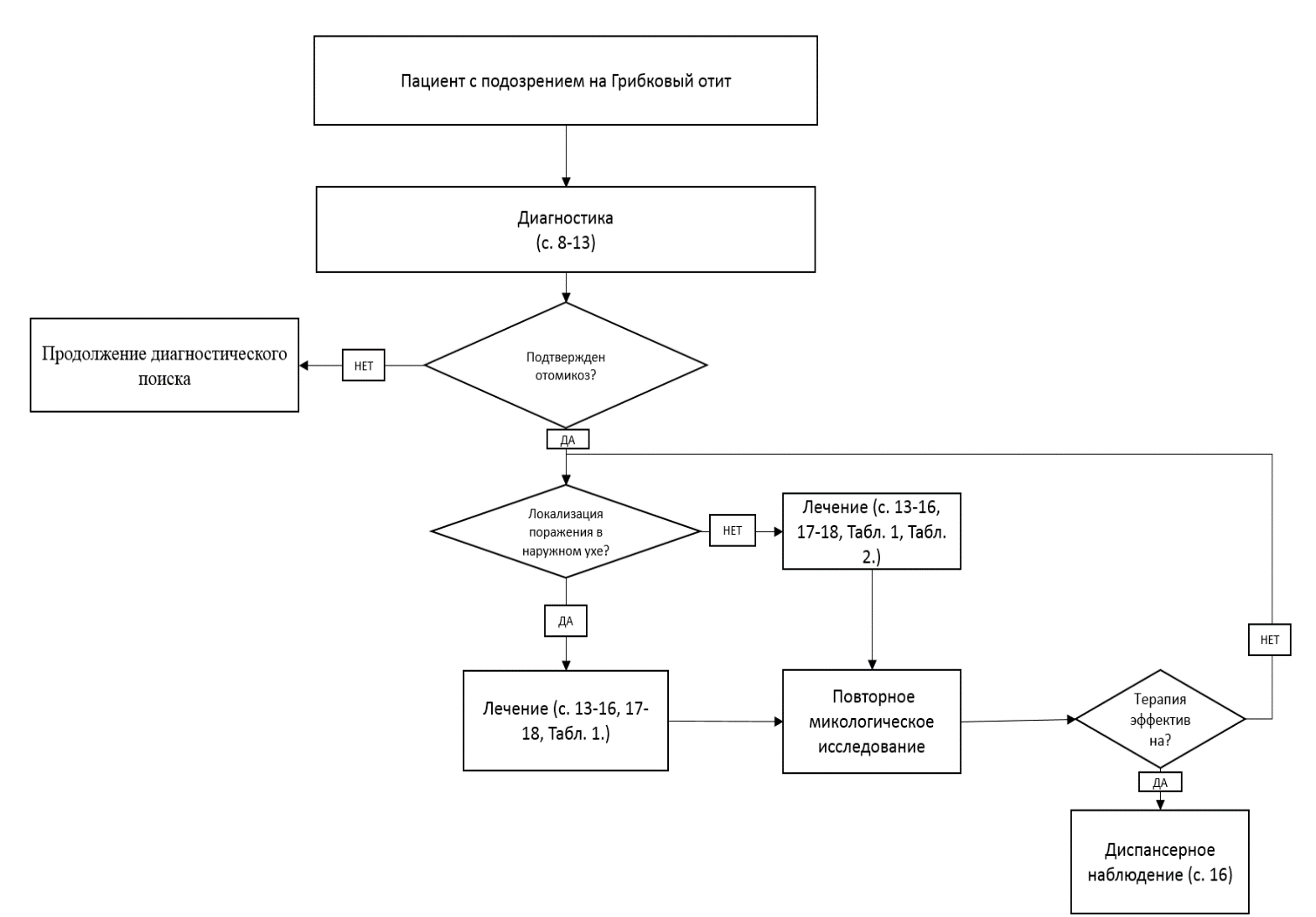
Приложение В. Информация для пациентов
Избегать самостоятельного туалета наружного слухового прохода. Необходимо точно соблюдать назначения врача для предотвращения хронизации воспалительного процесса.
Комментарии
ПРАКТИКА ПЕДИАТРА
