Пути рационализации антибактериальной терапии внебольничной пневмонии у детей на этапе амбулаторно-поликлинической помоши
СтатьиОпубликовано в журнале:
Детские инфекции »» 1 - 2004
С. А. ЦАРЬКОВА, Т. Л. САВИНОВА, Я. Б. БЕЙКИН, О. В. МАРФШЫНА, С. 3. ЯРАНЦЕВА, Т. Н. КОБЯКОВА
УРАЛЬСКАЯ ГОСУДАРСТВЕННАЯ МЕДииинскдя АКАДЕМИЯ, УПРАВЛЕНИЕ ЗДРАВООХРАНЕНИЯ АДМИНИСТРАЦИИ г. ЕКАТЕРИНБУРГА, ДИАГНОСТИЧЕСКИЙ LIEHTP (ЛАБОРАТОРНОЙ ДИАГНОСТИКИ ВИЧ, ИНФЕКЦИОННОЙ ПАТОЛОГИИ и БОЛЕЗНЕЙ МАТЕРИ И РЕБЕНКА), ЕКАТЕРИНБУРГ
Представлены результаты ретроспективного исследования 311 амбулаторных карт детей, перенесших внебольничную пневмонию в 2001 г. в Екатеринбурге и данные комплексного серологического и бактериологического обследования 30 детей с изучением спектра антибиотикочувствительности выделенных возбудителей. Проанализированы особенности врачебной практики, включая мониторинг назначения анибактериальных препаратов. Установлено преобладание сочетаний типичных и атипичных патогенов (73,3%) с преимущественной идентификацией М. pneumoniae и С. pneumoni-ае (86,6%). Анализ качества лечения обнаружил несоответствие спектра антибактериальных препаратов выявленной этиологии пневмонии. Полученные результаты подчеркивают роль смешанных возбудителей в развитии внебольничной пневмонии у детей и требуют пересмотра локальной антибиотической политики с приоритетом использования современных макролидов.
Ключевые слова: внебольничная пневмония, типичные и «атипичные» возбудители, дети, антибиотики
Внебольничная пневмония (ВП) является одним из частых инфекционных заболеваний нижних дыхательных путей у детей. Из каждых 50 обращений к педиатрам по поводу острых респираторных заболеваний диагностируется один случай пневмонии (National Center for Health Statistics, 1992). Проблемы современной ВП у детей во многом определяются возрастными аспектами. У детей моложе 5 лет, особенно в группе больных раннего возраста, пневмония является наиболее частой причиной смерти (9% от всех причин смерти детей до 5 лет с респираторными инфекциями). У детей старше 5 лет ВП в 80% не требует госпитализации, и летальность составляет 1—5% [1]. Эти больные могут получать терапию в амбулаторных условиях.
С позиций доказательной медицины антибактериальная терапия является единственным рациональным методом лечения нетяжелой ВП у детей [2, 3]. Поэтому, наиболее актуальными на современном этапе являются проблемы применения антибиотиков в условиях первичной медицинской помощи. Они связаны с трудностями диагностики и верификации возбудителя, возможностью лишь ориентировочно установить этиологию болезни, региональными особенностями инфекции (эпидемиологические факторы, уровень резистентнос-ти), чем определяется неприменимость национальных рекомендаций и формуляра. Кроме того, достаточно часто имеет место нерациональное использование антибиотиков, что ведет к снижению их эффективности, увеличению частоты госпитализаций, затрат на лечение и летальности [3, 4]. Но наиболее угрожающим итогом нерациональной антибактериальной терапии респираторных инфекций у детей, в том числе и ВП, является глобальный рост резистентности микроорганизмов, следствием которого становятся учащение хронических инфекций, бессимптомного носительства и увеличение потребления антибиотиков.
Безусловно, разорвать этот порочный круг можно только при организации комплексной разработки стратегии рационализации антибиотикотерапии ВП на этапе амбулаторно-поликлинической помощи. Важными задачами исследования в этой области являются анализ необходимых показателей фармакотерапевтической деятельности на амбулаторно-поликлиническом этапе (ВОЗ, Женева, 1993) и учет локальной резистентности установленных возбудителей.
В 2001 г. в Екатеринбурге отмечен рост числа детей, перенесших ВП, по сравнению с 2000 г. в 1,7 раза. Анализ распределения больных пневмонией по возрасту показал, что наибольшее число пациентов, пролеченных в стационарах Екатеринбурга в 2001 г., составили дети старше 7 лет. Это в 2,5 раза превысило показатель 2000 г. Сложившаяся ситуация определила цель настоящего исследования, которая заключалась в попытке этиологической расшифровки, анализе клинических особенностей ВП у детей и мониторинге назначений антимикробных препаратов, использованных для лечения заболевания в амбулаторных условиях.
Материалы и методы исследования
В ретроспективном исследовании проанализированы случайно отобранные амбулаторные карты 311 детей, перенесших ВП в 2001 г. в Екатеринбурге с рентгенологически подтвержденным диагнозом. Анализировались особенности врачебной практики (индикаторы фармакотерапевтической деятельности) по ведению больных на этапе первичной медицинской помощи, включая мониторинг назначений антибактериальных препаратов. Критерием оценки клинической эффективности стартового антибактериального препарата на амбулаторном этапе лечения служили частота назначения дополнительного курса антибиотика и клинический ответ (динамика температурной кривой на фоне антибактериальной терапии) [5].
В 4 квартале 2001 г. число детей, заболевших пневмонией, превысило таковой показатель, в целом, за 1 — 3 кварталы 2001 г. в 2 раза, что послужило основанием для рандомизации анализируемой выборки на 2 группы. Первую группу составили пациенты, заболевшие ВП в 4 квартале 2001 г. (п = 209), вторую группу дети, перенесшие заболевание в 1—-3 кварталах года (п = 102). Рандомизация на группы предпринята для изучения клиника-лабораторных и рентгенологических особенностей ВП в период подъема заболеваемости в 4 квартале.
Для изучения этиологической структуры заболевания проведено комплексное бактериологическое и серологическое обследование 30 детей с ВП ъ возрасте от 4 до 14 лет (средний возраст 10,3 + 0,04 лет). Серологическое обследование осуществлялось методом ИФА тест-системы фирмы Savyon (Израиль), характеризующимся высокой чувствительностью и специфичностью —- 92 и 95%, соответственно. Исследовались парные сыворотки крови, взятые в динамике болезни: I исследование — на 11,4 i 0,7 день и II исследование — на 28,4 + 2,0 день от начала заболевания. Для определения в сыворотке крови специфических антител (IgM, IgG) к М. pneumoniae использовали тест системы для полуколичественного анализа. Положительный результат соответствовал значению показателя ^ 50 BU/мл. Уровень специфических антител (IgM, IgG) к С. pneumoniae исследовался в тест-системе для качественного анализа (варианты результата — отрицательный, сомнительный, положительный). Результаты серологического обследования больных ВП сравнивались с данными, полученными при серологическом обследовании 36 практически здоровых детей репрезентативных по возрасту пациентам основной группы.
Материалом для бактериологического исследования являлась мокрота (микроскопия и количественные посевы), взятая при кашле на чашку Петри. В работу включены больные пневмонией, у которых мокрота была валидной, то есть число эпителиальных клеток в мазке составляло менее 10 и лейкоцитов более 25 в поле зрения при малом увеличении (объектив * 10).
Таблица 1.
Демографические данные пациентов с внебольничной пневмонией, n = 311
|
Показатель |
I группа |
II группа |
|
Число больных, абс., (%) |
209 (67,3) |
102 (32,7) |
|
Средний возраст, лет, М * m |
8,15 ± 0,22 |
8,06 ± 0,22 |
|
Мальчики, абс., (%) |
96 (45,9) |
56 (54,9) |
|
Девочки, абс., (%) |
113 (54,06) |
46 (45,1) |
|
Отягощенный элидемиологический анамнез, абс., (%) из них: |
97 (46,4) |
38 (37, 2) |
|
ОРВИ в семье или школе |
77 (79,3) |
26 (68,4) |
|
Пневмония в семье или школе |
18 (18,5) |
1 (2,6)* |
|
Первичное обращение (дни от начала болезни), М ± m |
2,8 ± 0,12 |
2,79 ± 0,11 |
Оценка антибиотикочувствительности микробиологических изолятов пневмотропных возбудителей проводилась диско-диффузным методом (Н. influenzae) и методом серийных разведений, в соответствии с методикой NCCLS (5. pneumoniae) [6].
Результаты и их обсуждение
Общая характеристика больных ВП представлена в таблице 1. Независимо от времени года ВП болели дети школьного возраста.
Указание на контакт с больными пневмонией в семье или школе отмечалось в 7 раз чаще в период подъема заболеваемости ВП по сравнению с 1—3 кварталами года (р < 0,05). В обеих анализируемых группах зафиксирована ранняя обращаемость родителей за врачебной помощью.
При сравнительном исследовании двух групп классические клинические признаки, позволяющие заподозрить наличие пневмонии («золотой стандарт» клинической диагностики) [3], выявлены соответственно у 3,3 и 3,9% детей. Другие симптомы, такие как повышение температуры тела, катаральный синдром, кашель, хрипы при аускультации легких, регистрирующиеся и при других респираторных заболеваниях, встречались одинаково часто в обеих анализируемых группах. Гематологические показатели в сравниваемых группах не отличались и более, чем у 70% больных соответствовали параметрам здоровых детей. Изменения гемограммы, характерные для бактериальной инфекции, зарегистрированы у 24,5% больных 1-й группы и 25,8% детей 2-й группы.
Полученные результаты позволили предположить, что подъем заболеваемости ВП в 4 квартале 2001 г. в Екатеринбурге был преимущественно обусловлен «атипичными» возбудителями (сезонность, возраст детей старше 7 лет, наличие семейных контактов и вспышек ВП в школьных коллективах, преобладание среднетяжелых форм болезни, отсутствие осложнений и воспалительных изменений в общем анализе периферической крови). Независимо от времени года установлена идентичность клиника-лабораторных показателей у пациентов больных ВП.
Первым шагом на пути рационализации антибактериальной терапии ВП у детей является мониторинг использования антибиотиков, включающий анализ региональных особенностей основных показателей фармакотерапевтической деятельности на этапе амбулаторно-поликлинической помощи. Одним из таких показателей, характеризующих адекватность назначения лекарственных средств (ЛС), может быть среднее число прописанных препаратов для лечения заболевания на амбулаторном этапе. Согласно «золотому стандарту» по числу назначенных ЛС для лечения неосложненной «домашней» пневмонии этот показатель не должен превышать 1,87 [7]. По результатам ретроспективного анализа 311 амбулаторных карт установлено, что среднее число назначенных ЛС для лечения ВП на амбулаторном этапе составило 4,13, что указывало на высокий уровень полипрагмазии.
Показателем, свидетельствующим о соответствии врачебных назначений современным рекомендациям, служит доля назначенных ЛС, входящих в Перечень основных ЛС федерального или областного (регионального) формуляров. В анализируемой выборке больных антибиотики для лечения ВП назначались эмпирически. Из 24 антибиотиков, использованных педиатра/ли для лечения ВП на амбулаторном этапе, только 6 препаратов имеются в перечене областного формуляра ЛС [8]. То есть, 75,0% из числа препаратов, назначенных для лечения ВП, не отвечают основным принципам доказательной медицины.
В целом, участковые педиатры чаще всего для лечения ВП использовали у антибиотики ленициллинового ряда (58,2%), далее по частоте назначения стояли макролиды (21,4%) и цефалоспорины (16,1%). фторхинолоны, левомицетин, гентамицин, ко-тримоксазол и линкомицин применены соответственно у 0,4; 0,8; 1,1; 1,5 и 1,5% больных.
Из препаратов пенициллинового ряда чаще всего назначался ампициллин (34,2%) в/м (88,5%) и внутрь (11,5%). Применение ампициллина внутрь считается не рациональным из-за плохого всасывания препарата. Амоксициллин использовался у 31,6% детей. Согласно существующим критериям, его применение, как и защищенных аминопенициллинов (3,2%), относится к рациональному подходу в лечении ВП у детей школьного возраста [9]. Нерациональным считается лечение детей с ВП комбинированным антибиотиком ампиок-сом (24,5%). При использовании препарата парентерально доза оксациллина ввиду фиксированного соотношения составных частей нередко оказывается заниженной, а при приеме внутрь отмечается низкая био доступность ампициллина и оксациллина [10]. На четвертом месте по использованию в группе пенициллинов стоял феноксиметилпенициллин (5,8%). Таким образом, рациональное использование антибактериальных препаратов группы пенициллинов можно отметить только в 34,8% случаев. Суммарная клиническая эффективность пенициллинов (позитивный клинический ответ или частичное уменьшение клинических симптомов) составила 39,3%.
Макролиды в лечении ВП назначались достаточно часто (21,4%) и были представлены широким спектром. Первое место занимал мидекамицин (макропен) (45,6%), второе место — спирамицин (роеамицин) (33,3%), третье — азитромицин (сумамед) (15,8%), четвертое — рокситромицин (рулид) (3,5%). С учетом возраста больных, у которых возбудителем ВП чаще всего являются атипичные возбудители, такой выбор стартовой эмпирической антибактериальной терапии неосложненной ВП в амбулаторных условиях можно отнести к рациональному. Однако, при назначении препаратов данной группы необходимо отдавать предпочтение новым макролидам (сумамед, кларитромицин), характеризующимся высокой комплаентностью и воздействием как на типичные так и атипичные возбудители ВП. Нерациональным в лечении ВП является использование эритромицина (1,8%), биодоступность которого в России не изучалась. Следует отметить, что во всех случаях назначения эритромицина для лечения ВП в амбулаторных условиях дети были госпитализированы ввиду отсутствия клинического ответа. Клиническая эффективность препаратов группы макролидов составила 62,3%.
Небольшая группа в структуре использованных антибиотиков была представлена препаратами цефалоспоринового ряда (16,1%), причем, в основном, это был цефазолин (90,6%), который не рекомендуется использовать при ВП в амбулаторных условиях в виду высокой резистентности к нему пневмококка. Клиническая эффективность препаратов цефалоспоринового ряда не превышала 33,0%. Абсолютной ошибкой является назначение при ВП гентамицина, левомицетина и ко-тримоксазла, клинический ответ на которые отсутствовал во всех случаях назначения данных препаратов.
Фторхинолоны не являются препаратами выбора для лечения неосложненной ВП у детей в амбулаторных условиях. Даже у пациентов старше 8 лет их применение не рекомендуется, хотя по данным проспективного многоцентрового микробиологического исследования [10], во всех регионах России, в том числе и на Урале, отмечена 100% чувствительность пневмококка к левофлоксацину (новый хинолон).
Проведенный анализ фармакоэпидемиологии антибактериального лечения ВП у детей школьного возраста показал, что адекватный выбор стартового препарата зафиксирован только в 44,3% назначений.
Одним из важных современных принципов лечения ВП в амбулаторных условиях является применение антибактериальной монотерапии внутрь. В нашем ретроспективном исследовании показано, что 40,9% детей с ВП, лечившихся амбулаторно, получили два курса, а 5,6% пациентов — три курса антибактериальных препаратов. Половине детей с ВП (54,5%) антибактериальные препараты вводились парентерально.
Проанализирована длительность назначенного курса лечения амоксициллином с указанной разовой дозой, как наиболее часто используемого препарата в амбулаторных условиях для лечения детей с ВП. Согласно международным рекомендациям разовая доза амоксициллина для детей школьного возраста составляет 0,25 мг, а курс лечения — не менее 7—10 дней. В анализируемой выборке процент детей, получивших амоксициллин в адекватной дозе адекватным курсом не превышал 41,6.
Итак, анализ особенностей врачебной практики, включая мониторинг назначения антибиотиков, выявил ряд существенных недостатков в лечении детей с ВП в амбулаторных условиях и определил необходимость разработки мероприятий по оптимизации антимикробной терапии.
Проведена попытка этиологической расшифровки ВП у детей Екатеринбурга и оценка антибиотикочувствительности выделенных штаммов возбудителей.
Результаты комбинированного серологического и бактериологического обследования детей оценены ретроспективно и представлены на рисунке 1. Этиологическая расшифровка ВП у обследованных детей составила 93%. Из 28 пациентов с позитивным результатом исследования только у 6 (20,0%) детей выявлена монофлора. Во всех остальных случаях установлено сочетание «атипичных» и типичных пневмотропных возбудителей (73,0%) с преобладанием «атипичных» патогенов (86,6%). Динамика диагностически значимого уровня специфических IgM и IgG антител к М. pneumoniae, определяемых при помощи полуколичественного теста, представлена в таблице 2.
Рисунок 1.
Результаты серологического и бактериологического обследования детей с ВП
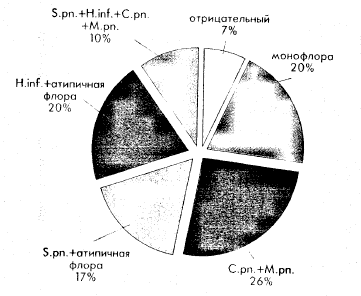
Полученные данные свидетельствуют об отсутствии нарастания уровня специфических IgM и IgG антител у детей с пневмонией к 28 дню от начала болезни. Использованная тест-система для качественного анализа не позволила проследить динамику уровня специфических антител к С. pneumoniae, а указывала лишь на положительный результат исследования. При серологическом обследовании 36 здоровых детей получены отрицательные результаты, что подтверждает достоверность этиологической значимости выявленных возбудителей у детей с ВП.
Антибиотикочувствительность штаммов 5. pneumoniae (п = 105) и Н. influenzae (n = 6), выделенных от детей с респираторной патологией (в том числе ВП) на территории Екатеринбурга, в сравнении со средними данными по России, отражена в таблице 3, в которой представлены антибактериальные препараты, используемые 8 амбулаторных условиях для лечения детей с ВП.
Результаты исследования демонстрируют высокую активность [5-лактамов и макролидов в отношении пневмококка как в среднем по России, так и по Екатеринбургу. Однако в Екатеринбурге не выявлено ни одного штамма 5. pneumoniae резистентного к амокси-циллину и амоксициллин/клавуланату. К пенициллину были нечувствительны 6,7% штаммов пневмококка, тогда как по России этот процент составляет 9.
Макролиды (эритромицин, азитромицин, кларитромицин, мидекамицин), согласно региональным данным, обладали высокой активностью в отношении пневмококка, уровень резистентности составил от 1 до 5%. Среди представленной группы макролидов наиболее активными в отношении пневмококка были мидекамицин (99,0%) и кларитромицин (96,2%). По России уровень резистентности пневмококка к данной группе препаратов несколько выше (2—6%).
К ко-тримоксазолу (бисептолу) по региональным данным были нечувствительными 65,7% штаммов пневмококка, что почти в 2 раза выше, чем в среднем по России.
Наиболее активными антибактериальными препаратами в отношении исследованных штаммов Н. influenzae в России являются также (3-лактамы и кларитромицин. В то время как в Екатеринбурге из числа 6 изолятов Н. influenzae от детей, больных ВП, только 3 штамма имели высокую чувствительность к ампициллину (результаты чувствительности к ампициллину — маркер для амоксициллина).
Ко-тримоксазол обладает достаточно низкой активностью и в отношении Н. influenzae как в среднем по России, так и по Екатеринбургу. Однако, малая выборка изолятов по Екатеринбургу требует дополнительных исследовании в отношении чувствительности Н, influenzae к известным антибактериальным препаратам.
Таблица 3.
Чувствительность респираторных патогенов к основным антибактериальным препаратам у детей
|
S. pneumoniae (S, %) |
H. Influenzae (S, %) |
|||
|
Антибиотики |
Екатеринбург |
Россия* |
Екатеринбург |
Россия** |
|
Пенициллин |
93,3 |
91,0 |
— |
— |
|
Амокскциллин |
100 |
99.5 |
30,0 |
97,9 |
|
Амоксициллин-клавуланат |
100 |
99,5 |
99,4 |
|
|
Эритромицин |
95,2 |
94,0 |
||
|
Азитромицин |
95,2 |
94,0 |
||
|
Кларитромицин |
96,2 |
94,0 |
81,3 |
|
|
Мидекамицин |
99,0 |
96,0 |
||
|
Спирамицин |
98,0 |
|||
|
Ко-тримоксазол |
34,3 |
67,0 |
33,0 |
79,1 |
* — Антимикробная резистентность S.pneumoniae в России: результаты проспективного многоцентрового исследования (фаза А проекта ПеГАС-1) / Р. С. Козлов и др. // Клин, микробиол. и антимикробная терапия. — 2002, Т. 4. — № 3. — С. 267—277.
** Чувствительность к антибиотикам Н.influenzae, выделенных у здоровых детей из организованных коллективов / Л. С. Стра-чунский и др. // Клин, микробиол. и антимикробная терапия. — 2002, Т. 4. — № 1. — С. 33—41.
Принимая во внимание факт преобладания «атипичных» возбудителей в этиологии ВП у школьников Екатеринбурга и результаты региональных данных по чувствительности пневмотропных возбудителей к антибиотикам оптимальными препаратами в условиях эмпирической терапии заболевания являются макролиды.
Выводы
1. Мониторинг назначений антибактериальных препаратов при лечении ВП у детей Екатеринбурга выявил высокий уровень полипрагмазии, несоответствие использования ЛС существующим рекомендациям и Областному формуляру ЛС, что снижает клиническую эффективность лечения, увеличивает экономические затраты и способствует росту резистентности пневмотропных бактерий.
2. Совокупность полученных клинико-этиологических и микробиологических результатов исследования свидетельствует о преобладании mixt возбудителей в развитии пневмонии у детей школьного возраста в Екатеринбурге. Среди этих сочетаний установлена ведущая роль «атипичных» патогенов независимо от времени года (86,6%).
3. Выявленные особенности позволяют обосновать в качестве приоритетных препаратов выбора для лечения ВП у детей старше 7 лет макролидные антибиотики, а не аминопенициллины, как это следует из национальных рекомендаций. Высокая резистентность (>25%) к ко-тримоксазолу диктует необходимость исключения данного препарата из списка ЛС, используемых для лечения пневмококковой инфекции.
4. Необходимо обновление знаний в области диагностики и лечения ВП у детей и внедрение протоколов лечения на амбулаторном этапе. Обучение педиатров должно подкрепляться и административными мерами — периодическим пересмотром набора антибиотиков включенных в льготные списки в свете новых региональных данных очувствительности микроорганизмов и рекомендуемых терапевтических формуляров лекарственных средств.
Литература:
1. American Thoracic Society. Guidelines for the management of adults with comrnunityacquired pneumonia. Diagnosis, assessent of severity, antimicrobial therapy, and prevention // Am. J. Respir. Crit. Care. Med. — 2001. — № 163. — P. 1730 — 1754.
2. Смоленов И. В. Роль неантибактериальных лекарственных средств в печении пневмонии / И. В. Смоленов, Я. Г. Алексеева, Н. А- Смирнов // Клин, микробиология и антимикробная химиотерапия. 2002. — Т. 4. — № 3. — С. 233.....-238.
3. Таточенко В. К. Пневмонии у детей: этиология и лечение // Лечащий врач. — 2002. — № 10. — С. 56—60.
4. Геппе Н. А. Тактика лечения пневмоний у детей раннего возраста с использованием антибиотиков пенициллинового ряда / Н- А Геппе, А. В. Карпушкина // Consilium medicum. Приложение. — 2001. — № 2. — С. 7 — 11.
5. Левофлоксацин и новые макролиды при внебольничной пневмонии: статистический метаанализ / М. Jones et al // Pharmacoepidem. and Drag Safety. — 2001. — № 10. — Suppl. 1.
6. NCCLS, Performance Standards for Antimicrobial Ausceptibili-ty Testing; Twelfth Informational Supplement. NCCLS document M100-S12 [1 — 56238 — 454—6]. NCCLS, 940. Pennsylvania. — 9087—1898. U.S.A., 2001.
7. Международная статистическая классификация болезней и проблем, связанных со здоровьем. Десятый пересмотр. Том 1 (часть 1). - ВОЗ. Женева., 1995.
8. Областной формуляр лекарственных средств. — Екатеринбург, 2001. — ПО с.
9. Сидоренко С. В. Проблемы этиотропной терапии внебольничных инфекций дыхательных путей // Consilium medicum. — 2002. — Т. 4. — № 1. -- С. 10—22.
10. Страчунский Л. С. Антибактериальная терапия внебольничной пневмонии в амбулатоных условиях // Consilium medicum. — 2002. — Т. 4. — № 4. -- С. 180 — 185.
